El éxito de la cirugía mayor ambulatoria (CMA) en España se debe a la necesidad de atender la lista de espera quirúrgica para procesos de baja o media complejidad y la eficiencia, satisfacción y seguridad que puede conseguir. Las vías clínicas (VC) son planes asistenciales definidos, sustentados en la evidencia científica, realizadas para entornos específicos, sobre «procesos clínicos» de curso clínico predecible, elevada prevalencia y variabilidad. En ellas se detalla la secuencia de todas las actividades, así como la verificación de las actuaciones de los profesionales afectados.
La CMA se desarrolla con un elevado grado de protocolización y coordinación entre diferentes especialidades y estamentos sanitarios. Si en cirugía programada las VC han demostrado su utilidad, es de suponer que en procedimientos de CMA, la aportación de las VC pueda ser igualmente aplicada. En este artículo revisamos la metodología de implementación de VC en CMA así como sus reticencias y expectativas.
The success of major ambulatory surgery (MAS) in Spain is due to the need to shorten the surgical waiting list for procedures of low to medium complexity, and the efficiency, satisfaction and safety that it can obtain. Clinical Pathways (CP) are defined health care plans, supported by scientific evidence, prepared for specific environments, on “Clinical Processes” with, a predictable clinical course, high prevalence and variability. The sequence of all the activities are set out in detail in them, as well as checking the performance of the professionals involved.
MAS is performed using strict protocols and coordination between different specialties and health care levels. If CPs have demonstrated their usefulness in elective surgery, it could be assumed that the contribution of CPs could be equally applied to MAS procedures. In this article, we review the methodology for introducing CP into MAS, as well as its obstacles and expectations.
Uno de los principales problemas de nuestro sistema de salud es el aumento progresivo del gasto sanitario, que se produce fundamentalmente por las crecientes necesidades debidas al envejecimiento de la población, las constantes innovaciones tecnológicas y, también, a la excesiva variabilidad de la práctica clínica (VPC). El problema afecta a todo el mundo occidental y así, en la prestigiosa revista Annals of Surgery1 se estima que el crecimiento del gasto de aquí al 2025 se incrementará en un 50%. A todo esto hay que añadir otros dos factores como son, por un lado la desmotivación de los profesionales y por otro la insatisfacción de los usuarios. Ante esta situación, en nuestro país algunos políticos son partidarios de separar la financiación sanitaria y provisión de servicios, dando autonomía progresiva a los centros sanitarios y facilitando la libre elección de centro y de facultativo; en definitiva, se trata de estimular una competencia regulada. Frente a esto, la actitud de los expertos se basa en motivar a los profesionales para conseguir disminuir la variabilidad clínica no justificada, así como frenar el consumo innecesario de recursos. Esto constituye la base de la gestión clínica, que pretende trasladar a los profesionales sanitarios la responsabilidad de gestión de los recursos que utilizan en la atención de pacientes.
Los objetivos de la gestión clínica son optimizar la calidad asistencial, pero controlando a su vez el gasto sanitario, lo cual pasa por disminuir la variabilidad indeseable de la práctica clínica (VPC), consistente en que grupos de pacientes con características similares, reciben una atención clínica diferente. La disminución de la VPC se consigue buscando la mejor información disponible (evidencia científica), eliminando todo lo que no aporta valor a los procesos clínicos y consensuando decisiones entre los profesionales (asociaciones científicas; guías de práctica clínica). Lo anterior puede lograrse mediante la gestión de procesos y la realización y uso de vías clínicas (VC)2.
Entendemos por «proceso» un conjunto de actividades relacionadas y secuenciales que transforman unas entradas en salidas produciendo un valor añadido. La gestión de procesos es la metodología necesaria para evaluarlos mediante indicadores (valoración cuantitativa del cumplimiento de un criterio) y estándares (nivel exigible de cumplimiento de un indicador), mejorándolos continuamente mediante el denominado ciclo de la calidad (planificar, hacer, comprobar, ajustar). La gestión por procesos aúna voluntades y esfuerzos, permitiendo el ahorro de costes, mejorar la imagen externa de la organización y propiciar una plena satisfacción de las necesidades y expectativas de los clientes.
Para gestionar los procesos, las unidades deben definir su cartera de servicios, entendiendo por tal el conjunto de prestaciones que la unidad oferta tanto a la sociedad como a la administración que contrata sus servicios. En ella tendría que incluirse información sobre los procesos asistenciales más representativos de la unidad (es lo que se conoce como carta de servicios) y que deberían expresar niveles de calidad (resultados clínicos) y consumo de recursos (estancia media, demoras en listas de espera, etc.). Estas unidades también deben valorar los resultados tanto desde el punto de vista del clínico (efectividad y eficiencia), como de los pacientes (calidad de vida, satisfacción y calidad percibida mediante encuestas). El desarrollo de la gestión clínica es una forma de trabajo que no requiere crear unidades o institutos, ni necesita aspirar a un reconocimiento formal (tipo ISO, EFQM, etc.). Esta forma de trabajo estimula a los profesionales, posiciona a la unidad en el contexto profesional y le prepara para afrontar en el futuro mayores niveles de autonomía. La gestión clínica continuará revalorizándose conforme las exigencias de calidad (efectividad y eficiencia) sigan creciendo en la escala de valores de nuestra sociedad2.
Concretando, en cirugía mayor ambulatoria (CMA) podríamos agrupar los indicadores más importantes de calidad de la Unidad de CMA (UCMA)3 en: a) Indicadores de eficiencia y calidad científico-técnica (cancelación de procedimientos, acontecimientos adversos, y dentro de estos: reintervención no planificada en el mismo día, pernocta no planificada, consulta urgente, reingresos hospitalarios e índice de complicaciones ajustadas por riesgo); b) Indicadores de eficiencia del sistema (índice de sustitución de procesos, índice de ambulatorización), y por último, c) Indicadores de calidad percibida por el usuario de la UCMA (índice de satisfacción)3.
La cirugía mayor ambulatoria surgió en España tímidamente en la última década del pasado siglo y ha eclosionado y desarrollado en la primera década del presente. El éxito constatado de la CMA en nuestro país ha venido de la mano de la necesidad de atender la inconmensurable lista de espera quirúrgica para procesos de baja o media complejidad y la eficiencia, satisfacción y seguridad que puede conseguir la cirugía sin ingreso4. No obstante, discutiremos la conveniencia e idoneidad de las vías clínicas en CMA.
Vías clínicas y CMALas VC son planes asistenciales definidos, sustentados en la evidencia científica, realizadas para entornos específicos, sobre «procesos clínicos» de curso clínico predecible, elevada prevalencia y variabilidad, en la que hay varios profesionales implicados y un consumo de recursos elevado. En ellas se detalla la secuencia de todas las actividades, así como la verificación de todas las actuaciones (predeterminadas) de los profesionales implicados. La evaluación de los resultados obtenidos, permitirán establecer medidas correctoras. Las VC constituyen una forma de adaptar las guías de práctica clínica, o los protocolos, a la práctica clínica. Son la versión operacional de las guías clínicas. Las guías o los protocolos definen la atención y/o cuidado que ha de recibir el enfermo, las vías precisan cuándo, cómo y en qué secuencia la atención y/o cuidado se ha de proporcionar y además especifican los objetivos de cada fase5,6.
Las VC benefician tanto a los pacientes como a los profesionales y a la propia administración. A los pacientes, proporcionándoles información y mejorando su calidad percibida, a los profesionales, simplificándoles el proceso clínico, mejorando los resultados y protegiéndoles de las demandas y, por último, son positivas para la Administración ya que aumenta la eficiencia de los procesos, reciben menos reclamaciones y estimulan la coordinación entre servicios y de estos con atención primaria2. Por otra parte, tienen utilidad en la docencia y la investigación. Casos particularmente aptos para la elaboración de una VC son los procedimientos quirúrgicos. Los procesos que incluyen una intervención quirúrgica son los que mayor número de VC han generado. Esto es lógico, ya que en muchos de estos procesos, se puede predecir con bastante precisión el curso de los acontecimientos.
En la línea con lo expresado por Quecedo y Gilsanz7, la cirugía mayor ambulatoria encuentra, con la incorporación de las vías clínicas en la estandarización de sus procesos, una valiosa herramienta para reducir los ingresos inesperados atribuidos al dolor, náuseas o vómitos y otros efectos, y para la introducción del fast-track, la optimización de la eficiencia de los procedimientos intraoperatorios, la contención de los costes y la minimización de las intervenciones médicas y de enfermería sobre el paciente. Eso sí, sin el peligro actual de convertir las UCMA en cadenas de servicio mecanizadas con la más que probable pérdida de la orientación hacia el paciente, en provecho solo de una mayor eficiencia económica. Por otra parte, las VC contribuyen y respaldan la tendencia actual a incorporar a la cartera de servicios de las UCMA procesos de mayor complejidad y pacientes de mayor riesgo con morbilidad asociada.
Implementación de las vías clínicasPara desarrollar una VC se requieren una serie de fases: 1) Identificar un proceso con variabilidad en la práctica clínica; 2) Organizar el equipo de personas implicadas en el proceso; 3) Clarificar y simplificar el proceso, examinando las interrelaciones entre distintas etapas del mismo proceso, limitando al mínimo el tiempo de cada una de ellas; 4) Definir los estándares de uso de pruebas diagnósticas y tratamientos; 5) Proponer y planificar mejoras, facilitando a la plantilla del hospital el plan asistencial que muestre el papel de cada profesional en cada una de las partes del proceso; 6) Disminuir el número de informes y documentos en el proceso asistencial; 7) Implantar el plan; 8) Proveer de un cuadro para la recogida de datos en el proceso de atención al paciente que muestre qué pacientes y con qué frecuencia no han seguido el plan terapéutico definido en la vía clínica; 9) Monitorizar los resultados y comunicarlos; 10) Mejorar la satisfacción de los pacientes a través de la información, tanto a ellos como a sus y familiares del plan terapéutico definido por la vía clínica, y 11) Mantener los beneficios o identificar estrategias alternativas en relación a las variaciones observadas5,6.
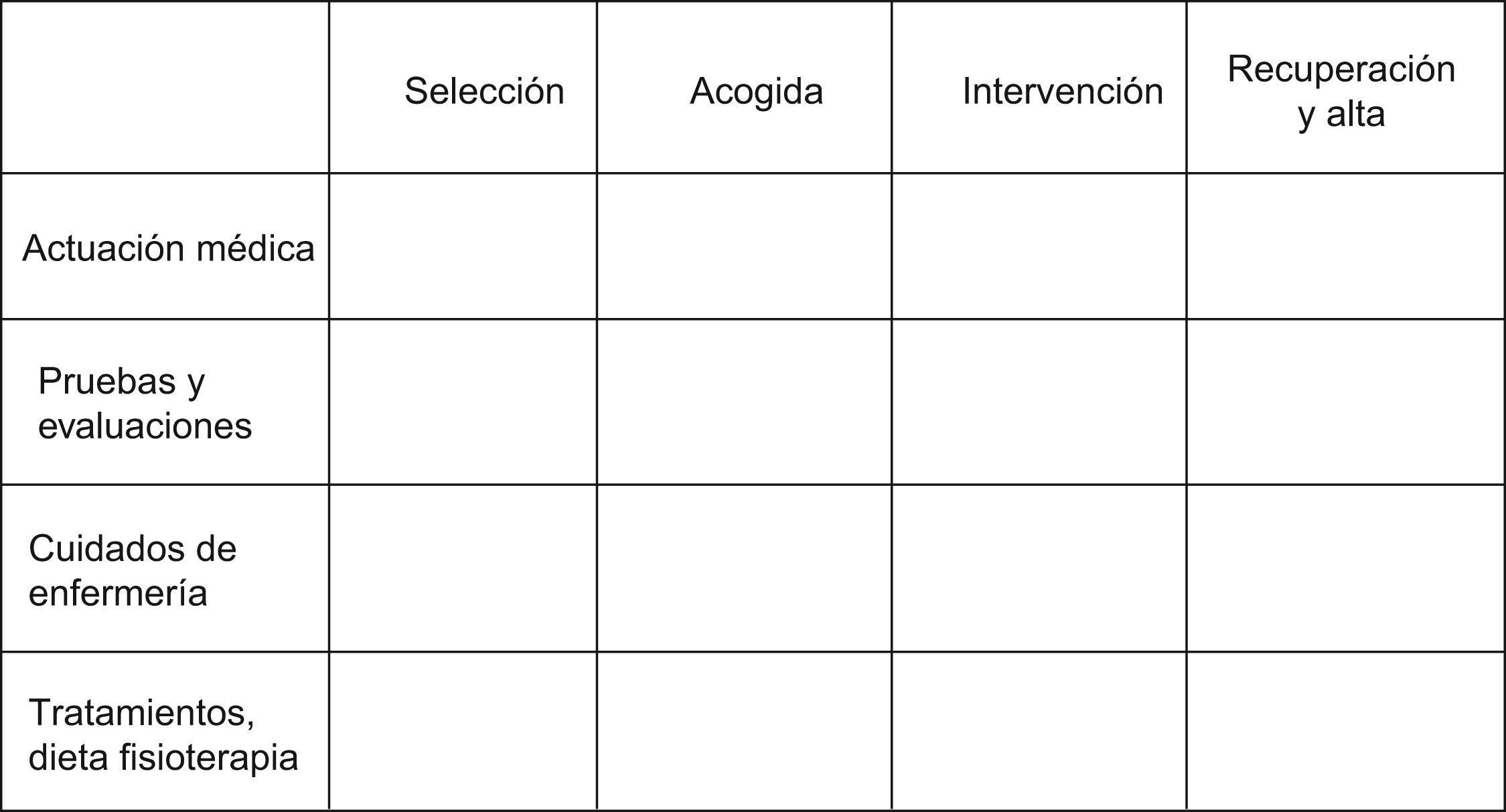
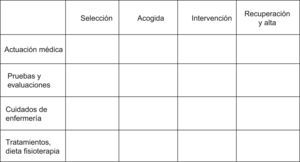
Toda VC consta de una serie de documentos, aunque resulta imprescindible la llamada matriz temporal que es la forma de representación de la VC mediante un eje de coordenadas en el que en el eje de las x se representa el tiempo en días o en horas, así como la ubicación del enfermo, mientras que en el eje de las y se sitúan las acciones e intervenciones (asistencia médica, evaluaciones, test de laboratorio, cuidados de enfermería, tratamiento, dieta, fisioterapia, etc.). Otros documentos complementarios que integran las VC son: hoja de información al enfermo y/o familiar; hojas de verificación; encuesta de satisfacción; indicadores de medición y hoja de tratamiento normalizado5,6.
En la matriz temporal de las VC en CMA, al no tener que colocar los días de estancia en el eje de las x, sería aconsejable poner los cuatro subprocesos (fig. 1) en que podemos dividir todo proceso realizado en la UCMA, y que analizaremos a continuación.
Cuando un grupo de trabajo realiza el análisis del proceso general motivo de intervención, normalmente divide este proceso en cuatro subprocesos, a saber: a) Subproceso de selección; b) Subproceso de acogida; c) Subproceso de intervención, y d) Subproceso de recuperación y alta. Para cada subproceso se establecen unos protocolos o criterios de actuación que, en función de unos indicadores, monitorizará su consecución3. Así:
- a)
Dentro del subproceso de selección hay que tener en cuenta los criterios del paciente, criterios sociofamiliares, criterios de inclusión según intervención, criterios de inclusión y exclusión según patología del paciente. Los criterios de actuación definidos para este subproceso de selección son: criterios de necesidad de pruebas preoperatorias, preparación en caso de tratamiento con anticoagulantes, pacientes diabéticos, pacientes epilépticos, hipertensos, alteraciones endocrinas así como profilaxis de tromboembolismo (recomendaciones de la ASECMA).
- b)
El subproceso de acogida comienza al llegar el paciente a la unidad, y finaliza al alta. En él se comprobará la toma de medicación de los pacientes, previa a la cirugía en el domicilio, se premedicará a los pacientes, si así está prescrito, y se realizarán analíticas para seguir los protocolos consensuados (Sintrom®, diabetes) o para preparación previa individual de los pacientes (plaquetopenias, etc.).
- c)
En el subproceso de intervención deberemos tener en cuenta la premedicación inmediata adecuada a peso y edad, la profilaxis de náuseas y vómitos según escala de Apfel8 y el propio acto anestésico en el que se incluirá las técnicas anestesiológicas y utilización de fármacos que posibiliten la técnica quirúrgica y el alta precoz.
- d)
Por último, dos son los principales problemas a tener en cuenta respecto al subproceso de recuperación y alta y que pueden retrasarlo, por un lado el dolor (pauta analgésica adecuada), y por otro las náuseas y vómitos (profilaxis de las náuseas y vómitos). Cuando se cumplan los criterios establecidos (escalas de recuperación postquirúrgica modificadas de Aldrete9 y de Chung10), se procederá al alta médica.
Las VC se encuentran con inconvenientes como son la falta de cultura de trabajo en equipo y de mejora continua, la dificultad en el desarrollo de la vía clínica por falta de experiencia previa o por la propia innovación que ello conlleva, la inercia y resistencia al cambio de los profesionales, dificultad de indicar en un determinado paciente su asignación a una VC y falta de elección adecuada del coordinador de la vía o de un profesional comprometido en la implantación y desarrollo adecuado de la misma11.
Las variaciones en la VC pueden clasificarse atendiendo a su evitabilidad en variaciones evitables, no evitables y mixtas. También podemos hacerlo atendiendo a la relación con el paciente (complicaciones esperadas, negación a un consentimiento informado para una prueba o intervención), la familia (retrasos en el alta por problemas familiares), el personal sanitario (reconsideración del caso tras nuevos datos clínicos, asignación equivocada a la vía clínica) o la institución (averías en una prueba, falta de recursos). El análisis de las variaciones de la VC puede provocar una revisión y cambio de la misma. Un mal resultado en calidad supone siempre una oportunidad de mejora.
La CMA se desarrolla con un elevado grado de protocolización y coordinación entre diferentes especialidades y estamentos sanitarios. Si en la cirugía programada las VC han demostrado su utilidad de forma fehaciente, es de suponer que en los procedimientos de CMA, que reúne condiciones ideales de eficiencia con un elevado grado de satisfacción por parte del paciente y los facultativos implicados, la aportación de las VC se adivina, cuanto menos, estimulante.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.