La pericarditis constrictiva es una enfermedad poco frecuente, con una elevada morbimortalidad, cuyo tratamiento es la pericardiectomía quirúrgica. El objetivo es presentar nuestra experiencia y analizar los resultados a corto y largo plazo.
MétodosSe incluyeron todos los pacientes intervenidos de pericardiectomía por pericarditis constrictiva desde enero de 2003 hasta febrero de 2018. Se describe la serie y se analizan los resultados a corto y largo plazo y los factores de riesgo de mortalidad.
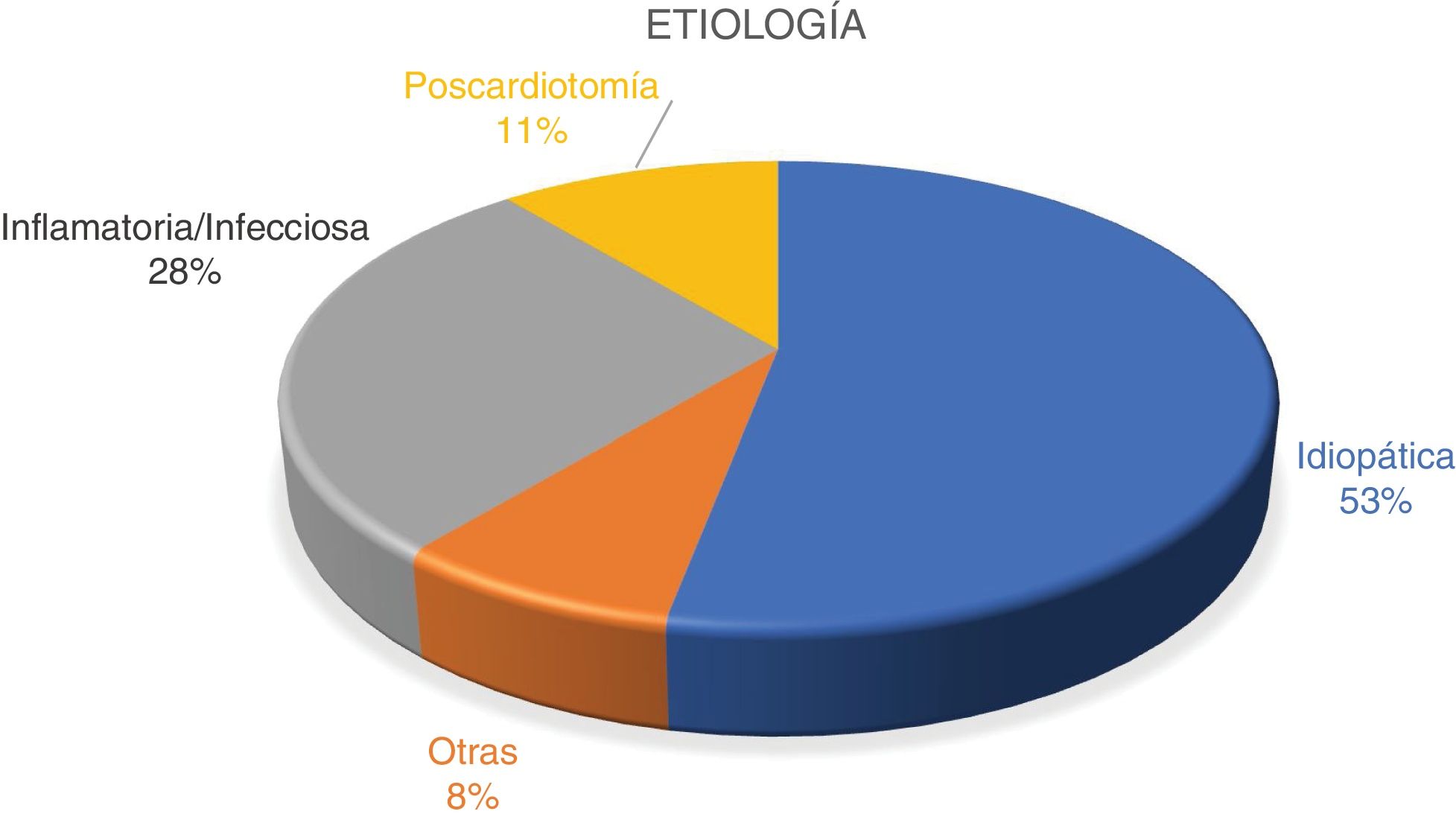
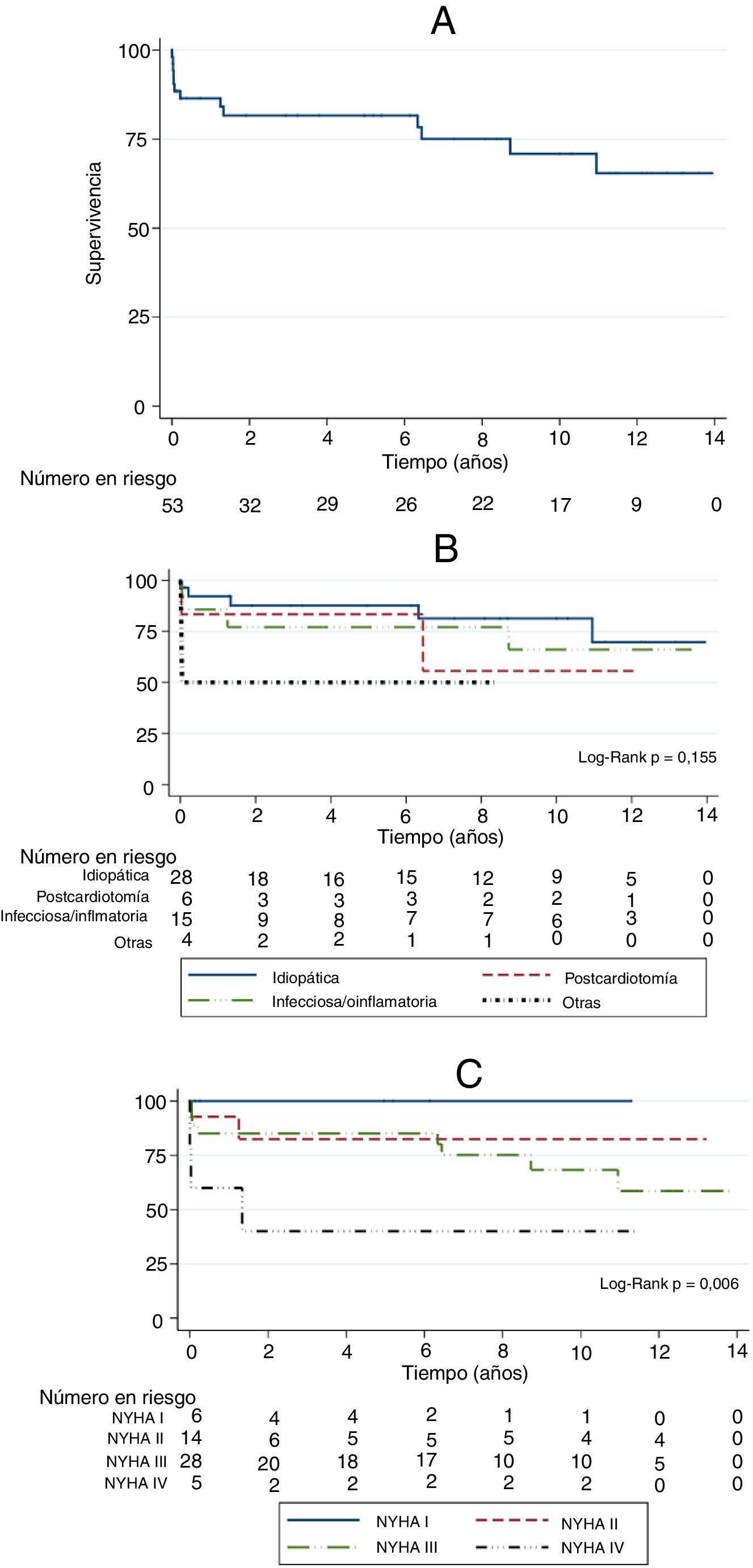
ResultadosCincuenta y tres pacientes, con edad media de 60,5 años (±10,3). El 71,7% eran varones. La etiología más frecuente fue la idiopática (52,8%), seguida de la infecciosa/inflamatoria (28,3%) y la poscardiotomía (11,3%). El 62,3% presentaba una NYHAIII-IV en el preoperatorio. La mortalidad hospitalaria fue del 11,3% (n=6). Sin recidivas en el seguimiento. Mediana de seguimiento 64,9 meses (IQR 3,1-131,2). Supervivencia al año, a los 5 y a los 8 años del 86,4%, 81,6% y 75,1%. La NYHA IV fue el único factor independiente de mortalidad a largo plazo en el análisis multivariante.
ConclusionesLa pericardiectomía es el tratamiento de elección en la pericarditis constricitiva. Aunque se trata de un procedimiento con elevada morbimortalidad, puede disminuirse significativamente si la indicación de la cirugía es precoz, antes de la aparición de síntomas refractarios. Además, una técnica quirúrgica agresiva previene la recidiva en el seguimiento a largo plazo.
Constrictive pericarditis is a rare disease with a high morbidity and mortality. His treatment is the surgical pericardiectomy. The aim of this study is to present our experience and analyze the short and long-term outcomes.
MethodsAll patients who were underwent to a subtotal pericardiectomy for constrictive pericarditis from january 2003 to february 2018 were included. A description of the serie was made, short and long-term outcomes and mortality risk factors were analyzed.
ResultsA total of 53 patients were underwent to a subtotal pericardiectomy. The mean age was 60.5 years (±10.3). The 71.7% were males. The most frequent etiology was idiopathic (52.8%), followed by infectious/inflammatory (28.3%) and postcardiotomy (11.3%). A 62.3% of the patients had NYHA functional class III-IV preoperatively. In-hospital mortality rate was 11.3% (n=6). There were no recurrences in follow-up. Median postoperative follow-up was 64.9 months (IQR 3.1 – 131.2). One, 5 and 10 years survival rates were 86.4%, 81.6% and 75.1%, respectively. NHYA functional class IV was the only independent factor of risk of long-term mortality.
ConclusionsPericardiectomy is the surgical technique of choice for the treatment of constrictive pericarditis. Although it is a procedure with high morbidity and mortality, it can be significantly reduced if the indication for surgery is early, before the appearance of refractory symptoms. In addition, an aggressive surgical technique prevents recurrence in long-term follow-up.
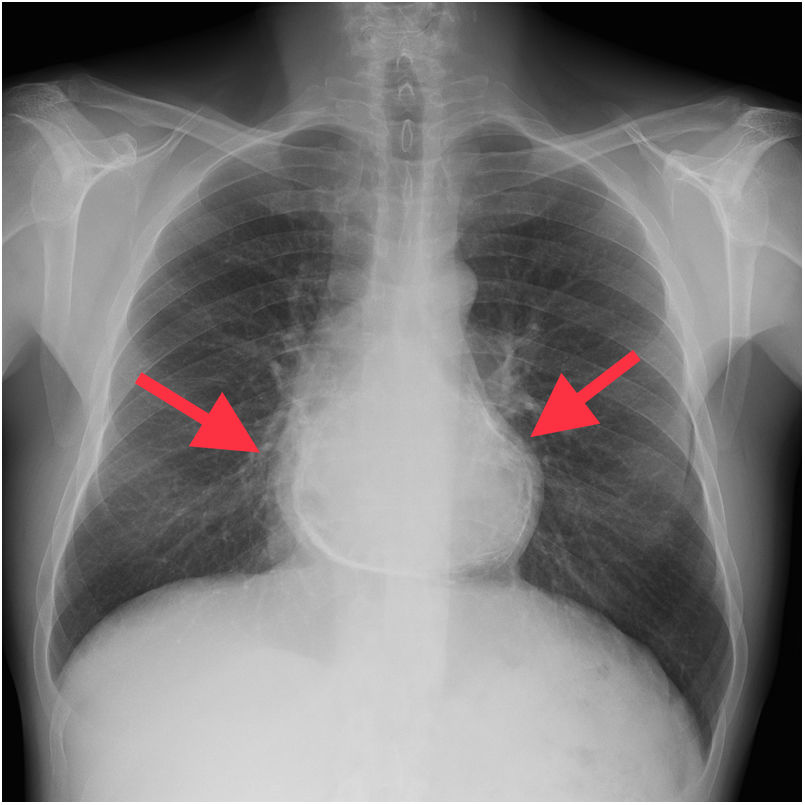
La pericarditis constrictiva es una enfermedad poco frecuente, caracterizada por la fibrosis, calcificación y adherencias entre ambas hojas del pericardio, que condiciona una restricción del movimiento cardiaco (fig. 1). Esa restricción produce un incremento en la presión diastólica de ambos ventrículos, principalmente en los 2 últimos tercios de la diástole, desarrollando insuficiencia cardiaca progresiva1–7.
Las etiologías más frecuentes son la idiopática, posradiación, posquirúrgica, postraumática y la infecciosa/inflamatoria. Históricamente la tuberculosis era la causa más frecuente, constituyendo aproximadamente el 50% de los casos, siendo muy prevalente en pacientes con VIH. Hoy en día la incidencia de pericarditis constrictiva tuberculosa ha disminuido sobre todo en países desarrollados, y la etiología idiopática ha pasado a ser la causa más frecuente1–4.
El tratamiento de la pericarditis constrictiva incluye el tratamiento médico y quirúrgico. La pericardiectomía es la terapia definitiva y la más eficaz para pacientes sintomáticos, aunque se ha asociado con elevadas tasas de morbimortalidad hospitalarias y baja supervivencia a largo plazo2,4–7. El objetivo de este estudio es describir nuestra serie y analizar los resultados a corto y largo plazo.
MétodosSe realizó un análisis retrospectivo de la base de datos prospectiva del Servicio de Cirugía Cardiaca. El trabajo fue aprobado por el Comité Ético del Hospital Clínico San Carlos.
Se incluyeron todos los pacientes sometidos pericardiectomía quirúrgica aislada por pericarditis constrictiva entre enero de 2003 y febrero de 2018 en nuestro centro. Se excluyeron todos los pacientes sometidos a otros procedimientos concomitantes. Se analizaron las características demográficas, variables preoperatorias, intraoperatorias, postoperatorias y los resultados a corto y a largo plazo.
La muerte hospitalaria se definió como muerte durante el ingreso o durante los primeros 30 días tras la cirugía.
La etiología se determinó en función de los antecedentes del paciente y de los resultados anatomopatológicos y microbiológicos de la muestra. Se consideró posquirúrgica cuando se trataba de pacientes sometidos a una cirugía cardiaca previa sin otra causa identificada. Etiologías poco frecuentes como la postradiación, neoplásica y postraumática se incluyeron en el grupo miscelánea. Se consideró el origen idiopático cuando se descartaron el resto de etiologías.
Las pruebas preoperatorias realizadas en todos los pacientes fueron analítica de sangre, electrocardiograma, ecocardiograma, radiografía de tórax, cateterismo cardiaco derecho e izquierdo y TC torácica.
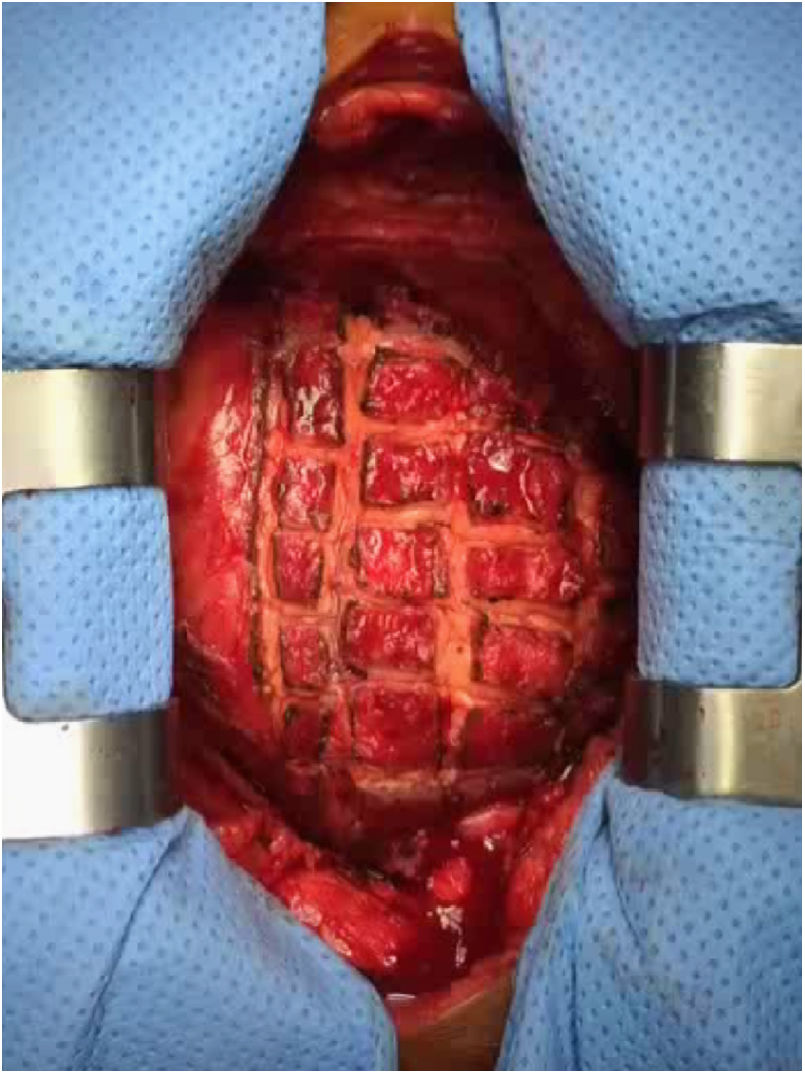
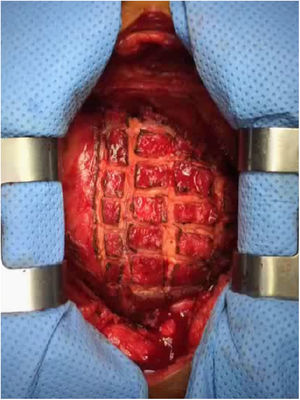
Técnica quirúrgicaTodas las intervenciones se realizaron bajo anestesia general y sin circulación extracorpórea inicialmente. El acceso quirúrgico fue mediante esternotomía media. La pericardiectomía subtotal incluyó la resección del pericardio anterior entre ambos nervios frénicos, liberando las 4 cavidades cardiacas y los grandes vasos, y basalmente hasta el diafragma. Se liberaron los orificios de ambas cavas y de las venas pulmonares. En todos los pacientes se realizó liberación del epicardio mediante epicardiectomía parcial o epicardiotomía en damero, en la que se realizan incisiones epicárdicas hasta llegar al miocardio (fig. 2).
Análisis estadísticoLas variables continuas fueron expresadas con la media y desviación estándar o mediana e intervalo intercuartílico. Las variables categóricas con porcentajes. Para identificar las variables asociadas a la mortalidad intrahospitalaria se realizó un análisis univariable y multivariable mediante un modelo de regresión logística binaria, seleccionando el mejor modelo a partir de todas las posibles ecuaciones. Para identificar las variables asociadas con la supervivencia a largo plazo se realizó un análisis univariable y multivariable con el test de riesgos proporcionales de Cox; las variables asociadas a la supervivencia (p<0,2) en el análisis univariable fueron incluidas en el modelo multivariable con finalidad predictiva a partir de todas las posibles ecuaciones. El análisis de la supervivencia se realizó con el método de Kaplan-Meier y las comparaciones de la supervivencia entre grupos se realizaron usando el test de Log-Rank. El test de MacNemar se utilizó para comparar la NYHA preoperatoria y postoperatoria dicotomizada (clase funcional avanzada iii-iv vs. no avanzada i-ii). Se consideró estadísticamente significativo un valor p<0,05.
Los análisis estadísticos se realizaron con el programa STATA 15 (StataCorp 2015. Collage Station, TX).
ResultadosUn total de 53 pacientes fueron sometidos a pericardiectomía subtotal entre enero de 2003 y febrero de 2018. La media de edad fue de 60,5 años (±10,3 años) y 38 pacientes eran varones (71,7%).
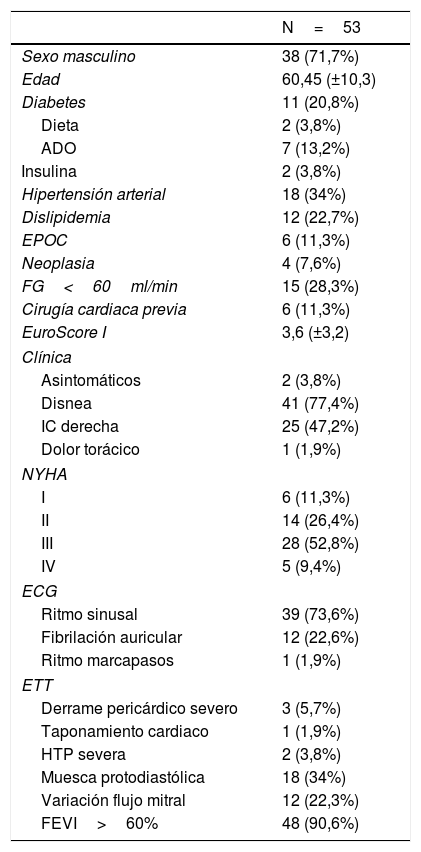
El 77,4% presentaba disnea y el 47,2% clínica de insuficiencia cardiaca derecha. El 62,3% de los pacientes se encontraba en clase funcional NYHA III y IV preoperatoriamente. El 11,3% había sido sometido a una cirugía cardiaca previa. Un 28,3% de los pacientes presentaba un filtrado glomerular menor a 60ml/min. La FEVI era normal en el 90,6%. En el ecocardiograma la muesca protodiastólica (notch pericárdico) en el tabique interventricular en modo M, típico de la pericarditis constrictiva, estaba presente en 18 pacientes (34%) y la variación de flujo transmitral en el 22,6% (tabla 1).
Características demográficas y comorbilidades preoperatorias
| N=53 | |
|---|---|
| Sexo masculino | 38 (71,7%) |
| Edad | 60,45 (±10,3) |
| Diabetes | 11 (20,8%) |
| Dieta | 2 (3,8%) |
| ADO | 7 (13,2%) |
| Insulina | 2 (3,8%) |
| Hipertensión arterial | 18 (34%) |
| Dislipidemia | 12 (22,7%) |
| EPOC | 6 (11,3%) |
| Neoplasia | 4 (7,6%) |
| FG<60ml/min | 15 (28,3%) |
| Cirugía cardiaca previa | 6 (11,3%) |
| EuroScore I | 3,6 (±3,2) |
| Clínica | |
| Asintomáticos | 2 (3,8%) |
| Disnea | 41 (77,4%) |
| IC derecha | 25 (47,2%) |
| Dolor torácico | 1 (1,9%) |
| NYHA | |
| I | 6 (11,3%) |
| II | 14 (26,4%) |
| III | 28 (52,8%) |
| IV | 5 (9,4%) |
| ECG | |
| Ritmo sinusal | 39 (73,6%) |
| Fibrilación auricular | 12 (22,6%) |
| Ritmo marcapasos | 1 (1,9%) |
| ETT | |
| Derrame pericárdico severo | 3 (5,7%) |
| Taponamiento cardiaco | 1 (1,9%) |
| HTP severa | 2 (3,8%) |
| Muesca protodiastólica | 18 (34%) |
| Variación flujo mitral | 12 (22,3%) |
| FEVI>60% | 48 (90,6%) |
ADO: antidiabéticos orales; FG: filtrado glomerular; HTP: hipertensión pulmonar severa; IC: insuficiencia cardiaca.
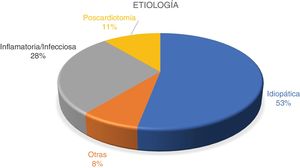
La etiología más frecuente fue la idiopática (52,8%), seguido de la inflamatoria/infecciosa 28,3% y la poscardiotomía 11,3%. La tuberculosis (fig. 3) fue la infección más prevalente (20,8%).
Dos pacientes requirieron de entrada en CEC para completar la pericardiectomía. No hubo muertes intraoperatorias. La estancia media en UCI fue de 3,8 días (±7,8) con una mediana de un día (IQR 1-4). El 79,6% de los pacientes pudo ser extubado en menos de 6h, y solo 2 de ellos (3,8%) requirieron de un tiempo de ventilación mecánica mayor a 72horas.
Las principales complicaciones en el postoperatorio inmediato fueron: derrame pleural severo que precisó de drenaje torácico (15,1%, n=8), fibrilación auricular posquirúrgica (9,4%, n=5), bajo gasto postoperatorio (9,4%, n=5), reintervención por sangrado (1,8%, n=1), fracaso renal agudo que requirió hemofiltración (1,8%, n=1) y mediastinitis (1,8%, n=1). La mediana de estancia hospitalaria fue de 11 días (IQR 8,5-18).
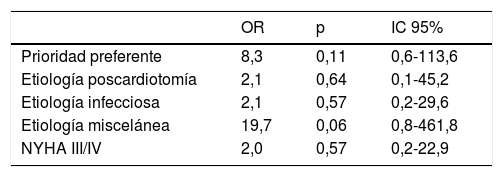
La mortalidad hospitalaria fue del 11,3% (n=6). Tres pacientes fallecieron por shock séptico, 2 por fallo cardiaco y uno por isquemia intestinal. En el análisis multivariable del modelo predictivo de regresión logística binaria no se encontró ninguna variable predictora independiente de mortalidad intrahospitalaria (tabla 2).
Mejor modelo predictivo mediante regresión logística binaria a partir de todas las posibles ecuaciones
| OR | p | IC 95% | |
|---|---|---|---|
| Prioridad preferente | 8,3 | 0,11 | 0,6-113,6 |
| Etiología poscardiotomía | 2,1 | 0,64 | 0,1-45,2 |
| Etiología infecciosa | 2,1 | 0,57 | 0,2-29,6 |
| Etiología miscelánea | 19,7 | 0,06 | 0,8-461,8 |
| NYHA III/IV | 2,0 | 0,57 | 0,2-22,9 |
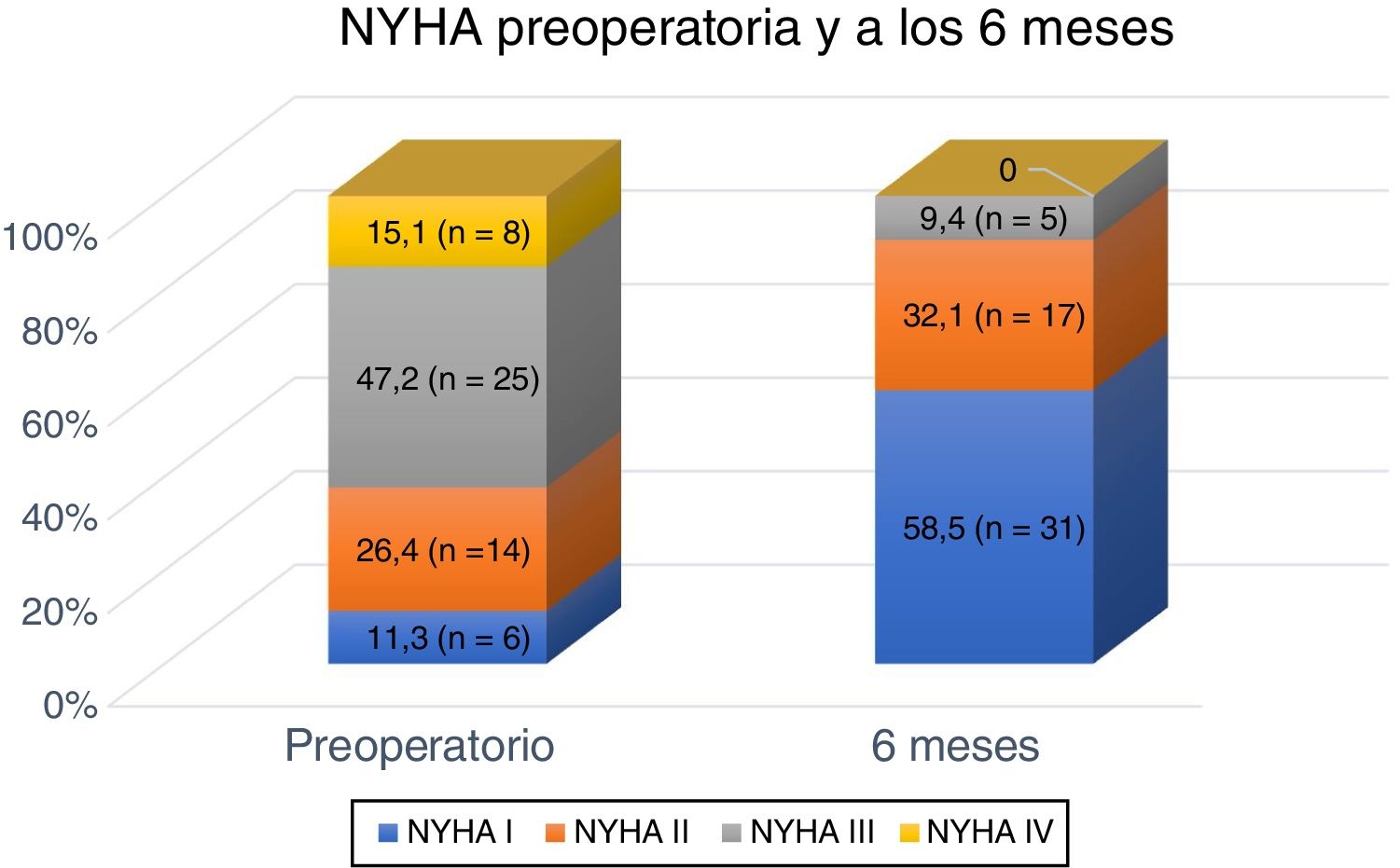
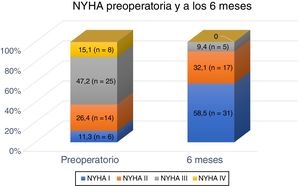
La mediana de seguimiento fue de 64,9 meses (IQR 3,1-131,2). A los 6 meses el 90,6% se encontraba en clase funcional NYHA I-II (fig. 4). El test de McNemar revela diferencias estadísticamente significativas al comparar la clase funcional NYHA preoperatoria frente a la postoperatoria (p<0,05). No se ha producido ninguna recidiva de la enfermedad durante el seguimiento.
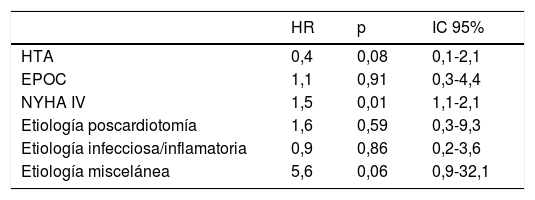
En el análisis multivariable de riesgos proporcionales de Cox la clase funcional preoperatoria NYHA IV (HR: 1,5, IC 95%: 1,1-2,1, p<0,05) fue el único factor de riesgo independiente de mortalidad a largo plazo (tabla 3).
Análisis de riesgos proporcionados de Cox para supervivencia a largo plazo
| HR | p | IC 95% | |
|---|---|---|---|
| HTA | 0,4 | 0,08 | 0,1-2,1 |
| EPOC | 1,1 | 0,91 | 0,3-4,4 |
| NYHA IV | 1,5 | 0,01 | 1,1-2,1 |
| Etiología poscardiotomía | 1,6 | 0,59 | 0,3-9,3 |
| Etiología infecciosa/inflamatoria | 0,9 | 0,86 | 0,2-3,6 |
| Etiología miscelánea | 5,6 | 0,06 | 0,9-32,1 |
EPOC: enfermedad pulmonar obstructiva crónica; HTA: hipertensión arterial.
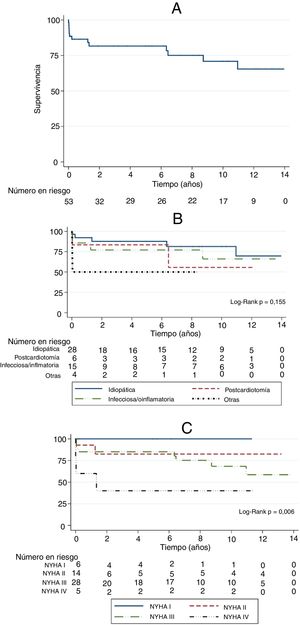
La supervivencia fue del 86,4%, 81,6% y 75,1% al año, a los 5 y 8 años respectivamente (fig. 5A). En el análisis por subgrupos de acuerdo a la NYHA preoperatoria los pacientes con NYHA IV presentaban una menor supervivencia a largo plazo (p=0,006) (fig. 5B), mientras que en el análisis por subgrupos en función de la etiología no se encontraron diferencias estadísticamente significativas (p=0,155) (fig. 5C).
DiscusiónLa pericarditis constrictiva es una enfermedad infrecuente, con una elevada morbimortalidad y distintas etiologías. En nuestra serie la más frecuente es la idiopática (52,8%) seguido de la inflamatoria/infecciosa (28,3%, la mayoría —20,8%— por tuberculosis) y la poscardiotomía (11,3%), lo que se aproxima bastante a lo descrito en las series publicadas. Algunos autores sugieren un cambio etiológico con un aumento en los últimos años de la pericarditis constrictiva poscirugía cardiaca y postradiación. La tuberculosis es todavía una causa común de pericarditis en países en desarrollo, así como en pacientes inmunodeprimidos1,2,8–10. Depboylu et al.10 presentan una serie de 99 pacientes durante 20 años de experiencia, con un 61% de los pacientes con pericarditis idiopática, 14% pericarditis poscardiotomía y un 14% infecciosa. El tratamiento definitivo de la pericarditis constrictiva es la pericardiectomía quirúrgica, mejorando la sintomatología, calidad de vida y supervivencia5,10.
La pericardiectomía se realiza sin circulación extracorpórea, utilizándose solo en caso de inestabilidad hemodinámica o necesidad de cirugía concomitante. En nuestra serie fue necesaria la entrada en bomba en solo en 2 pacientes para poder completar la pericardiectomía. En otras series la circulación extracorpórea fue necesaria en el 18-39% de los pacientes10. Esto puede ser debido en parte a que en nuestro estudio se excluyeron todos los pacientes sometidos a cirugía concomitante. Aunque el abordaje quirúrgico puede realizarse tanto mediante toracotomía anterolateral izquierda como por esternotomía media, con esta última se obtiene una mejor exposición y permite realizar una pericardiectomía más extensa6–8,11. La resección del pericardio realizada es subtotal, de frénico a frénico, y de grandes vasos hasta el diafragma, acompañándose de la realización de una epicardiectomía parcial o epicardiotomía en damero en todos los pacientes. Cabe destacar la importancia de la agresividad en la resección del pericardio, ya que se traduce en una mejora de los resultados a largo plazo con una menor tasa de recurrencia6,12,13. En nuestro centro no se produjeron recidivas durante el seguimiento de ningún paciente, lo que podría relacionarse con la agresividad en nuestra técnica quirúrgica.
La mortalidad hospitalaria ha sido del 11,3%, en línea con las series publicadas, en las que varía entre el 4,9% y el 16%1,4,6–8,10,14. La causa más frecuente de muerte en nuestra serie es el shock séptico, mientras que en las series publicadas es el fallo cardiaco6,9,14. Los principales factores de riesgo son la enfermedad pulmonar crónica, la clase funcional, la cirugía cardiaca previa, la constricción postradiación, la enfermedad renal crónica y la necesidad de circulación extracorpórea6–9. En el análisis de nuestra serie no se encontró ningún factor de riesgo independiente de mortalidad intrahospitalaria.
La supervivencia al año, a los 5 años y a los 8 años es del 86,4%, 81,6% y 75,1% respectivamente. Takashi et al.15 describen su experiencia a lo largo de 8 décadas con 1.071 pacientes y una supervivencia a los 5 y 10 años del 63,4% y 46%. Hun Kang et al.16 en una serie similar a la nuestra, con 85 pacientes sometidos a pericardiectomía aislada, tienen una tasa de supervivencia del 85,8% a los 5 años.
Los factores independientes de mortalidad a largo plazo descritos en la literatura son la NYHA preoperatoria, la edad avanzada, la historia de radiación previa, la enfermedad renal crónica, FEVI preoperatoria disminuida y la realización de una pericardiectomía incompleta4,6,8–12,14. Algunos artículos publicados relacionan la velocidad de llenado diastólico precoz mitral preoperatorio como factor pronóstico independiente de mortalidad16. En la mayoría de las series la etiología idiopática se asocia también con una mayor supervivencia a largo plazo. En nuestra serie ha sido la clase funcional preoperatoria NYHA IV el único factor de riesgo independiente de mortalidad. La NYHA IV preoperatoria determina una supervivencia menor del 50% a los 5 años, frente a una supervivencia por encima del 80% en el resto de los pacientes. Aunque existe una mayor supervivencia en la etiología idiopática, no alcanza significación estadística, probablemente por falta de potencia debida al tamaño muestral.
ConclusionesLa pericardiectomía quirúrgica es el tratamiento de elección de la pericarditis constricitiva. La clase funcional avanzada es el principal factor de riesgo de mortalidad a largo plazo. Una mayor agresividad en la técnica disminuye la tasa de recidiva y aumenta la supervivencia a largo plazo.
LimitacionesLas principales limitaciones son el tamaño muestral, el diseño retrospectivo y que se trata de una serie de un único centro.
Conflicto de interesesNinguno.