Algunas cardiopatías congénitas con hipertensión pulmonar severa asociada presentan cierta dificultad para su manejo terapéutico. Presentamos el caso de una paciente con cardiopatía congénita y con sospecha de síndrome de Eisenmenger. Tras ser considerada inoperable, se propuso para trasplante de pulmón o cardiopulmonar. Después de una primera evaluación, con base en la literatura médica publicada hasta la fecha, se reconsideró la corrección quirúrgica de la cardiopatía congénita por parte de la paciente mediante la técnica de Warden y el parche con válvula Dacron para reducir el grado de hipertensión pulmonar, en vista de una buena respuesta al tratamiento con vasodilatadores en el período postoperatorio. Tras someter a la paciente a dicho tratamiento quirúrgico correctivo de su enfermedad cardíaca, se procedió al seguimiento de la misma en los siguientes meses, obteniéndose una disminución de las resistencias pulmonares sin shunt derecha-izquierda a nivel del parche y clase funcional NYHA I.
Some congenital heart diseases with severe associated pulmonary hypertension present with some difficulty in their therapeutic management. A case is presented on a patient with congenital heart disease and suspected Eisenmenger syndrome. After being considered inoperable, a lung or cardiopulmonary transplantation was proposed. After a first evaluation, based on the medical literature published to date, the surgical correction of congenital heart disease was reconsidered by the patient using the Warden technique and a Dacron valved patch to reduce the level of pulmonary hypertension in the patient, in view of a good response to treatment with vasodilators in the post-operative period. After submitting the patient to this surgical correction of her heart disease, she was followed-up in the next few months, obtaining a decrease in pulmonary resistances with no right-to-left shunt at patch level and with NYHA functional class I.
El síndrome de Eisenmenger es la forma más grave de hipertensión arterial pulmonar (HAP) secundaria a una cardiopatía congénita con derivación sistémica a pulmonar. Su diagnóstico es complejo, asintomático durante muchos años y debe sospecharse en pacientes con antecedentes de cardiopatía congénita, datos de HAP y cianosis central. El tratamiento es fundamentalmente médico; en sus inicios recomienda la administración de bosentán en pacientes de clase funcional iii de la OMS, con WHO-FC III síndrome de Eisenmenger1. La alternativa de trasplante quedaría restringida a pacientes muy sintomáticos con una expectativa de vida corta. En pacientes con síncope, insuficiencia cardiaca derecha refractaria, clase funcional iv (NYHA) e hipoxia grave podría considerarse la opción de trasplante pulmonar con corrección de la malformación cardiaca o trasplante corazón-pulmón. Las tasas de supervivencia a un año serían del 78% y disminuirían al 49% a 5 años y al 25% a 10 años2.
A continuación presentamos el caso de una paciente con cardiopatía congénita e hipertensión pulmonar (HTP) severa secundaria a la presencia de una derivación sistémica a pulmonar, lo cual produce con el tiempo una remodelación vascular pulmonar que da lugar a un aumento de las resistencias vasculares pulmonares a través de una serie de mecanismos que conducen a lesiones vasooclusivas3. La paciente, después de ser considerada como inoperable, fue propuesta para trasplante pulmonar o trasplante corazón-pulmón y finalmente intervenida mediante tratamiento quirúrgico corrector de su cardiopatía.
Caso clínicoSe trata de una mujer de 29 años, alérgica a la penicilina, fumadora ocasional, en seguimiento por el Servicio de Cardiología por la presencia de un soplo sistólico funcional. Acude a Urgencias por la presencia de disnea a pequeños esfuerzos (grado iii/iv de la clasificación NYHA), edemas en los miembros inferiores y episodios presincopales, así como sensación de palpitaciones.
Ingresa para protocolo pretrasplante pulmonar/cardiopulmonar por contraindicación quirúrgica debido a HTP severa.
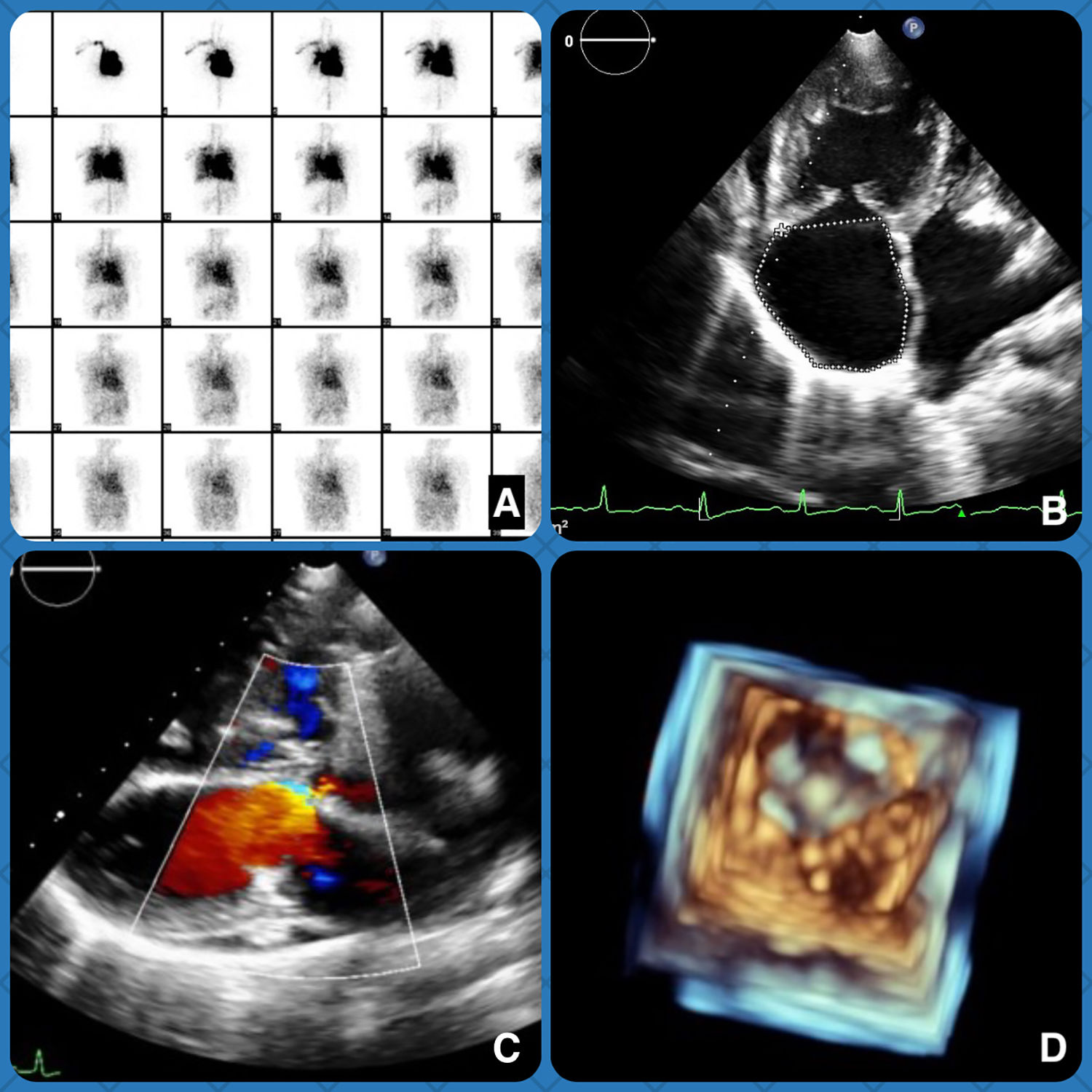
Pruebas complementariasEn su estudio previo presentaba analíticas con parámetros bioquímicos, hemograma y coagulación en el rango de la normalidad. Tras la realización de una ecografía transtorácica se detecta HTP y dilatación de las cavidades derechas con insuficiencia tricuspídea moderada. Posteriormente se realizó una resonancia magnética nuclear que detectó una comunicación interauricular tipo seno venoso con presencia de drenaje venoso anómalo de la vena pulmonar superior derecha. La gammagrafía con 99m-Tc apuntó a la presencia de cortocircuito izquierda/derecha con probable componente derecha-izquierda (shunt bidireccional) (fig. 1).
A. La gammagrafía con 99m-Tc evidenció la presencia de cortocircuito izquierda/derecha con probable componente derecha-izquierda (shunt bidireccional). B. ETT dilatación de las cavidades derechas con insuficiencia tricuspídea moderada. C. ETT durante la maniobra de Valsalva que muestra signos de derivación de derecha a izquierda (derivación bidireccional). D. ETT 3D que representa un gran defecto auricular tipo seno venoso.
Estuvo en seguimiento en su hospital de referencia con tratamiento vasodilatador pulmonar a dosis máximas, sin obtener respuesta. Se realizó un estudio hemodinámico en el que se observó hipertensión pulmonar severa con resistencia pulmonar total de 8,6UW/m2, por lo que se desestimó llevar a cabo la corrección quirúrgica y se derivó para trasplante pulmón/corazón-pulmón.
Tras una primera valoración con base en la literatura médica publicada y en la opinión de expertos4, donde se especifican criterios hemodinámicos basados en las resistencias vasculares pulmonares y la forma en que estos valores cambian durante la administración aguda de un vasodilatador, se concluyó que los datos hemodinámicos iniciales no contraindicaban la corrección de la cardiopatía. Se repitió un nuevo test hemodinámico, con resistencias pulmonares próximas a 8UW/m2 y respuesta al test vasodilatador con óxido nítrico e hiperoxia, consiguiendo unas resistencias<7UW/m2, lo cual fue decisivo para reconsiderar la posibilidad de que la paciente fuera subsidiaria de una intervención quirúrgica correctora de la cardiopatía congénita5.
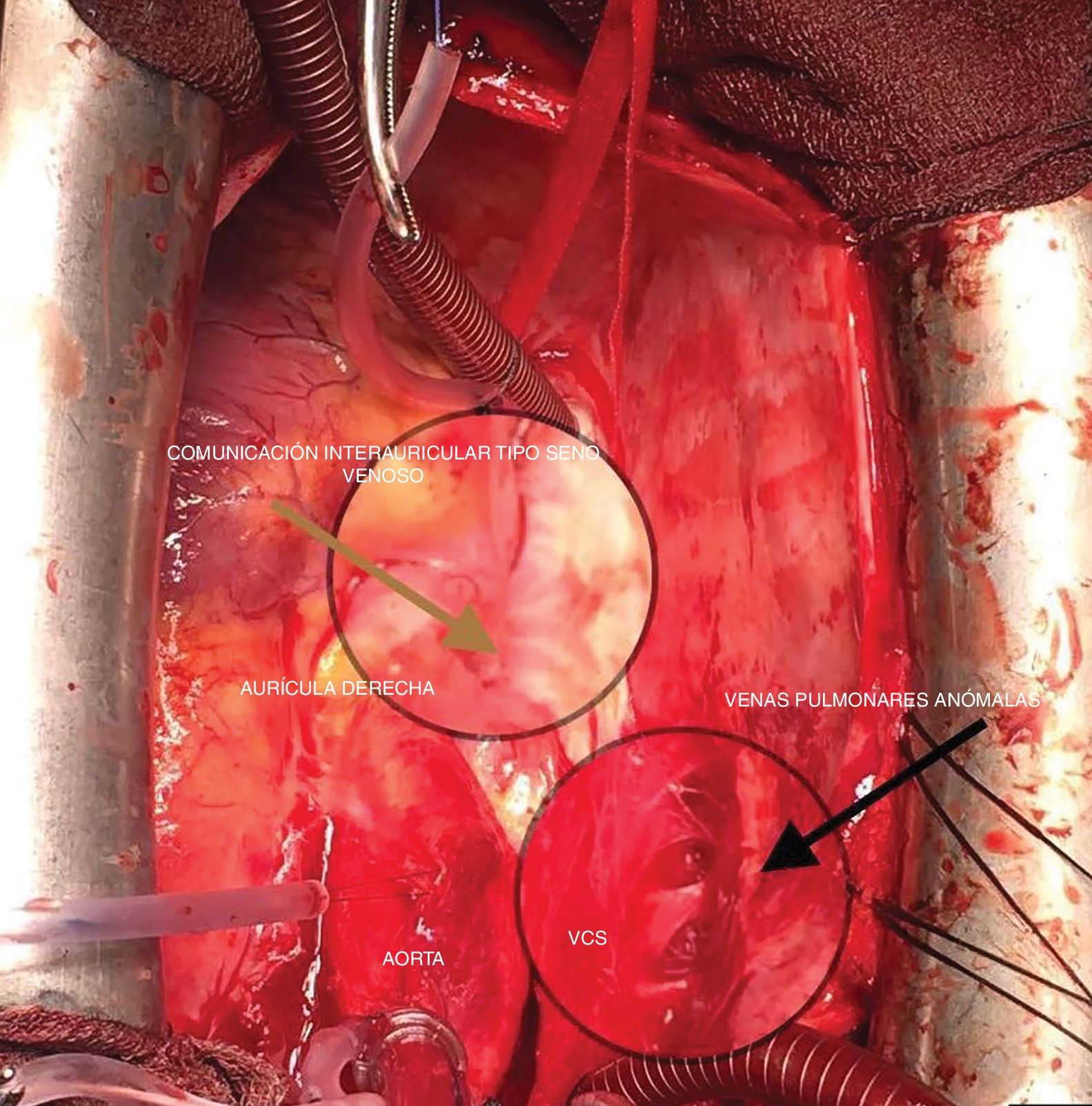
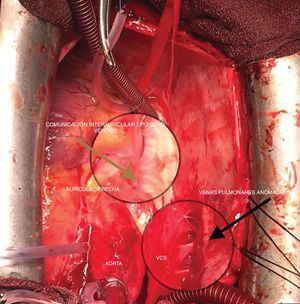
Tratamiento quirúrgicoEn los casos más frecuentes, donde la desembocadura de la vena pulmonar anómala se produce con un borde adecuado en el orificio de la vena cava superior, se puede realizar un cierre simple con la interposición de un parche de pericardio autógeno, tunelizando de este modo las venas pulmonares derechas a la aurícula izquierda (técnica de un parche). Se puede ampliar, además, la desembocadura de la vena cava superior con otro parche de pericardio, conocido en la literatura médica como la «técnica de 2 parches». En nuestro caso, se optó por la cirugía correctora de Warden6 debido a la desembocadura alta de las venas anómalas en la vena cava superior (fig. 2) en la cual, la realización de la técnica de uno o 2 parches podría aumentar las posibilidades de obstrucción de la vena cava o de la tunelización de la vena pulmonar. Además tiene otras ventajas, como evitar la disfunción del nodo sinoauricular.
Bajo circulación extracorpórea e isquemia se llevó a cabo la técnica de Warden para la corrección de la comunicación interauricular tipo seno venoso y drenaje venoso pulmonar anómalo. En ella se secciona la vena cava superior y se anastomosa con la orejuela derecha. El flujo venoso pulmonar derecho se conduce a la aurícula izquierda mediante un parche Dacron valvulado fenestrado con pericardio autógeno creado in situ. Para ello se utilizó un parche de Dacron adaptado al tamaño del defecto septal con una hendidura de 7mm a nivel central, sobre la cual se suturó un parche de pericardio autógeno con un diámetro>1cm, cubriendo la zona de hendidura y dejando un área desacoplada, aproximadamente un 25% de la superficie total, con el objetivo de conseguir una válvula de compuerta unidireccional (fig. 3 y 4).
Seguimiento posquirúrgicoEn el postoperatorio inmediato la paciente permaneció en la unidad de cuidados intensivos durante 4 días, con necesidad de transfusión de hemoderivados y uso de fármacos vasoactivos en dosis decrecientes. El ETE posoperatorio no mostró paso de flujo de derecha a izquierda a través de la comunicación interauricular corregida.
La paciente tuvo una evolución favorable, siendo dada de alta a los 11 días con tratamiento vasodilatador como previo al ingreso por la persistencia de HTP severa en el posoperatorio inmediato. En el control con ETT a los 2 meses se constató una disminución de las resistencias pulmonares, sin cortocircuito derecha a izquierda a nivel del parche valvulado y clase funcional i.
Actualmente la paciente, en seguimiento estrecho por la Unidad de Cardiología, continúa con el tratamiento vasodilatador.
DiscusiónNuestra decisión de operar a la paciente se basó en los criterios hemodinámicos publicados en la literatura médica4 con el objetivo de obtener una respuesta al tratamiento vasodilatador en el período postoperatorio.
En el caso presentado, se utilizó el parche de Dacron valvulado para cierre comunicación interauricular como parche valvulado unidireccional (UVP). De esta manera, al permitir el shunt de derecha a izquierda, este dispositivo descomprime el ventrículo derecho y mantiene el gasto cardiaco sistémico en el contexto de presiones arteriales pulmonares elevadas con disfunción de ventrículo derecho7.
Se documentó una amplia variedad de UVP. En 1995, Zhou et al.8 describieron por primera vez el cierre de los defectos del tabique ventricular en pacientes con HAP grave, utilizando un parche de Dacron fenestrado. Entre otras variantes documentadas destaca la propuesta por Novick et al.9, que introdujeron la primera modificación utilizando parches cardiovasculares (parche Dacron y Gore-Tex), y la de Zhang et al. (2007)10, que propusieron el uso del homoinjerto aórtico junto con la valva anterior de la válvula mitral para construir el UVP.
Actualmente se desconoce si el uso de UVP puede reducir la morbimortalidad de los pacientes, debido a la ausencia de estudios a largo plazo, por lo que esta técnica es adecuada en pacientes con defectos septales y HAP grave para corregir la cardiopatía congénita en aquellos considerados inoperables, como el caso que presentamos.
ConclusiónPara reducir el riesgo de desarrollar morbilidad posoperatoria y posible mortalidad, utilizamos nuestra técnica de UVP para el cierre del defecto auricular. El uso de UVP puede ayudar a salvar a estos pacientes a corto y mediano plazo. En nuestro caso, la paciente ha mejorado tanto su perfil hemodinámico como su clase funcional, aunque requiere estudios de seguimiento para obtener más información sobre los resultados de este tipo de intervención a largo plazo, ya que los efectos de esta técnica son desconocidos en pacientes con HAP grave de larga evolución.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Al equipo de Cirugía Cardiovascular del Hospital Universitario Reina Sofía de Córdoba y Medicina Familiar y Comunitaria del Centro de Salud de Lucena (Córdoba).