Los factores de riesgo cardiovascular y en concreto la hipertensión arterial, hiperlipidemia y diabetes, representan una parte muy importante en relación con el emergente problema del sobrediagnóstico y sobretratamiento en atención primaria de salud.
Las razones que apoyan esta amenaza son diversas. A su elevada prevalencia y a que la intervención sobre ellos no se va a ver reflejada de forma directa en el estado de salud, se suma que los criterios diagnósticos e indicaciones de tratamiento farmacológico no se basan en evidencias sólidas. Estas recomendaciones se han visto además modificadas en los últimos años en virtud de consensos profesionales, con grandes posibilidades de sobretratamiento y riesgo de efectos indeseables para la salud.
Por ello es imprescindible evaluar adecuadamente los criterios diagnósticos, informar de las dudas existentes e insistir en la importancia de las modificaciones de los hábitos saludables como la dieta y el ejercicio físico, así como reflexionar activamente sobre las ventajas e inconvenientes del tratamiento farmacológico.
Cardiovascular risk factors, specifically arterial hypertension, hyperlipidemia and diabetes, represent a very important part in relation to the emerging problem of overdiagnosis and overtreatment in primary health care. The reasons that support this threat are diverse. Given its high prevalence and the fact that the intervention on them is not going to be reflected directly in the state of health, it is added that the diagnostic criteria and indications for pharmacological treatment are not based on solid evidence. These recommendations have also been modified in recent years by virtue of professional consensus, with great potential for overtreatment and risk of undesirable effects on health. Therefore, it is essential to adequately evaluate the diagnostic criteria, inform of existing doubts and insist on the importance of changes in healthy habits such as diet and physical exercise, as well as actively reflect on the advantages and disadvantages of pharmacological treatment.
Cuando abordamos factores de riesgo estamos actuando sobre características o condiciones de las personas que las predisponen a presentar una enfermedad, pero que no son el factor causal de la misma. Cualquier intervención que planteemos tendrá un carácter preventivo y deberíamos valorar muy cuidadosamente el balance entre los beneficios y riesgos.
Para desarrollar el sobrediagnóstico y sobretratamiento de los factores de riesgo hemos seleccionado tres, relacionados con la incidencia de enfermedad cardiovascular (ECV): hipertensión arterial (HTA), hiperlipemias y diabetes mellitus tipo 2 (DM2). Su elevada prevalencia; su definición de «anormalidad» de acuerdo a parámetros estadísticos no siempre asociados a un peor estado de salud; su control mediante medición de variables de resultado intermedias (o «subrogadas») y el que se cuente con un amplísimo abanico de fármacos indicados para su modificación, hacen de estos tres factores un campo abonado para que pueda crecer desmesuradamente el sobrediagnóstico y el sobretratamiento. Como un ejemplo de inercia terapéutica preventiva comentaremos también las tendencias y la situación actual de la antiagregación con ácido acetilsalicílico (AAS) en personas con DM2.
Uso de variables de resultado subrogadasLa variable subrogada o intermedia se definió1 como «una medida de laboratorio o signo físico que se usa en ensayos terapéuticos como sustituto de una variable clínicamente significativa, que es una medida directa sobre lo que siente un paciente, sus funciones o su supervivencia y que se espera que prediga el efecto de la terapia».
Es decir, tratamos de establecer una relación causal entre una variable cuantitativa (ej. niveles de LDL, HbA1c, medidas de presión arterial [PA], la densidad mineral ósea, etc.) con la aparición o no de un evento (ej. ECV, fractura osteoporótica o muerte por insuficiencia cardíaca, etc.). El uso de variables subrogadas conlleva riesgos y limitaciones que conviene conocer.
Su principal controversia radica en que con su utilización no queda claramente establecido el riesgo de morbilidad o mortalidad de forma fiable, y que su uso como indicador de la eficacia de una terapia farmacológica no se corresponde en muchos casos con beneficios clínicos para el paciente.
Hipertensión arterialDefinición de hipertensión arterialLa HTA es un FRCV definido por la elevación sostenida de la PA. Se relaciona con morbimortalidad cardiovascular (CV) y afecta al 33% de la población adulta española2. El método diagnóstico tradicional, en consulta clínica, requiere mediciones repetidas en días separados3. El método (actual patrón oro) monitorización ambulatoria de la PA (MAPA) y el AMPA (automedida domiciliaria de la PA) han demostrado mejores resultados en salud CV a largo plazo, pues evitan el fenómeno de «bata blanca» y ganan coste-efectividad2. Se deben corroborar las medidas elevadas en consulta con un registro automático MAPA 24h, y si no es factible con un registro AMPA: el paciente se realiza una doble toma (separadas 1-2 min) de PA matutina y otra doble toma vespertina durante 7 días, y el médico obtendrá el valor medio sistólico y diastólico de los 6 últimos días (hoja de recogida AMPA en pdf). Los puntos de corte diagnóstico son:
- -
En consulta: 140/90mmHg.
- -
AMPA o MAPA diurno: 135/85mmHg.
- -
MAPA 24h (actual «patrón oro»): 130/80mmHg.
- -
MAPA nocturno: 120/70mmHg.
Técnica. Debido a los múltiples factores que influyen en las cifras de PA, la técnica es trascendental, ganando fiabilidad si se siguen algunas recomendaciones, que quedan recogidas en la tabla 1 (algunas están contempladas en un gráfico en castellano disponible en la web targetbp.org).
Recomendaciones para la toma y lectura adecuada de la presión arterial
| Recomendación | Repercusión |
|---|---|
| Preparación: evitar cafeína/tabaco/ejercicio físico en los 30 min previos, sentado y relajado al menos 5 min antes de medirla | |
| Primera medición en ambos brazos, posteriormente se debe seguir tomando siempre en el brazo con la medida más elevada | |
| Tamaño adecuado de manguito | Si es pequeño aumenta de 2 a 10mmHg |
| Manguito sobre el brazo desnudo | Sobre ropa aumenta de 5 a 50mmHg |
| Brazo apoyado y a la altura del corazón | No apoyado aumenta 10mmHg |
| Espalda y piernas apoyadas | No apoyada/s aumenta 6mmHg |
| Piernas no cruzadas | Cruzadas aumenta de 2 a 8mmHg |
| Vejiga vacía | Llena aumenta 10mmHg |
| No debe hablar/escuchar atentamente durante la medición | Conversando aumenta 10mmHg |
| Usar el promedio basado en ≥2 lecturas (separadas 1-2 min entre ellas) obtenidas en ≥2 ocasiones (días distintos) | |
Cribado oportunista. Con frecuencia las cifras están realmente elevadas de forma crónica pero asintomática. Detectar un potencial problema de salud, sobre todo en personas que casi nunca se han medido la PA, justifica un cribado extensivo sin que se acompañe de magnificación del problema. El médico de familia debe cuestionar la validez de un cribado positivo: ¿las cifras eran realmente elevadas? ¿la medición fue en condiciones y con técnica adecuadas? ¿se reproducen las cifras en consulta y en MAPA o AMPA?
Frecuencia de cribado. Aquellos pacientes ancianos, con sobrepeso y con cifras basales de PA más elevadas tienen hasta 6 veces más riesgo de desarrollar HTA en los siguientes 5 años4. En nuestro medio, se aconseja una periodicidad de cribado de 3 a 5 años en adultos <40 años y anual en aquellas personas >40 años o con otros factores de riesgo2.
Tratamiento y cifras objetivoEn la reciente guía de práctica clínica (GPC) de 2017 de la American Hearth Association (AHA)5 se reduce el umbral diagnóstico a 130/80mmHg basándose en dos metaanálisis donde se evalúa la llamada prehipertensión (120-139/ 80-89). Aunque en la franja 120-129/80-84 no hubo diferencias significativas respecto a >120/80, sí lo hicieron para el intervalo 130-139/85-89, con riesgo relativo de 1,28 a 2 para ictus, ECV y mortalidad CV.
Pero sobre todo se apoyan en el ensayo SPRINT6. Este ensayo clínico comparó tratamiento intensivo (objetivo PAS ≤ 120mmHg) con tratamiento estándar (PAS ≤ 140mmHg). Aunque de alta calidad metodológica y con un hallazgo sobre el beneficio de un objetivo de PAS ≤ 120mmHg extrapolable a determinados subgrupos poblacionales, no aporta la contundencia atribuida.
Presenta limitaciones: es un ensayo abierto, con un sesgo de selección (definición arbitraria de «alto RCV», sin ictus ni diabetes), con tamaño muestral basado en una variable combinada (menor del necesario para estudiar cada subvariable) e interrumpido antes de lo previsto (probable infravaloración de efectos secundarios graves). No ofrecía los intervalos de confianza de los «números necesarios a tratar» y no se valoró el deterioro cognitivo que podría acompañar al tratamiento intensivo.
Sus conclusiones deberían ser tomadas cautelosamente, pues su validez externa es cuestionable: los criterios de inclusión y exclusión son exigentes y la medición de PA fue sin presencia de observador, sugiriendo unas cifras inferiores a las que encontraríamos en consulta clínica. El control evolutivo, sobre todo en el grupo de tratamiento intensivo, resultaría «extenuante» para nuestra maltrecha Atención Primaria y frecuentemente para pacientes y cuidadores.
Sí resulta útil conocer qué características se asocian con mejor pronóstico CV al aplicar un objetivo de tratamiento intensivo (alto riesgo CV, >75 años, varones, con buen control inicial). Los datos de tolerabilidad y seguridad serán imprescindibles para decidir el objetivo, siempre individualizado.
Por otro lado, encontramos publicaciones que contradicen estas nuevas recomendaciones. Hemos seleccionado tres revisiones sistemáticas recientes de la Biblioteca Cochrane (www.bibliotecacochrane.com):
- -
¿Qué objetivos serían útiles en diabéticos?7: no hay evidencia para recomendar objetivos menores que para población general (PAS <140-160 / 90-100mmHg).
- -
¿Hay que tratar con fármacos HTA leve/moderada (140/90-160/100) en adultos de edades 18-59 años?8 escasa evidencia a favor, pequeña reducción significativa de ictus y mortalidad CV (no de mortalidad global). Faltan estudios con seguimiento ≥10 años.
- -
¿Qué cifras-objetivo son las más adecuadas en adultos de >65 años?9 tendencia favorable al manejo intensivo (objetivo <140/90), aunque con escasa evidencia y en ausencia de diferencias significativas: continúan recomendando el objetivo conservador (150-160/95-105).
En esta línea más conservadora, otro metaanálisis10 evaluó la indicación de tratamiento hipotensor en prevención primaria (según cifras de PAS basal), y obtuvo: reducción de mortalidad y ECV en pacientes con PAS basal>160, similar mortalidad pero menos ECV en aquellos con PAS basal 140-159, y similar mortalidad y ECV en PAS<140. En prevención secundaria (PAS basal media= 138mmHg) el tratamiento no redujo la mortalidad pero sí los ECV.
Por ello consideramos inadecuada esta nueva definición de la AHA. Además, la población europea mediterránea tiene un menor RCV global, así que las reducciones absolutas de riesgo alcanzadas con un manejo farmacológico intensivo probablemente se traduzcan en un dudoso balance riesgo-beneficio en nuestro entorno. Sin embargo, la intervención no farmacológica es primordial y está consensuada con una indiscutible evidencia. Repasemos las recomendaciones3 que generan beneficio directamente sobre la PA y/o sobre el RCV:
- -
Restringir la ingesta de sal (5-6g/día).
- -
Moderar el consumo de alcohol (etanol<20-30g/día en hombres y <10-20g/día en mujeres).
- -
Dieta rica en fruta, verdura y productos bajos en grasa.
- -
IMC ≤25kg/m2y perímetro abdominal <102cm en hombres y < 88cm en mujeres, excepto en casos en los que esté contraindicado.
- -
Ejercicio físico (30 min diarios de ejercicio dinámico moderado, 5 a 7 días/semana).
- -
Aconsejar el abandono del hábito tabáquico guiando a los fumadores.
En resumen, para evitar el sobretratamiento de HTA:
- -
Corroborar el diagnóstico adecuadamente y acompañar al paciente (facilitando la detección de otros problemas).
- -
Entender la PA como un continuo con mucha variabilidad.
- -
Potenciar el tratamiento no farmacológico que aborda globalmente el RCV.
- -
Individualizar el tratamiento farmacológico teniendo en cuenta las prioridades del paciente, adherencia, iatrogenia…
No existen evidencias directas para recomendar la realización del cribado de la hiperlipemia. Aunque todas las guías lo recomiendan se basan en evidencias indirectas, en la reducción de la morbimortalidad observada en estudios de prevención secundaria, asumiendo que se pueden extrapolar a la población general los beneficios observados.
Para realizar el cribado de la hiperlipemia la guía del National Institute for Health and Care Excellence (NICE)11 recomienda identificar, a través de la información recogida en su historia clínica (HTA, lípidos, tabaco...), a aquellas personas con mayor riesgo y valorarlo mediante las tablas de cálculo de RCV.
La GPC sobre el manejo de los lípidos como FRCV12 aconseja por consenso que, en población general, se realice el cribado con un perfil lipídico a los 40 años en hombres y a los 45 en mujeres, con el objetivo de calcular el riesgo coronario de estas personas. En personas >40 años que mediante una evaluación inicial con la tabla REGICOR tienen un riesgo bajo, debería repetirse el cálculo del riesgo coronario cada cuatro años. En personas mayores de 75 años no hay evidencias que apoyen el cálculo del riesgo coronario.
DiagnósticoSegún las fuentes consultadas las cifras a las que se debería iniciar un tratamiento farmacológico varían. Por consenso y en base a un mejor balance riesgo-beneficio se ha estipulado que los pacientes candidatos a recibir tratamiento farmacológico serían aquellos que presentan un RCV alto: SCORE ≥ 5%, Framingham ≥ 20% o REGICOR ≥ 10%, recomendando iniciar tratamiento con estatinas de intensidad moderada como simvastatina a dosis de 40mg o como alternativa atorvastatina 20mg11.
Las tablas de Framinghan sobreestiman el RCV en poblaciones con bajo riesgo de morbimortalidad por cardiopatía isquémica como la española. No debería emplearse en nuestro entorno.
La GPC sobre el manejo de los lípidos como factor de RCV12 recomienda de forma débil que para la evaluación inicial del RCV se utilice la tabla REGICOR, especificando que para población de entre 40 y 65 años también podría valer la SCORE. La tabla REGICOR predice bien la tasa de eventos coronarios a los cinco años en nuestra población y se puede aplicar a personas de entre 35 y 74 años y/o diabéticos.
Se aconseja (recomendación fuerte) no iniciar tratamiento con estatinas a dosis bajas-moderadas en personas que según la tabla REGICOR tengan niveles de RCV<10%.
Cifras objetivoNingún ensayo clínico ha valorado la eficacia en la reducción del riesgo de ECV de alcanzar unas determinadas cifras objetivo de c-LDL mediante un tratamiento, ni en prevención primaria o secundaria, aunque sí han estudiado la reducción de ECV por cada mmol de reducción de c-LDL en pacientes tratados con estatinas, estableciendo una relación continua y lineal con la incidencia de enfermedad coronaria.
Además, se desconoce cuál es la reducción adicional del riesgo obtenido al alcanzar una u otra determinada cifra objetivo. Tampoco se tienen en cuenta los riesgos asociados a la utilización de tratamientos combinados para alcanzar dichas cifras objetivo. Por todas estas razones no se puede definir un umbral concreto que separe mayor o menor riesgo.
En términos generales las cifras diana se han establecido por consenso y con un grado de evidencia débil, y por eso hay una gran variabilidad en las recomendaciones de las diferentes GPC.
Para prevención primaria de pacientes no diabéticos las cifras objetivo de c-LDL se establecen en función del RCV. Tanto la Guía Europea de 2016 sobre prevención de la ECV13 como la Guía Europea de 2016 sobre el manejo de las dislipemias14, definen unos objetivos terapéuticos de c-LDL que serían de <70, <100 o <115mg/dl según el RCV sea muy alto, alto o moderado/bajo13. Por otra parte, las guías de la ACC/AHA 2013 actualizadas en 2016 lo establecen en <70 o <100mg/dl en función del RCV. Sin embargo, otras guías como la NICE11 y la GPC española12 rechazan estas cifras, no recomendando el tratamiento para prevención primaria de eventos cardiovasculares según los niveles objetivo de c-LDL. La GPC española va más allá, no recomendando tampoco para prevención secundaria ni para prevención primaria en pacientes diabéticos. En cambio, la guía NICE establece como cifra objetivo de c-LDL <77mg/dl tanto para prevención secundaria como para prevención primaria en pacientes con diabetes tipo 2.
Tratamiento farmacológicoEstatinasLas estatinas siguen siendo hoy en día el grupo de fármacos hipolipemiantes de elección en las principales guías, ya que otros fármacos no han demostrado ser superiores para alcanzar los objetivos terapéuticos.
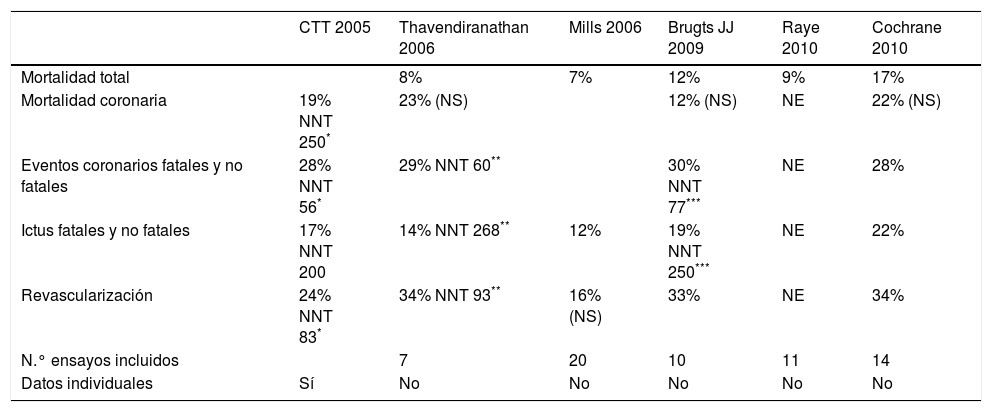
El tratamiento hipolipemiante con estatinas desciende entre un 20% y un 25% las complicaciones cardiovasculares en pacientes en prevención primaria, independientemente del sexo, la edad y su riesgo basal15. Ver resultados de los ensayos clínicos en la tabla 2.
Metaanálisis de ensayos clínicos con estatinas en prevención primaria
| CTT 2005 | Thavendiranathan 2006 | Mills 2006 | Brugts JJ 2009 | Raye 2010 | Cochrane 2010 | |
|---|---|---|---|---|---|---|
| Mortalidad total | 8% | 7% | 12% | 9% | 17% | |
| Mortalidad coronaria | 19% NNT 250* | 23% (NS) | 12% (NS) | NE | 22% (NS) | |
| Eventos coronarios fatales y no fatales | 28% NNT 56* | 29% NNT 60** | 30% NNT 77*** | NE | 28% | |
| Ictus fatales y no fatales | 17% NNT 200 | 14% NNT 268** | 12% | 19% NNT 250*** | NE | 22% |
| Revascularización | 24% NNT 83* | 34% NNT 93** | 16% (NS) | 33% | NE | 34% |
| N.° ensayos incluidos | 7 | 20 | 10 | 11 | 14 | |
| Datos individuales | Sí | No | No | No | No | No |
NE: no estudiada; NS: diferencia no estadísticamente significativa.
El estudio IMPROVE-IT16 es el primer y único ensayo clínico importante que ha demostrado un beneficio clínico adicional al agregar otro fármaco (ezetimiba) al tratamiento con estatinas, pero fue en prevención secundaria. Aunque con varias controversias durante su realización, su resultado más destacable fue la reducción absoluta del riesgo del 2% (HR, 0,936; IC del 95%: 0,89 a 0,99) para el resultado primario (variable combinada de muerte CV, evento coronario mayor o ictus no fatal). Su NNT fue de 50.
Hasta que existan estudios realizados en prevención primaria, no se recomienda por su balance riesgo/beneficio su adición al tratamiento hipolipemiante. Lo mismo sucede con el resto de hipolipemiantes no estatinas (inhibidores de la proteína PCSK9, etc.)17.
SobretratamientoCentrarse en los niveles de c-LDL en lugar del riesgo cardiovascular podría resultar en un infradiagnóstico o infratratamiento de aquellos pacientes con RCV elevado, pero niveles bajos o «aceptables» de c-LDL, o un sobrediagnóstico y sobretratamiento de aquellos con elevación aislada de c-LDL con bajo RCV.
En relación con el tratamiento de personas con bajo RCV hay varios aspectos a valorar:
- -
El beneficio de las estatinas es menor conforme disminuye el RCV, siendo mayor el NNT.
- -
Los costes del tratamiento y sus posibles efectos secundarios (aumento del riesgo DM, de miopatía…) superan a los beneficios en pacientes de bajo RCV.
- -
Hay otras consecuencias relacionadas con las expectativas e intereses de los pacientes que deben ser tenidas en cuenta.
Una vez tomada la decisión conjunta con el paciente de iniciar tratamiento con estatinas, no se recomienda añadir ningún otro fármaco no estatina si no se alcanza los objetivos individuales17. Su adición supone un sobretratamiento que no es coste-efectivo ni de eficacia demostrada todavía.
Para los pacientes que presenten intolerancia a las estatinas no se sugiere utilizar otros fármacos hipolipemiantes (grado de recomendación grade 2C)17, a no ser que sus niveles de c-LDL sean >190mg/dl, si bien podrían ser una opción para pacientes de muy alto RCV.
Otro de los problemas que puede llevar a un sobretratamiento consiste en no investigar en revisiones periódicas la adherencia terapéutica y las medidas no farmacológicas.
Resumiendo:
- -
No se recomienda, en prevención primaria, tratar farmacológicamente si los pacientes no presentan un riesgo CV alto, calculado con las tablas REGICOR o SCORE.
- -
No se recomienda, en prevención primaria, fijar una «meta objetivo» de c-LDL.
- -
No se recomienda, en prevención primaria, dar fármacos hipolipemiantes que no sean estatinas.
- -
Se recomienda iniciar tratamiento farmacológico, en prevención primaria, con estatinas de intensidad moderada si el RCV es moderado-alto, y de alta intensidad si el RCV es alto-muy alto.
La magnitud alcanzada por la DM2 supone un grave problema de salud pública. La prediabetes (pre-DM) es un factor de riesgo de DM2 y se estima que a nivel poblacional 1 de cada 3 adultos podría ser prediabético18. Entre un 5 y 10% de personas con pre-DM desarrollará diabetes cada año y un 70% se hará diabético a lo largo de su vida. La pre-DM se asocia a obesidad abdominal, hipertensión arterial y dislipemia aterogénica.
Un aspecto fundamental en relación con el sobrediagnóstico de pre-DM es aclarar la diferencia entre factor de riesgo, anormalidad bioquímica y enfermedad. Etiquetar a una persona sana puede producir ansiedad y estigmatizarla, sin que necesariamente catalogarlo como pre-DM resulte beneficioso. Otro aspecto a tener en cuenta es el riesgo de tratar farmacológicamente, sometiendo a riesgos que sobrepasen los beneficios.
En relación con el tratamiento de pre-DM una reciente revisión sistemática confirmó que la combinación de dieta y ejercicio físico previene efectivamente la DM2 en personas con pre-DM19. En la misma línea están los resultados de un reciente metaanálisis sobre intervenciones para individualizar objetivos en estilos de vida20. Conviene tener en cuenta sin embargo que, los beneficios de estas intervenciones son menores en personas menos adherentes a los programas y se atenúan conforme pasa el tiempo tras las intervenciones.
En relación con el tratamiento de la pre-DM los clásicos estudios Diabetes Prevention Study y Diabetes Prevention Program consiguieron mediante modificación de estilos de vida reducir un 58% la incidencia de DM2, resultando sus intervenciones más efectivas que las farmacológicas. En concreto la efectividad de los cambios en el programa Diabetes Prevention Program fue casi el doble que la de la intervención con metformina. Estudios recientes realizados en AP en diabéticos <65 años demuestran además que la pérdida y mantenimiento de peso alcanzada con modificaciones dietéticas y apoyo es factible, permitiendo revertir la DM2 y retirar fármacos previamente prescritos21.
La revisión de evidencias sobre la efectividad de intervenciones con actividad física en diabéticos confirma que el ejercicio físico mejora el control glucémico y los FRCV. En relación con la intensidad señalar que un ejercicio moderado como el paseo enérgico (2,5 h/semana) reduce el riesgo de DM222. Un metaanálisis confirmó que la hemoglobina glucosilada (HbA1c) se reducía globalmente en un 0,67%, pero resaltó que los beneficios eran superiores ante mayor intensidad de entrenamiento23.
Se recomienda en pre-DM un programa de reducción de peso, baja ingesta de azúcares y ejercicio al menos 150min/semana. Una estrategia combinada de dieta y ejercicio físico con una reducción de peso ≥5% ha demostrado ser la mejor para el abordaje de la pre-DM, evitando una innecesaria medicamentalización y ofreciendo unos estilos de vida que mejorarán múltiples aspectos de la salud.
Tratamiento farmacológico de la diabetesSobretratamiento en la diabetesEn los últimos años hay una tendencia a intensificar el control de la glucemia en pacientes diabéticos, incluso a pesar de evidencias de que en pacientes >65 años con estado de salud subóptimo supone más riesgos que beneficios24.
El origen de esta situación podría estar en la reciente controversia sobre cuál debería ser el mejor objetivo de HbA1c en DM225. Mientras que la American Diabetes Association sigue recomendando un punto de corte del 7% y la American Association of Clinical Endocrinologists del 6,5%, otras asociaciones como American College of Physicians aconsejan para la gran mayoría de los diabéticos unos niveles entre el 7 y el 8%. Aunque las recomendaciones de intensificar el tratamiento se basan en sus beneficios microvasculares, hay que recordar que los estudios en que se apoyan utilizan para confirmar el impacto variables subrogadas, con beneficios obtenidos solo en pacientes recién diagnosticados, jóvenes y con poca comorbilidad.
En relación a los posibles beneficios del control glucémico intensivo hasta la fecha ningún estudio ha demostrado reducir la mortalidad cardiovascular mediante un control estricto de la glucemia y hay múltiples argumentos en contra de esa obsesión por el «glucocontrol». El estudio ACCORD no pudo demostrar una reducción de eventos cardiovasculares mediante un control intensivo de la glucemia en pacientes ancianos e incluso aumentó la mortalidad en un 22%26. Resultados similares se obtuvieron en los ensayos ADVANCE y VADT. En un largo estudio de cohortes retrospectivo realizado sobre 27.965 diabéticos intensificados en tratamiento se comprobó un aumento de mortalidad en pacientes con HbA1c<7,5%27.
En lo referido a los riesgos del control glucémico intensivo hay evidencias de diferentes estudios que los dimensionan y el papel de la hipoglucemia en el RCV y eventos CV es muy claro.
Un nuevo enfoque en el tratamiento de la diabetesEn relación con la DM2 hay que recordar que la morbimortalidad por ECV sobrepasa sustancialmente los riesgos de complicaciones microvasculares y enfermedad renal. Mientras que los beneficios de antihipertensivos e hipolipemiantes en reducir la ECV son evidentes, no está claro que la reducción intensa de la HbA1c sea eficaz, especialmente en pacientes ancianos en los que el principal riesgo son sus complicaciones macrovasculares.
Otro aspecto a tener en cuenta es cómo los pacientes diabéticos sopesan su calidad de vida en relación con las complicaciones de la enfermedad y la carga de tratamiento. Un estudio que comparó los beneficios de esos «tratamientos intensivos» en reducción de riesgo de complicaciones vasculares, con la reducción en años de calidad de vida ajustados, confirmó un mayor riesgo que beneficio para mayores de 75 años. Según los resultados de una revisión sistemática reciente, para la gran mayoría de los ancianos diabéticos, una HbA1c entre 7,5 y 9% maximiza los beneficios y minimiza los riesgos28.
Además la intensificación para controlar la glucemia en criterios estrictos no incrementa la supervivencia y empeora la calidad de vida. Sería por tanto adecuada en pacientes jóvenes, con poca morbilidad y sin complicaciones, ya que no se han demostrado beneficios una vez que la enfermedad cardiovascular está ya establecida.
Como refleja la semFYC en sus recomendaciones de «no hacer» en los adultos mayores la finalidad es mejorar la calidad de vida, preservar la seguridad y evitar los efectos adversos del tratamiento. El objetivo del control de la DM2 no debería centrarse en conseguir un control estricto de las cifras de HbA1c. Un enfoque de la atención basado en la evidencia y la persona para pactar los mejores objetivos individualizados en cada paciente resultará siempre el más adecuado.
La clave del tema podría estar en la relación entre beneficios, costes y riesgos necesarios para alcanzar un estricto control de la HbA1c. Un objetivo menos exigente de estar por debajo de 8% de HbA1 es mucho más fácil de conseguir que controles más estrictos, alcanzándose con mucho menos coste y riesgos. Por otra parte los beneficios de una intensificación del control de la glucosa se perciben tras muchos años, por lo que en pacientes con expectativa de vida reducida son mucho menores.
A modo de conclusión:
- -
En la medicina actual hay una tendencia al sobretratamiento en pacientes con DM2.
- -
No hay claras evidencias que hagan recomendable intensificar el tratamiento hipoglucemiante para reducir la HbA1c a cifras menores de 7% en la mayoría de las personas.
- -
La intensificación podría estar indicada en pacientes jóvenes, con poca comorbilidad y larga expectativa de vida.
- -
Es imprescindible antes de intensificar hacer un enfoque de atención basado en la evidencia y la persona, pactando los mejores objetivos individualizados para cada paciente.
- -
En pacientes >65 años, sobre todo si tienen comorbilidades o complicaciones de su enfermedad estaría más indicado pactar objetivos de control glucémico menos exigentes.
Lo ocurrido en estos últimos 30 años con la indicación de antiagregantes en diabéticos sin diagnóstico previo de ECV, es un claro ejemplo de sobretratamiento al que han sido sometidas millones de personas durante muchos años y lo difícil y lento que es revertir actuaciones de los profesionales sanitarios basadas en recomendaciones preventivas.
La efectividad mostrada en la prevención secundaria con el empleo de antiagregantes, con una reducción de eventos de hasta el 20% en pacientes ya diagnosticados de ECV29 y los resultados favorables de los primeros EC realizados con AAS en hombres de elevado riesgo cardiovascular, fue trasladada de manera generalizada a la prevención primaria, recomendando en los años finales de los 90 pequeñas dosis diarias de AAS a gran parte de la población adulta.
Por otra parte se asumió que los diabéticos sin cardiopatía coronaria tenían el mismo riesgo de evento coronario agudo que los sujetos no diabéticos que ya habían sufrido un infarto. Con estos argumentos no resulta extraña la recomendación realizada en 1997 por la Asociación de Diabetes Americana de usar AAS en todos los diabéticos a partir de los 41 años. Esta recomendación fue ampliamente aceptada y difundida entre los médicos clínicos que cuidaban de las personas diabéticas y recogida igualmente incluso por guías de práctica clínica más restrictivas en las intervenciones farmacológicas que las americanas como la inglesa de NICE.
Posteriormente las recomendaciones se han ido modificando gradualmente. A pesar de la ausencia de claras evidencias en 2006 la Asociación de Diabetes Americana pasó a recomendar que se utilizara la terapia con AAS como una estrategia de prevención primaria en hombres y mujeres con DM2 y riesgo cardiovascular aumentado30. Esta recomendación incluía pacientes mayores de 40 años y que presentaban factores de riesgo adicionales (historia familiar de enfermedad coronaria, hipertensión, tabaquismo, dislipemia o albuminuria). En la práctica se seguía extendiendo la indicación de antiagregante a la gran mayoría de los pacientes diagnosticados de DM2.
De acuerdo con la información de las últimas revisiones sistemáticas que han analizado la efectividad del AAS en prevención primaria cardiovascular en personas diabéticas, su empleo no demuestra un efecto preventivo y podría suponer un riesgo de sangrado.
La última revisión sistemática fue publicada en diciembre de 201731. El AAS no redujo el riesgo de muerte por enfermedad cardiovascular, ni infarto agudo de miocardio; pero sí disminuyó el riesgo de ictus y la variable de resultado compuesto de «eventos cardiovasculares mayores». Sin embargo la repercusión clínica de estos resultados sería mínima, como sugiere un RR de 0,90 (IC 95% 0,81-0,99) y un NNT mayor de 1.000 personas a tratar de forma continuada durante un año, para evitar un evento mayor cardiovascular atribuible al tratamiento con AAS.
Otro metaanálisis publicado en 201732 incluyó 6 ensayos clínicos randomizados (n=10.117). En pacientes diabéticos no hubo diferencias entre AAS y placebo con respecto al riesgo de mortalidad por cualquier causa ni sobre eventos ateroscleróticos individuales. Tampoco hubo diferencias en sangrado global, hemorragia gastrointestinal, ACV hemorrágicos.
Por último, la revisión sistemática de la asociación preventiva americana (United States Task Force –USTF–)29 comparó el efecto en prevención primaria de enfermedad cardiovascular de AAS con placebo o ningún tratamiento. Cualquier uso de AAS se asoció con un riesgo menor de infarto de miocardio no fatal en el análisis de 10 ensayos con 114.734 adultos, aunque con resultados limitados por la heterogeneidad. Las diferencias fueron estadísticamente significativas con un RR de 0,78 (IC del 95%: 0,71 a 0,87) y un NNT de 247 a 550 para reducir un infarto agudo de miocardio.
La muerte por todas las causas también se redujo mínimamente (RR 0,94; IC del 95%: 0,89 a 0,99) en el análisis de todos los ensayos.
El uso de AAS a dosis muy baja se asoció con una disminución del riesgo de accidente cerebrovascular no mortal (RR 0,86; IC del 95%: 0,76 a 0,98).
No hubo diferencias significativas en el riesgo de mortalidad cardiovascular, accidente cerebrovascular no mortal y mortalidad por todas las causas.
Efectos adversos de la antiagregaciónEl AAS aunque sea tomado en dosis pequeñas parece incrementar ligeramente el riesgo de sangrado en población adulta, siendo mayor en población de más edad y de menor riesgo cardiovascular. De acuerdo con los datos del metaanálisis de la USTF29 el número de casos necesario para dañar por cualquier tipo de sangrado tratando con AAS comparado con placebo fue de uno cada 143 con IC de 94 a 257 (RR, 1,54 [95% CI, 1,30 to 1,82]).
En los ensayos y metaanálisis en los que participaron exclusivamente personas con diabetes, aunque también muestran un mayor riesgo de sangrado en los grupos de tratamiento con AAS, las diferencias no fueron estadísticamente significativas.
En conclusión, los estudios actuales muestran una falta de eficacia del AAS en prevención primaria cardiovascular y, en caso de existir, el posible beneficio en la reducción de eventos cardiovasculares se vería contrarrestado por el aumento del riesgo de sangrado. Por lo tanto no hay suficientes evidencias que sustenten la recomendación del uso de AAS en prevención primaria en pacientes con diabetes y se necesita más investigación sobre su uso en pacientes con diabetes para complementar la investigación disponible actualmente.
Un estudio recopiló en 2014 las recomendaciones sobre el uso de antiagregantes para prevención primaria cardiovascular recogidas en 12 guías de práctica clínica32. Basándonos en esta información y actualizando la información en diciembre de 2017 hemos generado la tabla 3, con las recomendaciones actuales de diversas guías de práctica clínica y documentos de consenso. El citado estudio mostró contradicciones importantes y grandes diferencias según la escala de valoración del riesgo cardiovascular empleada.
Actualización de las recomendaciones de sociedades científicas sobre la indicación de AAS en pacientes diabéticos sin enfermedad cardiovascular definida
| Institución o sociedad científica (con enlace a web) | Recomendación sobre ácido acetilsalicílico (AAS) en prevención primaria cardiovascular |
|---|---|
| Semfyc PAPPS 2016 http://www.elsevier.es/es-revista-atencion-primaria-27-pdf-S0212656716301858-S300 | No se recomienda el uso de AAS de forma sistemática en prevención primaria, incluidos los pacientes diabéticos. De forma individualizada y valorando la preferencia del paciente se podría valorar su utilización si el riesgo cardiovascular según SCORE es >10% |
| Guia de Práctica Clínica Diabetes tipo 2 Guía Salud. 2014 http://www.guiasalud.es/egpc/diabetes_2017/completa/imagenes/apartado07/completa_aas.pdf | No se recomienda el uso generalizado de AAS en prevención primaria cardiovascular en todos los diabéticos |
| Canadá (Alberta abril 2017) http://topalbertadoctors.org/cpgs/54252506 | El uso de AAS para la prevención primaria de CV probablemente se deba considerar (agregado al tratamiento con estatinas) solo cuando el RCV del paciente a los 10 años se acerque o exceda el 20%. Los pacientes que reciben AAS deben ser informados de los beneficios potenciales y daños |
| NICE mayo 2017 https://www.nice.org.uk/guidance/ng28 | No ofrezca terapia antiplaquetaria (aspirina o clopidogrel) para adultos con diabetes tipo 2 sin enfermedad cardiovascular |
| Guía Europea 2016 ESC https://www.escardio.org/Guidelines/Clinical-Practice-Guidelines/CVD-Prevention-in-clinical-practice-European-Guidelines-on | La terapia antiplaquetaria no se recomienda en individuos libres de ECV, debido al mayor riesgo de sangrado mayor |
| USTF 2016 http://annals.org/aim/fullarticle/2513176/aspirin-primary-prevention-cardiovascular-events-systematic-evidence-review-u-s | Establece las recomendaciones en función del riesgo cardiovascular. Como ejemplos en adultos de 50-59 años, iniciar el uso de aspirina en dosis bajas si ≥ 10% de riesgo de ECV a 10 años. En adultos <50 años o ≥ 70 años, la evidencia actual es insuficiente para evaluar el equilibrio de los beneficios y los daños del inicio del uso de aspirina |
| The American Diabetes Associations 2017 http://care.diabetesjournals.org/content/diacare/suppl/2016/12/15/40.Supplement_1.DC1/DC_40_S1_final.pdf | El tratamiento con aspirina se debe considerar para la prevención primaria en adultos con diabetes tipo 2 con un riesgo cardiovascular a 10 años >10%. Esto generalmente incluye hombres y mujeres mayores de 50 años que tienen al menos un factor de riesgo adicional (antecedentes familiares de enfermedad cardiovascular, hipertensión, tabaquismo, dislipidemia o albuminuria). La ADA reconoce que la evidencia para apoyar esta recomendación es débil |
| SIGN 2013 http://www.sign.ac.uk/assets/sign129.pdf | AAS no se recomienda para la prevención primaria de la enfermedad vascular cuando se consideran los beneficios contra el aumento del riesgo de hemorragia |
| Australia 2016 RACGP https://www.racgp.org.au/download/Documents/Guidelines/Diabetes/2015diabetesmanagement.pdf | En pacientes diabéticos sin diagnóstico previo de enfermedad cardiovascular no está indicado su empleo |
| American Heart Association (AHA) 2014 https://www.ncbi.nlm.nih.gov/pubmed/25355838 | Evite la aspirina para la prevención primaria del ictus en ausencia de otras afecciones de alto riesgo |
Destaca en la tabla que la mayoría de las guías europeas hace años que no recomiendan la administración de AAS en personas diabéticas y que la Asociación Americana de Diabetes mantiene tratar solo cuando el riesgo cardiovascular en los próximos 10 años supere el 10%.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.