Introducción. Las polineuropatías periféricas son un grupo heterogéneo de enfermedades de los nervios periféricos con múltiples etiologías, cuyo diagnóstico resulta complejo, y en más del 50% de los casos no es posible llegar a un diagnóstico etiológico en el examen inicial, reduciéndose este porcentaje al 20% tras estudios más exhaustivos1.
Caso 1. Varón de 71 años de edad sin factores de riesgo vascular; intervenido de síndrome del túnel carpiano 4 meses antes. Sin alergias medicamentosas conocidas ni tratamiento habitual.
Consulta por cuadro de unos 10 días de evolución de pérdida de fuerza en las extremidades (refiere que no puede abrir la puerta con una llave y que no puede levantarse desde la posición de sentado), acompañándose en los 2 últimos días de pérdida de sensibilidad en los pies. Sin disnea ni disfagia. Refiere un cuadro catarral 2-3 días antes del comienzo de los síntomas.
En la exploración destaca una pérdida de fuerza en las extremidades superiores de predominio distal 3/5 y en las extremidades inferiores de predominio proximal 2-3/5, así como una disminución de la sensibilidad en ambos pies. Reflejos aquíleos abolidos, conservándose el resto de los reflejos miotáticos. ACP normal.
Con los resultados de nuestra exploración, ante la sospecha clínica de polineuropatía desmielinizante, y tras comprobar que no presentaba compromiso respiratorio y sus constantes permanecen estables, el paciente es derivado a un servicio de urgencias hospitalario donde se le realizan una serie de pruebas: analítica, radiografía de tórax, electrocardiograma y punción lumbar, hallándose todos los resultados dentro de la normalidad. En el electromiograma se objetivan signos de afección neurógena periférica especialmente sobre los miembros inferiores, de tipo desmielinizante sin afección sensitiva, siendo diagnosticado de SGB.
El paciente quedó asintomático en 24-48 h, recuperó fuerza y reflejos; desarrolló durante su ingreso una monoartritis de tobillo izquierdo que fue manejada con indometacina y colchicina.
Caso 2. Varón de 24 años de edad, sin antecedentes de interés ni tratamiento habitual, salvo consumidor ocasional de alcohol.
Acude por presentar un cuadro de debilidad generalizada de curso progresivo, con progresión acelerada de la debilidad que afecta a ambas extremidades inferiores, de predominio inferior izquierdo, que se ponía de manifiesto con la deambulación, así como al subir y bajar escaleras. Refiere un cuadro de gastroenteritis aguda 2 semanas antes del comienzo de los síntomas.
En el balance muscular se observa: miembro inferior izquierdo 3/5 distal; 4+/5 flexoextensión rodilla; 5/5 flexoextensión cadera. Resto de 5/5. Sensibilidad conservada. Reflejos rotulianos abolidos, manteniéndose el resto de los reflejos normales. ACP normal.
Ante la sospecha de polineuropatía desmielinizante y tras comprobar, como en nuestro primer caso, que no existía compromiso respiratorio ni de ninguna otra función vital, se deriva al paciente a un servicio de urgencias hospitalario donde se le realizan analítica, radiografía de tórax, electrocardiograma y punción lumbar que resultaron normales; serología negativa y Campylobacter en heces negativo. En el electromiograma se objetiva una polirradiculopatía aguda (alteración de fibras motoras, de predominio proximal y desmielinizante) de intensidad leve, siendo diagnosticado de SGB.
El paciente quedo asintomático a las 48 h del ingreso, aunque necesitó rehabilitación ambulatoria durante semanas.
Discusión y conclusiones. El término polineuropatía periférica (PNP) indica un trastorno de los nervios periféricos simétrico y diseminado, habitualmente distal y de instauración gradual. Las PNP constituyen un amplio espectro de enfermedades con múltiples etiologías, por lo que en ocasiones su estudio resulta complejo.
Las PNP presentan dos patrones anatomopatológicos: afección predominantemente axonal o bien desmielinización, teniendo en cuenta que a lo largo de la evolución de la enfermedad pueden solaparse ambos patrones. Se afectan selectivamente las fibras gruesas o finas, condicionando las manifestaciones clínicas de la enfermedad2.
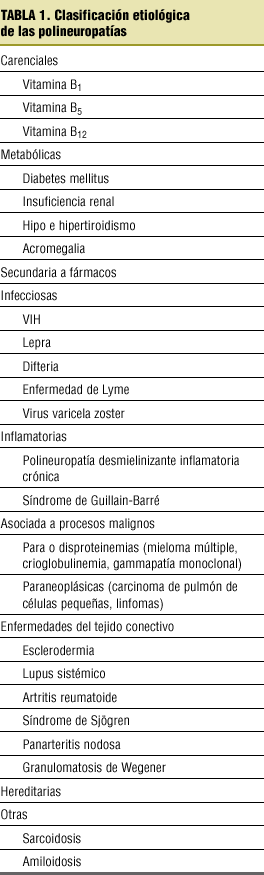
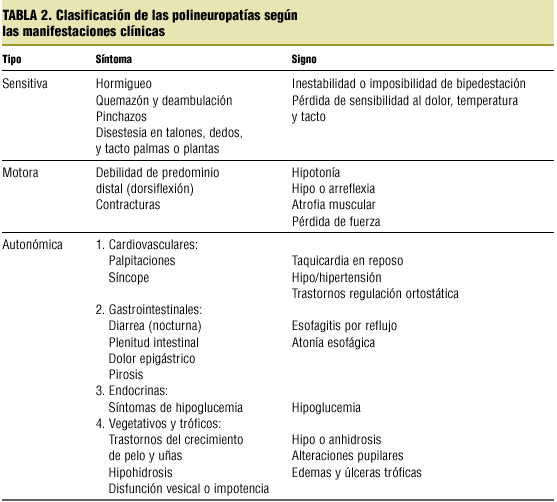
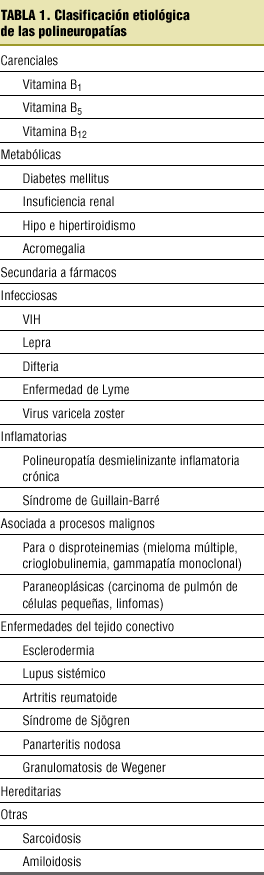
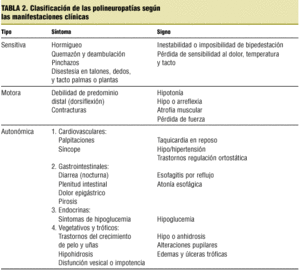
A continuación presentamos dos clasificaciones que creemos más útiles para el médico de familia (tablas 1 y 2).
Nuestro objetivo al completar la exploración será encuadrar al paciente en una de las clasificaciones detalladas, para lo que inicialmente tenemos que intentar averiguar si el comienzo del padecimiento es agudo o crónico, si los síntomas y signos corresponden a fibras gruesas o finas, si la afección es predominantemente sensitiva o motora y si hay o no afección del sistema vegetativo.
Muchas polineuropatías son debidas a otra enfermedad de base o a su tratamiento; por tanto, es importante reconocer la presencia de enfermedades intercurrentes y detallar bien la ingesta de fármacos y otros productos potencialmente neurotóxicos, lo que incluye la historia de exposición laboral; además de realizar una historia familiar.
A partir de aquí tendremos que dirigir las pruebas específicas según la sospecha diagnóstica, teniendo en cuenta que los síntomas y signos de polineuropatía pueden ser a veces desconcertantes y complejos. En la tabla 2 presentamos los síntomas y signos de polineuropatía para que ayude a conseguir un diagnóstico correcto.
Vamos a centrarnos en el tipo de polineuropatía que presentaron nuestros dos pacientes, que fueron diagnosticados de síndrome de Guillain-Barré.
El SGB se considera la principal patología neurológica postinfecciosa. La mayoría de los pacientes con SGB describen un antecedente de enfermedad febril (aparece en nuestros dos casos), seguida en días o semanas del desarrollo de una parálisis ascendente3.
Anatomopatológicamente, se produce un infiltrado inflamatorio del endoneuro y la vaina de mielina, de causa autoinmune. Se producen parches de desmielinización multifocal y segmentaria a lo largo del nervio periférico, respetando como norma general los axones4.
El infiltrado inflamatorio suele ser perivascular y está compuesto de linfocitos, monocitos y, excepcionalmente, células plasmáticas. En las formas axonales de este síndrome (habitualmente más graves) se han descrito anticuerpos antigangliósido tipo GM15.
El SGB es algo más frecuente en varones y suele tener un pico en adultos jóvenes y un segundo pico en la quinta-séptima décadas, aunque pueden afectarse todos los grupos de edad.
En cuanto a las enfermedades precursoras del SGB hay diversos estudios en los que se enumeran una gran cantidad de ellas, observándose en cerca de la mitad de los casos un antecedente de infección del tracto respiratorio, en un 3% existía una enfermedad diarreica y en un 3% una neumonía. En el 6% se observa relación con virus de Epstein-Barr y citomegalovirus. Se ha observado relación entre la infección por Campylobacter jejuni en pacientes con gastroenteritis aguda y el posterior desarrollo de este síndrome6,7.
En otro 3% de los casos se ha encontrado relación con diversas enfermedades como el VIH, la enfermedad de Hodgkin y el lupus eritematoso sistémico, e incluso en relación con cirugía o vacunación8.
Clínicamente, el SGB aparece como un cuadro de tetraparesia flácida y arrefléxica con escasos síntomas sensitivos, acompañándose de forma característica de parestesias en manos y pies.
La debilidad comienza habitualmente de forma distal y simétrica en los miembros inferiores, y asciende progresivamente en el curso de 1-2 semanas, pudiendo afectar a la totalidad del cuerpo. En los casos más graves se produce parálisis de los músculos respiratorios. También puede existir afección de pares craneales, como el nervio facial y los pares IX y X.
Pueden aparecer también taquicardia, hipotensión postural, hipertensión arterial, síntomas vasomotores y retención urinaria, aunque en los dos casos presentados predominó la sintomatología motora.
La mayoría de los pacientes presenta una buena recuperación, que habitualmente suele comenzar 2-4 semanas después de cesar la progresión y puede durar meses. En el 50% deja alguna secuela y se asocia a este síndrome una mortalidad del 5%. Respecto a este último dato, hay que mencionar que la edad avanzada, la progresión rápida de la enfermedad, la necesidad de ventilación artificial y, sobre todo, la afección axonal, se consideran factores de mal pronóstico.
Entre las pruebas diagnósticas que se utilizan en este síndrome destacan la punción lumbar, observándose en el líquido cefalorraquídeo de forma típica, aunque tardía (1-2 semanas del inicio de los síntomas), la elevación de proteínas sin celularidad (disociación albúmino-citológica) y el estudio electromiográfico, en el que suele aparecer, como en nuestros dos casos, afección neurógena periférica motora y de tipo desmielinizante9.
Como conclusión, podemos afirmar que el SGB no es una patología de elevada prevalencia, pero debido a su potencial gravedad, es importante para el médico de atención primaria conocer los síntomas fundamentales, realizar una buena anamnesis y una exhaustiva exploración física con la que habrá que descartar las posibles complicaciones de este cuadro, fundamentalmente respiratorias, y estabilizar al paciente si fuera preciso. Por último, y una vez realizado el diagnóstico clínico, se debe derivar al paciente, ya que en esta patología es necesaria la valoración y la observación hospitalaria.