Exponer las condiciones que favorecerían o limitarían la integración de la salud mental a los centros de salud de acuerdo con las percepciones del personal y las observaciones realizadas.
DiseñoDurante abril del 2012 a febrero del 2014 se utilizó la técnica de observación no participativa y se realizaron entrevistas al personal.
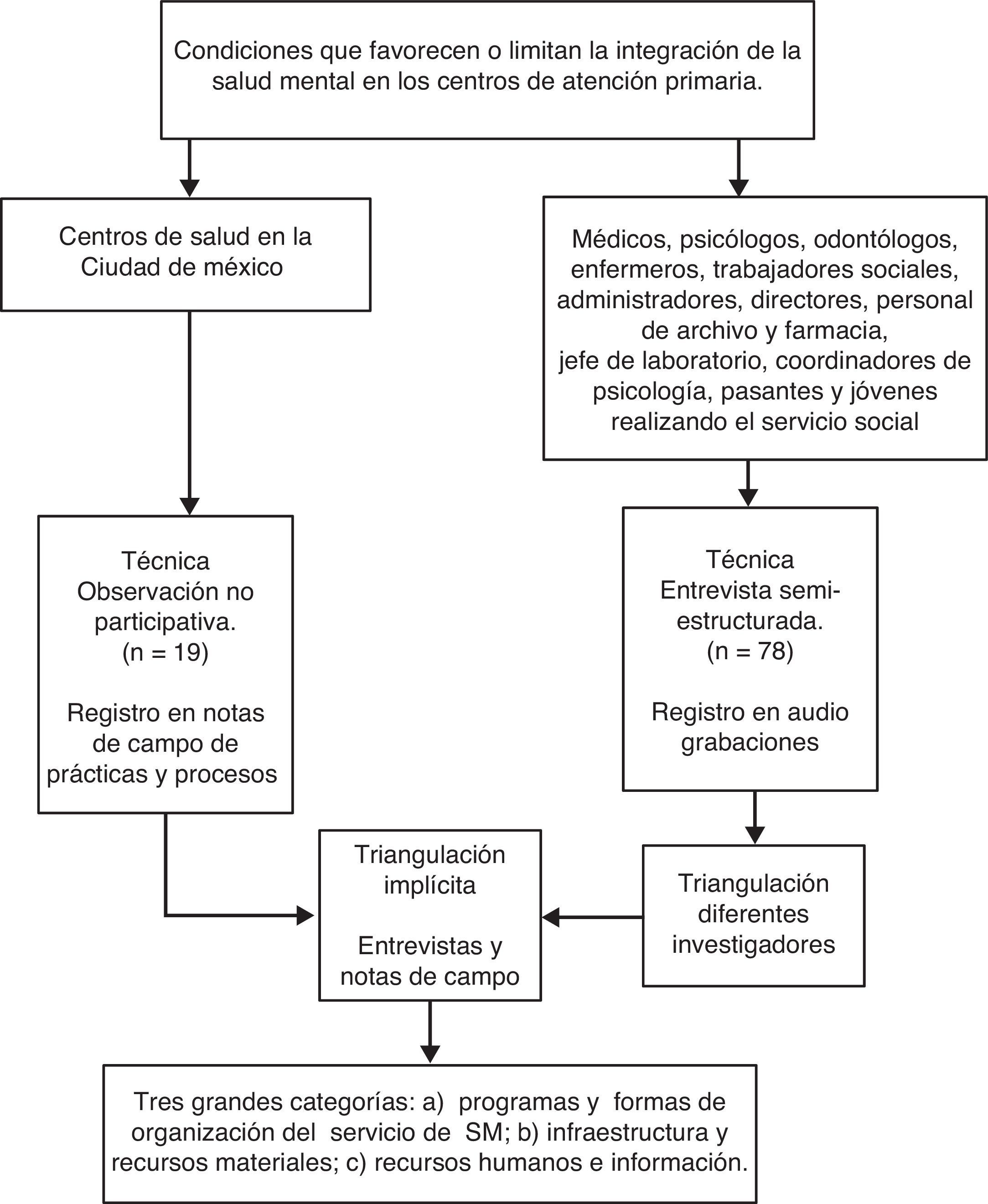
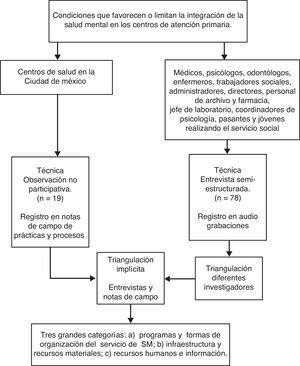
EmplazamientoEstudio exploratorio descriptivo realizado en 19 centros de salud situados en la Ciudad de México.
MétodoLa selección de los centros y del personal fue intencionada, seguida de la técnica de bola de nieve hasta alcanzar la saturación de datos. Se emplearon 2 guías, una para recoger información durante la observación y la otra para realizar las entrevistas. El registro de las observaciones se hizo en notas de campo, mientras que las entrevistas de audio se grabaron. Toda la información recopilada se almacenó en archivos de Word. El análisis de las notas de campo consistió en 3 niveles de lectura y el de las entrevistas en la categorización de significados propuesta por Kvale (1996).
ResultadosLos aspectos que favorecen o limitan la integración de los servicios de salud mental involucran 3 grandes categorías: a) programas y formas de organización de los servicios, b) infraestructura y recursos materiales y c) recursos humanos e información.
ConclusionesContribuiría a la implementación de la atención a la salud mental: incluir en la productividad y metas las acciones dirigidas a la salud mental; fomentar la idea de que la salud mental forma parte de la salud general y la inversión estatal en salud.
To present the conditions that favour or limit the integration of mental health into health centres, based on the perceptions of health workers and on observations made by researchers.
DesignA study was conducted between April 2012 and February 2014 using a non-participant observation technique plus interviews with health professionals.
SettingDescriptive exploratory study conducted in 19 health centres in Mexico City.
MethodThe selection of centres and participants was intentional, followed by the snowball technique in order to reach data saturation. Two guides were use, one for collecting information during the observation and the other one for interviews. The observations were registered in field notes, while the interviews were audio recorded. All collected information was stored in Word files. The analysis of field notes consisted of three levels of reading, and the interview analysis was based on «categorisation of meanings» proposed by Kvale (1996).
ResultsThe aspects that favour or limit the integration of mental health services involve three broad categories: a) programs and methods that organise services, b) infrastructure and material resources and, c) human and information resources.
ConclusionsActions targeted at including mental health into productivity reports and into already established goals, would contribute to the integration of mental health care, as well as promoting the idea that mental health is part of overall health, and to increase the public investment in health.
La brecha en el tratamiento de los trastornos mentales tiende a provocar significativas pérdidas económicas y sociales entre las poblaciones de diversos países. Una de las propuestas para disminuirla es integrar la salud mental (SM) en el primer nivel de atencióna, posibilitando así, la detección temprana, la prevención y el tratamiento de algunos trastornos (WHO-WONCA 2008)2.
A partir de la «Declaración de Caracas», firmada en 1990, se han observado experiencias exitosas de integración de la SM en países como Chile, Cuba, Brasil, Panamá y el Caribe inglés. Sin embargo, no se ha logrado consolidar la integración de la SM en la atención primaria, ni la prestación de servicios gratuitos, equitativos y accesibles3.
En el caso de México, se cuenta con algunas ventajas y diversos retos para integrar la SM al nivel primario. El país cuenta con servicios de SM en el segundo nivel de atención y con institutos especializados; pero la segmentación del sector y la inadecuada distribución geográfica de la infraestructura dificultan la integración de los 3 niveles así como el sistema de referencias4,5. Además, los recursos humanos como psiquiatras, psicólogos y enfermeros en SM son reducidos6.
En la Ciudad de México, la atención de la SM que ofrecen los centros de salud del primer nivel ha sido inconstante. Desde la instauración de los centros en 1950 hasta la fecha, se ha establecido y desarticulado el servicio de SM. Si bien durante la década de los 50 se establecieron módulos de SM en algunos centros, para 1964 solamente había 10 módulos en la ciudad, y no se establecieron más pese al aumento de los centros de salud y de la población. En los años 70 se impulsó la contratación de especialistas en SM; pero en la década siguiente, la mayoría de los módulos de SM fueron deshabilitados7.
En la actualidad, se cuenta con 211 centros de salud dirigidos a la llamada población abiertab. Algunos centros tienen servicio de psicología, otros cuentan con servicio de psiquiatría y todos participan de un programa de SM establecido por la Dirección de Atención Médica. Debido a que, en los últimos años, se ha implementado una concepción selectivac en los servicios de atención primaria dirigidos a la población más desprotegida, resultaría difícil aumentar la inversión para SM9.
En este artículo se exponen las condiciones que podrían favorecer o limitar la integración de la SM a los centros del primer nivel de atención que pertenecen a los Servicios de Salud Pública del Distrito Federal, de acuerdo con las percepciones del personal y las observaciones realizadas.
DiseñoLa información proviene de un estudio exploratorio descriptivo y constituye la primera fase de un proyecto más amplio.
Muestra y participantes y/o contextoSe realizaron observaciones no participativas en 19 Centros de Salud ubicados en 3 delegacionesd de la Ciudad de México durante abril del 2012 a febrero del 2014. Durante este periodo se obtuvo el registro de las prácticas cotidianas de los trabajadores y se les entrevistó. La selección de la muestra de entrevistados fue intencionada, seguido de un muestreo en bola de nieve hasta alcanzar la saturación de datos.
Los investigadores acudieron diariamente a los centros (uno cada vez) para realizar observaciones basadas en una guía con diversos aspectos centrales (tabla 1). La técnica de observación no participativa permite una inmersión completa dentro de los escenarios de estudio y logra un acercamiento naturalista a los actores sociales10. El registro se realizó en notas de campo que cada investigador reunió en un diario de campo.
Aspectos que abordó la guía de observación
| Aspectos centrales | Contenido |
|---|---|
| Zona en la que está ubicado el centro | Nivel socioeconómico, servicios en general, otros servicios de salud, accesibilidad al centro, seguridad de lugar |
| Características físicas del centro | Infraestructura, mobiliario, señalizaciones |
| Servicios y funcionamiento | Horarios, personal a cargo y rutinas cotidianas |
| Personal | Interacciones, comentarios, gestualidad, prácticas laborales y sociales |
| Pacientes y usuarios | Características, comentarios, prácticas, rutinas, interacción con el personal |
Durante las observaciones se entabló contacto con el personal, y después de explicarles los objetivos del estudio se les preguntó si aceptaban ser entrevistados y se acordó proteger la identidad mediante el uso de seudónimos. También se les solicitó autorización para audiograbarlas; con excepción de 3 personas, todas aceptaron. El material de quienes no aceptaron ser grabadas, se rescató en notas que sirvieron para reconstruir la entrevista. Todas las entrevistas se realizaron bajo una guía (tabla 2). La duración total de las entrevistas varió entre 2 y 5h; todas se realizaron dentro del centro de salud.
Temas de la guía de entrevista para el personal de salud
| Temas | Contenido |
|---|---|
| Actividades y cargas de trabajo | Clínicas, administrativas y comunitarias de acuerdo con la función del entrevistado. |
| Percepción del centro | Infraestructura, recursos materiales, humanos, y organización de las actividades |
| Percepción de las condiciones de trabajo | Espacios de trabajo, relaciones con subalternos, autoridades y colegas, salarios, tipos de contrato |
| Actividades y capacitación relacionada con salud mental | Información que tiene sobre salud mental, actividades relacionadas con salud mental, formación y capacitación ofrecida por los Servicios de Salud del Distrito Federal |
| Estigma | Actitudes hacia las personas que padecen algún trastorno, dentro y fuera del centro de salud |
| Opinión sobre los servicios de salud mental | Infraestructura, sistema de referencias, recursos materiales y humanos |
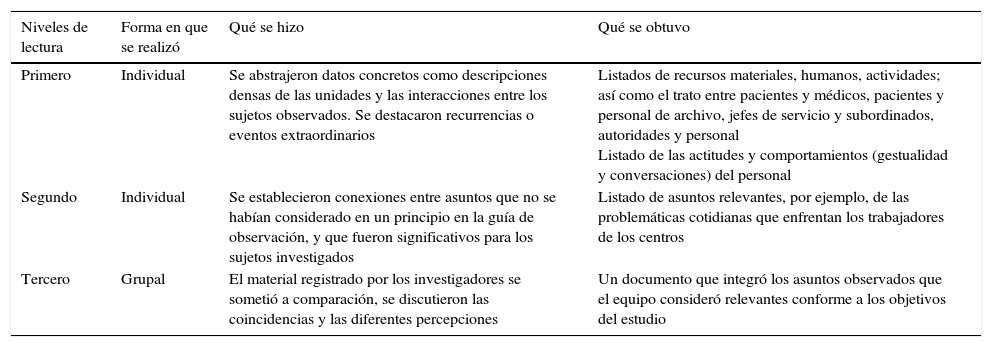
El contenido de los diarios de campo fue transcrito en archivos electrónicos (Word) y para analizarlo se realizaron lecturas en 3 diferentes niveles. Este análisis de carácter reflexivo se inició después de las primeras semanas de observación y continuó hasta el final de las observaciones (tabla 3).
Pasos para analizar las notas de campo
| Niveles de lectura | Forma en que se realizó | Qué se hizo | Qué se obtuvo |
|---|---|---|---|
| Primero | Individual | Se abstrajeron datos concretos como descripciones densas de las unidades y las interacciones entre los sujetos observados. Se destacaron recurrencias o eventos extraordinarios | Listados de recursos materiales, humanos, actividades; así como el trato entre pacientes y médicos, pacientes y personal de archivo, jefes de servicio y subordinados, autoridades y personal Listado de las actitudes y comportamientos (gestualidad y conversaciones) del personal |
| Segundo | Individual | Se establecieron conexiones entre asuntos que no se habían considerado en un principio en la guía de observación, y que fueron significativos para los sujetos investigados | Listado de asuntos relevantes, por ejemplo, de las problemáticas cotidianas que enfrentan los trabajadores de los centros |
| Tercero | Grupal | El material registrado por los investigadores se sometió a comparación, se discutieron las coincidencias y las diferentes percepciones | Un documento que integró los asuntos observados que el equipo consideró relevantes conforme a los objetivos del estudio |
Para analizar las entrevistas se establecieron una serie de categorías y subcategorías utilizando la técnica de categorización de significados propuesta por Kvale11. Cada categoría constituye un topónimo que tematiza los aspectos relevantes para los entrevistados y permite estructurar las extensas narraciones en unidades de información más pequeñas. Tres personas codificaron el mismo material y posteriormente se compararon las categorizaciones obtenidas por cada una. Las discrepancias en la codificación fueron resueltas con la discusión y con una revisión conjunta de los relatos originales. Finalmente se realizó la triangulación entre el material recogido en las notas de campo y el de las entrevistas.
Consideraciones éticas: El proyecto de investigación del cual se obtuvieron los datos fue aprobado por el Comité de Ética en Investigación del INPRF. Se consideró que el proyecto no presentaba riesgos, por lo tanto se podía obtener el consentimiento informado de forma verbal.
Resultados y discusiónSe visitaron 3 tipos de centros: T-I, T-II y T-III. A partir de las observaciones se encontró que los centros T-III fueron los más grandes, generalmente tienen 6 consultorios o más de medicina familiar, 2 o más consultorios dentales, laboratorio, rayos X, archivo, farmacia, almacén, sala de juntas, oficinas administrativas, baños para el personal y para los pacientes, oficinas y espacios para trabajo social y enfermería. Los T-II cuentan con 2 consultorios de medicina familiar, consultorio dental, farmacia, archivo, espacios para trabajo social y enfermería y baños. Los centros más pequeños fueron los T-I, en donde regularmente trabaja un médico, una enfermera(o) y una trabajadora social, un par de centros contó con servicio dental. La mayoría de los T-I estaban asentados en zonas periféricas de la ciudad, en colonias de mediana y alta marginalidad.
El personal entrevistado fueron médicos generales, psicólogos, odontólogos, enfermeros, trabajadoras sociales, administradores, directores, personal de archivo y farmacia, jefe de laboratorio, subdirectores de jurisdicción sanitaria, coordinadoras de psicología a nivel jurisdiccional, representantes del Seguro Popular y pasantes o jóvenes realizando el servicio social; 78 personas en total. El más joven tenía 22 años en el momento de la entrevista y el mayor, 83; la media es de 38,5 años.
Los aspectos que favorecen o limitan la integración de los servicios de SM en los centros, de acuerdo con lo observado y con las percepciones de los entrevistados se reunieron en 3 grandes categorías: a) programas y formas de organización del servicio de SM, b) infraestructura y recursos materiales y c) recursos humanos e información.
Programas y formas de organizaciónDe acuerdo con los entrevistados, los programas constituyen uno de los aspectos más importantes para el funcionamiento de un centro de salud porque establecen un conjunto de metas que deben alcanzarse. Entre los programas vigentes se encuentran el de vacunación universal, embarazo, enfermedades diarreicas agudas, infecciones respiratorias agudas, detección de cáncer, prevención y control de la diabetes, entre otros.
Si bien existen programas orientados a la SM como tabaquismo, violencia y adicciones, la percepción que comparten tanto los psicólogos como el resto del personal es que no son programas prioritarios, por lo tanto se les dedica menos tiempo. Se observó que en ninguno de los centros que visitamos los médicos aplicaban los cuestionarios de detección de tabaquismo y violencia; más bien, se aplicaban al aproximarse los días mundiales de lucha contra el tabaquismo o el día de la SM.
A decir de los médicos, el tiempo de consulta resulta insuficiente para realizar este tipo de detecciones. Se tiene estipulado que una consulta con un paciente subsecuente dure 20min y con uno que acude por primera vez, 40min. Una de las doctoras entrevistadas comentó, Uno ve a la gente que sí necesita ese apoyo, mental, psicológico, emocional, pero ¿a qué hora? Tengo 20minutos, ¿no?... Cuando tengo síntomas que no tienen que ver con nada, ¿no? Y entonces empiezo a escarbar tantito y me encuentro con que tiene muchas otras cosas, ¿no? A lo mejor sufre violencia, a lo mejor la abandonaron, a lo mejor perdió la chamba, a lo mejor, ¿no? Y uno podría entrarle, por ahí, pero, pues no se puede en 20minutos. Entonces es terrible en esos casos. [Lorena, doctora T-II]
No obstante, algunos médicos, enfermeras, trabajadores sociales, personal de farmacia y directores mencionaron que, durante el contacto con los pacientes, a veces dedican tiempo a escuchar experiencias, quejas y asuntos relacionados con problemas de SM y con ocasión de ello, se ven obligados a dar una respuesta inmediata en forma de «consejo», «consuelo», «dar ánimo», o «simplemente escuchar». Es decir, sí proporcionaron una «ayuda psicológica no reglada».
Todos los trabajadores coincidieron en que era necesario fortalecer los programas de SM; pero algunos dijeron que deberían estar a cargo exclusivamente del área de psicología y psiquiatría. Todos los trabajadores convinieron en que se requerían más recursos humanos y tiempo asignado específicamente a la atención de la SM.
Por otra parte, los psicólogos comentaron que la forma en cómo las autoridades dirigían el programa de SM entorpecía la atención porque se encontraban sujetos a la dirección de 2 diferentes autoridades que no siempre lograban coordinar esfuerzos. Uno de los psicólogos fue elocuente al respecto, La salud mental está dividida….porque es un programa, o sea no es una dirección, no es una subdirección, es el Programa de Salud Mental en el Distrito Federal. …como programa pues todo mundo la dirige… de repente viene una indicación de «Y» «tienen que ir a una feria de salud» y «X» te dice «no, tienen que ir al curso tal»…y se están peleando [autoridades de «X» e «Y»]…..¿cómo soltar un programa? Hay que recordar que con la ley de salud y con el reglamento, a salud mental en el Distrito Federal ya se le otorga un muy buen presupuesto,… o sea, las políticas en salud mental están afectando a la prestación de servicios. [Eduardo, psicólogo T-III]
Durante las visitas a los centros enclavados en zonas clasificadas como de alta marginalidad, se observó que los inmuebles de varios centros T-I se encuentran en condiciones deplorables pues son construcciones de lámina o material prefabricado y generalmente no cuentan con agua potable. Mientras que en los centros T-III y T-II, uno de los problemas principales es la falta de espacio, lo que afecta a la mayoría de los servicios.
En cuanto al servicio de psicología, comúnmente se ofrecía en los centros T-III, pero debido a la falta de consultorios, en algunos centros se optó por enviar al psicólogo a un T-II o T-I o se rotaba entre diferentes centros. Otra estrategia para compensar la falta de espacio fue alternar el uso de un consultorio entre el médico y el psicólogo.
Los psicólogos comentaron que la improvisación de los consultorios repercutía negativamente en la atención pues faltaba privacidad, iluminación o ventilación. Una entrevistada comentó la falta de esta última, …además cuando hace calor, se encierra el calor tremendamente… no hay mucha ventilación, los pacientes y sobre todo con los niños es importante porque si no, se van durmiendo. Entonces necesitamos tener un poquito de airecito. Para que los niños no se me duerman. [Angélica, psicóloga T-III]
Tanto el aumento demográfico como el crecimiento del empleo informal (que incrementa la población denominada «abierta») ocurridos en la Ciudad de México han provocado que la infraestructura de varios centros de salud se vea rebasada. Sin contar que varias de las unidades de atención datan de mediados del siglo pasado; no es de extrañar que los espacios resulten además de insuficientes, inadecuados.
Aunado a lo anterior, fueron constantes los comentarios del personal sobre la falta de instrumentos básicos como termómetros o papelería. En varias ocasiones y en diferentes centros, observamos la escasez de vacunas y el desabastecimiento de medicamentos, desde los analgésicos hasta los psicotrópicos.
Recursos humanos e informaciónEntre los entrevistados fue recurrente la percepción de que faltan recursos humanos, y durante las observaciones se confirmó que el personal resultaba insuficiente para cubrir los servicios de enfermería, trabajo social, archivo, limpieza y SM, entre otros. A decir de los psicólogos y las autoridades, una de las consecuencias negativas de la insuficiencia de personal es que entre una cita y otra pueden transcurrir hasta 6 semanas, dificultando la adherencia del paciente al tratamiento.
Otra idea generalizada entre los psicólogos es que tanto los médicos como otros miembros del personal suelen tener un conocimiento superficial sobre el trabajo que se realiza en el servicio de psicología; debido a esta falta de información, tienden a darle poco valor al trabajo de los psicólogos. Al respecto, un psicólogo comentó, Siento que de repente sí está como malentendido [el trabajo que realiza un psicólogo], ¿no? Y creen que el mandar un paciente para acá implica solamente la contención. Es así como, «¿se siente malito?, okey, vaya a platicar un rato con el psicólogo. Platique con él un ratito.» Entonces como que no están del todo conscientes de lo que implica iniciar un proceso…no creo que lo hagan de mala fe, simplemente creo que esa es la idea que se les ha venido quedando.[Julio, psicólogo T-III]
Finalmente, observamos que el personal no cuenta con información actualizada sobre los lugares donde se ofrece consulta psiquiátrica o donde se realizan tomografías y resonancias, lo cual limita las posibilidades de referencia y por consiguiente, de atención. La impresión común entre el personal es que faltan servicios de SM en el segundo y tercer nivel de atención. Principalmente, para las personas que viven en colonias marginadas y/o de escasos recursos, pues para ellos el pago del transporte público implica una barrera importante. Además, los entrevistados comentaron que las condiciones que establecen algunos servicios de SM son demasiado estrictas como para que este tipo de población acuda a consulta.
Conclusiones, utilidad y limitacionesTodos los centros visitados tienen programas de SM y algunos cuentan con psicólogos; sin embargo, la insuficiencia de recursos humanos, materiales básicos y en ocasiones la inadecuada infraestructura, limitan la atención a la SM. Consideramos que la única forma para zanjar estas limitaciones es que el Estado mexicano invierta en el sector salud, tal como lo recomienda la OMS (WHO-WONCA 2008).
Si bien la integración de la SM al primer nivel es un proceso que debería concordar con los actuales recursos materiales, las capacidades administrativas y con el desarrollo histórico de los centros de salud, pensamos que es necesario desalentar la idea de que la atención dirigida a la población de escasos recursos solamente es posible realizarla mediante servicios improvisados.
En términos generales, la disposición del personal para ofrecer alguna forma de atención a la SM resulta positiva, pero la buena voluntad de los trabajadores se ve rebasada por la carga laboral y la prioridad que le conceden a otros programas. En ese sentido, sería conveniente fomentar la idea de que los problemas de SM forman parte de la salud general de los pacientes, por lo tanto son tan relevantes como cualquier otra condición (diabetes, embarazo, etcétera). Sería útil apoyar lo anterior mediante una reorganización de las actividades del personal, de tal forma que las acciones dirigidas a la SM sean consideradas importantes para la productividad y las metas.
Los hallazgos presentados no son generalizables, pero mediante esta evidencia se busca estimular la discusión sobre la atención a la SM y el primer nivel en México y en otros países. La atención primaria representa para los servicios de SM un eje en la detección temprana y la educación. Para enriquecer la reflexión, el siguiente paso sería considerar las experiencias, demandas y opinión que tienen los pacientes de los centros acerca de la atención a la SM.
Implementar la detección temprana y prevención de trastornos mentales disminuye la brecha en el tratamiento de los mismos. El primer nivel de atención es el idóneo para realizar estas acciones. La implementación en México ha iniciado recientemente y se apoya en las experiencias de otros países de Latinoamérica.
Qué aporta este estudioAlgunas condiciones clave que necesitarían modificarse para llevar a cabo la implementación de la atención a la salud mental. Información actual sobre el funcionamiento de los centros de salud de la Ciudad de México. La perspectiva del personal de salud acerca de la atención a la salud mental en el primer nivel.
Consejo Nacional de Ciencia y Tecnología (SEP-2011-C01-166588).
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Las autoras y el autor agradecen y expresan su reconocimiento a la Secretaría de Salud del Distrito Federal y en especial a las personas entrevistadas que compartieron sus experiencias para hacer posible este trabajo.
La integración de la SM se refiere a una propuesta de la OMS contenida en la guía denominada GI-mhGAP (OMS 2011)1. La guía está dirigida a personal no especializado en SM (médicos, enfermeros, etcétera) que tiene sobrecarga laboral; facilita las intervenciones psicológicas y sociales a pacientes del primer nivel que así lo requieran. Este personal podría ofrecer el tratamiento siempre y cuando reciba la capacitación y la supervisión necesaria.
Personas que, debido a su situación laboral, no cuentan con los servicios de salud que proporciona el Estado.
La noción selectiva se refiere a una canasta básica de servicios con una buena relación costo-efectividad, pero limitada porque se orienta a la atención materno-infantil y a las enfermedades infecciosas, descuidando otros aspectos de la salud8.