Introducción
Las enfermedades crónicas representan hoy día uno de los mayores retos planteados a la sanidad, tanto por su elevada prevalencia como por las consecuencias en el propio paciente, en sus familiares y en el entorno social y laboral1. Para el médico de familia suponen uno de sus motivos de consulta más importantes, y gran parte de la atención clínica y del tiempo que emplean estos médicos recae en ellas. En el abordaje a este tipo de problemas, la colaboración entre el profesional y el paciente/familia debería ocupar un lugar preeminente2,3. Sin embargo, el abordaje de este tipo de problemas tropieza con serios inconvenientes que hacen que su atención en general no resulte todo lo eficaz que debería ser4 (a tenor de los importantes avances terapéuticos en algunos de ellos, como, p. ej., la diabetes, el cáncer de mama o la hipertensión) o que sea insatisfactoria, tanto para el propio profesional como para el paciente. Las razones de ello no están claras y probablemente sean de diferente naturaleza: la gran dificultad que supone el cambio de actitud que se requiere del profesional (y en menor medida en el paciente) para asumir un nuevo tipo de relación clínica y la rapidez con la que este cambio está siendo demandado, el hecho de que el abordaje de la gran mayoría de los problemas crónicos no precise únicamente estrategias terapéuticas simples del tipo «tómese estas pastillas», sino que implique la necesidad de incidir en cambios de conducta y actitudes en los pacientes, el hecho de que en casi todas las enfermedades crónicas los modelos etiológicos no sean de tipo lineal o que su tipo biomédico no esté bien definido, el que en esta relación se encuentren implicados factores relaciondos con la personalidad, el que la responsabilidad asistencial sea difícil de atribuir a un único profesional o especialidad, o que tenga un impacto social y psicológico importante. Esto es especialmente verdad para algunos tipos de enfermedades crónicas más que para otras, y tal vez la confluencia de varios de estos factores esté detrás de la frustración del médico y el paciente y de la ineficacia de su abordaje. El presente trabajo tiene como objetivo principal conocer la visión de los 2 protagonistas de la atención médico y paciente o familiar acerca de la asistencia a algunos de estos principales procesos crónicos, y tratar de detectar áreas concretas deficitarias y de insatisfacción sentidas por ambos que, a su vez, apunten líneas de mejora. Igualmente, se pretende que cada uno de estos protagonistas gane comprensión sobre el otro.
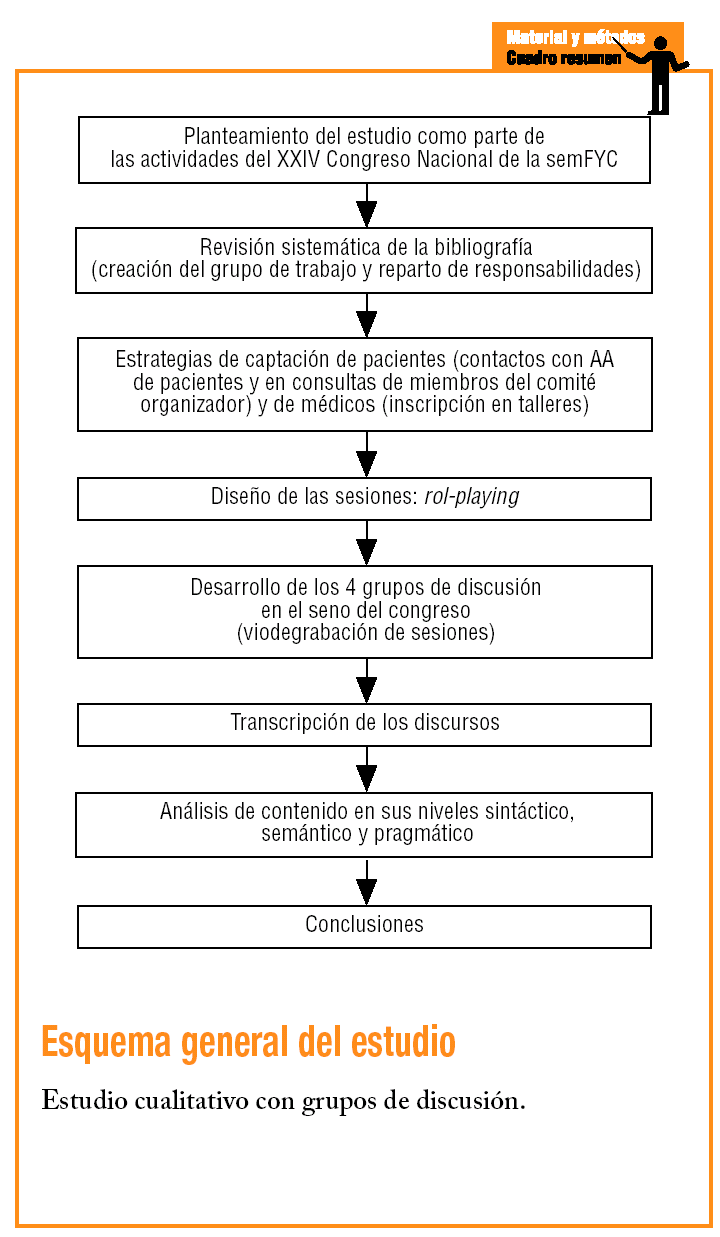
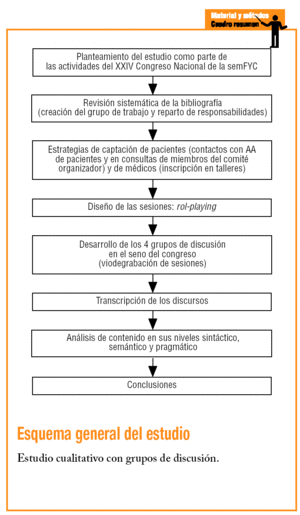
Esquema general del estudio. Estudio cualitativo con grupos de discusión.
Métodos
Para conocer las opiniones, las percepciones y los discursos se llevó a cabo un estudio cualitativo mediante grupos de discusión5. El estudio se planteó en el marco del XXIV Congreso Nacional de la semFYC que tuvo lugar en Sevilla en diciembre de 2004. Los sujetos de estudio fueron los médicos de familia y las pacientes con fibromialgia, diabetes mellitus de tipo 2, las cuidadoras de enfermos con Alzheimer y las pacientes con cáncer de mama. Los médicos fueron seleccionados en función de su interés por participar en un foro de debate con pacientes de los diferentes problemas de salud incluidos (mediante su solicitud de inscripción al foro-taller). Las pacientes fueron objeto de una selección doble; por una parte, se contactó con diversas asociaciones de pacientes de los problemas estudiados, y por otra, los médicos del Comité Organizador del congreso seleccionaron de sus propias consultas a las pacientes que reunían las características de los perfiles. Los criterios de inclusión fueron, en el caso de los médicos, estar interesado por la atención a ese tipo de paciente crónico en particular y tener una experiencia clínica de al menos 2 años, y en el caso de los pacientes, tener la enfermedad en concreto o ser el cuidador principal de un paciente con Alzheimer. Aparte de éstos, no se definieron otros criterios de segmentación. Se llevaron a cabo 4 grupos de discusión (unidades de muestreo y de contexto) de 2 h y 30 min cada uno. Cada grupo estuvo moderado por un médico facilitador y tuvo un observador (tabla 1).
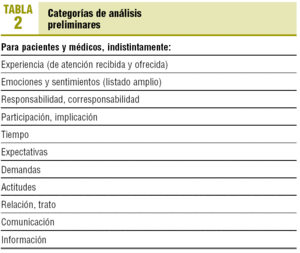
El grupo de investigadores consensuó en reuniones previas el guión que se iba a desarrollar, para lo cual se realizaron varios role-play. En función de los objetivos planteados, también se consensuaron las posibles categorías de análisis (unidades de registro) (tabla 2), y durante el proceso de análisis se definieron nuevas categorías (categorías emergentes) que fueron estructuradas (tabla 3).
Mediante la utilización de las transcripciones se realizó un análisis de contenido6,7 en el que se consideraron los niveles sintáctico (de carácter más descriptivo, en el que se identificaron palabras clave y la manera en que éstas son usadas) y, con posterioridad, semántico (se buscaron activamente los significados que los actores dan a esas palabras) y pragmático (se contextualizaron los significados).
Resultados
Cuantitativos
Participaron en los grupos 84 personas, de las cuales 41 fueron pacientes y 43, médicos. La participación por grupo y condición (paciente/médico) fue la siguiente: para el grupo 1, con fibromialgia, 16/11; para el grupo 2, con diabetes, 11/10; para el grupo 3, cuidadoras, 8/11, y para el grupo 4, cáncer de mama, 8/9.
Pacientes
El 67,5% eran mujeres, su edad media era de 49,3 años (intervalo, 27-77 años) y representaba el grupo etario entre 45 y 53 años, el más numeroso con más de la mitad de los participantes. El 34% tenía estudios superiores; el 32%, medios y el 34%, primarios. El 63,4% pertenecía a alguna asociación de pacientes.
Médicos
El 74,4% eran mujeres, su edad media era de 44,4 años (intervalo, 26-79 años), y representaba el grupo etario en la década de los 40 el más numeroso, con más de la mitad de los participantes. El 84% eran médicos de familia y el 14%, residentes de tercer año. El promedio de años de práctica clínica fue de 17 años, y la atención primaria era el ámbito de la práctica en el 91% de los casos. Un 44% era tutor de residentes y sólo un 5% tenía responsabilidades docentes en pregrado.
Cualitativos
Fibromialgia
Pacientes. Destacan los aspectos relacionados con la relación y el trato. Las pacientes demandan que los médicos sean más humanos, que atiendan a la persona, consideran crucial sentirse escuchadas, algo que se demuestra mediante conductas concretas verbales («malas contestaciones») y no verbales: «Tienen que escuchar 5 minutos, pero no 5 minutos mirando al PC, sino a mis ojos». Esto se relaciona con el respeto que desean recibir: «una información con respeto y no decirnos: No vuelvas más. Contrólese las palabras (por "tú lo que tienes que hacer para mejorar es dejar de trabajar"). Me entristece no ser escuchada ni respetada».
Médicos. Los médicos valoran mucho la confianza, que los pacientes la tengan en ellos para poder afrontar sus problemas y la relación, y establecen sus propios métodos para conseguirla: «hay que seducirles para que confíen en mí», «insisto en dejar la puerta abierta, incluso he llamado por teléfono y le ofrezco información». Conseguir la comprensión del paciente es otro de los temas de preocupación de los médicos, algo que suelen relacionar con aspectos comunicativos y de establecimiento de relación como explicar, hablar, transmitir y escuchar: «Hay que escuchar sin obsesionarse por prescribir», «te explicaban sus problemas y sufrimentos, y eso creo que les hacía sentirse comprendidos», «experiencias compartidas hacen las consultas más interesantes para ambos», «si hay un entendimiento y comprensión mutua y buena comunicación, redunda en un gran alivio». Sin embargo, encuentran en el tiempo de consulta una limitación importante: «no siempre tenemos esa disposición, hay que entender que estamos sometidos a presiones de organización, tiempo por consulta»; aunque proponen soluciones: «en breves consultas y con varias a lo largo del tiempo favorece el establecimiento de confianza». En general, los médicos ven que el problema genera reclamaciones, denuncias y enfados por parte de los pacientes, y en muchos casos reconocen rechazo en ellos, y muy frecuentemente, frustración: «Aunque la relación sea buena con la paciente, me frustro por el problema».
Diabetes
Pacientes. El tema de la información que reciben los pacientes es percibido como un área crucial y surge repetidamente; los pacientes se quejan de la mala información que reciben de los médicos en el sentido de que no la consideran personalizada, suficiente y en muchos casos clara: «le dice (a mi madre) que tiene que hacer dieta y no le explica nada», «te dicen que tienes que hacer esto y esto pero nada más», «no me preguntaron de entrada cuáles eran mis hábitos de vida, me dieron una dieta, y era sencillamente impracticable, con una amenaza de muerte directa la hubiera hecho, pero si no, no», «me hubiera gustado que me dieran la información de otra manera, siendo realista, pero de otra forma». Los pacientes reclaman continuidad en la atención que reciben y se refieren repetidamente al papel de los sustitutos de los médicos: «Cuando llega el sustituto no sabe nada del paciente», «debe haber algún elemento de continuidad para la atención, un mínimo de garantía para que los sustitutos entren con más información y sepan que mi catarro no es el de otro».
Médicos. Transmiten emociones y sentimientos negativos como los de disgusto, insatisfacción, rechazo, enfado o temor, en general relacionados con el mal control de la enfermedad y con las discrepancias que surgen en la relación terapéutica, muchas relacionadas con presupuestas faltas de cumplimiento de sus recomendaciones: «Le dije que había que poner insulina, pero no había manera, había tensión. Hasta que yo le dije que no me sentía a gusto y que le mandaba al endocrino, y entonces ahora parece que no quiere compartir su diabetes conmigo (le puso insulina)»; «mal control a pesar de que los pacientes dicen que hacen el tratamiento. Me enfado, pero creo que los pacientes tienen razón porque no entendemos que es una enfermedad progresiva». La necesidad de acuerdo y colaboración es sentida como importante, y no sólo entre médico y paciente: «Me he encontrado con un paciente y una familia colaboradora», algo que no suelen ligar a la confianza, sino colaboración entre médico y resto de profesionales y ámbitos asistenciales: «Creo que tenemos papeles complementarios con el especialista», «visito a pacientes en urgencias y también allí es fundamental un buen entendimiento. Necesito colaboración de todos: paciente, médico de cabecera, enfermera, médico de urgencias y también trabajadora social. Mejor coordinación».
Alzheimer
Pacientes. Las cuidadoras coinciden en un grado muy alto en manifestar un serie de sentimientos negativos (desamparo, soledad, sufrimiento, indignación, desorientación) generados por su papel con el paciente y con la atención recibida: «Me siento indignada. Soledad, sin apoyo cuando hay una situación complicada en la familia. Y no se valora». «Como mi madre es mayor, me dicen», «todo el mundo se aleja y te dejan solo. Sufrimos mucho». Esto tiene que ver con determinadas formas de comportarse por parte de los profesionales en relación con la falta de interés que muestran: «Mi hermana vomitaba la comida y se le iba para otro lado y le decía a la médica: ¿no hay otro sistema?, y me decía, no. Hasta que un día la llevamos al hospital y con una sonda nos dieron la solución y esto fue muy impactante; fue dejadez de su doctora». «El simple hecho de que nos llamen nos hace sentirnos apoyados, y este mínimo es ya mucho.» En cuanto a la información que se les ofrece: «Se necesita mucha información (información integral y de todo tipo) y ayuda por todos los especialistas, si no, vas a ciegas, desorientado y tomas decisiones sin conocimiento». Esta última faceta es muy demandada por las cuidadoras: «Es más fácil todavía dar información, sobre lo que suele ocurrir y lo que va a pasar. Por casualidad me enteré de que hay una enfermera de enlace y no sabíamos siquiera que existía la posibilidad de pedir una grúa. Tener información sobre recursos y servicios». Un aspecto insistentemente resaltado es la necesidad de seguimiento de estas pacientes por parte del profesional en su domicilio: «Quisiera que tuviese más atención y un seguimiento más espontáneo de ella», «un seguimiento sistemático y en el domicilio cuando no se pueda mover». Resaltan la importancia de la consideración del enfermo como una persona y, por tanto, la exigencia de un trato humano para con él: «Quiero que mi madre sea realmente paciente de esos profesionales y que lo que manifestemos sea tenida en cuenta».
Médicos. También aquí los médicos manifiestan experimentar, en la atención a estos pacientes, una variedad de sentimientos y emociones negativos: mal, impotencia, miedo, culpa, sufrimiento, reticencia, incomodidad, violentarse, en general relacionados con las dificultades que tienen para ir más allá de una atención exclusivamente médica que no suele funcionar: «Son pacientes difíciles, ingratos, porque responden mal a la medicación. Nos duele que ese familiar sufra y no encontremos formas de ayudarlos», y también por un desconocimiento de los recursos para ayudar a estos pacientes: «No sabía nada de los recursos que se habían apañado ellos»; «parece que tenemos miedo porque desconocemos lo que nos van a pedir y no controlamos, pero lo importante es saber qué les pasa e incluso decirles pues que no sé por dónde tirar». Los aspectos relacionados con la continuidad y la disponibilidad en la atención sobresalen en el discurso de los médicos que ofrecen alternativas a una atención programada: «le digo que me avisen siempre que quieran algo, aunque yo no vaya de motu proprio. Me siento incómoda en una casa donde no me esperan», para lo cual consideran importante el establecimiento de una relación de confianza. La experiencia de tratar con estos pacientes es reconocida por algunos médicos como gratificante también: «entonces yo me impliqué más, acudía a domicilio frecuentemente y la experiencia fue gratificante, con poco que le des al cuidador, te compensa».
Cáncer de mama
Pacientes. Tres temas aparecen de manera recurrente en estas pacientes: el de la información recibida, el de la necesidad de ser atendidas de manera integral y no sólo como cuerpos enfermos, y el de la amputación. En cuanto al primero, que es el más importante de todos por su frecuencia, destaca la queja constante de una información deficiente: «Me sentía como una pelota de pin-pong entre el cirujano y el oncólogo. Son médicos y deben saber mucho, pero no me explicaban y yo no lo entendía: no me hablaban en cristiano...», «tú no tienes el conocimiento, te pones en mano de esta persona, hay que hablar de estadística y es difícil de transmitir esta información al paciente, por la situación anímica de la persona y por la falta de preparación», «quiero información; el oncólogo sabe mucho y el de cabecera también, aunque no sabe tanto y hay temas que se le van». En las experiencias de las pacientes, éstas reconocen que no se las atiende de manera integral e incluso humana: «Mi médico de familia es la parte positiva por el trato que he recibido, me ha comprendido cuando me he puesto a llorar, aunque yo sólo iba a por las bajas. La más negativa ha sido en el hospital, porque el oncólogo sabe mucho pero le falta un punto de sensibilidad...» «Hay aspectos íntimos que no se contemplan. El aspecto hospitalario es muy frío. Desde la anestesia. Aunque el cirujano y el anestesista deben cubrir sus espaldas, todo es poco humano.» Finalmente destaca el sentimiento de amputación que les queda a estas pacientes y el deseo de muchas de ellas de haber recibido prótesis: «En principio todas estamos taradas», «lo llevo mal, cuando voy al baño y veo que me falta algo... Me hubiera gustado que con la extirpación me hubieran realizado una reconstrucción», «te ves en el espejo... y se pasa muy mal. En la playa me parece que me miran».
Médicos. Los médicos parecen estar, por encima de cualquier otro tema, muy preocupados por la información a estas pacientes y revelan falta de preparación y temor: «Cómo dar la noticia a otra persona, sé que no sé manejarlo bien y sigo sin saber poder transmitirlo. No me siento capacitada para abordar eso», «transmití la información como pude», «¿cómo paras la angustia a la paciente cuando crees que es algo quístico e intentas evitar la rueda por otros médicos? Pero a veces no convences a la paciente y te sientes mal». «Cuesta mucho decir la verdad cuando sospechas algo canceroso». Las relaciones con el segundo ámbito asistencial son otro tema que aparece en los médicos, en el sentido de que desean más comunicación, recibir más información y más agilidad cuando detectan a una mujer con un problema grave: «A veces pierdes a la paciente porque se relaciona más con el oncólogo. El problema es la comunicación con el segundo nivel, que me es necesaria», «sientes impotencia cuando sospechas un cáncer de mama y no tienes posibilidad de acceder a pruebas complementarias; en cirugía la lista es de 3 meses y yo no podía hacer nada y estaba muy fastidiado». Los médicos de familia ven en la prevención un papel importante.
Discusión y conclusiones
Resulta sorprendente reconocer la coincidencia de los temas que los pacientes de los 4 problemas estudiados consideran importantes y que, sin embargo, son objeto de quejas, al considerarlos deficientemente cubiertos por los médicos o los servicios sanitarios cuando les atienden. Estos temas son: recibir una atención respetuosa humana e integral, una información clara y adaptada, y una continuidad en el seguimiento. El primer aspecto es demandado con especial insistencia por las pacientes fibromiálgicas8, pero también las cuidadoras reclaman este trato para ellas y sus familiares dementes, y las pacientes operadas de cáncer de mama, que alertan sobre la importancia de realizar una atención integral que tenga en cuenta sus miedos y su angustia como «mujeres taradas»9. La demanda generalizada de información que hacen las pacientes se acompaña de una clara indicación de cómo ésta debe ser abordada: más cantidad, más claridad y de forma más personalizada. Resulta especialmente dramática la necesidad de información que tienen sobre todo las cuidadoras de pacientes con Alzheimer, pero también las mujeres que son diagnosticadas de cáncer de mama y que deben decidir sobre el tratamiento y vivir con la incertidumbre de la recaída, en muchos casos sin haber dispuesto de información adecuada9. A tenor de lo que nos cuentan muchos de los pacientes diabéticos, la actitud (negativa) de muchos de ellos ante las indicaciones médicas hay que buscarla en la forma en que el médico les informa (o tal vez les trata de imponer). Otros estudios similares con diabéticos resaltan la importancia y los déficits en este ámbito10,11. Llama la atención la frustración que comentan los propios médicos ante la falta de control y las discrepancias que tienen con estos pacientes, así como su deseo de llegar a acuerdos. Tal vez detrás de esto se encuentre una incapacidad del profesional para realizar una auténtica atención centrada en el paciente que le permita descubrir los verdaderos intereses de éste. Finalmente, el deseo de continuidad en el seguimiento es una demanda constante, particularmente en diabéticos y en cuidadoras, algo que también coincide con los resultados de otros estudios realizados en nuestro medio10,12.
Destacamos, como aspecto especialmente llamativo de los discursos médicos, la coincidencia que manifiestan éstos al experimentar una variedad importante de sentimientos negativos cuando atienden a estos pacientes, generalmente relacionados con la esterilidad aparente de sus intervenciones de cara a una respuesta terapéutica satisfactoria, en gran parte originada por la dificultad que tienen para abordar unos problemas de salud, especialmente la fibromialgia o el Alzheimer, pero también la diabetes, en los que los esquemas tradicionales biomédicos no son en absoluto los únicos ni los más útiles. Las propias sugerencias de los médicos, al igual que en otros estudios similares13, apuntaban ya la necesidad de un cambio de mentalidad en el profesional a la hora de relacionarse y tratar con estos pacientes, que incluiría la familiarización con nuevas estrategias de abordaje entre las que los aspectos comunicativos serían de gran transcendencia. Para ello es preciso reconocer la importancia de modificar algunos aspectos organizativos que dependen más de la política sanitaria en atención primaria1, como son el tiempo del que dispone el profesional y la coordinación con otros ámbitos asistenciales, pero también dirigir la formación hacia nuevas competencias clínicas específicas relacionadas con estos problemas y, sobre todo, la comunicación y la relación clínicas.
Agradecimientos
A los médicos y pacientes que se arriesgaron a participar en esta novedosa experiencia dentro de un congreso médico. A todos los miembros de los comités Científico y Organizador del XXIV congreso de la semFYC y especialmente a sus presidentes, Daniel Prados Torres y José Manuel Cabrera.
Lo conocido sobre el tema
*La atención a pacientes con problemas crónicos requiere estrategias de abordaje complejas que pasen, entre otras cosas, por una colaboración activa entre médicos y pacientes y por una remodelación del modelo de relación entre ambos.
*Gran parte de la ineficacia de los resultados en el tratamiento de las enfermedades crónicas es debido a problemas en la incorporación de lo anterior y no a dificultades en la utilización de nuevos fármacos.
*Se dispone de estudios cualitativos con pacientes que detectan áreas de insatisfacción concretas.
*No hay estudios que valoren las opiniones de médicos y pacientes cuando éstos discuten conjuntamente.
Qué aporta este estudio
*A juicio de los pacientes, los aspectos de relación y trato, la forma de informar y la continuidad en el seguimiento deben ser mejorados por los médicos.
*El alcance de cada uno de estos aspectos varía en función del tipo de problema crónico del que se trate; además, hay otros aspectos propios de cada uno de ellos.
*Los médicos creen importante reconsiderar algunas de sus competencias clínicas y la relación con algunos pacientes.
*Los pacientes, y especialmente los médicos, reconocen la importancia de modificar algunos aspectos organizativos relacionados con el tiempo de consulta y la coordinación entre profesionales.
Correspondencia:
R. Ruiz Moral.
Unidad de Medicina de Familia y Comunitaria de Córdoba.
Hospital Reina Sofía.
Blanco Soler, 4. 14004 Córdoba. España.
Correo electrónico: roger.ruiz.sspa@juntadeandalucia.es
Manuscrito recibido el 21-11-2005.
Manuscrito aceptado para su publicación el 13-2-2006.