Describir el perfil clínico y de consumo farmacológico de los pacientes con registro diagnóstico de insuficiencia cardiaca (IC) en una región sanitaria, a partir de los registros informáticos. Ver si existen diferencias por sexos.
DiseñoEstudio descriptivo transversal multicéntrico.
EmplazamientoRegión Sanitaria de Lleida.
ParticipantesToda la población adscrita a 21 centros de salud, diagnosticada de IC (3.017 de 306.229).
Mediciones principalesDatos demográficos, comorbilidades y subgrupos terapéuticos en pacientes con el diagnóstico de IC en la historia clínica.
ResultadosRegistro de IC 0,99%, 59% mujeres, media de edad 80 años. Antecedentes: hipertensión 67%, fibrilación auricular (FA) 31%, diabetes (DM2) 30%, obesidad 27%, dislipemia 26,5%, asma/EPOC 26%, cardiopatía isquémica (CI) 19%, accidente vascular cerebral (AVC) 11%, e insuficiencia renal (IR) 12%. Hipertensión, dislipemia y obesidad son más frecuentes en mujeres y EPOC, CI e IR en hombres. No hay diferencias en DM2, AVC ni FA. Mediana de consumo de subgrupos terapéuticos por paciente durante el 2007 de 8 (P25=6 y P75=11). Las mujeres tienen mayor prescripción de diuréticos (76% vs 71%), glucósidos cardíacos (22% vs 19.3%) e IECA/ARAII (68% vs 64%) y los hombres de tratamiento combinado IECA/ARAII+beta bloqueantes (26,9% vs 23,5%). Hay una tendencia a mayor prescripción de estos últimos en hombres sin ser significativa.
ConclusionesLos pacientes diagnosticados de IC en Atención Primaria son de edad muy avanzada, presentan pluripatología asociada y consumen muchos fármacos. Existen diferencias por sexos tanto en factores de riesgo cardiovascular y enfermedades asociadas como en el perfil de consumo farmacológico.
To assess heart failure prevalence, epidemiology, co-morbidities and polypharmacy in our region from electronic patient records. To evaluate gender differences in heart failure patients.
DesignDescriptive, cross-sectional study.
SettingPrimary care Lleida (Spain).
ParticipantsAll patients from 21 primary care centers with the diagnosis of heart failure in medical records were included.
Main outcome measurementsDemografic data, comorbidities and therapeutical subgroups in patients with a diagnosis of heart failure in their clinical record.
ResultsHeart failure was found in 0.99% (3017 from 306229 patients), of whom 59% were women, and a mean age of 80 years. Comorbidities: hypertension 67%, diabetes 30%, hyperlipidemia 26.5%, obesity 27%, ischemic heart disease 19%, stroke 11%, atrial fibrillation 31%, COPD 26%, renal failure 12%. Hypertension, hyperlipidemia and obesity were more frequent in women, COPD, ischemic heart disease and renal failure in men. There were no differences in diabetes, stroke and atrial fibrillation. Patients were prescribed a median of 8 different therapeutic subgroups (P25=6 and P75=11). Women were more frequently prescribed diuretics (76%), cardiac glycosides (22%) and ACE inhibitors/angiotensin II receptor antagonists, and men ACE inhibitors/angiotensin II receptor antagonists in combination with beta-blockers.
ConclusionsHeart failure patients in primary care are elderly, with significant co-morbidities and treated with a high number of drugs. Gender differences exist in cardiovascular risk factors, co-morbidities, and also in therapy.
La insuficiencia cardíaca (IC) es un problema de salud pública que está creciendo en todo el mundo1–3. Es la primera causa de ingreso hospitalario en mayores de 65 años1,3,4, la cuarta causa de muerte en España5 y ocasiona una proporción de reingresos de más de un 30% en el plazo de 6 meses6.
En los últimos años se han introducido cambios en el tratamiento farmacológico de la IC que conducen a una mejora en el pronóstico a expensas de un incremento en el número de fármacos7 y se basan en incluir un IECA y un beta bloqueante siempre que sea posible2.
A pesar de las pruebas que lo avalan, diferentes estudios nacionales8,9 muestran que la adecuación del tratamiento a las guías de práctica clínica puede ser mejorable y que ésta es menor en los pacientes atendidos por Medicina Interna (MI) y/o Atención Primaria (AP) que por Cardiología8,10. De todas formas los pacientes atendidos por MI y por AP, son de mayor edad y tienen mayor número de comorbilidades8,10, que los atendidos por cardiología. En este tipo de pacientes expuestos a polifarmacia la decisión de añadir nuevos fármacos puede ser arriesgada, pues propicia la aparición de efectos secundarios, dispara las interacciones, aumenta la confusión entre comprimidos, dificulta el cumplimiento terapéutico7 y aumenta la complejidad del manejo2,11–14.
Este estudio se propone conocer las características demográficas de la población con el registro diagnóstico de IC en AP, comorbilidades, polifarmacia por subgrupos terapéuticos prescritos y utilización de los tratamientos farmacológicos indicados para la IC según el conocimiento actual.
Los objetivos del trabajo son:
Conocer las características demográficas, factores de riesgo cardiovascular, patología coexistente y mortalidad de la población con el registro diagnóstico de IC en la historia clínica informatizada de AP de una Región Sanitaria.
Conocer el tratamiento farmacológico que siguen, tanto el específico de la IC como la exposición a medicación para otras patologías (polifarmacia).
Valorar las diferencias por sexos en cuanto a FRCV, pluripatologia, tratamiento específico de la IC y otros fármacos prescritos.
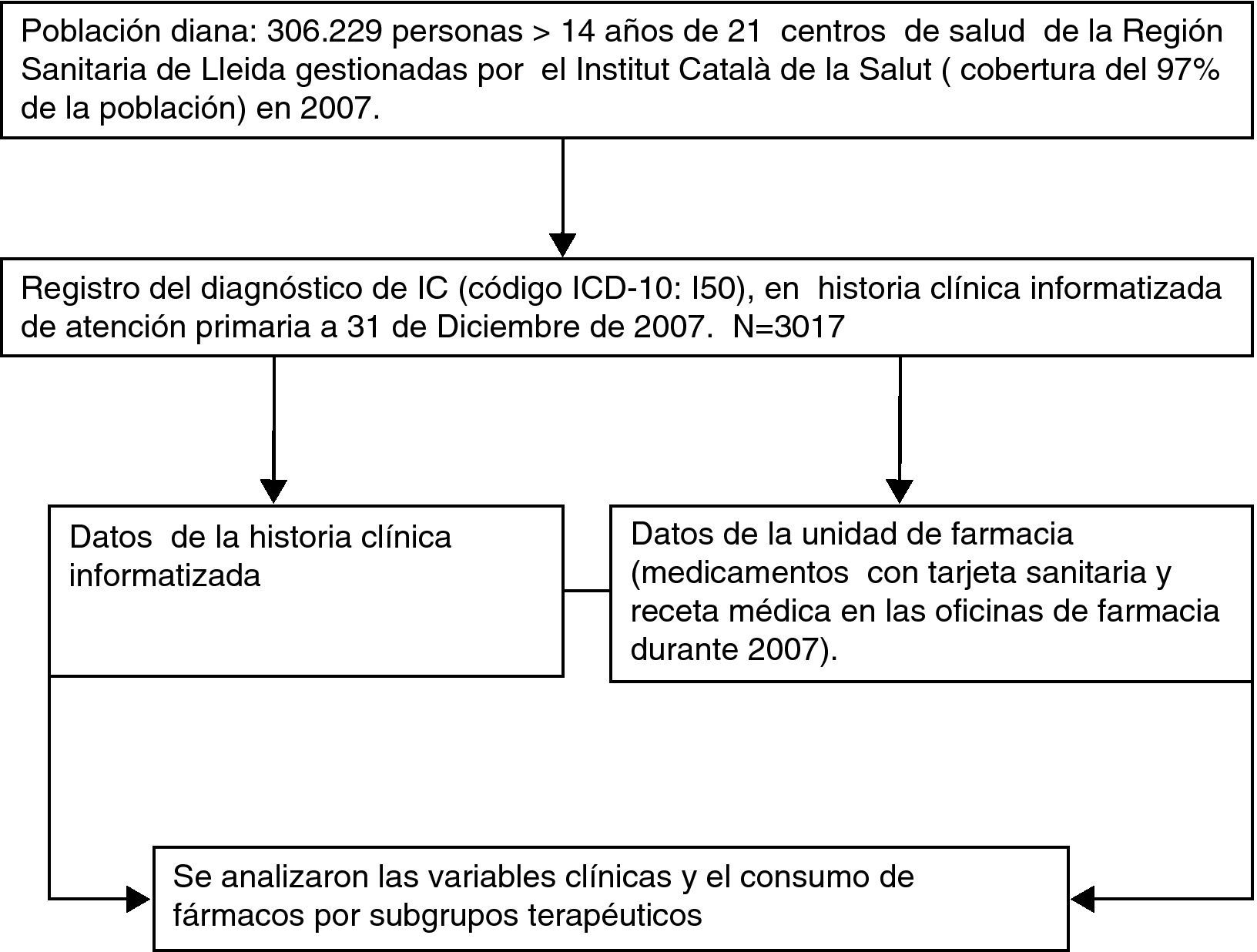
Material y métodosDiseño del estudioObservacional descriptivo tranversal y multicéntrico.
Población y ámbito del estudioLo constituyen 306.229 personas mayores de 14 años asignadas a las 21 áreas básicas de salud (ABS) de la Región Sanitaria de Lleida durante el año 2007 gestionadas por el Institut Català de la Salut, que da cobertura sanitaria y de farmacia al 97% de la población de la región.
De los pacientes asignados, se han seleccionado los que tenían registrado el diagnóstico de IC (código ICD-10: I50), en la historia clínica informatizada de Atención Primaria a 31 de diciembre de 2007.
VariablesLos datos se han extraído en un entorno de anonimato que garantiza la protección de los datos personales. Las variables estudiadas han sido: sexo, edad, factores de riesgo cardio-vascular (FRCV), hipertensión arterial (HTA), dislipemia (DL), diabetes mellitus tipo 2 (DM2), tabaquismo y obesidad, patología asociada [cardiopatía isquémica (CI), accidente vascular cerebral (AVC), insuficiencia renal (IR), depresión, fibrilación auricular (FA), enfermedad pulmonar obstructiva crónica (EPOC)/asma, artrosis], inclusión en el programa de atención domiciliaria (ATDOM) y bajas por defunción por cualquier causa registradas durante el año 2007.
Se definió como co-morbilidad la existencia de patologías o FRCV de los pacientes estudiados, coexistentes con la IC.
En Cataluña desde octubre de 2001 es obligatorio el uso de la tarjeta sanitaria para la dispensación de medicamentos por las farmacias. Para conocer el consumo de fármacos por subgrupos terapéuticos se han utilizado los datos suministrados por la unidad de farmacia, que contienen la información de los medicamentos obtenidos con tarjeta sanitaria y receta médica en las oficinas de farmacia durante el año 2007.
Para el estudio de la prescripción farmacéutica se clasifican los medicamentos en subgrupos terapéuticos según la clasificación ATC (Anatomical Therapeutic Chemical Classification System, oficial en España desde 2004) y se hacen agrupaciones de diferentes subgrupos para un estudio más homogéneo.
Análisis estadísticoLas bases de datos se fusionaron para obtener un identificador común para su explotación, y después se realizó un estudio descriptivo de todas las variables incluidas, expresando los resultados de las variables cualitativas en forma de tablas de frecuencias y porcentajes y las variables cuantitativas en forma de media, mediana, mínimo, máximo y desviación típica. Para el cálculo de las diferencias por sexos se ha utilizado la prueba estadística de chi-cuadrado.
ResultadosLa población asignada mayor de 14 años en situación activa a diciembre de 2007 era de 306229 personas, y en 3.017 constaba el diagnóstico de IC, lo que supone una prevalencia de registro de IC del 0,99% de la población adulta.
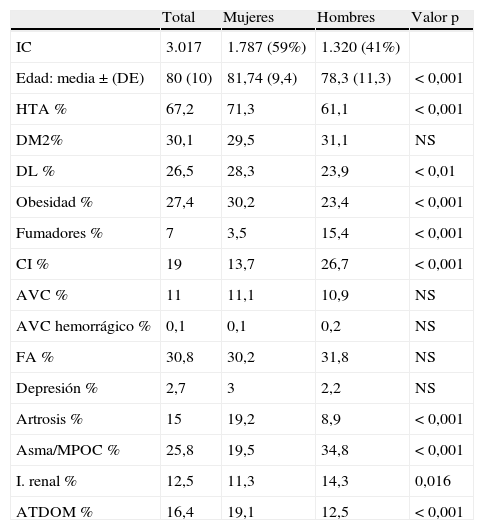
Las características de los pacientes diagnosticados de IC por sexo y patología asociada se detallan en la tabla 1.
Características de los pacientes y patología asociada por sexo
| Total | Mujeres | Hombres | Valor p | |
| IC | 3.017 | 1.787 (59%) | 1.320 (41%) | |
| Edad: media±(DE) | 80 (10) | 81,74 (9,4) | 78,3 (11,3) | < 0,001 |
| HTA % | 67,2 | 71,3 | 61,1 | < 0,001 |
| DM2% | 30,1 | 29,5 | 31,1 | NS |
| DL % | 26,5 | 28,3 | 23,9 | < 0,01 |
| Obesidad % | 27,4 | 30,2 | 23,4 | < 0,001 |
| Fumadores % | 7 | 3,5 | 15,4 | < 0,001 |
| CI % | 19 | 13,7 | 26,7 | < 0,001 |
| AVC % | 11 | 11,1 | 10,9 | NS |
| AVC hemorrágico % | 0,1 | 0,1 | 0,2 | NS |
| FA % | 30,8 | 30,2 | 31,8 | NS |
| Depresión % | 2,7 | 3 | 2,2 | NS |
| Artrosis % | 15 | 19,2 | 8,9 | < 0,001 |
| Asma/MPOC % | 25,8 | 19,5 | 34,8 | < 0,001 |
| I. renal % | 12,5 | 11,3 | 14,3 | 0,016 |
| ATDOM % | 16,4 | 19,1 | 12,5 | < 0,001 |
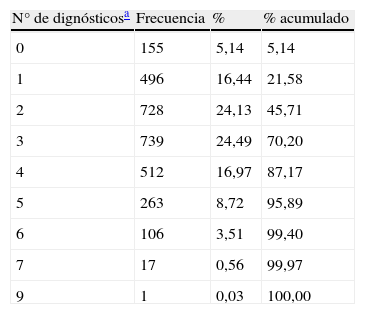
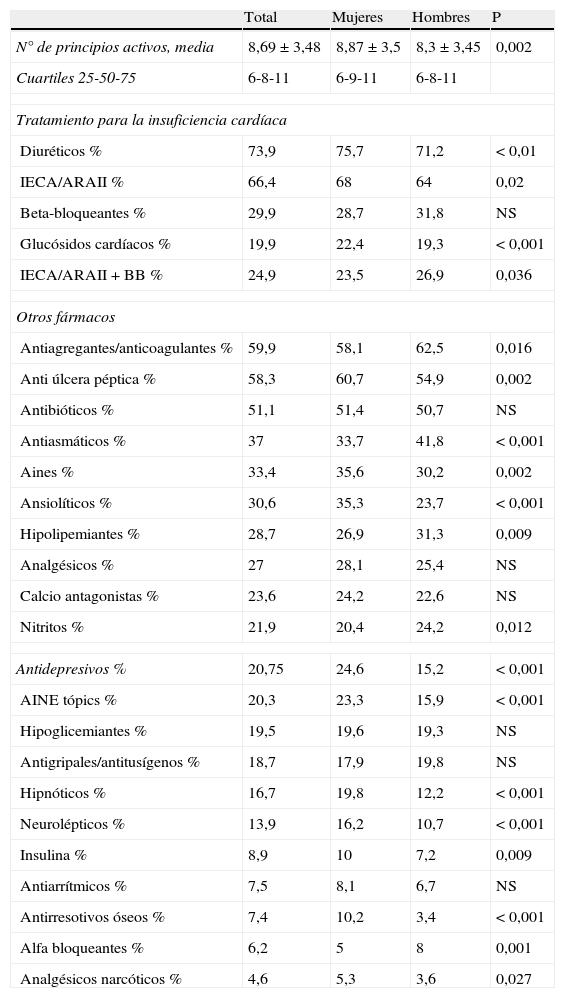
De los 3.017 pacientes diagnosticados de IC, un 7,8% (237) tenían menos de 65 años y el 61% (1.838) 80 o más. De las 12 condiciones mórbidas estudiadas, en el 78% de los pacientes coexistían con la IC dos o más, y en el 54% tres o más (tabla 2). No se aprecian diferencias por sexos respecto al número de diagnósticos coexistentes. Los pacientes han consumido 8,7 subgrupos terapéuticos diferentes de media durante el año 2007 (rango de 1 a 23, mediana 8, percentil 25: 6 y 75: 11), detectándose diferencias significativas por sexos tanto en el número como en el perfil farmacológico (tabla 3).
Comorbilidad. Número de condiciones mórbidas coexistentes con la insuficiencia cardíaca
| N° de dignósticosa | Frecuencia | % | % acumulado |
| 0 | 155 | 5,14 | 5,14 |
| 1 | 496 | 16,44 | 21,58 |
| 2 | 728 | 24,13 | 45,71 |
| 3 | 739 | 24,49 | 70,20 |
| 4 | 512 | 16,97 | 87,17 |
| 5 | 263 | 8,72 | 95,89 |
| 6 | 106 | 3,51 | 99,40 |
| 7 | 17 | 0,56 | 99,97 |
| 9 | 1 | 0,03 | 100,00 |
Tratamiento farmacológico de los pacientes con insuficiencia cardíaca
| Total | Mujeres | Hombres | P | |
| N° de principios activos, media | 8,69±3,48 | 8,87±3,5 | 8,3±3,45 | 0,002 |
| Cuartiles 25-50-75 | 6-8-11 | 6-9-11 | 6-8-11 | |
| Tratamiento para la insuficiencia cardíaca | ||||
| Diuréticos % | 73,9 | 75,7 | 71,2 | < 0,01 |
| IECA/ARAII % | 66,4 | 68 | 64 | 0,02 |
| Beta-bloqueantes % | 29,9 | 28,7 | 31,8 | NS |
| Glucósidos cardíacos % | 19,9 | 22,4 | 19,3 | < 0,001 |
| IECA/ARAII+BB % | 24,9 | 23,5 | 26,9 | 0,036 |
| Otros fármacos | ||||
| Antiagregantes/anticoagulantes % | 59,9 | 58,1 | 62,5 | 0,016 |
| Anti úlcera péptica % | 58,3 | 60,7 | 54,9 | 0,002 |
| Antibióticos % | 51,1 | 51,4 | 50,7 | NS |
| Antiasmáticos % | 37 | 33,7 | 41,8 | < 0,001 |
| Aines % | 33,4 | 35,6 | 30,2 | 0,002 |
| Ansiolíticos % | 30,6 | 35,3 | 23,7 | < 0,001 |
| Hipolipemiantes % | 28,7 | 26,9 | 31,3 | 0,009 |
| Analgésicos % | 27 | 28,1 | 25,4 | NS |
| Calcio antagonistas % | 23,6 | 24,2 | 22,6 | NS |
| Nitritos % | 21,9 | 20,4 | 24,2 | 0,012 |
| Antidepresivos % | 20,75 | 24,6 | 15,2 | < 0,001 |
| AINE tópics % | 20,3 | 23,3 | 15,9 | < 0,001 |
| Hipoglicemiantes % | 19,5 | 19,6 | 19,3 | NS |
| Antigripales/antitusígenos % | 18,7 | 17,9 | 19,8 | NS |
| Hipnóticos % | 16,7 | 19,8 | 12,2 | < 0,001 |
| Neurolépticos % | 13,9 | 16,2 | 10,7 | < 0,001 |
| Insulina % | 8,9 | 10 | 7,2 | 0,009 |
| Antiarrítmicos % | 7,5 | 8,1 | 6,7 | NS |
| Antirresotivos óseos % | 7,4 | 10,2 | 3,4 | < 0,001 |
| Alfa bloqueantes % | 6,2 | 5 | 8 | 0,001 |
| Analgésicos narcóticos % | 4,6 | 5,3 | 3,6 | 0,027 |
NS: No significativo.
De los pacientes en FA (930) siguen tratamiento con anticoagulantes orales (ACO) o antiagregantes el 81,5% (758). La prevalencia de FA es la misma para ambos sexos aunque existen diferencias a favor de los hombres en cuanto a prescripción del grupo antiagregantes/anticoagulantes. Los hombres reciben más hipolipemiantes, nitritos, alfa bloqueantes y antiasmáticos y las mujeres más antiinflamatorios, tanto orales como tópicos, fármacos para el sistema nervioso (antidepresivos, ansiolíticos, hipnóticos y neurolépticos), antiúlcera péptica, analgésicos narcóticos, antiresortivos óseos e insulina.
Durante el año 2007 se han dado de baja por defunción 516 personas diagnosticadas de IC (17%). La mortalidad en el grupo de personas incluidas en el programa de ATDOM ha alcanzado el 31,8%.
DiscusiónEl perfil del paciente con diagnóstico de IC en atención primaria es el de una persona de edad muy avanzada (80 años), más que en otros estudios del ámbito de AP (medias de 76 años GALICAP15 y EPISERVE8 y 72 en el estudio de Rivas10), con pluripatología, un elevado consumo de fármacos y alta mortalidad (17%).
La prevalencia global obtenida de 1% en mayores de 15 años es menor que la detectada en otros estudios realizados en AP15,16 en los que la inclusión de los pacientes se ha hecho de forma consecutiva de entre los que acudieron a las consultas, mientras que los datos del presente estudio son de registro en base poblacional.
Las limitaciones inherentes a los datos obtenidos a partir de registros clínicos informatizados son principalmente el infrarregistro17, la fiabilidad de los datos (errores de codificación, dificultad en la standardización del diagnóstico de IC6, desconocimiento de si existe o no confirmación ecocardiográfica por parte del cardiólogo ya que la Atención Primaria no tiene acceso a dicha prueba…) y la variabilidad entre profesionales18.
De todas formas, nuestros datos de prevalencia se aproximan a los de Maajed19 que se obtuvieron a partir de las bases de datos informatizadas de AP de 3 condados de Inglaterra.
En cuanto a patología asociada y por sexos, los resultados coinciden con la literatura20,21–24 en la mayor presencia de HTA en mujeres y menor de CI, tabaquismo y asma/EPOC pero no en cuanto a la de DM2, FA, IR, DL, donde existen resultados discordantes posiblemente por que, en la mayoría de ellos, los pacientes proceden de ingresos hospitalarios o de unidades multidisciplinarias ubicadas en hospitales. Nuestros resultados se aproximan más a los del estudio GALICAP15 que también está realizado en AP.
En cuanto al tratamiento de la IC, existen diferencias significativas a favor de la mujer en el uso del grupo IECA/ARAII, diuréticos y glucósidos cardíacos. La prescripción de betabloqueantes se da más en el varón aunque sin hallar diferencias significativas. La combinación de IECA/ARAII con betabloqueantes es mas frecuente en el varón.
Lupón J et al24 sugieren que la mayor indicación de digoxina en la mujer podría explicarse por su mayor frecuencia de FA, pero en nuestra serie la mujer no presenta mayor prevalencia de FA a pesar de recibir mayor prescripción de glucósidos cardíacos.
Los hipolipemiantes y ACO/antiagregantes se prescriben más en varones, lo que probablemente se asocie a la prevención secundaria de la CI más que a los diagnósticos de DL o FA.
Las diferencias por sexos respecto a medicación, parecen más relacionadas con el tratamiento de la HTA en mujeres y tratamiento y prevención secundaria de la CI en varones.
No existe una definición estandarizada aceptada internacionalmente para medir la comorbilidad. En nuestro estudio la hemos definido en función de la combinación de patologías y FRCV coexistentes de entre los estudiados. Aceptando esta definición, encontramos gran comorbilidad y dado que las situaciones mórbidas seleccionadas son limitadas, probablemente sea mayor. Aunque en general otros estudios encuentran una mayor comorbilidad asociada en las mujeres23,24, en nuestra serie no se ha confirmado.
En cuanto a consumo de fármacos el 75% de los pacientes toma 6 o más subgrupos terapéuticos diferentes durante el año, el 50% 8 o más y una cuarta parte 11 o más. La magnitud de los datos, aunque era una de las hipótesis iniciales, no deja de sorprender, y está por encima de los 6,8 fármacos del estudio de Masoudi11 prescritos al alta en pacientes de 65 o más años hospitalizados por IC.
La polifarmacia en ancianos sigue creciendo y en Atención Primaria es un tema que preocupa cada vez más porqué se sabe que la frecuencia de efectos adversos y las combinaciones inapropiadas de fármacos se correlacionan con el número de fármacos tomados2,25,26. Además, propicia las interacciones farmacológicas no previsibles12,27, dificulta la comprensión de las pautas y facilita el incumplimiento27. «A mayor número de fármacos prescritos mayor número de fármacos inapropiados, mayor número de dosis inadecuadas y mayor número de potenciales interacciones»28.
Por otro lado, los avances en la farmacopea de la IC se acompañan de un rápido crecimiento en complejidad y en costes29.
El cuidado de los ancianos con IC, se complica aún más con los problemas propios de la edad (auditivos, visuales, cognitivos…) pues incrementan el riesgo de auto cuidados deficientes30, el conocimiento de los pacientes sobre la medicación suele ser pobre y hay dificultades de comprensión de unas pautas cada vez mas complejas31.
En el estudio de Ledwidge27 realizado con pacientes atendidos en servicios de urgencias hospitalarios, se da la paradoja de que la mejora en la adecuación de la farmacoterapia en la IC puede empeorar la calidad de vida del paciente, ya que supone aumentar la polifarmacia y las interacciones farmacológicas.
El seguimiento de las guías de práctica clínica se hace complicado en los ancianos por la pluripatología y la polifarmacia12. A la hora de tomar decisiones en AP nos encontramos con una falta de evidencia para una población que presenta grandes diferencias con las poblaciones que a menudo constituyen los ensayos clínicos en los que se basan las recomendaciones3,13,14,32. Hay que ser cautos con la polimedicación, especialmente cuando no hay pruebas científicas que confirmen mejoras en el pronóstico, y cuando interfiere en la calidad de vida. Es preciso buscar/encontrar el equilibrio entre la inercia terapéutica y la, a veces mucho más peligrosa, espiral intervencionista.
Estamos de acuerdo con Lang cuando dice que los ensayos futuros deberían centrarse en estrategias para el manejo de ancianos con comorbilidades múltiples, más que en los efectos aislados de un fármaco sólo en pacientes jóvenes con pocas o ninguna comorbilidad14. Desafortunadamente los estudios pragmáticos son complejos y es un tema pendiente para una AP alejada de las universidades, de tradición investigadora baja y con grandes dificultades para obtener financiación.
Una de las limitaciones del estudio puede ser la validez de los datos obtenidos a partir de registros clínicos informatizados, que puede verse influida por el infrarregistro, los errores de codificación y la variabilidad entre profesionales.
En cuanto al diagnóstico de IC se ha aceptado el registro por el médico de AP a pesar de la dificultad en la standardización del diagnóstico de IC6 y a no haberse comprobado la existencia de confirmación ecocardiográfica de la sospecha clínica, que ha de ser a través del cardiólogo, al no tener acceso la AP a dicha prueba. Ante la falta de una definición uniformemente aceptada de comorbilidad, sólo se han incluido los definidos que estuvieran diagnosticados y registrados en la historia clínica y la definición de comorbilidad utilizada no corresponde a ninguno de los diferentes métodos validados hasta el momento.
En resumen, el registro diagnóstico de IC a partir de bases de datos informatizados en nuestra región sanitaria es de aproximadamente el 1%, con un gran número de personas de edad muy avanzada, importante comorbilidad y mortalidad asociadas, y que consumen un elevado número de fármacos.
El 25% de los pacientes reciben tratamiento conjunto con IECA/ARAII y beta bloqueantes, detectándose diferencias a favor del varón. El 66% toman IECA/ARAII, el 30% betabloqueantes, el 74% diuréticos y el 20% digoxina. Las mujeres tienen mayor prescripción de diuréticos y digoxina aunque en ambos sexos la FA se presenta por igual.
Existen diferencias por sexos tanto en FRCV como en enfermedades asociadas y en consecuencia en el perfil de consumo farmacológico relacionado con su tratamiento, aunque no las detectamos en cuanto a número de patologías concomitantes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
- •
La insuficiencia cardíaca es un problema de salud pública en crecimiento en todo el mundo.
- •
Es la cuarta causa de muerte en España y primera de hospitalización en mayores de 65 años.
- •
El tratamiento farmacológico se basa en incluir un IECA y un beta bloqueante siempre que sea posible, aunque a veces mejorar la adecuación de la farmacoterapia en la IC no mejora la calidad de vida del paciente.
- •
Los avances en la farmacopea de la IC comportan un rápido crecimiento en complejidad y en costes.
- •
Confirma que el perfil del paciente con diagnóstico de IC en Atención Primaria es de edad muy avanzada (80 años), con pluripatología, un elevado consumo de fármacos y alta mortalidad (17%).
- •
Este perfil de paciente presenta grandes diferencias con las poblaciones que a menudo constituyen los ensayos clínicos en los que se basan las recomendaciones, lo que dificulta la toma de decisiones en AP por falta de evidencia.
- •
Se encuentran diferencias por sexos tanto en factores de riesgo cardiovascular como en enfermedades asociadas y también en el perfil de consumo farmacológico relacionado con el tratamiento de las mismas.