Revisar la bibliografía sobre costes del ictus (ICD-10 código I63) en el ámbito de la atención primaria.
DiseñoRevisión sistemática.
Fuentes de datosPubMed/Medline, ClinicalTrials.gov, Cochrane Reviews, EconLit y Ovid/Embase entre el 1 de enero de 2012 y el 31 de diciembre de 2021 con descriptores incluidos en Medical Subject Heading (MeSH).
Selección de estudiosAquellos con descripción de costes de actividades realizadas en el ámbito extrahospitalario. Se incluyeron revisiones sistemáticas; estudios observacionales prospectivos y retrospectivos; análisis de bases de datos y de costes totales o parciales del ictus como enfermedad (COI). Se agregaron artículos utilizando el método de «bola de nieve». Se excluyeron los estudios: a) no relacionados concretamente con el ictus; b) en formato de editoriales o comentarios; c) irrelevantes después de examinar el título y el resumen; d) literatura gris y estudios no académicos.
Extracción de datosA los estudios se les asignó un nivel de evidencia según los niveles GRADE. Se recogieron datos de costes directos e indirectos.
Resultados y conclusionesTreinta estudios, de los que 14 (46,6%) eran relativos a costes postictus y 12 (40%) a costes en prevención cardiovascular. Los resultados muestran que la mayoría son análisis retrospectivos de diferentes bases de datos de atención hospitalaria a corto plazo, y no permiten realizar un análisis detallado de los costes por diferentes segmentos de servicios. Las posibilidades de mejora aparecen centradas en la prevención primaria y secundaria, selección y traslado prehospitalario, el alta precoz con soporte y la atención sociosanitaria.
To review the bibliography on stroke costs (ICD-10 code I63) in the field of primary care.
DesignSystematic review.
Data sourcesPubMed/Medline, ClinicalTrials.gov, Cochrane Reviews, EconLit, and Ovid/Embase between 01/01/2012–12/31/2021 with descriptors included in Medical Subject Heading (MeSH).
Selection of studiesThose with a description of the costs of activities carried out in the out-of-hospital setting. Systematic reviews were included; prospective and retrospective observational studies; analysis of databases and total or partial costs of stroke as a disease (COI). Articles were added using the snowball method. The studies were excluded because: a) not specifically related to stroke; b) in editorial or commentary format; c) irrelevant after review of the title and abstract; and d) gray literature and non-academic studies were excluded.
Data extractionThey were assigned a level of evidence according to the GRADE levels. Direct and indirect cost data were collected.
Results and conclusionsThirty studies, of which 14 (46.6%) were related to post-stroke costs and 12 (40%) to cardiovascular prevention costs. The results show that most of them are retrospective analyzes of different databases of short-term hospital care, and do not allow a detailed analysis of the costs by different segments of services. The possibilities for improvement are centered on primary and secondary prevention, selection and pre-hospital transfer, early discharge with support, and social and health care.
El ictus es una de las principales causas de muerte y discapacidad a largo plazo en los países desarrollados, y una de las principales causas de mortalidad en todo el mundo con un impacto social y económico considerable como la segunda carga de enfermedad más alta en Europa1. Se espera que su incidencia se incremente en 41% antes de 2040, especialmente entre las personas ≥ 80 años, además de la discapacidad residual a largo plazo2 y sus costes en atención sanitaria y no sanitaria3–6. Por ello, organizaciones como la European Stroke Organisation (ESO) y la Stroke Alliance for Europe (SAFE) publicaron una tabla de criterios de calidad vinculados a diferentes etapas asistenciales del ictus priorizando las actividades de prevención primaria7, por lo que puede ser de gran interés conocer no solo los componentes de los costes de la cadena asistencial, sino la participación y gestión de los mismos por la atención primaria.
La mayor parte de la literatura sobre los costes relacionados con el ictus se ha centrado en las vías y costes hospitalarios a corto plazo8,9, y se basa en proyecciones epidemiológicas en regiones específicas, países o internacionales por extrapolación10–16, objetivándose una escasez relativa de estudios basados en la evidencia y que comprendan toda la cadena de atención a partir de las guías de práctica clínica (GPC) internacionales1,7 como nuevos criterios de control de factores de riesgo cardiovascular en prevención primaria y secundaria, accesibilidad desde territorio urbano vs. rural, el alta precoz con soporte, la rehabilitación postictus y la atención sociosanitaria a la discapacidad residual, todos ellos incluidos en ámbitos funcionales extrahospitalarios.
El objetivo principal de este artículo es revisar la evidencia publicada sobre los costes de la asistencia a los pacientes con ictus (ICD-10 código I63) en el ámbito de la atención primaria.
Material y métodosSe realizó una búsqueda bibliográfica en enero-febrero 2022 de artículos publicados entre el 1 de enero de 2012 y el 31 de diciembre de 2021 en PubMed/Medline, ClinicalTrials.gov, Cochrane Reviews, EconLit y Ovid/Embase con descriptores incluidos en Medical Subject Heading (MeSH). En una primera fase, se incluyeron revisiones sistemáticas, estudios observacionales tanto prospectivos como retrospectivos, análisis de bases de datos y estudios acerca de costes totales o parciales del ictus como enfermedad (COI). Se agregaron artículos adicionales de revisiones sistemáticas utilizando el método de «bola de nieve». En una segunda fase, entre los artículos obtenidos se seleccionaron aquellos completos con descripción de costes de actividades realizadas en el ámbito de atención primaria o extrahospitalaria. Se les asignó un nivel de evidencia según los niveles GRADE17.
Se utilizaron como descriptores las combinaciones de «stroke» and/or «cerebrovascular disorder» con «atrialfibrillation», «hypertension», «primary prevention», «secondary prevention», «total costs», «ambulance», «fibrinolysis thrombectomy», «hospital», «patient discharge», «outpatient care», «costs of disease», «pharmacologic therapy», «direct costs», «indirect costs», «economic factor», «informal care», «formal care» y «dependency burden».
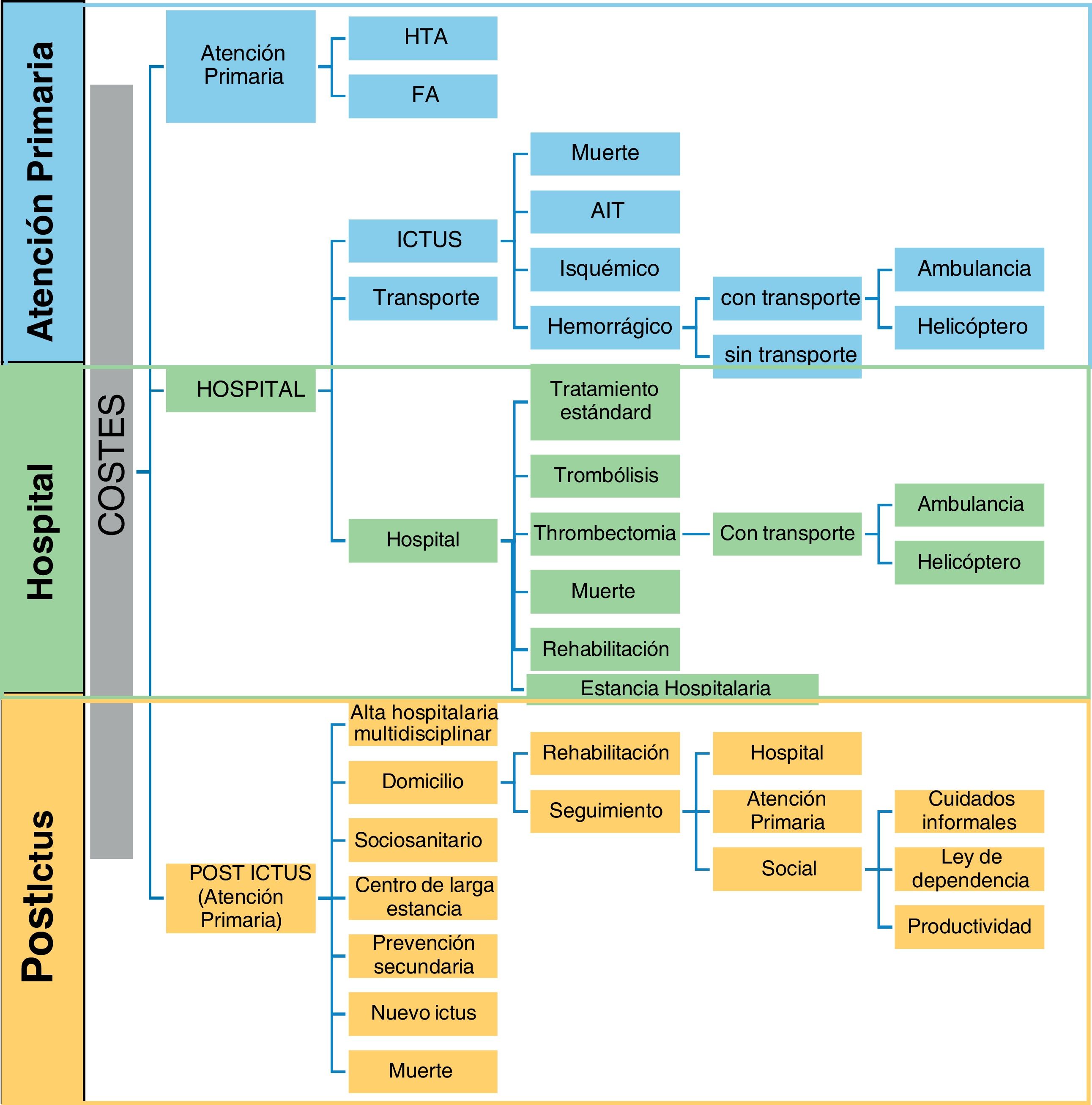
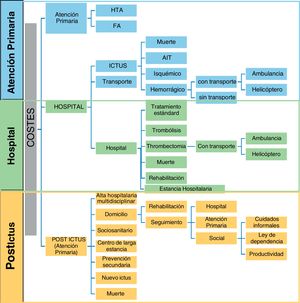
De acuerdo con el directorio de guías de ESO1 y SAFE7, se definieron tres componentes de costes19 según su lugar de origen20: 1) abordaje de factores de riesgo cardiovascular, la hipertensión (HTA) y la fibrilación auricular (FA); 2) la evaluación urgente y transporte prehospitalario por unidad médica (Código Ictus) hasta urgencias hospitalarias de hospital referente y/o hospital acreditado para realización de intervencionismo endovascular; 3) seguimiento postepisodio: alta precoz con soporte, rehabilitación, atención ambulatoria, atención sociosanitaria a la dependencia residual en el domicilio o en una institución de larga estancia que estima el valor de todos los recursos gastados o perdidos, incluidos el coste de la atención médica y la pérdida de productividad.
Se evaluaron las características generales del estudio, la metodología (diseño del estudio, fuentes de datos, enfoques e indicadores de carga de enfermedad calculados) y las cargas económicas estimadas (moneda y año, componentes de costes, perspectiva de costes), en la carga de enfermedad a nivel del domicilio, el sistema de salud, sistema sociosanitario y la comunidad. Para comparar los costes de diferentes países en diferentes periodos de estudio, se actualizó el valor monetario aportado por el artículo según la paridad de poder adquisitivo (PPA) en 2020 de la Organización para la Cooperación y el Desarrollo Económicos (OCDE) con la API de datos de divisas Xe Help Centre21. La figura 1 refleja las opciones en el proceso asistencial como componentes de costes en un entorno clínico. Este diagrama de flujo se basa en las pautas para el tratamiento del ictus isquémico agudo, pero puede no ser aplicable a todas las instituciones.
Se excluyeron los estudios: a) no relacionados con el ictus; b) en formato de editoriales o comentarios; c) irrelevantes después de examinar el título y el resumen; d) literatura gris y estudios no académicos; e) sin definición de costes monetarios. El desarrollo de la estrategia de búsqueda, la selección, la aplicación de criterios, la evaluación, la extracción de datos y la síntesis fueron completados independientemente por dos investigadores expertos.
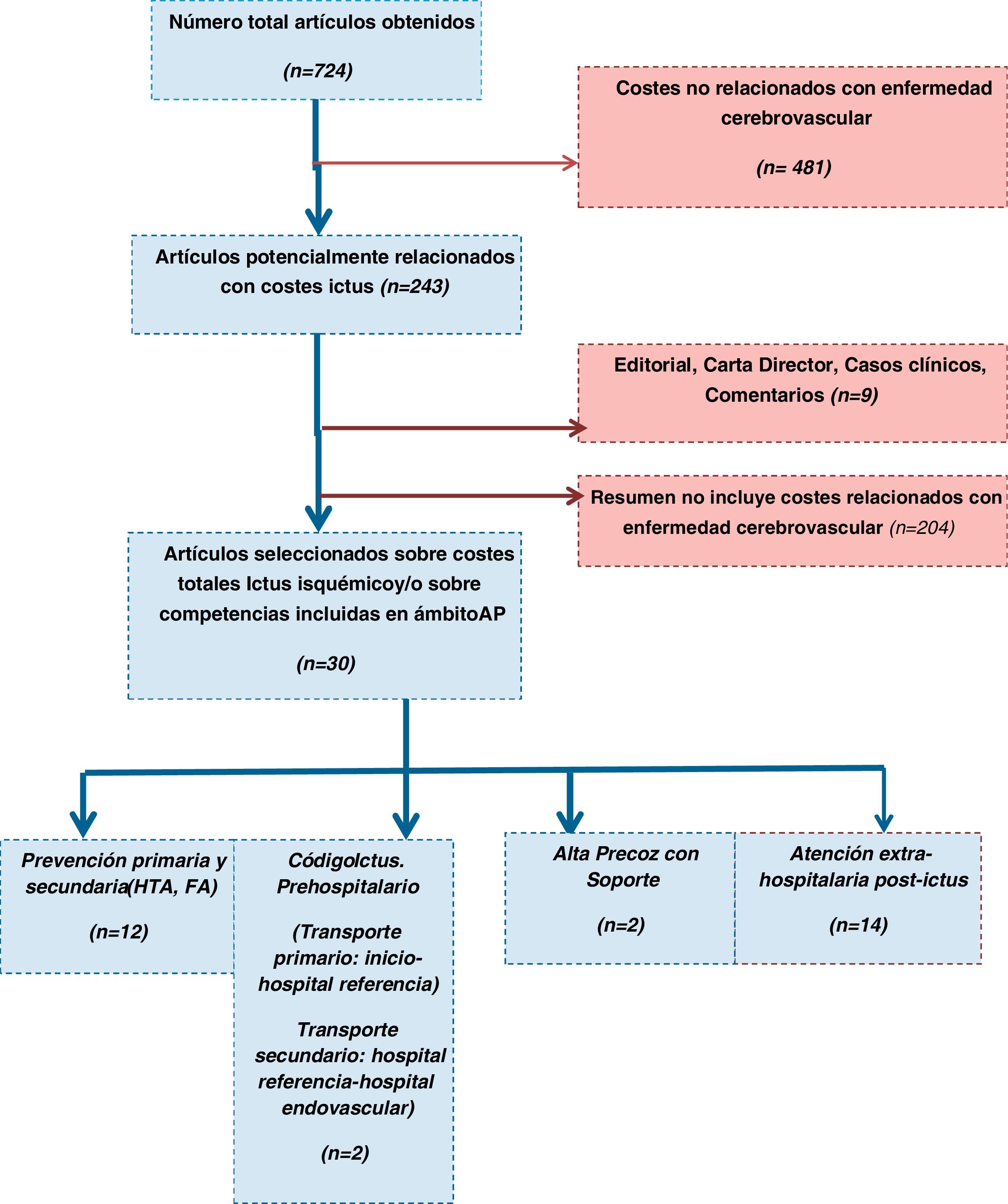
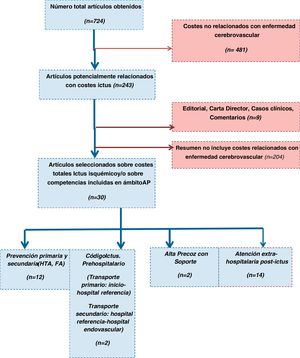
ResultadosLa figura 2 muestra el diagrama de flujo según metodología PRISMA. Se identificaron 724 posibles resúmenes; 369 de Medline vía PubMed, 131 de Cochrane y 224 de Google Academics. Fueron seleccionados 30 estudios (tabla 1), de los que 14 (46,6%) eran relativos a costes postictus y 12 (40%) a costes en prevención cardiovascular.
Estudios obtenidos sobre costes del ictus en el ámbito de la atención primaria
| Referencia: | Caracteristicas del estudio | Resultados | |||
|---|---|---|---|---|---|
| Diseño | GRADE* | Magnitud | Costes evaluados | Costes medios (IC95%) | |
| Oliva-Moreno et al., 2013 (España)2 | Estudio prospectivo | C | 329.544 pacientes postepisodio de ictus | Evaluar los costes/año por cuidados informales (EDAD-08 Study) | Costes indirectos calculados a partir de 12,71 €/h de cuidados informales. El coste estimado anual (2008) fue de 852 millones € |
| Luengo-Fernández et al., 2020 (UK)3 | Análisis costes base datos nacional | A+ | 1,5 millones de pacientes32 países europeos | Costes totales estimados por ictus | Servicios sanitarios: 17.728 €/paciente/añoCostes sociales: 3.165 €/paciente/añoPerdida productividad: 8.336 €/paciente/añoCuidados informales: 10.508 €/paciente/añoCostes totales: 39.736,66 €/paciente/año |
| Rochmah et al., 2021 (Indonesia)4 | Revisión sistemática | A | 13 estudios | Costes totales asociados al ictus: atención primaria, hospitalización y costes indirectos por método COI* | 1.478-26.5613 € (costes directos 86,2%, y costes indirectos 13,8%) |
| Benjamin et al., 2019(EE. UU.)5 | Análisis estadístico poblacional | D | 18.462 pacientes | Costes del tratamiento de FRCV* y enfermedades cardiovasculares asociadas postictus | Costes directos: 6.673 €/paciente/añoCuidados sanitarios: 9.412 €/paciente/año |
| López-López et al., 2017(UK)22 | Revisión sistemática, metaanálisis | A+ | 94.656 pacientes con FA de un total de 23 estudios aleatorizados | Análisis coste-efectividad NACO*** vs. anti-vitK en FA | Coste/paciente/año: 2.484-23.064 € |
| Giner-Soriano et al., 2020 (España)23 | Estudio observacional de cohortes | C | 14.930 pacientes con FA | Consumo de servicios sanitarios por pacientes con FA. Comparación de dabigatrán (NACO) vs. anti-vitK | Coste/paciente/año4.075.60 € en tratados con dabigatrán vs. 4.551.40 € en tratados con anti-VitK |
| Wodchis et al., 2012 (Canadá)24 | Revisión sistemática | A | 115 estudios | Costes directos relacionados con la FA | 4.750 € (1.224-15.824 €) |
| Cotté et al., 2016 (Francia)25 | Estudio comunitario retrospectivo. | D | 533.044 pacientes con FA | Complicaciones cardiovasculares en pacientes con FA | Coste/paciente:Hemorragia intracerebral: (12.748 €),Ictus isquémico: (11.234 €)Embolismo sistémico: (9.087 €),ESUS* (8.108 €)AIT** (3.734 €) |
| Salvatore et al., 2021 (Italia)6 | Estudio poblacional retrospectivo 2014-2016 | D | 98.829 pacientes | Coste de los ingresos hospitalarios por complicaciones cardiovasculares en pacientes con FA | 3.724,67-4.328,88 € |
| Li et al., 2017 (China)26 | Revisión sistemática | A | 16 estudios procedentes de 9 países | Costes sanitarios en pacientes con FA que sufren un ictus | 12.552,26-40.319,09 € |
| Sussman et al., 2013 (EE. UU.)27 | Análisis retrospectivo (2005-2011) | C | 23.807 pacientes con FA vs. 136.649 sin FA | Costes totales en pacientes con FA que sufren un ictus | $20,933 ± 20% en los costes totales con la presencia de FA |
| De Andres-Nogales et al., 2014 (España)28 | Observacional prospectivo multicéntrico | C | 128 casos | Consumo de servicios sanitarios por ictus cardioembólico asociado a FA (CODICE Study) | 13.420 €/paciente/año |
| Zhang et al., 2017 EE. UU.)29 | Revisión sistemática | A | 64 estudios | Análisis coste-efectividad;análisis de coste-beneficio del tratamiento antihipertensivo | Coste/paciente: 51,5 € (33-94,05 €) por 1-mmHg reducción en TAS**** y 11.538 € (5.513-48.353 €) por AVAC*****.Coste cribado HTA desde 17.930-46.818 € en EE. UU. a 505-4.650 € en Australia, y 5.755-14.850 € en China |
| Kostova et al., 2020 (EE. UU.)30 | Revisión sistemática | A | 70 estudios | Costes directos relacionados con la HTA | Coste/paciente desde 5,16 € en sujetos hipertensos sin tratamiento farmacológico hasta 2.014,2 € con tratamiento farmacológico |
| Gheorghe et al., 2018 (UK)31 | Revisión sistemática | A | 83 estudios | Costes del tratamiento de la HTA en enfermedades cardiovasculares asociadas | 18,15 €/paciente/mes |
| Reimer et al., 2020 (EE. UU.)32 | Análisis coste traslado de pacientes con ictus | D | 355 traslados | Coste-efectividad de las unidades mobiles de ictus (MSUs)* | Coste anual transporte estándar 506 988,29 €. Transporte Unidad Ictus 552-567,74 €.Traslado aéreo 5.703 €/paciente |
| Kim et al., 2021 (Australia)33 | Anàlisis de costes simulados | D | 167 pacientes con ictus | Análisis coste-efectividad de las MSUs vs. transporte estándar | Las MSUs tienen un coste adicional estimado de 19.986,71 € por AVAD* evitado (IC 95% 13.633,24-30.640,93 vs. cuidados estándar) |
| Langhorne et al., 201734 | Revisión Cochrane Database | A+ | 17 estudios, 2.422 pacientes | Costes en alta precoz con soporte (ESD)* vs. grupo control | 5.113 €/ESD paciente (23% menor)-6.665 €/paciente control |
| Gao et al., 2019 (Australia)35 | Estudio aleatorizado multicéntrico | A+ | 58 centros2.104 pacientes | Alta precoz con soporte (AVERT Study). Costes sanitarios y pérdida productividad un año postictus | 2447,66-4.550,87 € servicios sanitarios y perdida productividad: (IC 95%) 6.709,13-6.907,29 € |
| Xu et al, 2018 (UK)36 | Retrospectivo observacional. | D | 111.846 pacientes | Modelo simulación de costes por servicios sanitarios y pérdida productividad | Coste promedio/paciente 8.149- 49.922 € el primer año postictus y 21.259-119.464 € a los cinco años |
| Van Eeden et al., 2015 (Netherlands)37 | Estudio multicéntrico, observacional y prospectivo | C | 395 pacientes | Costes informales 1 año postepisodio y su relación con la calidad de vida (QoLs)* | Costes indirectos 11.416 €Costes directos 18.068 €Costes totales/año: 29.484 € |
| Strilciuc et al., 2021 (Romania)38 | Revisión sistemática | A | 46 estudios publicados en 23 países entre 1994-2019 | Costes total medio/paciente anual durante un años postictus: prevención, hospital, RHB y sociosanitario (COI) | EE. UU. (58.170,74 €), seguido por Suecia (51.105,90 €) y España (40.733,30 €) |
| Patel et al., 2020 (UK)39 | Estudio epidemiológico retrospectivo | D | 331 pacientes | Costes sanitarios y sociales postictus en individuos ≥ 40 años (2014-2015) | Coste medio en el primer año postictus: 61.665 € (IC 95% 57.109-66.220 €) y 33.648 (27.477-39.819 €) en el segundo año |
| Alvarez-Sabin et al., 2017 (España)40 | Estudio multicéntrico, observacional y prospectivo | C | 321 pacientes | Costes totales del episodio de ictus (CONOCES Study) | Coste total promedio 27.711 €/paciente/añoCostes directos sanitarios: 849 € paciente añoCostes informales: 18.643 € paciente/año.Pérdida productividad: 276 €/paciente/año |
| Rajsic et al., 2019 (Austria)41 | Revisión sistemática | A | 42 estudios | Costes de cuidados y tratamiento postictus | Coste medio entre 2.237,04 € (Malasia) vs. 56.503,08/paciente/año (EE. UU.) |
| Van Meijeren-Pont et al., 2021 (Netherlands)42 | Estudio prospectivo de cohortes | B | 313 pacientes | Costes RHB hospitalaria vs. domiciliaria (SCORE Study) un año postictus | Hospitalaria: 68.545,88 €/paciente/añoDomiciliaria 26.673,29 €/paciente/año |
| Queralt Tomas et al., 2019 (España)44 | Longitudinal prospectivo de cohorte comunitaria | C | 233 pacientes | Indicadores pronóstico de discapacidad sociosanitaria 2 años postictus. | Dependencia residual 50,6% casos.Reconocimiento formal de la dependencia 349,48 ± 302 días desde el alta hospitalaria |
| Ribera et al., 2019 (España)46 | Estudio poblacional retrospectivo | D | 36.044 pacientes | Cálculo de costes desde 1 año antes del ictus a 3 años postictus (2012-2016) | 3,230 € año previo al ictus a 11,060 € primer año postictus, 4,104 € segundo año, y 3,878 € el tercer año |
| Skolarus et al., 2016 (EE. UU.)48 | Estudio observacional | D | 892 pacientes | Costes indirectos por cuidados informales (NHATS). National Health and Aging Trends Study (NHATS), muestra aleatoria de beneficiarios de Medicare | Costes indirectos calculados a partir de 6,55 €/h de cuidados informales. El coste anual se estimó en 8.712 € por un promedio de 22,3 h/semana |
| Joo et al., 2014 (EE. UU.)49 | Revisión sistemática | A | 10.129 pacientes,6 estudios | Costes indirectos por cuidados informales Health and Retirement Study, adultos no institucionalizados ≥ 65 años postictus | Costes indirectos calculados a partir de 10,54 €/h de cuidados informales: 4.332 € por año (IC 95%: 1.685-6.514 €) |
*GRADE evidencia: A (alta), B (moderada,) C (baja), D (muy baja); ESUS: embolic stroke of unknown source, define a los ACV isquémicos embólicos (no lacunares) de etiología desconocida; AIT: accidente transitorio isquémico; FRCV: factores de riesgo cardiovascular; NACO: nuevos anticoagulantes orales (inhibidores factor Xa); TAS: tensión arterial sistólica; AVAC: año de vida ajustados por calidad; COI: carga económica de la enfermedad en la sociedad; MSUs: mobile stroke units: AVAD: año de vida ajustado por discapacidad; QoLs: Quality Of Life Scale; ESD: early supported discharge.
El 90% de los ictus están relacionados con factores de riesgo modificables, entre los que destacan la FA y la HTA1,5,6, pero con demasiada frecuencia ni se detectan ni se tratan. Su abordaje muestra diferencias en el porcentaje de costos relacionados con la prevención primaria entre 8,8-13% de los costes totales. El tratamiento de la FA tiene un coste medio de 4.750-23.064 €/paciente/año22-24, de los que un tercio son atribuibles al manejo de la anticoagulación22-28. Las complicaciones cardiovasculares5,6,25 y el ictus isquémico26-28 en pacientes con FA añade 20% de coste, multiplicándose por 2,3 en pacientes ≥ 75 años27. Por otro lado, el coste anual por paciente con HTA es muy variable en función del parámetro evaluado3,29-31 con un rango entre 5 € en pacientes que solo reciben asesoramiento dietético hasta 48.353 € por año de vida ajustado por calidad (AVAC). Alrededor de 23% de pacientes sufrirán un segundo episodio generando más discapacidad (36-51%) y aumento de la mortalidad (20-34%). Las medidas de prevención secundaria tienen el potencial de reducirlos hasta 80% 2, pero no se encontraron resultados de costes de prevención de un ictus y/o de factores cardiovasculares relacionados.
Los resultados en costes del transporte sanitario tienen una gran variabilidad asociada a su organización, cribado, especialización y tipo de transporte: médico estándar o transferencia medicalizada, unidades móviles de ictus (MSU) o/y transferencia medicalizada aérea con un coste adicional de 19.986,71 € por año de vida ajustado por discapacidad (AVAD) evitado32,33.
Las evaluaciones económicas sobre el alta precoz multidisciplinar reflejan una amplia heterogeneidad (< 23 a > 15% a los costes de la atención convencional)34,35. Los principales determinantes36-39 de los costes del primer año son la hospitalización (48,5%) por reingresos adicionales y el tratamiento farmacológico40,41, y la rehabilitación (33%)18,42,43. El coste anual medio del primer año es de 29.484 €, de los que 74% se concentra en los primeros seis meses y en el caso de la rehabilitación domiciliaria el servicio se encarece 2,5 veces44. Los pacientes con mayor discapacidad (≥ 3 Rankin) tienen un coste más elevado (8.500 €) que los pacientes sin discapacidad (6.000 €).
Hasta en 50% de los pacientes de ictus tienen una discapacidad residual, capacidad cognitiva insuficiente y/o salud mental deficiente44-46. Si bien la mayoría vuelven a entornos de atención comunitaria o residencial, el aumento de los costes hasta cinco años después se asocia principalmente a la atención social (300%)36,40,46,47 de 6.490,80 €-31.964,9 €/paciente/año frente a un aumento medio del coste sanitario de 15.728,9-20.994,2 €/paciente/año en línea con un aumento en los valores de la escala de Rankin entre los grupos de mayor edad, pero sin aumento en la tasa de mortalidad1,2,49.
En cuanto a los costes no médicos fuera del sistema de salud, como acompañamiento a citas médicas, transporte, dispositivos de asistencia u otros gastos a cargo del paciente oscilan entre 3.165-29.484 €/paciente/año2,38; y un coste medio de 10.508 €/paciente/año48,49 por el tiempo de atención prestado por amigos o familiares. Finalmente, los costes relacionados con la pérdida de trabajo remunerado y los reemplazos debido a la muerte prematura (coste de mortalidad) y de la discapacidad por la reducción de productividad de los supervivientes (coste de morbilidad) tienen un rango entre 276 €-8.336 €/paciente/año2.
DiscusiónLas características del proceso asistencial del ictus son similares a las de un mercado emergente18: repetibles, con un crecimiento muy rápido (incidencia incremental del ictus), por su impacto en resultados más eficientes (aumento de la supervivencia, disminución de la discapacidad residual), y asociadas a cambios y/o innovación especialmente en la diversificación de un proceso asistencial (prevención primaria, criterios de selección y tipo de transporte, criterios de fibrinólisis y/o trombectomía, alta hospitalaria multidisciplinar, rehabilitación domiciliaria, atención sociosanitaria).
Los resultados de la revisión muestran que la mayoría de los estudios realizados son análisis retrospectivos de diferentes bases de datos centrados en atención hospitalaria, a corto plazo, y menos sobre la atención preventiva (FA y HTA como factores relacionados con la incidencia de ictus), Código Ictus, alta hospitalaria multidisciplinar, atención extrahospitalaria postepisodio, rehabilitación y atención en cuidados domiciliarios, y que no permiten realizar un análisis detallado de los costes. España, o no dispone de datos relacionados con atención primaria, o son regionales y, probablemente, no reflejan la realidad nacional.
Excepto el intervencionismo endovascular y el tratamiento estándar hospitalario, el resto de las intervenciones en el proceso asistencial del ictus pueden encuadrarse en el ámbito estructural de la atención primaria50, pero están sectorizados y gestionados independientemente. Podría ser una de las razones fundamentales que dificultan la asignación de recursos y estrategias de planificación. En el caso de la atención primaria, las limitaciones en la definición de los costes referentes no solo estarían relacionadas con la falta de un modelo consensuado para su cálculo, sino también por las diferencias en las estructuras sanitarias de cada autonomía, sistemas de registro no compartidos, y la participación de diferentes proveedores de servicios de salud con gestiones, competencias y financiaciones separadas.
La prevención primaria del ictus ha sido asociada con menores costes hospitalarios51, pero a pesar del progreso en el diagnóstico y manejo de la FA sigue siendo la piedra angular7. La FA quintuplica el riesgo de ictus caracterizado por una mayor gravedad, discapacidad y un aumento de 20% en los costos27,28. Aunque los beneficios clínicos de una anticoagulación adecuada son ampliamente reconocidos en una población cada vez más envejecida, 23,5% con FA conocida no reciben tratamiento anticoagulante y un porcentaje similar no consigue objetivos de control apropiado52. Por ello, recientemente diferentes asociaciones53 han propuesto añadir los costes anuales en pacientes por mal control de la anticoagulación a los costes totales del ictus. En España supondrían unos 424 millones de euros en costes. En cuanto a la HTA, solo alrededor de 40% de los pacientes con HTA después de un ictus son tratados correctamente. La no disponibilidad de una metodología comparable y especialmente las variabilidades en las mediciones de la presión arterial no permiten una estimación de costes generalizable. Dado que la mayoría de los factores son modificables, estrategias multisectoriales de modificación los mismos, junto con el uso de técnicas (MLT) de predicción personalizada del riesgo tendrían un gran valor potencial en la práctica clínica54.
El capítulo del transporte sanitario es de especial interés55 debido a la opción de una transferencia estándar a la Unidad Ictus más cercana solo con capacidad de realizar fibrinólisis vs. una transferencia directa de candidatos seleccionados a un centro acreditado para intervencionismo endovascular. En ambos escenarios, el tiempo es crítico y cuanto antes se inicie, mayores serán las posibilidades de recuperación clínica.
Por una parte, la activación del Código Ictus desde atención primaria es baja y 80% de la ventana terapéutica se consume antes de la llegada al hospital56, siendo el tiempo desde el inicio de los síntomas hasta el tratamiento un continuo desafío principalmente en zonas no urbanas. Por otra parte, la evidencia demuestra que los pacientes procedentes de áreas no urbanas tuvieron peores resultados neurológicos que los pacientes de áreas urbanas, donde el centro receptor pudo realizar trombectomía55. Además, también hubo beneficio en pacientes ≥ 80 años57 y en pacientes con discapacidad preexistente58 tanto en modified rankin scale como en mortalidad. Así pues, el coste/beneficio puede variar significativamente según los factores clínicos y geográficos59,60.
En cuanto al alta precoz multidisciplinar45,61, se ha asociado a mejoras funcionales, a reducción de las estancias hospitalarias y del riesgo de institucionalización. Tal vez la heterogeneidad de los escenarios clínicos y los ajustes de costes necesarios suponen una notable dificultad para su implementación y cálculo.
La discapacidad residual después de un ictus presenta una carga económica y humanística importante e insuficientemente cuantificada y abordada. Al menos, 26,3% necesitará un cuidador.
Una rehabilitación integral y apoyo personalizado durante el tiempo necesario debería ser posible. En España existe una gran variabilidad por la desigualdad territorial43 y los elevados costes indirectos generados61, incluida la pérdida de productividad debido a la morbilidad y la mortalidad, y los costes de los pacientes y cuidadores generalmente proporcionados por familiares no remunerados.
El «Plan de acción sobre el ictus para Europa» destacó como objetivo para la gestión del ictus agudo: «toda persona con ictus agudo merece el derecho a tener igual acceso a una atención, diagnóstico y tratamiento optimizados y eficientes del ictus, independientemente del lugar de vida, edad, sexo, cultura, condición social y económica»7, pero la inclusión de los costes de ajuste puede afectar la prioridad relativa de las intervenciones y el rol de la atención primaria en el proceso asistencial.
Los resultados de esta revisión se recopilaron utilizando datos observacionales principalmente no aleatorios, con limitaciones significativas en la calidad del estudio, por lo que existe cierto riesgo de sesgo. Sin embargo, es un método aceptable para agregar resultados a fin de facilitar la síntesis de la evidencia disponible y la generación de nuevas hipótesis. Por lo tanto, las conclusiones de nuestro estudio se basan en el reconocimiento explícito de estas posibles limitaciones en el diseño del estudio.
De los resultados puede desprenderse que su mejora e intervención son evidentes en la prevención primaria, la participación en los criterios de actuación del Código Ictus, el alta precoz con soporte, y la atención sociosanitaria. Se necesitan estudios adicionales para cuantificar la relación de estas intervenciones de forma independiente y cuando se combinasen en estrategias regionales y redes comunitarias de atención bajo el único eje vertebrador, longitudinal e integral de la atención primaria.
- •
Noventa por ciento de los ictus están relacionados con factores de riesgo modificables, entre los que destacan la FA y la HTA.
- •
El Código Ictus prehospitalario es fundamental para la optimización del diagnóstico, tratamiento y resultados en discapacidad de estos pacientes.
- •
Hasta en 50% de los casos se describen discapacidades crónicas residuales que limitan las ABVD y el aumento de los costes postictus se asocia principalmente a la atención social (300%).
- •
En España, los costes por mal control de la anticoagulación suponen unos 424 millones de euros/año y solo alrededor de 40% de los pacientes con HTA después de un ictus son tratados correctamente.
- •
Ochenta por ciento de la ventana terapéutica se consume antes de la llegada al hospital y el coste/beneficio varia significativamente según su organización, factores clínicos (intervencionismo endovascular) y geográficos (rural vs. urbano).
- •
La accesibilidad en España a la atención postictus está cuestionada por la desigualdad territorial, las dificultades de acceso y los elevados costes indirectos generados.
Aprobación del Comité Ético de IDIAP Jordi Gol (CEIM): 22/219-P.
FinanciaciónAyuda de investigación, Doctorado Industrial, AGAUR, con número 2018 DI 010. Sin participación en: diseño, recopilación, análisis e interpretación de datos, redacción del informe, ni en la decisión de enviar el artículo para su publicación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.