Analizar, en el contexto de un área sanitaria, la morbilidad desagregada por centro de salud de los pacientes que entran en contacto con los servicios asistenciales para proponer un ajuste a la financiación en el pago per cápita.
DiseñoEstudio descriptivo, retrospectivo, de la morbilidad observada en los ciudadanos asignados a un área de salud durante el año 2010.
EmplazamientoÁrea 9 de salud de la Comunidad Autónoma de Madrid, que comprende los municipios de Fuenlabrada, Humanes y Moraleja de Enmedio. Incluyendo todos los niveles de atención sanitaria.
ParticipantesLa totalidad de ciudadanos con tarjeta sanitaria asignada a un centro de salud del área que haya mantenido contacto con los servicios públicos de salud del propio área.
MedicionesSe obtienen y agrupan los contactos codificados de los pacientes mediante el agrupador poblacional 3MTM Clinical Risk Grouping Software (CRG) cada paciente resulta incluido en un grupo homogéneo y excluyente con una morbilidad numérica y sentido clínico. A través de la tarjeta sanitaria se conoce centro de salud, médico de atención primaria, edad y sexo.
ResultadosSe estratifica la morbilidad por centro de salud, médico de atención primaria, edad y sexo y analizando las diferencias entre cada una de ellas y sus diferentes combinaciones.
ConclusionesSe comprueba cómo los valores promedio de morbilidad de la población presentan valores distintos en cada zona básica de salud. Para mantener el principio de equidad sería necesario ajustar pago per cápita y número de tarjetas asignadas en función de la morbilidad observada de la población.
To analyze morbidity, in the context of a health area, and broken down by health centre, of patients who made contact with healthcare services, in order to propose an adjustment to finance the payment per capita.
DesignA descriptive study of morbidity observed in citizens assigned a health area during year 2010.
SiteHealth Area 9. Autonomous Community of Madrid. Formed by the municipalities of Fuenlabrada, Humanes, and Moraleja de Enmedio. All levels of health care included.
ParticipantsAll citizens with health card assigned to a health center in the area who has maintained contact with the public health service's own area.
MeasurementsCoded contact of patients are grouped using the Population Grouping Clinical Risk 3M TM Software (CRG). Each patient is included in a homogeneous and exclusive group with a numerical morbidity and clinical sense. Through the health card is known primary care centre, physician, age and sex.
ResultsThe distribution of morbidity is obtained by primary care centre, primary care physician, age and sex analyzing differences and combinations.
ConclusionsIt was found that the average values of the population morbidity are different in each primary care centre. In order to maintain the principle of equity in health care, it is suggested that an adjustment is made to the per capita payment based on the morbidity rate of the population.
En los últimos tiempos estamos presenciando cambios tanto en la forma de entender la prestación de servicios sanitarios como en el modo de financiarlos. Uno de estos cambios consiste en la introducción de proveedores de salud de capital privado como prestadores de servicios sanitarios atendiendo a población que tiene aseguramiento público, lo que abre la puerta a escenarios de competencia más o menos regulada. Para este modelo no sirven los métodos tradicionales de financiación y se está imponiendo, de forma progresiva, el pago per cápita, de forma en que el financiador, de carácter público, otorga una cantidad de dinero por cada habitante del área al proveedor, de carácter privado, y este ha de cubrir todas las necesidades sanitarias de la población con este importe.
El financiador reduce sus riesgos, pues conoce a ciencia cierta el montante económico de la atención sanitaria. Por tanto, será el proveedor el que asuma el riesgo siendo imprescindible el enfoque hacia la eficiencia, pues será en esta donde encuentre el beneficio económico.
Uno de los riesgos identificados si aplicamos un pago per cápita sin ajuste sería incurrir en una merma de la equidad. Al otorgar el financiador la misma cantidad de dinero por persona en 2 zonas cuyo estado de salud es muy diferente, se genera una situación de desigualdad, de manera que los proveedores podrían incurrir en la tentación de ajustar el consumo sanitario vía disminución de las prestaciones en aquellas personas con más enfermedades que consuman más recursos1. La hipótesis que plantea este trabajo es, por una parte, verificar que la morbilidad no se reparte por igual dentro de una misma área sanitaria, sea cual sea el tamaño de la misma, y que por tanto para mantener la equidad en la atención sanitaria es necesario ajustar el pago per cápita en función de la morbilidad observada de la población.
Este ajuste se ha intentado realizar en algunas zonas aplicando modulaciones en la financiación per cápita según diversas variables decididas por el financiador.
No existen estudios en la literatura que analicen la corrección de estos ajustes en la financiación.
El presente trabajo, pionero en nuestro país, analiza los encuentros asistenciales en el entorno de atención primaria durante en un año de un área sanitaria, y propone soluciones a algunos de los problemas que suele presentar la financiación per cápita, usando como corrector un agrupador poblacional (3M™ Clinical Risk Grouping Software [CRG]) que se está consolidando en todo el mundo como herramienta de análisis de la morbilidad de la población, dada su buena concordancia clínica2 y, por ende, como indicador del consumo de recursos, de manera que permitiría realizar las correcciones de la financiación per cápita con una herramienta que usa datos ya disponibles en el ámbito asistencial y que proporciona información homogénea, reproducible y validada.
Adicionalmente se analiza la diferente carga de trabajo entre profesionales usando el análisis de morbilidad proporcionado por el agrupador, con el fin de objetivar si es posible detectar la necesidad de ajustes en la asignación de población entre áreas básicas de salud.
Material y métodosLos agrupadores poblacionales son herramientas informáticas capaces de recoger todos los contactos de la población con el sistema de salud, y a partir de estos calcular la morbilidad de la misma. El sistema de clasificación de pacientes utilizado ha sido el CRG. Este sistema se encuadra dentro de los agrupadores poblacionales, los cuales a partir de los diagnósticos y procedimientos que se registran en los contactos entre el paciente y el sistema de salud, son codificados de acuerdo con la Clasificación Internacional de Enfermedades 9.a revisión, modificación clínica (CIE-9 MC). Se ha elegido este agrupador tras una intensa revisión bibliográfica para elegir aquel que más se ajustara a las necesidades del trabajo3–5.
Se presenta un estudio descriptivo, retrospectivo de la morbilidad observada por zona básica de salud de la población adscrita al Hospital Universitario de Fuenlabrada durante el año 2010, medida con el agrupador poblacional CRG.
El estudio se ha realizado sobre la población de referencia del Hospital Universitario de Fuenlabrada, asignada al área 9 de salud de la Comunidad Autónoma de Madrid (CM), en España, actualmente dentro de la dirección asistencial Oeste, la cual comprende las poblaciones de Fuenlabrada, Humanes de Madrid y Moraleja de Enmedio, que representa 225.000 habitantes. El área está compuesta por el mencionado hospital general y 8 centros de salud, 7 situados en Fuenlabrada y uno en Humanes de Madrid; en Moraleja de Enmedio únicamente existe un consultorio que a efectos operativos depende del centro de salud de Humanes.
En el caso de la Atención Primaria nos encontramos con una información muy homogénea y centralizada en una única base de datos, con todos los contactos entre médico y paciente codificados utilizando la Clasificación Internacional de Atención Primaria (CIAP), aplicándose una correspondencia6 con CIE-9 MC. El segundo ámbito, el de la atención especializada, al contrario, presenta información muy heterogénea y dispersa, aunque codificada en todo momento en CIE-9 MC. En este ámbito se han identificado las siguientes fuentes de datos: hospitalización, cirugía ambulatoria, hospital de día, consultas externas, urgencias y dispensación farmacológica ambulatoria. Cada una de estas fuentes de datos tiene una serie de características específicas, así para las 3 primeras la codificación en CIE-9 MC es obligatoria y la codificación se realiza por expertos en la materia, por lo que son fuentes muy fiables, aunque en términos globales representan un bajo porcentaje de la actividad asistencial del hospital. Por otra parte las consultas externas y las urgencias conforman el grueso de la actividad del hospital, pero la codificación es realizada por los propios sanitarios (facultativos y personal de enfermería) lo que confiere un grado de calidad sensiblemente menor. Por último, la dispensación farmacológica ambulatoria representa un porcentaje de actividad mínimo, pero es relevante por la especial gravedad de sus usuarios.
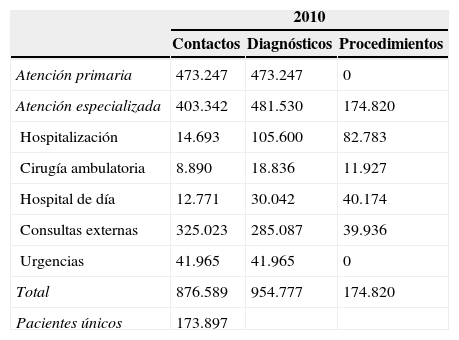
Una vez reunida toda la información de las diferentes fuentes descritas se elaboró la base de datos de diagnósticos codificados y que el agrupador estratificó y ordenó según los algoritmos de asignación del sistema. La base de datos resultante alcanzó más de 875.000 contactos, que generaron 1.130.000 códigos CIE9-MC con casi 175.000 pacientes únicos (tabla 1).
Distribución de los ámbitos de contacto por casos y actividad
| 2010 | |||
|---|---|---|---|
| Contactos | Diagnósticos | Procedimientos | |
| Atención primaria | 473.247 | 473.247 | 0 |
| Atención especializada | 403.342 | 481.530 | 174.820 |
| Hospitalización | 14.693 | 105.600 | 82.783 |
| Cirugía ambulatoria | 8.890 | 18.836 | 11.927 |
| Hospital de día | 12.771 | 30.042 | 40.174 |
| Consultas externas | 325.023 | 285.087 | 39.936 |
| Urgencias | 41.965 | 41.965 | 0 |
| Total | 876.589 | 954.777 | 174.820 |
| Pacientes únicos | 173.897 | ||
El sistema clasifica a las personas en categorías clínicas mutuamente excluyentes a partir de la codificación de todos los contactos asistenciales. Conceptualmente usa un modelo de jerarquías para asignar cada individuo a un grupo único y mutuamente excluyente. Para ello el sistema usa información demográfica como edad y sexo e información clínica, diagnósticos y procedimientos. El sistema asigna todos los códigos a categorías diagnósticas (agudas o crónicas) y a los órganos afectados, y realiza la misma operación con todos los procedimientos llevándolos a una categoría de procedimientos. Cada persona se clasifica en un grupo de estado de salud clave definido jerárquicamente y, tras esto, a una categoría CRG y al nivel de gravedad, si es un enfermo crónico. Existen 9 estados de salud, desde el «estado catastrófico» hasta el «individuo sano sin problemas crónicos». Cada uno de estos estados de salud se divide en CRG, existiendo 1.076 de los mismos, aunque se pueden ir agrupando en ACRG1 (416 grupos), ACRG2 (149 grupos) y ACRG3 (38 grupos).
Una vez agrupados los pacientes cada uno de ellos queda asignado a un CRG que tiene asignado un peso, cuyo valor es numérico y representa la morbilidad. De este modo es posible calcular morbilidades promedio en función de la variable elegida, ya sea esta sexo, grupo de edad, centro de salud o médico asignado.
ResultadosUna vez realizada la agrupación se obtuvieron los siguientes resultados.
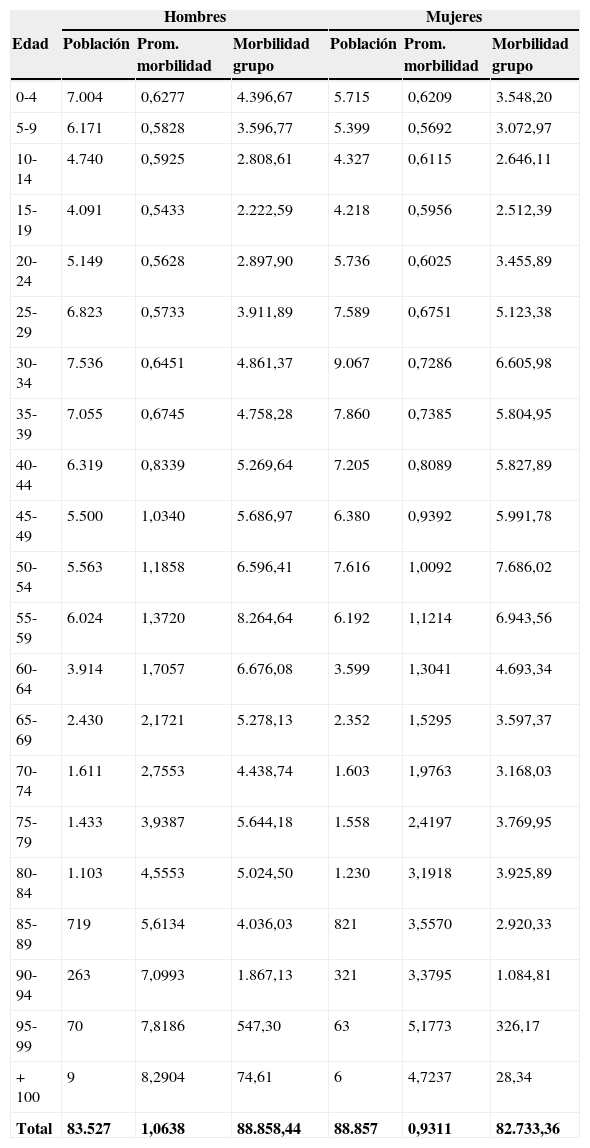
La morbilidad media observada fue de 0,9954, variando entre hombres y mujeres. Para los primeros el valor fue de 1,0638, mientras que para las segundas fue de 0,9311, siendo la diferencia del 12,5%. La edad media de los hombres atendidos fue de 35,40 años, mientras que la de las mujeres fue de 36,74.
En la distribución de la morbilidad por edad y sexo observamos cómo esta comienza a elevarse de manera significativa a partir de los 40 años y continúa con este incremento de forma sostenida hasta los últimos tramos de edad. También observamos cómo el tramo que acumula más morbilidad es el de 55-59 años para los hombres y de 50-59 años para las mujeres (tabla 2).
Distribución de morbilidad por edad y sexo
| Hombres | Mujeres | |||||
|---|---|---|---|---|---|---|
| Edad | Población | Prom. morbilidad | Morbilidad grupo | Población | Prom. morbilidad | Morbilidad grupo |
| 0-4 | 7.004 | 0,6277 | 4.396,67 | 5.715 | 0,6209 | 3.548,20 |
| 5-9 | 6.171 | 0,5828 | 3.596,77 | 5.399 | 0,5692 | 3.072,97 |
| 10-14 | 4.740 | 0,5925 | 2.808,61 | 4.327 | 0,6115 | 2.646,11 |
| 15-19 | 4.091 | 0,5433 | 2.222,59 | 4.218 | 0,5956 | 2.512,39 |
| 20-24 | 5.149 | 0,5628 | 2.897,90 | 5.736 | 0,6025 | 3.455,89 |
| 25-29 | 6.823 | 0,5733 | 3.911,89 | 7.589 | 0,6751 | 5.123,38 |
| 30-34 | 7.536 | 0,6451 | 4.861,37 | 9.067 | 0,7286 | 6.605,98 |
| 35-39 | 7.055 | 0,6745 | 4.758,28 | 7.860 | 0,7385 | 5.804,95 |
| 40-44 | 6.319 | 0,8339 | 5.269,64 | 7.205 | 0,8089 | 5.827,89 |
| 45-49 | 5.500 | 1,0340 | 5.686,97 | 6.380 | 0,9392 | 5.991,78 |
| 50-54 | 5.563 | 1,1858 | 6.596,41 | 7.616 | 1,0092 | 7.686,02 |
| 55-59 | 6.024 | 1,3720 | 8.264,64 | 6.192 | 1,1214 | 6.943,56 |
| 60-64 | 3.914 | 1,7057 | 6.676,08 | 3.599 | 1,3041 | 4.693,34 |
| 65-69 | 2.430 | 2,1721 | 5.278,13 | 2.352 | 1,5295 | 3.597,37 |
| 70-74 | 1.611 | 2,7553 | 4.438,74 | 1.603 | 1,9763 | 3.168,03 |
| 75-79 | 1.433 | 3,9387 | 5.644,18 | 1.558 | 2,4197 | 3.769,95 |
| 80-84 | 1.103 | 4,5553 | 5.024,50 | 1.230 | 3,1918 | 3.925,89 |
| 85-89 | 719 | 5,6134 | 4.036,03 | 821 | 3,5570 | 2.920,33 |
| 90-94 | 263 | 7,0993 | 1.867,13 | 321 | 3,3795 | 1.084,81 |
| 95-99 | 70 | 7,8186 | 547,30 | 63 | 5,1773 | 326,17 |
| +100 | 9 | 8,2904 | 74,61 | 6 | 4,7237 | 28,34 |
| Total | 83.527 | 1,0638 | 88.858,44 | 88.857 | 0,9311 | 82.733,36 |
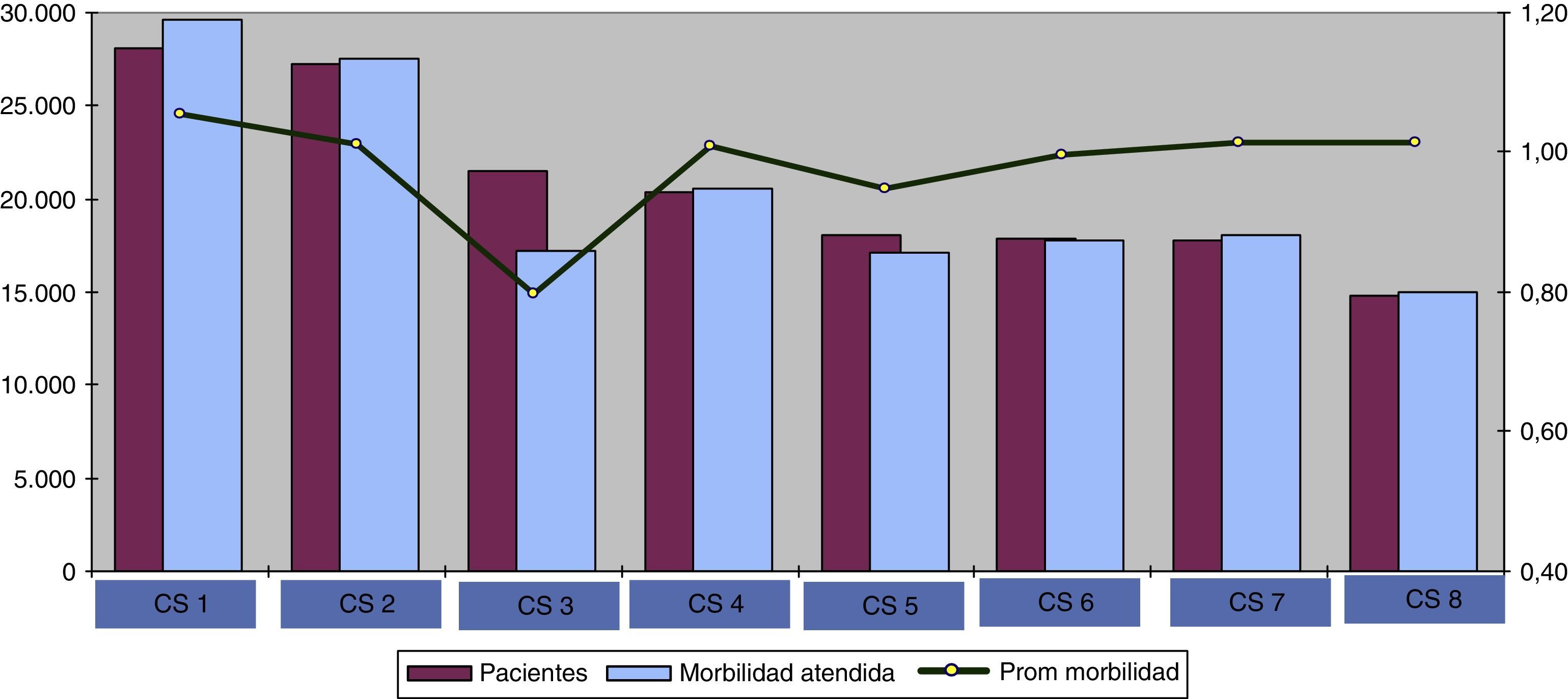
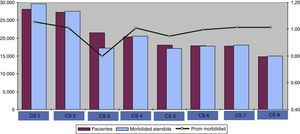
La distribución de pacientes y morbilidad por centro de salud (fig. 1) muestra cómo la morbilidad atendida por centro de salud difiere de manera considerable, y esta variabilidad depende del número de pacientes asignados y, principalmente, de la morbilidad promedio de la población asignada.
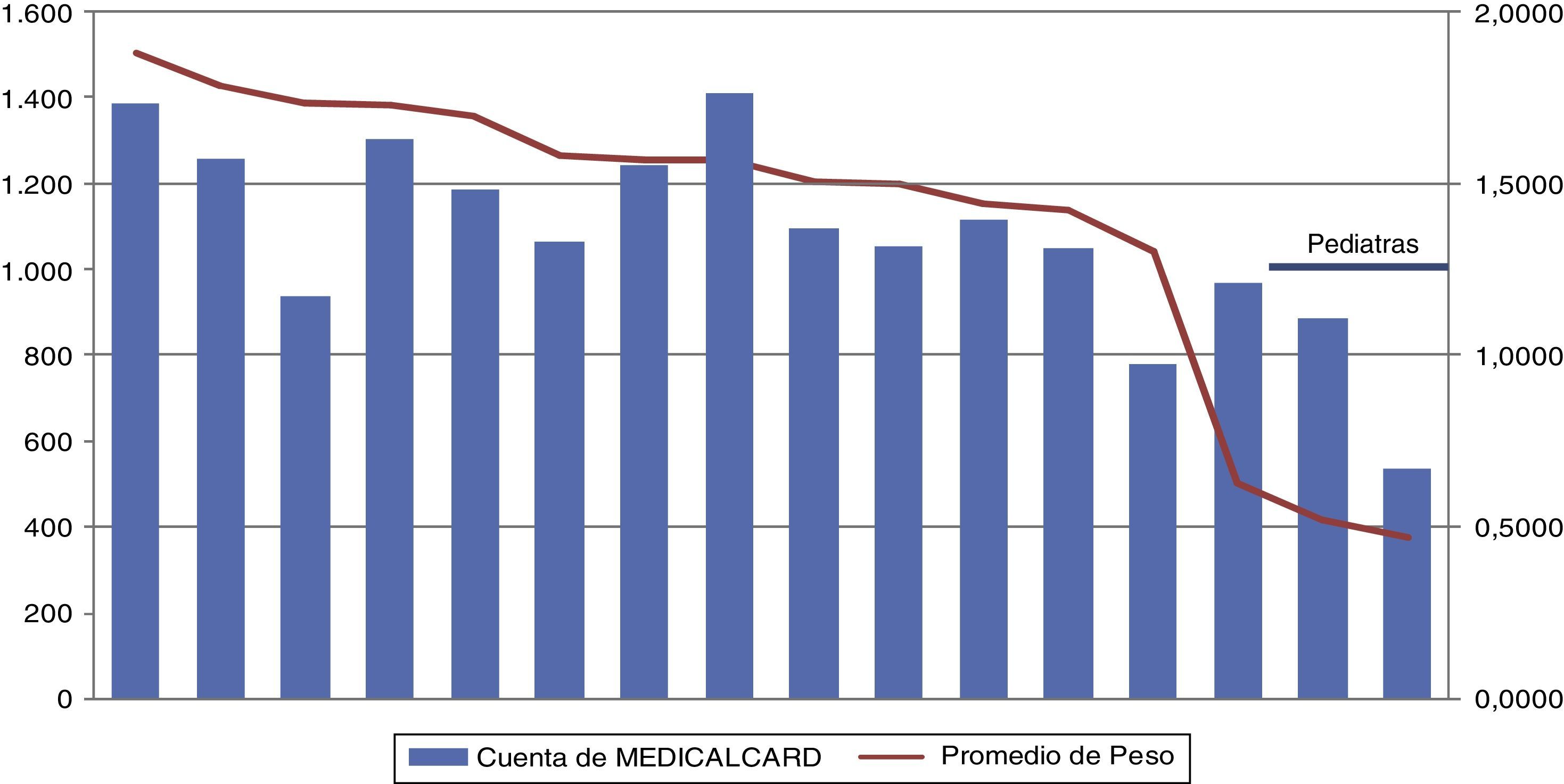
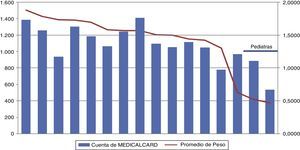
También se pudo observar cómo la distribución de la morbilidad atendida por médico es diferente incluso dentro de un mismo centro de salud (fig. 2).
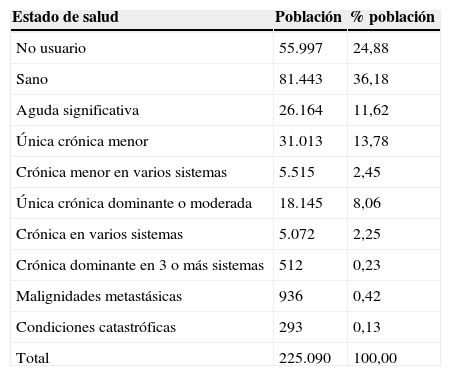
En la tabla 3 se observa en la agrupación por niveles de morbilidad la totalidad de la población. Las categorías de sanos y no usuarios (pacientes sin contactos codificados con el sistema público de salud) acumulan el 60% de la población, en línea con trabajos similares7,8. Los niveles que agrupan una categoría de enfermedad aguda significativa o categorías de enfermedades crónicas menores representan el 28% de la población, mientras que los niveles que agrupan una o varias enfermedades crónicas dominantes representan el 10,5%. Ya son muy minoritarios los ciudadanos asignados al nivel de malignidades metastásicas, 0,42%, y a las condiciones catastróficas que acumulan el 0,13% de los pacientes.
Agrupación poblacional por morbilidad según estratificación CRG
| Estado de salud | Población | % población |
|---|---|---|
| No usuario | 55.997 | 24,88 |
| Sano | 81.443 | 36,18 |
| Aguda significativa | 26.164 | 11,62 |
| Única crónica menor | 31.013 | 13,78 |
| Crónica menor en varios sistemas | 5.515 | 2,45 |
| Única crónica dominante o moderada | 18.145 | 8,06 |
| Crónica en varios sistemas | 5.072 | 2,25 |
| Crónica dominante en 3 o más sistemas | 512 | 0,23 |
| Malignidades metastásicas | 936 | 0,42 |
| Condiciones catastróficas | 293 | 0,13 |
| Total | 225.090 | 100,00 |
El actual trabajo presenta como principal novedad la amplitud tanto de la población objeto de estudio, como de las fuentes de información utilizadas. La vinculación entre la información procedente de atención primaria y de especializada se revela como clave para asegurar la mejor asignación de cada paciente al grado de morbilidad que le corresponde9. El logro del Hospital Universitario de Fuenlabrada en conseguir la codificación de contactos en aquellas áreas de atención donde históricamente su presencia ha sido escasa o nula, como son las de urgencias y consultas externas, permite cubrir todo el espectro de posibles contactos de los ciudadanos con el sistema sanitario público.
La distribución de la morbilidad promedio por centro de salud permite observar que existen importantes diferencias en el estado de salud de la población de los diferentes centros estudiados. Al existir una correlación entre morbilidad y coste10,11 se puede deducir que se va a producir una disminución de la equidad si la asignación de financiación se realiza con una cápita sin corregir, o corregida con criterios no contrastados, lo que sigue conduciendo a una financiación que no corresponde a los recursos que es necesario dedicar a la atención sanitaria de poblaciones que no son homogéneas12.
Nuestro trabajo muestra cómo el uso de los CRG, un agrupador poblacional de amplio uso en el mundo, sirve para detectar la diferencia de morbilidad en la población asignada a distintos proveedores. A diferencia de trabajos anteriores13 hemos utilizado la información proveniente de múltiples fuentes: atención primaria y especializada en sus diversas áreas, incluyendo farmacia, lo que hace que la asignación del nivel de morbilidad contemple todos los contactos de cada paciente, lo que disminuye la probabilidad de perder información si se usa solo el proveniente de Atención Primaria.
Por tanto, para garantizar la equidad en la asignación de recursos a la población y mantener el equilibrio en la financiación de los centros hay que realizar la financiación en función de la población asignada a cada uno de ellos, añadiendo una corrección en función de la morbilidad.
También hemos observado diferencias importantes en la morbilidad que atienden médicos concretos dentro de cada centro de salud. La causa de esto radica, además de en motivos históricos por la antigüedad de cada médico en el área, en la existencia de la libre elección que provoca migraciones de pacientes entre profesionales. Con la información obtenida por este sistema de asignación que proponemos sería posible realizar una reasignación del número de tarjetas adjudicadas a cada médico dentro de cada centro de salud, en función tanto de la frecuentación real de los pacientes a la consulta como de la morbilidad de los mismos para, de este modo, igualar los niveles de morbilidad atendidos14,15.
Las conclusiones extraídas del análisis de la actividad asistencial de un área son extrapolables en entidades territoriales mayores, como pueden ser las diferentes áreas sanitarias, provincias o comunidades autónomas, lo que sugiere que el camino que se está recorriendo en casi todos los sistemas autonómicos de salud hacia una financiación capitativa debe enriquecerse con la corrección basada en un mejor conocimiento de la morbilidad de la población atendida, algo que ya estamos viendo cuando se intentan estratificar diversos grupos, como son los pacientes crónicos, en los que sistemáticamente se usan sistemas similares a los descritos en este trabajo16–19.
ConclusionesSe comprueba cómo los valores promedio de morbilidad de la población presentan valores distintos en función de la edad y del sexo y que debería ser un factor a tener en cuenta en la asignación por centro de salud y/o médico.
Consideramos que la metodología utilizada en este trabajo puede ser aplicable a otras áreas de salud y servicios sanitarios autonómicos para el análisis de la población, y sus necesidades asistenciales en función de la morbilidad calculada mediante los agrupadores CRG, puesto que ha demostrado su capacidad para trabajar con alto volumen de datos, lo que permite un análisis poblacional más ajustado a la realidad.
Análisis más amplios con poblaciones totales por comunidad autónoma podría conllevar un reparto más equitativo de la cápita por paciente/área sanitaria, asignando un montante mayor a los nichos de población con mayor morbilidad medida según CRG.
El número de estudio sobre esta temática es aún escaso, no existiendo suficientes publicaciones, por lo que consideramos que ha de continuar esta línea de investigación que puede tener una rápida aplicación práctica con un consiguiente aumento de la eficiencia10,11,14,15.
FinanciaciónEste trabajo ha recibido financiación del Fondo de Investigación Sanitaria PI08/90890. Este trabajo ha sido financiado con fondos del Plan Nacional de I+D+I 2008-2011 concedidos por el Instituto de Salud Carlos III al proyecto PI12/02516.
AutoríaP. de Miguel, I. Caballero, F.J. Rivas y A. Gómez son responsables del diseño del estudio, P. de Miguel, I. Caballero, J. Manera y M.A. de Vicente recogieron y analizaron los datos. Todos los autores interpretaron los resultados, redactaron un primer borrador de trabajo y son responsables de su versión final.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.