El hipotiroidismo es una entidad realmente frecuente en las consultas de atención primaria1. En estas líneas intentaremos plasmar cómo creemos que debería ser el manejo de los pacientes que presentan esta patología. No se trata de una revisión, sino de nuestras reflexiones sobre distintos aspectos del hipotiroidismo.
Sospecha de hipotiroidismo
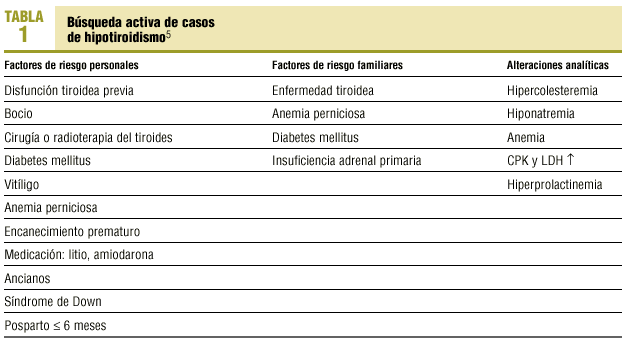
Sabemos que la prueba que por sí sola más datos aporta sobre el estado tiroideo es la TSH sensible (s-TSH). También sabemos que una determinación de s-TSH normal en un paciente ambulatorio prácticamente descarta patología tiroidea actual. Por tanto, la prueba de elección ante la sospecha de patología tiroidea será ésta2. Por otro lado, si sólo se realiza esta prueba de diagnóstico, nos veremos obligados a duplicar el número de visitas y las extracciones a nuestros pacientes cada vez que resulten alteradas. En nuestra opinión, la solución ideal sería consensuar con el laboratorio de referencia un algoritmo diagnóstico, según el cual se realizaran automáticamente las determinaciones de T4 libre (L-T4) y los anticuerpos antitiroideos cuando la s-TSH sea elevada (hipotiroidismo). Todo esto sin ser rígidos, de tal manera que en pacientes con alta sospecha clínica de hipotiroidismo pueda solicitarse la realización de L-T4 a pesar de la normalidad de la s-TSH: hipotiroidismo central, cercanía en el tiempo a tratamiento con cirugía o yodo radiactivo, fármacos... Recomendamos a los lectores la monografía sobre diagnóstico y monitorización de disfunción tiroidea elaborado por la National Academy of Clinical Biochemistry3. Hemos visto que deberíamos solicitar determinaciones de s-TSH a pacientes con clínica sugerente de hipotiroidismo, pero ¿a quién más debemos pedir determinaciones de s-TSH? El PAPPS recomienda el cribado de las mujeres mayores de 50 años con clínica inespecífica4. La American Thyroid Association (ATA) recomienda realizar cribado de patología tiroidea a todos los adultos a partir de los 35 años, mientras que la United States Preventive Services Task Force (USPSTF) no recomienda el cribado rutinario de adultos o niños asintomáticos5. Ante estas divergencias nosotros seguimos el siguiente criterio: por un lado, realizamos determinaciones de s-TSH a las mujeres mayores de 50 años con cualquier síntoma tan inespecífico como astenia, estreñimiento, aumento de peso, etc. Por otro, nos parece razonable la búsqueda activa de casos en personas con factores de riesgo personales o familiares y ante determinadas alteraciones analíticas como recomienda la ATA, así como del diagnóstico precoz en algunos grupos como recomienda la USPSTF, todo ello recogido en la tabla 1.
Diagnóstico etiológico
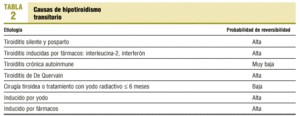
Una vez diagnosticado un paciente con hipotiroidismo clínico primario (s-TSH elevada y L-T4 baja), ¿debemos enviar al paciente al endocrinólogo para completar el estudio o pedir nosotros más pruebas para llegar al diagnóstico etiológico de certeza? Ante un hipotiroidismo primario clínico, nos debemos plantear si estamos ante un hipotiroidismo permanente o transitorio. Para ello, realizaremos una correcta historia clínica donde recogeremos: fármacos (antitiroideos de síntesis, amiodarona, litio, interleucina-2, interferón), clínica previa sugerente de hipertiroidismo y/o dolor cervical anterior (¿dolor de garganta?), parto reciente, antecedentes de tratamiento con yodo radiactivo o cirugía tiroidea (antigua o reciente), exposición a exceso de yodo, presencia o ausencia de bocio. Las causas de hipotiroidismo reversible se muestran en la tabla 2. Si no encontramos ningún dato que nos haga pensar que estamos ante un hipotiroidismo transitorio, iniciaremos tratamiento y lo mantendremos indefinidamente. A pesar de que un 5% de los hipotiroidismos por tiroiditis de Hashimoto (primera causa de hipotiroidismo del adulto) pueden ser transitorios, no somos partidarios de suspender la medicación en estos casos para comprobar si se ha resuelto6. En los casos con sospecha de hipotiroidismo transitorio intentamos la retirada paulatina de la medicación al cabo de 6-12 meses. Creemos que el envío de pacientes con hipotiroidismo primario al especialista debe ser algo excepcional.
Tratamiento
El tratamiento del hipotiroidismo primario puede iniciarse y continuarse en atención primaria. El único tratamiento comercializado y autorizado en España del hipotiroidismo es la levotiroxina sódica. En la bibliografía científica persiste el debate sobre la conveniencia o no de usar preparados combinados de tiroxina y liotironina (T3), pero esta discusión excede los objetivos de este artículo. En la mayoría de los pacientes se puede comenzar con dosis plenas de levotiroxina. En ancianos con hipotiroidismo muy sintomático o de larga evolución, comenzaremos con dosis bajas de levotiroxina. Los enfermos con cardiopatía isquémica presentan riesgo de angina al inicio del tratamiento, por lo que son el único grupo al que recomendamos enviar para tratamiento en el segundo nivel. Realizaremos controles de s-TSH y L-T4 cada 6-8 semanas hasta conseguir niveles normales de ambas. Posteriormente es recomendable un control a los 6 meses. En pacientes con dosis estables es suficiente el control anual con la determinación de s-TSH.
En los hipotiroidismos producidos por fármacos (amiodarona y litio) lo más práctico, habitualmente, es tratar el hipotiroidismo sin suspender el fármaco involucrado. Pensamos que nadie mejor que el médico de familia para controlar al paciente hipotiroideo que presenta otras patologías. Pondremos especial atención a la toma de levotiroxina con otros fármacos como estrógenos, digital, inductores enzimáticos, antidiabéticos y anticoagulantes. Igualmente deberemos estar atentos a un empeoramiento del cuadro clínico del paciente al inicio del tratamiento, lo que nos haría sospechar una hipofunción adrenocortical. En este último caso y en los hipotiroidismos centrales, es recomendable enviar al paciente a endocrinología. La clínica del hipotiroidismo es muy inespecífica y no es suficiente para establecer el diagnóstico, por lo que en atención primaria no se debe iniciar tratamiento con levotiroxina sin confirmación analítica de hipotiroidismo7,8. Igualmente, recordamos que no deben usarse las hormonas tiroideas como tratamiento de la obesidad. Queremos aprovechar este momento para estimular a los profesionales de atención primaria a revisar a aquellos pacientes tratados con levotiroxina por bocio simple o nódulos benignos, por ser una práctica probablemente ineficaz y no carente de riesgos futuros para la salud9.
Hipotiroidismo subclínico
La decisión de tratar o no tratar el hipotiroidismo subclínico (s-TSH elevada con L-T4 normal) es lo más controvertido de este tema. Algunos autores recomiendan no tratar y mantener una actitud expectante. Otros proponen tratamiento de prueba ante pacientes que refieren síntomas leves e inespecíficos basándose en que un 35% refiere mejoría de sus dolencias. Nosotros seguimos las recomendaciones de la mayor parte de los autores, individualizamos la decisión en cada caso2,7 y tendemos a tratar, con dosis bajas de levotiroxina, en las siguientes situaciones: s-TSH mayor de 10, anticuerpos antitiroideos elevados, presencia de bocio, hipercolesteremia mal controlada y depresión que no responde a antidepresivos.