Introducción
Los trastornos psiquiátricos son comunes en los pacientes que consultan al médico por síntomas físicos y, aunque muchos de estos trastornos son detectados por los médicos de familia, otros no son diagnosticados y constituyen lo que Goldberg1 denomina «morbilidad psiquiátrica oculta», ampliamente corroborada por estudios epidemiológicos y psiquiátricos2,3. Trabajos realizados en atención primaria (AP) en diferentes países sitúan los límites de su tasa de prevalencia en un 25-46%4; esta alta variabilidad está en función del método de detección utilizado, pero es útil como guía aproximada5.
El insuficiente reconocimiento de morbilidad psíquica en AP se relaciona con factores dependientes del médico, el paciente y el sistema sanitario6. Entre los debidos al paciente se encuentra la baja presencia de motivos de consulta manifiestamente psiquiátricos en la población consultante; por tanto, los trastornos psiquiátricos se suelen expresar a través de síntomas somáticos, lo que dificultad su detección diagnóstica5,7.
Los síntomas de morbilidad psiquiátrica oculta a menudo se localizan en el campo de la otorrinolaringología (dolor facial, disfagia, sensación quemante en la lengua, tinnitus, mareo, y alteración en la voz y la respiración)8. El mareo es prevalente en la población adulta, aparece en más de un tercio de los ancianos y en uno de cada 5 personas en edad laboral9, y causa una considerable morbilidad y utilización de los servicios sanitarios, ya que se puede acompañar de un significativo deterioro de la calidad de vida y un marcado estrés emocional10. En un estudio realizado en un servicio de medicina general11 fue la tercera manifestación más frecuente, y en una encuesta nacional realizada en Estados Unidos, publicada en 198912, representó la decimotercera causa más frecuente de consulta al internista.
El mareo es un síntoma inespecífico que no indica ningún órgano o sistema concreto y que puede ser el resultado de la alteración de numerosas estructuras13 y, en nuestro medio, se emplea lo mismo para designar una alteración transitoria del equilibrio por disfunción vestibular que un trastorno permanente secundario a un ictus establecido, o a la pérdida de conciencia por una crisis epiléptica o un síncope. También se usa con ciertas anomalías de origen psíquico (fobias, ansiedad y depresión); incluso, a menudo, el interrogatorio de estos pacientes es frustrante, ya que son incapaces de describir lo que están sintiendo14.
El principal objetivo de este trabajo es determinar si los pacientes que consultan por mareo en un servicio de urgencias de AP rural tienen una mayor probabilidad de presentar trastornos de ansiedad y/o depresión que el resto de la población usuaria de dicho servicio; como objetivos secundarios están el de establecer un perfil de paciente con mareo que tenga una mayor probabilidad de presentar algunos de estos trastornos psiquiátricos y valorar la utilidad de la Escala de Depresión y Ansiedad de Goldberg en un servicio de urgencias de AP.
Métodos
El estudio se realizó en el Dispositivo de Cuidados Críticos y Urgencias (DCCU) de Baena; éste es un servicio de urgencias de AP de ámbito rural que atiende a una población de unos 25.000 habitantes ubicados en 4 poblaciones del sudeste de la provincia de Córdoba.
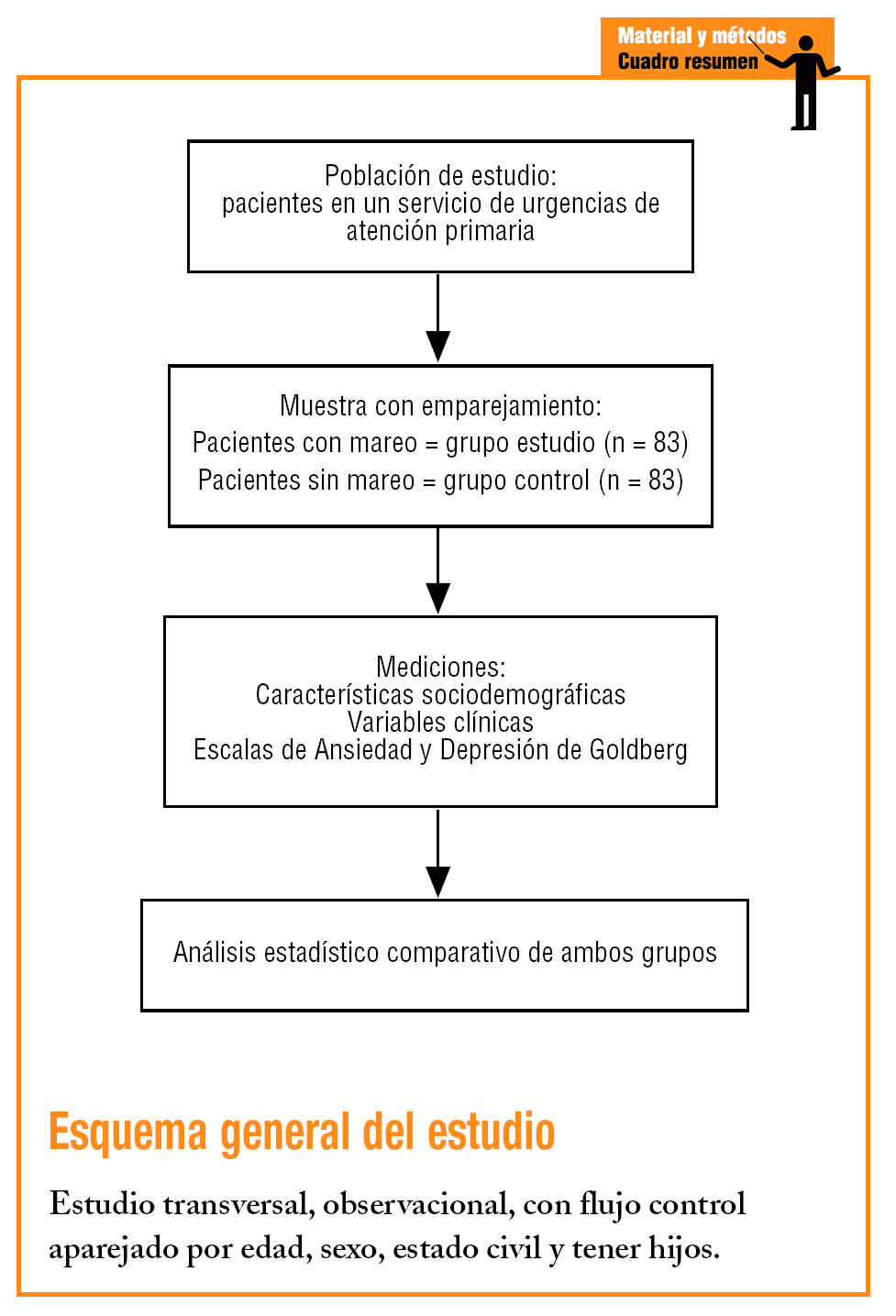
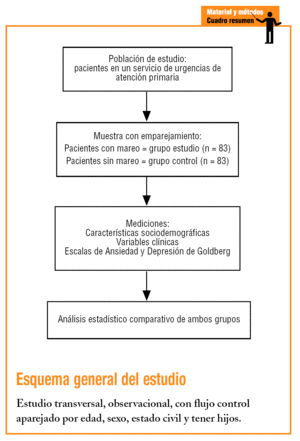
Es un estudio transversal, observacional, con un grupo control emparejado. Se formaron, pues, 2 grupos: uno constituido por los pacientes que consultaban por mareo (grupo de estudio [GE]) y otro grupo control (GC), sin síntomas de mareo, que se formó al emparejarlos por 4 variables: edad, sexo, estado civil y tener hijos.
Aceptando un riesgo alfa de 0,05 y un riesgo beta de 0,10 en un contraste bilateral, se precisaban 83 sujetos en el primer grupo y otros 83 en el segundo para detectar una diferencia ≥ 0,25 entre ambos. Se asumió una proporción del 0,60 en uno de los grupos.
Se realizó un muestreo consecutivo a partir de los usuarios que acudieron al DCCU entre enero del 2003 y abril del 2004, con edades comprendidas entre los 15 y los 65 años (ambos inclusive). Los límites de edad se establecieron para facilitar la comparación de nuestros resultados con otros estudios que aplican el mismo o similar rango de edad. Se excluyó a los que presentaban algún tipo de limitación física, psíquica o cultural que no permitiese la recogida fiable de los datos, a los del GE que presentaban un cuadro febril, de vómitos y/o diarrea significativo que podía justificar el cuadro agudo de mareo, y a los pacientes que no dieron su consentimiento para entrar en el estudio; en el GC se excluyó también a los pacientes cuyas consultas no implicaran un acto médico asistencial.
De cada persona seleccionada se recogieron las variables sociodemográficas: edad, sexo, estado civil (soltero, casado o viviendo en pareja, divorciado o separado y viudo), el nivel de estudios (sin alfabetizar, estudios primarios, secundarios y superiores) y tener o no hijos. Otras variables fueron de carácter clínico o de consulta: haber consultado en el último mes por el mismo motivo actual o por otro diferente y consumo de psicofármacos; asimismo, se estudiaron las características del mareo (tipo, intensidad y forma de inicio); para el tipo de mareo se utilizó la clasificación de Drachman y Hart15 (tabla 1).
Posteriormente, previo consentimiento informado, se les administró la Escala de Ansiedad y Depresión de Goldberg (EADG)16, de 18 ítems, considerándose positivo como punto de corte ≥ 4 para «probable» ansiedad y ≥ 2 para «probable» depresión. Las EADG fueron validadas por Montón et al1 1993 en el contexto de AP. Esta prueba no sólo orienta el diagnóstico hacia la ansiedad o la depresión (o ambas en casos mixtos), sino que discrimina entre ellos y dimensiona sus respectivas intensidades10,17, pero no está diseñada para realizar diagnósticos, sino exclusivamente para señalar la probabilidad de que un individuo sea un «caso».
El análisis estadístico se realizó con el programa SPSS 9.0 para Windows, y consistió en un análisis descriptivo y en la aplicación del test de la χ2 para comparar ambos grupos de estudio (contrastes bilaterales para valores de p< 0,05).
Resultados
Los pacientes con mareo como motivo principal de consulta fueron el 3,2% de los atendidos en el DCCU de Baena durante el año 2003. Cada grupo estaba formado por 83 pacientes, con una muestra total, por tanto, de 166 sujetos. Se excluyó del estudio a 2 pacientes por problemas con el idioma, y a otro que había entrado en el GC pero no quiso contestar a la EADG. Tampoco se incluyó a 3 pacientes del GE por no haber podido emparejarlos, ya que uno era divorciado y los otros 2 eran mujeres separadas y no hubo pacientes con estas características en el GC.
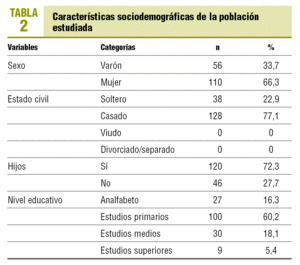
Variables sociodemográficas (tabla 2)
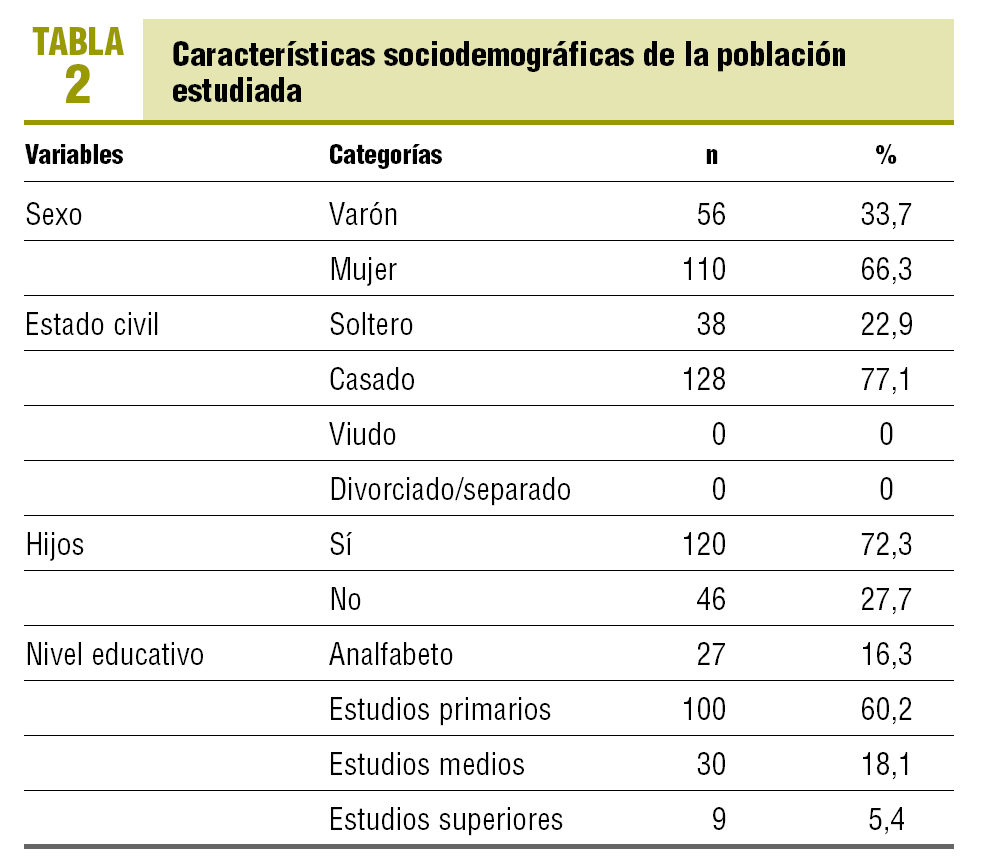
De la muestra obtenida, el 66,3% eran mujeres; en el GE, el 89,1% de las mujeres dio positivo en las EADG frente al 64,3% de los varones (χ2 = 7,337; p = 0,007).
La edad media ± desviación estándar (DE) fue de 37,07 ± 13,11 años, con unos límites entre 17 y 65 años (intervalo de confianza [IC] del 95% de la media, 35,06-39,08).
En relación con el estado civil, el 22,9% era soltero y el 77,1% estaba casado. Los pacientes viudos, divorciados o separados no pudieron ser incorporados al estudio por no encontrar paciente control. No se obtuvieron diferencias significativas en los resultados de las AEDG por esta variable en la muestra global (χ2 = 2,396; p = 0,122).
El hecho de tener hijos (72,3%) no aportó diferencias significativas entre los padres que puntuaron positivamente en las EADG y los pacientes que también lo hicieron y no tenían hijos, ni globalmente ni por grupos (χ2 = 0,147; p = 0,701).
Al estudiar la variable nivel de estudios tampoco obtuvimos diferencias significativas entre ambos grupos (p = 0,618) ni en el GE (χ2 = 4,678; p = 0,197).
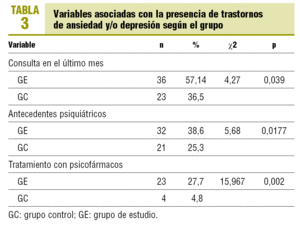
Variables clínicas y de consulta (tabla 3)
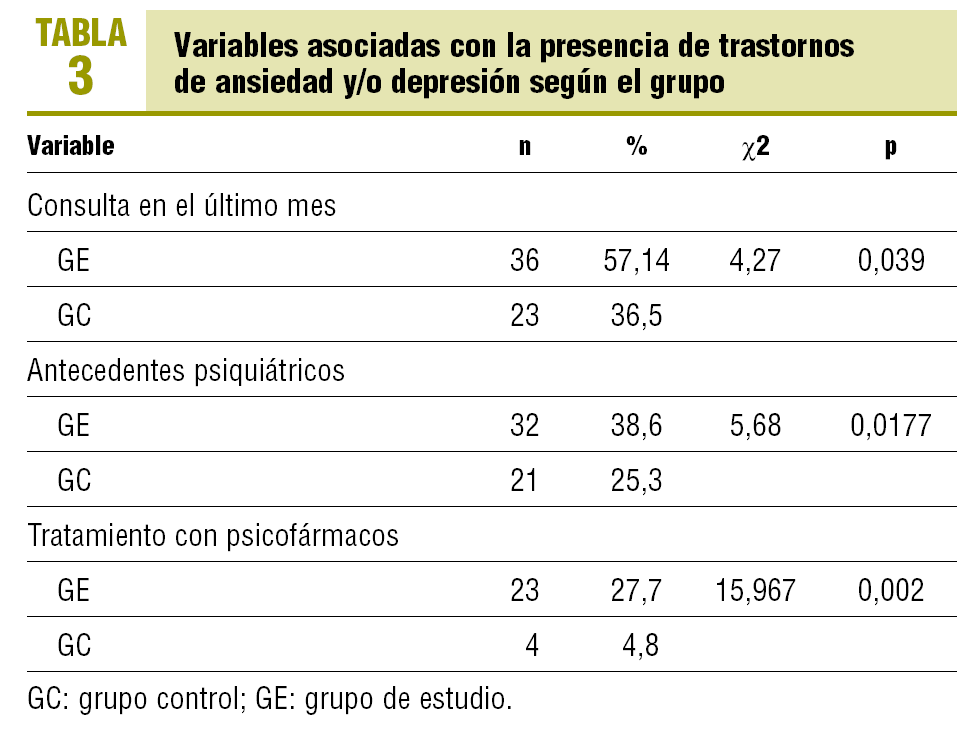
En el último mes consultó por cualquier motivo el 48,2% de los pacientes. El 90% de los pacientes del GE que habían consultado en el último mes dan positivo en la AEDG, frente al 72,1% de los que no habían consultado (p = 0,039).
El 31,9% de los pacientes tenía antecedentes psiquiátricos; había diferencias estadísticamente significativas en el GE (p = 0,017), pero no entre ambos grupos (p = 0,067).
Tomaba psicofármacos el 27,7% de los pacientes del GE frente al 4,8% de los del GC (p = 0,002); si tomamos ambos grupos en conjunto, los que tomaban psicofármacos (16,3%) tenían más probabilidad de puntuar positivamente en la AEDG (p = 0,002).
Características del mareo: ninguno de los aspectos estudiados sobre el mareo, como el tipo (p = 0,621), la forma de inicio (p = 0,552) y la intensidad (p = 0,513), aportaron resultados estadísticamente significativos.
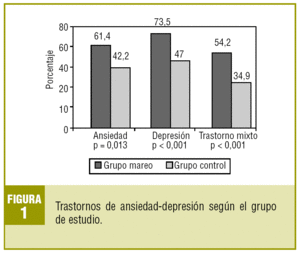
Escala de ansiedad y depresión de Goldberg (fig. 1)
FIGURA 1
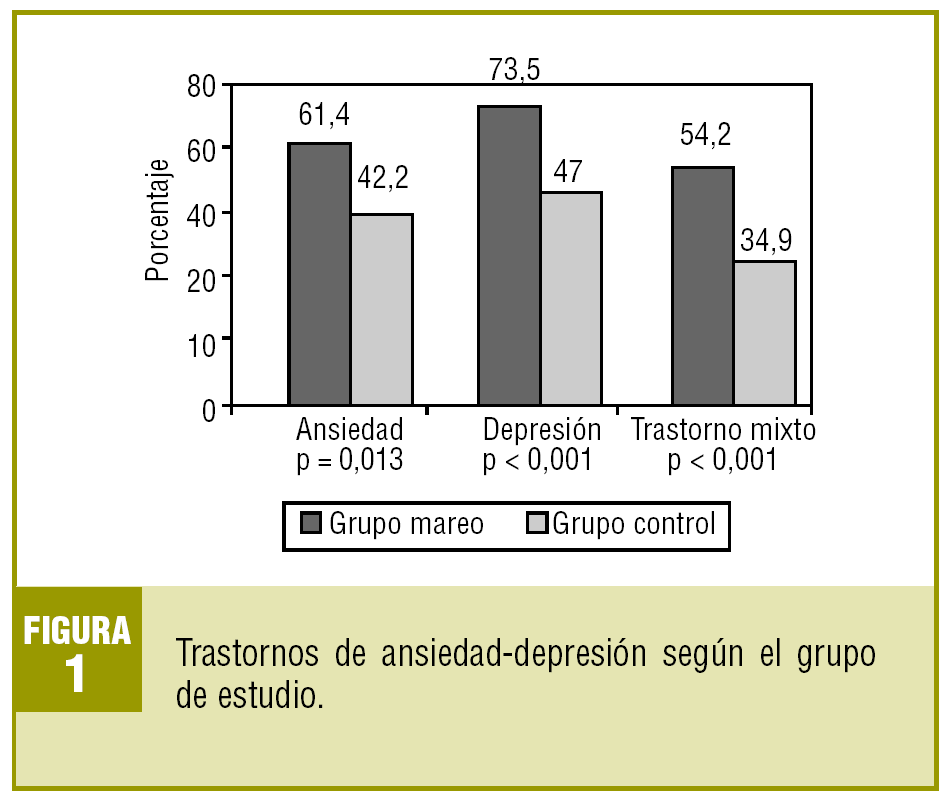
Si consideramos globalmente a ambos grupos, puntuó positivamente en la AEDG el 67,5% de los pacientes: un 80,7% en el GE y un 54,2% en el GC (χ2 = 13,284; p < 0,001).
En la subescala de ansiedad, del total de pacientes dio positivo un 51,8%; en el GE puntuó el 61,4% y en el GC lo hizo el 42,2% (χ2 = 6,177; p = 0,013).
En la subescala de depresión los resultados fueron los siguientes: globalmente dio positivo el 60,2%; por grupos, el GE puntuó un 73,5% y el GC lo hizo el 47,0% (χ2 = 12,173; p < 0,001).
Presentaron la posibilidad de un trastorno mixto el 54,2% del GE frente al 34,9% del GC (χ2 = 13,370; p < 0,001).
Discusión
El objetivo principal de este estudio es determinar si los pacientes que consultan por mareo tienen una mayor probabilidad de presentar algún trastorno de ansiedad y/o depresión, sin valorar si éstos son la causa o la consecuencia, o una simple coexistencia con el proceso que está produciendo dicho síntoma; por tanto, trata de aproximarse a la prevalencia de esta comorbilidad sin entrar en estudiar el posible origen del mareo.
Cualquier generalización de estos resultados debe hacerse al conjunto de usuarios del DCCU, del mismo tramo de edad, y no a la población general; además, se debe tener en cuenta que las comparaciones entre los estudios revisados no deben ser estrictas por las diferencias en los instrumentos y criterios diagnósticos utilizados.
El porcentaje de pacientes de 15-65 años que consultó por mareo (3,2%) en el período de estudio es semejante al observado por Capello et al18, que fue del 3,6% en un servicio de urgencias hospitalario18.
Llama la atención el porcentaje tan elevado de pacientes que puntuaron positivamente en la EADG, de las más altas entre los trabajos revisados. La prevalencia de ansiedad y depresión en los pacientes con mareo como motivo principal de consulta presenta importantes variaciones, que Persoons et al19 establecen en el 16,6-94% para los trastornos de ansiedad y en el 9,3-62% para los de depresión; Eckhardt-Henn et al20, con el Symptom Check List (SCL-90 R), detectaron trastorno psiquiátrico agudo en el 68,25% (n = 129) de sus pacientes con mareo, con un 30% con trastornos de ansiedad y un 28% con depresión, en el total de la muestra20. En un estudio realizado por Yardley et al9 en pacientes con mareo, estos autores encontraron que el 48,6% tenía ansiedad y el 45,7%, depresión; utilizaron para ellos el test PROQSY, la versión informatizada de un programa de entrevista clínica, y obtuvieron diferencias estadísticamente significativas con los pacientes del grupo control (emparejados por edad) que puntuaron en la prueba psiquiátrica positivamente9. Algunos estudios apoyan la hipótesis de que hay una relación bidireccional entre condiciones neurootológicas y los trastornos psiquiátricos21.
No se obtuvieron diferencias, en la muestra global, en cuanto a la enfermedad ansiosodepresiva, por el sexo, la edad, el estado civil, el nivel de estudios y tener o no hijos, lo que coincide con otros estudios4,7; varios autores no obtuvieron diferencias en las primeras 3 variables al estudiar los trastornos psiquiátricos en pacientes con mareo22,23, a diferencia de otros trabajos, en los que hay una mayor proporción de mujeres con estos trastornos3,24. En el presente estudio se obtuvieron diferencias en razón del sexo en el GE; esto coincide con el estudio de Monzani et al25, que incluye a 205 pacientes con mareo. Otros trabajos obtienen una mayor prevalencia de trastornos psiquiátricos en personas separadas, divorciadas y viudas26, pero no se ha podido incluir a este tipo de pacientes en este caso al no haber podido emparejarlos en el grupo de control.
El consumo de psicofármacos es similar al de otros estudios e igualmente aparece más en los pacientes que puntúan positivamente en los tests psiquiátricos7,26.
Las características de mareo, propiamente dicho, no son útiles para plantear la sospecha de trastorno ansioso-depresivo en pacientes con este síntoma, lo que coincide con otros trabajos22,25.
El distrés psicológico, medido en términos de ansiedad y depresión, es mayor en los pacientes que consultan por mareo que en el resto de la población consultante de un servicio de urgencias de AP rural. Había un perfil de paciente con mareo, y con una mayor probabilidad de presentar ansiedad y/o depresión, que correspondería a mujer, con antecedentes psiquiátricos, en tratamiento con psicofármacos y que haya consultado en el último mes por cualquier motivo; este último dato hace pensar en un posible mayor uso de recursos sanitarios por parte de estos pacientes3,6,20.
Del presente estudio surge la necesidad de la evaluación de síntomas psiquiátricos en los pacientes con mareo, que debería acompañar, y no sólo seguir, a la evaluación neurootológica25,27,28, ya que la discapacidad funcional y la posibilidad de un peor pronóstico es mayor cuando se presenta esta comorbilidad23,29.
Las AEDG son un instrumento útil, rápido y práctico en un servicio de urgencias de AP; facilita la historia clínica y mejora la habilidad en la detección de psicopatología ansioso-depresiva que debería formar parte del diagnóstico diferencial de los pacientes que presenten mareo23. Su utilización es sencilla, el tiempo de administración es breve y ha sido bien aceptada por nuestros pacientes. Las AEDG, evidentemente, no sustituyen una entrevista clínica completa y empática en la que se valoren tanto los aspectos verbales como los de la comunicación no verbal, ya que el diagnóstico psiquiátrico se basa en la clínica y ningún test, escala o cuestionario debería considerarse determinante del diagnóstico por sí mismo o sustituir la evaluación clínica.
Algunas limitaciones que cabe considerar en el presente trabajo podrían ser: no haber estudiado a los > 65 años, que son los que más consultan por mareo; los elevados porcentajes de enfermedad ansioso-depresiva pueden deberse a varios factores, como el tipo de instrumento utilizado, aunque cuando se aumenta la especificidad de las AEDG, elevando el valor de los puntos de corte en un punto, los resultados obtenidos varían escasamente un 5-6% menos y la significación estadística no se modifica; también es posible un sesgo de selección, ya que se planteó un muestreo consecutivo y, por tanto, no probabilístico, y no pudo ser exhaustivo, ya que las condiciones de trabajo del DCCU no lo hicieron posible, y se incluyó en el estudio a cerca de un 30% de los pacientes que consultaron por mareo en el período de estudio, aunque los porcentajes obtenidos en el GC son igualmente elevados y con estos pacientes la posibilidades de sesgo son menores, puesto que para su inclusión tenían que coincidir en 4 variables. Otro factor que podría haber contribuido a estas cifras sería que el mareo pudo haber provocado un cierto impacto emocional10 en los pacientes que indujera una respuesta positiva a las preguntas de las AEDG.
Sería interesante poder realizar un estudio semejante en el ámbito de las consultas de AP de nuestro entorno, para poder contrastar la prevalencia de trastornos ansioso-depresivos con estos resultados en urgencias, así como otro con población > 65 años.
Correspondencia:
J.L. Montero Monterroso.
Avda. Corregidor, 3, 3.º, 2. 14004 Córdoba. España.
Correo electrónico: walrus@monteromonte.jazztel.es
Manuscrito recibido el 16-9-2005.
Manuscrito aceptado para su publicación el 9-11-2005.
La financiación de este trabajo ha sido sufragada por los propios autores.
Información relevante: los resultados generales se presentaron en el XXIV Congreso de la semFYC en el 2004.