Introducción
Los cuidados paliativos son una modalidad de la medicina en la que el ejercicio profesional se centra en el alivio del sufrimiento de las personas con enfermedad en fase terminal.
Su desarrollo en España es aún insuficiente, por lo que es preciso que los profesionales del primer nivel de salud incorporen a su práctica dicho ejercicio, para favorecer que los pacientes afectados por enfermedades en fase terminal vivan el tiempo de vida que les queda con el menor sufrimiento posible.
Con el presente artículo comienza una serie centrada en el cuidado de los pacientes con enfermedades en fase terminal. Esta serie incluirá los fundamentos de los cuidados paliativos, el diagnóstico y tratamiento del dolor oncológico y otras complicaciones, así como la relación con el paciente y la familia.
Enfermedad en fase terminal: concepto
Es aquella que no responde a ningún tratamiento específico y que evoluciona de forma irremediable hacia la muerte en un tiempo corto1-4. En su evolución a la muerte, la enfermedad provoca un elevado sufrimiento en el paciente, en la familia y en el profesional sanitario. Bajo este concepto se incluyen diversas enfermedades, como las neurodegenerativas, cardiopatías, neumopatías, hepatopatías y nefropatías, sida muy avanzado y cáncer que no han respondido a ningún tratamiento, y son causa de un deterioro progresivo de la persona hasta que acontece la muerte en pocos meses3,5-7. Entendida la fase terminal como aquella que transcurre desde la presentación de una enfermedad que no responde al tratamiento específico hasta el momento de la muerte, la supervivencia del paciente es variable dentro de unos límites (meses o días) en relación al momento en que se establezca el diagnóstico. En otras palabras, el momento de incluir a una persona en un programa de cuidados paliativos depende de la habilidad profesional para reconocer que la enfermedad ya no responde al tratamiento y evoluciona sin remedio a la muerte, y que ésta es esperable en un tiempo corto. La dificultad para detectar esta situación hace que los pacientes sean incorporados tardíamente a los programas de cuidados paliativos8,9.
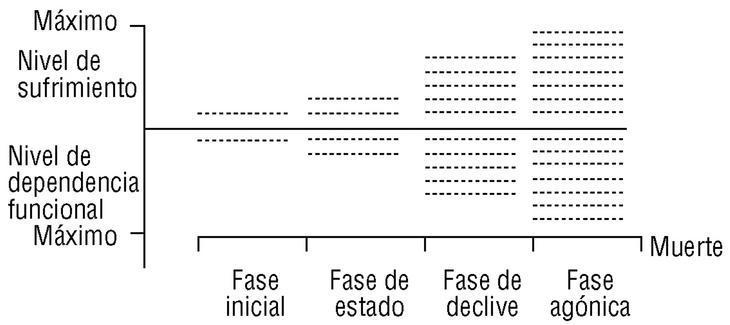
Tomada la fase terminal en todo su tiempo, se diferencian diferentes subfases en la evolución del paciente (fig. 1): a) una etapa inicial de estabilidad, que sería aquella en la que el paciente no presenta síntomas intensos ni alteración de su estado funcional; b) una etapa sintomática o de estado caracterizada por la presencia de complicaciones generadoras de sufrimiento, con mayor o menor grado de alteración funcional que no afecta a la realización de las actividades básicas de la vida diaria; c) una etapa de declive, en la que las complicaciones están presentes de forma continua o se objetiva un deterioro funcional importante que altera, en mayor o menor medida, la capacidad del sujeto para la realización de las actividades básicas de la vida diaria, y d) una etapa final, o fase agónica, en la que están presentes signos más o menos intensos del proceso de morir, con gran deterioro de la situación funcional, con complicaciones provocadoras de sufrimiento intenso y con un pronóstico inferior a 1-5 días. La evolución de una a otra etapa puede ser de forma brusca o paulatina, y no existen factores pronósticos de una supervivencia concreta, con un poder predictivo elevado, una vez que se ha establecido la fase terminal10. La caracterización de la subfase en la que se encuentra el sujeto es importante para la toma de decisiones: actividades que pueden resultar adecuadas en las dos primeras etapas (como las transfusiones, la irradiación o cirugía paliativa o los estudios de imagen, entre otros), pueden no ser adecuados en la etapa de declive intenso o en la fase agónica. Por otro lado, la consideración de las distintas etapas permite entender que la enfermedad en fase terminal no está circunscrita a la última semana o últimos días de vida.
Fig 1:Etapas de la enfermedad en fase terminal.
Situación de los pacientes con enfermedad en fase terminal
La situación de los pacientes con enfermedades en fase terminal, y especialmente con cáncer, se ha descrito como de «abandono sanitario»3,4,11. Esta situación es producto de una deficiente organización de la asistencia sanitaria a estos enfermos y de la inadecuación de los tratamientos realizados, frecuentemente insuficientes para el alivio del sufrimiento o causantes del mismo. La situación de abandono sanitario hace que gran parte de los pacientes carezca de los cuidados adecuados para el alivio del sufrimiento: los tratamientos instaurados no son correctos, los pacientes no disponen de profesionales sanitarios que asuman el cuidado longitudinal, los enfermos entran en una dinámica de ir y venir desde el sistema hospitalario (generalmente los servicios de urgencias) a la atención primaria sin que se resuelvan sus necesidades. Esta situación de abandono se presenta además en un momento trascendental de la vida de las personas: la enfermedad incurable debilita y provoca múltiples complicaciones biológicas, afectivas y sociofamiliares que generan una situación de sufrimiento conocido como de dolor total1-4,12.
La medicina paliativa como alternativa para el cuidado de las personas con enfermedades en fase terminal
La medicina paliativa es la rama de la medicina dedicada al cuidado de los pacientes con enfermedad en fase terminal. Su desarrollo se inicia en el Reino Unido y en Canadá en los años sesenta. En 1990, el comité de expertos de la Organización Mundial de la Salud publica el documento número 809, en el que adscribe definitivamente el término de medicina paliativa, o cuidados paliativos, a dicha rama de la medicina. Sus principios, que se resumen en la tabla 1, centran la actuación profesional en el alivio del sufrimiento que provoca la enfermedad, independientemente del tiempo de vida que le quede a la persona. Es opinión de los expertos que el ejercicio de los cuidados paliativos no es una actividad de eutanasia, los tratamientos van dirigidos al alivio del sufrimiento y no a provocar la muerte de forma deliberada1. Se admite éticamente la posibilidad del fenómeno del «doble efecto», considerándolo como el acortamiento no deseado de la vida a consecuencia de los efectos del tratamiento instaurado para el alivio del sufrimiento. No obstante, actualmente se conoce que los tratamientos instaurados bajo las directrices de los cuidados paliativos (y especialmente los opiáceos y sedantes) no acortan las expectativas de vida de los pacientes, por lo que no es necesario considerar el fenómeno del doble efecto para justificar su uso13.
El ejercicio de la medicina paliativa debe realizarse bajo una concepción integral de la persona enferma, considerando el modelo biopsicosocial como guía para el abordaje terapéutico. Con ello se pretende detectar las necesidades que presenta la persona en su esfera biológica, afectiva, psicológica, sociofamiliar y espiritual. Se pretende tratar al paciente como «un todo indivisible», considerando que el efecto final de la enfermedad, concretado en un concepto tan amplio como el sufrimiento, es de naturaleza multidimensional. La relación entre las diferentes dimensiones de la persona y las consecuencias de la enfermedad en ellas es circular: cada una es causa y consecuencia de la otra y todas contribuyen a la situación de sufrimiento global, también definido como de dolor total. La esfera espiritual de las personas, según la OMS, comprende aquellos elementos en los que se recoge la integración de los conceptos sobre uno mismo y sobre el significado y valor de la vida1.
Por último, y como extensión del abordaje integral de los pacientes, la atención a la familia también es un elemento imprescindible del ejercicio de los cuidados paliativos. La familia se encuentra afectada por el sufrimiento de su ser querido, la sobrecarga física de su cuidado, la sobrecarga afectiva de la toma de decisiones, la incertidumbre sobre el futuro y los miedos culturales y propios hacia la muerte.
Cuando se integran todas las consideraciones se constituye el concepto completo de los cuidados paliativos que entiende que éstos son el «cuidado activo e integral de las personas con enfermedades en fase terminal y sus familiares para la obtención de una mejora de la calidad de vida»1-4.
La medicina paliativa representa la alternativa al tipo de atención que están recibiendo las personas con enfermedades en fase terminal. La aceptación de «este modo de tratar y cuidar» a los pacientes con enfermedades que les conducen rápidamente a la muerte cambiará las respuestas inadecuadas que el sistema sanitario ofrece a dichas personas, desgraciadamente, con una frecuencia no deseable.
Objetivos y bases de la terapéutica en la medicina paliativa
El objetivo de la medicina paliativa es el control de los síntomas para conseguir una mejora del bienestar de la persona. Es un intento de paliar las complicaciones que provoca la enfermedad, actuando directamente sobre éstas aunque la causa (proceso patológico de base) no esté controlada. La elección del tratamiento se realiza en función de su eficacia para el control de un nivel dado de sufrimiento, evaluándose la enfermedad en relación a la intensidad del sufrimiento que origina, no por las supuestas expectativas vitales que presenta el paciente. Se establece así una terapéutica escalonada en la que se van introduciendo fármacos, retirando o no los previos, hasta conseguir un efecto de alivio total, o de máximo alivio posible, de los síntomas que alteran la calidad de vida del paciente.
Las diversas complicaciones de la enfermedad en fase terminal (como el dolor, la disnea, el delirio, los trastornos metabólicos y digestivos y la psicopatología) se presentan independientemente del tipo de cáncer; es decir: las neoplasias que no tienen cura provocan, en su evolución a la muerte, el síndrome de fase terminal constituido por el conjunto de los síntomas descritos. En las enfermedades no neoplásicas es esperable que muchos de los síntomas también estén presentes. No en vano representan la manifestación de la evolución a la muerte. De los síntomas referidos, el dolor, la dificultad respiratoria y los trastornos afectivos son síntomas que se presentan con una elevada frecuencia en la fase terminal, independientemente de que la enfermedad causal sea neoplásica o no.
Una vez instaurada la fase terminal, la presencia de complicaciones va a ser una constante. Los esquemas terapéuticos deberían estar dirigidos a mantener una situación continua de no sufrimiento, y la respuesta de los profesionales (y del sistema sanitario) debería ser lo suficientemente ágil para resolver en muy poco tiempo las nuevas situaciones causantes de malestar.
Las circunstancias que rodean al paciente afectado de una enfermedad que lo lleva a la muerte son lo suficientemente especiales como para que los aspectos de relación del profesional con el paciente y su familia constituyan un elemento fundamental del acto terapéutico. Los modelos de relación distante no permiten llegar al enfermo y conocer sus necesidades de cuidado: los pacientes y sus familiares desean una medicina «más humanizada» en la que el profesional establezca una relación basada en la sensibilidad, la escucha activa, la comprensión y la solidaridad. Cuando las relaciones médico-paciente y médico-familia no son adecuadas, es difícil obtener una visión completa de lo que acontece. En esas circunstancias, las situaciones de dolor total no suelen tener respuesta a la exclusiva utilización de fármacos, y se produce el fracaso de la medicina en la obtención de la mejor situación de bienestar de los que sufren, porque se están muriendo.
Correspondencia: Miguel Ángel Benítez del Rosario Aptdo. de Correos, 10.521. Santa Cruz de Tenerife. Correo electrónico: mabenitez@comtf.es