El programa del paciente crónico complejo (PCC) del Alt Penedès tiene por objetivo mejorar la coordinación asistencial. El objetivo del presente trabajo fue evaluar la relación entre los costes asociados al programa y sus resultados en forma de ingresos evitados.
DiseñoAnálisis coste-efectividad desde la perspectiva del sistema sanitario a partir de un estudio antes-después.
EmplazamientoComarca del Alt Penedès.
Mediciones principalesLos resultados en utilización de servicios hospitalarios (ingresos, urgencias, hospital de día) y visitas de primaria del programa PCC se compararon con los anteriores a su implementación. El coste asignado a cada recurso correspondió al concierto del hospital con CatSalut y las tarifas del ICS para atención primaria. Se llevó a cabo un análisis de sensibilidad a partir del método de bootstrapping. La intervención se consideró coste-efectiva si la ratio coste-efectividad incremental (RCEI) no superaba el coste de un ingreso (1.742,01€).
ResultadosSe incluyó a 149 pacientes. Los ingresos se redujeron de 212 a 145. El RCEI fue 1.416,3€ (94.892.9€/67). El análisis de sensibilidad mostró que en el 95% de los casos los costes podrían variar entre 70.847,3€ y 121.882,5€, y los ingresos evitados entre 30 y 102. En el 72,4% de las simulaciones el programa fue coste-efectivo.
ConclusionesEl análisis de sensibilidad muestra que en la mayoría de situaciones el programa del PCC sería coste-efectivo, aunque en un porcentaje de casos el programa podría suponer un aumento global del coste de la atención, a pesar de suponer siempre una reducción en el número de ingresos.
The complex chronic patient program (CCP) of the Alt Penedès aims to improve the coordination of care. The objective was to evaluate the relationship between the costs associated with the program, and its results in the form of avoided admissions.
DesignDost-effectiveness analysis from the perspective of the health System based on a before-after study.
LocationAlt Penedès.
Main measurementsHealth services utilisation (hospital [admissions, emergency visits, day-care hospital] and primary care visits). CCP Program results were compared with those prior to its implementation. The cost assigned to each resource corresponded to the hospital CatSalut's concert and ICS fees for primary care. A sensitivity analysis using boot strapping was performed. The intervention was considered cost-effective if the incremental cost-effectiveness ratio (ICER) did not exceed the cost of admission (€ 1,742.01).
Results149 patients were included. Admissions dropped from 212 to 145. The ICER was €1,416.3 (94,892.9€/67). Sensitivity analysis showed that in 95% of cases the cost might vary between €70,847.3 and €121,882.5 and avoided admissions between 30 and 102. In 72.4% of the simulations the program was cost-effective.
ConclusionsSensitivity analysis showed that in most situations the PCC Program would be cost-effective, although in a percentage of cases the program could raise overall cost of care, despite always reducing the number of admissions.
Como resultado de múltiples desórdenes médicos y no médicos concurrentes los sistemas de salud se enfrentan a un creciente número de pacientes con necesidades de atención compleja1,2. Por otra parte, el envejecimiento está asociado a un incremento en la probabilidad de sufrir alguna enfermedad crónica. Según los resultados de la encuesta de salud de Cataluña, el 91,7% de los hombres y el 96,2% de las mujeres de 65 años y más presentan alguna enfermedad crónica. La elevada supervivencia de la población da lugar a la coexistencia de múltiples condiciones crónicas, que influye tanto en los patrones de práctica clínica como en los resultados en salud3. Las personas con múltiples enfermedades crónicas son más propensas a estar en riesgo de deterioro funcional4 y de sufrir eventos adversos por medicamentos5. Por otra parte, su atención médica es a menudo fragmentada por falta de coordinación entre los diferentes proveedores de salud3, y su capacidad de autocuidado disminuye a medida que el número de problemas de salud coexistentes se incrementa6. Por tanto, no sorprende que los pacientes con múltiples enfermedades crónicas sean más propensos a ser hospitalizados por problemas potencialmente evitables, generando unos resultados en salud por debajo de lo que se podría esperar, con un incremento en los costes de la atención sanitaria7. En los últimos años diferentes organizaciones han propuesto soluciones innovadoras en el proceso de atención de los pacientes crónicos en situación de complejidad8. Los programas están diseñados para ayudar a los pacientes y cuidadores en el manejo de sus problemas de salud a partir de una planificación de la atención sanitaria y del seguimiento individualizado. Los pacientes con una alta probabilidad de utilización de recursos sanitarios, pero con una carga de enfermedad manejable, fueron los que más se beneficiaron de estos programas8–11.
En la comarca del Alt Penedès se planteó el desarrollo y la implementación de un programa dirigido a los pacientes crónicos complejos (PCC) con el objetivo de mejorar la coordinación de la atención sanitaria de estos pacientes, que se caracterizan por un elevado consumo de recursos sanitarios. Inicialmente, y para asegurar su factibilidad, en el programa se incluyó a los PCC con diagnóstico principal de insuficiencia cardiaca. El objetivo de este trabajo fue evaluar el impacto del programa del PCC del Alt Penedès a partir del coste del programa por ingreso evitado. La hipótesis de trabajo al desarrollarlo fue que una mejor coordinación entre niveles asistenciales permitiría disminuir los ingresos hospitalarios.
MétodoSe llevó a cabo un análisis coste-efectividad para evaluar el coste de evitar un ingreso desde la perspectiva del sistema sanitario. El consumo de recursos asociados al modelo de atención del programa del PCC se comparó con el consumo asociado al modelo previo a su implementación. El programa se inició en mayo de 2011 y su evaluación se llevó a cabo en septiembre de 2012. En el Alt Penedès existen 3 proveedores de salud, uno para cada ámbito asistencial, diferentes para cada ámbito asistencial que dan cobertura a 106.216 habitantes en 2 núcleos urbanos (Vilafranca del Penedès y Sant Sadurní d’Anoia) y 24 rurales. La atención primaria corresponde al Institut Català de la Salut (ICS), la atención hospitalaria al Hospital Comarcal del Alt Penedès (Consorcio Sanitario Alt Penedès) y la atención sociosanitaria al centro Ricard Fortuny (Consorcio Sociosanitario Vilafranca). Los resultados que se presentan se corresponden con la evaluación del programa de coordinación entre atención primaria y hospitalaria.
Población de estudioEn el momento de implementación del programa los PCC fueron identificados a partir de la información disponible en la historia clínica electrónica de atención primaria del ICS, el e-CAP y los ingresos durante el último año a partir del conjunto mínimo básico de datos al alta hospitalaria del Hospital Comarcal del Alt Penedès. Del e-CAP se obtuvo información sobre la edad del paciente y comorbilidades, seleccionando finalmente aquellos pacientes que habían tenido un mínimo de 2 ingresos el año anterior12. Los pacientes identificados como PCC debían tener 69 años o más o estar incluidos en el programa de atención a domicilio. Además, debían cumplir una de las siguientes condiciones: 1) presentar un mínimo de 3 problemas de salud crónicos, siendo al menos uno de ellos: enfermedad pulmonar obstructiva crónica (EPOC), asma, insuficiencia cardíaca (IC); y 2) dependencia funcional (índice de Barthel<55), presencia de esclerosis lateral amiotrófica o esclerosis múltiple. Para este estudio se seleccionó a los pacientes que cumplían los criterios de PCC y que además uno de los problemas de salud fuese la IC. Otros criterios, como podría ser el número de medicamentos prescritos, no fueron tenidos en cuenta a la hora de identificar a los pacientes potencialmente PCC.
Todos los pacientes seleccionados inicialmente fueron revisados por las enfermeras gestoras de casos que confirmaron la información registrada en las diferentes fuentes de información.
Programa del paciente crónico complejoTiene por objetivo mejorar el seguimiento de los PCC a partir de la definición de rutas asistenciales que permiten coordinar su atención sanitaria entre la atención primaria y la especializada. Para ello el programa define 5 escenarios clínicos que permiten organizar la asistencia: estabilidad clínica, dificultad de manejo, agudización, ingreso y final de vida. La coordinación queda centrada en la figura de la gestora de casos, que es una enfermera propia de atención primaria y que sirve de enlace entre los profesionales de la atención primaria y la hospitalaria.
En los pacientes estables el seguimiento corresponde al médico y a la enfermera de primaria y además implica la realización de una visita cada 6 meses por parte de la gestora de casos para valorar su estado, la detección de necesidades no cubiertas, así como posibles dificultades de manejo o agudizaciones que no hayan seguido el circuito establecido.
Los pacientes con dificultad de manejo son detectados por las propias gestoras de forma proactiva (a partir del seguimiento establecido o con otra periodicidad según las necesidades detectadas en el paciente en el momento de la evaluación), por el médico o enfermera de cabecera de forma oportunista o por el contacto del paciente con alguno de estos profesionales (a todos los pacientes en el programa se les informa sobre los teléfonos de contacto en caso de necesidad y horarios). Si el caso llega a la gestora de casos, esta trata de resolver la situación en contacto con su médico de cabecera o con el médico internista del dispositivo de hospital de día (unidad del paciente crónico agudizado [UPCA]), situado en el ámbito hospitalario. Si es un profesional de medicina o enfermería el que detecta esta situación son ellos los que intentan estabilizar la situación y, si es necesario, contactan con el médico internista de UPCA. En cualquier caso, la enfermera gestora de casos es informada sobre la situación del paciente. En caso de que el paciente no se pueda estabilizar es derivado a la UPCA. Los pacientes que sufren descompensaciones fuera del horario habitual de la UPCA son derivados a urgencias.
En los pacientes agudizados el circuito sería similar al anterior, con la diferencia de que en función del grado de severidad de la agudización pueden requerir derivación directa a urgencias hospitalarias. Los pacientes ingresados son seguidos tras el alta (coordinación mediante enfermera de enlace hospitalaria) de forma proactiva por la gestora de casos para evitar potenciales reingresos y estableciendo visitas de seguimiento por el médico y la enfermera de atención primaria. Por otro lado, la gestora de casos lleva a cabo la revisión del proceso de conciliación de la medicación al alta hospitalaria, con el fin de detectar errores de conciliación.
Por último, en los pacientes identificados como situación final de vida (estimación por parte del médico responsable de una supervivencia limitada a 12 meses), se adapta la intensidad de tratamiento y el control de síntomas a la calidad de vida del paciente y en caso necesario se coordina seguimiento con PADES.
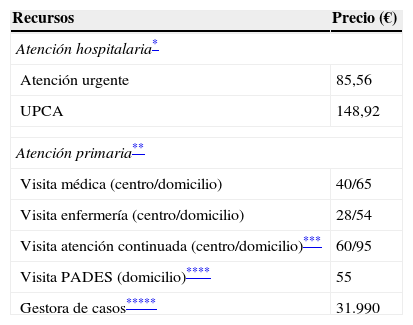
Identificación y cuantificación de los recursosLos recursos considerados antes y después de la implementación del programa fueron aquellos relacionados con la utilización de servicios. Además, después de la implementación del programa se consideraron las visitas a la UPCA y el coste asociado a la coordinación del programa (tabla 1). No se consideraron otros costes como pruebas complementarias o el consumo en farmacia.
Precios asignados a cada recurso
| Recursos | Precio (€) |
|---|---|
| Atención hospitalaria* | |
| Atención urgente | 85,56 |
| UPCA | 148,92 |
| Atención primaria** | |
| Visita médica (centro/domicilio) | 40/65 |
| Visita enfermería (centro/domicilio) | 28/54 |
| Visita atención continuada (centro/domicilio)*** | 60/95 |
| Visita PADES (domicilio)**** | 55 |
| Gestora de casos***** | 31.990 |
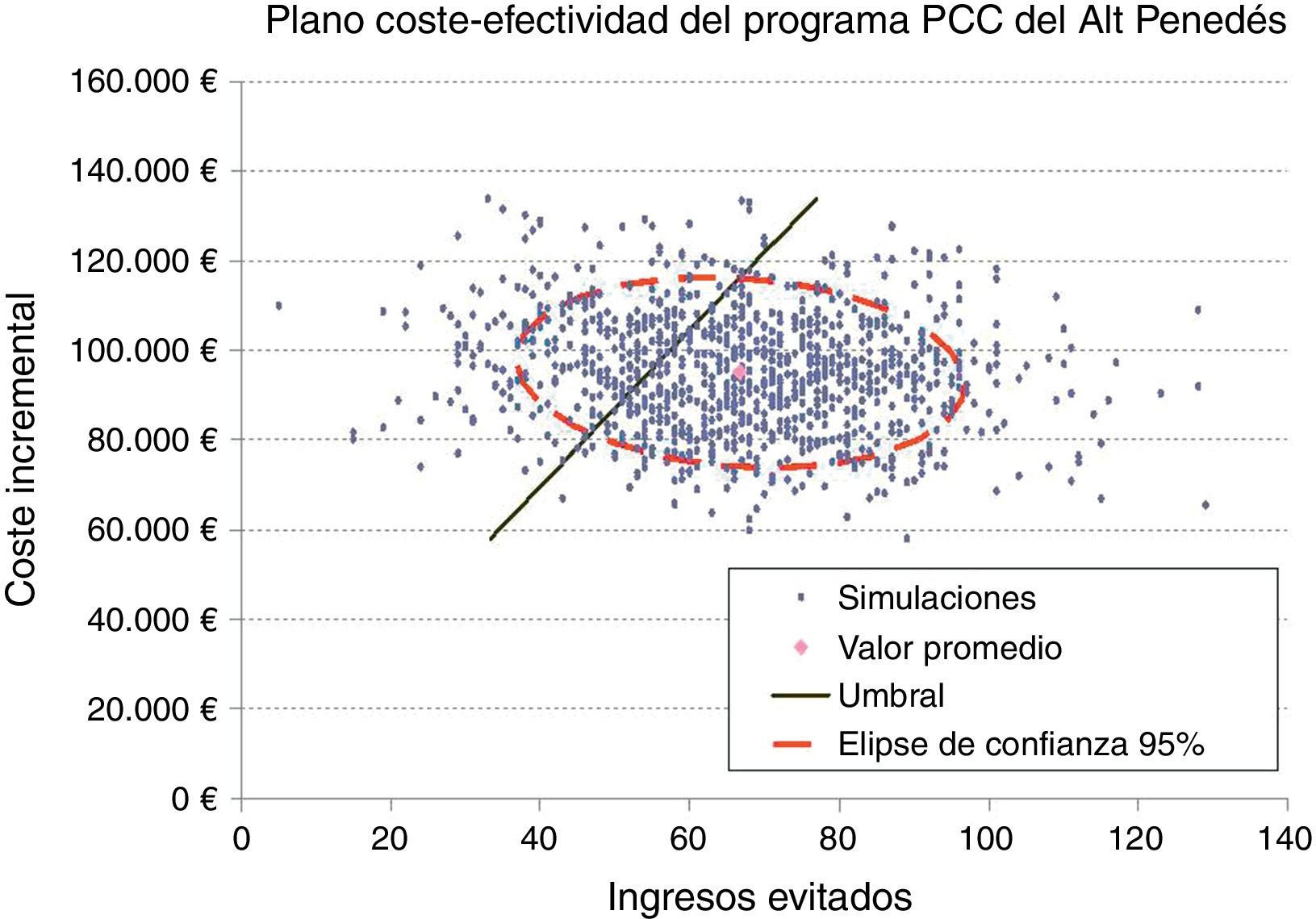
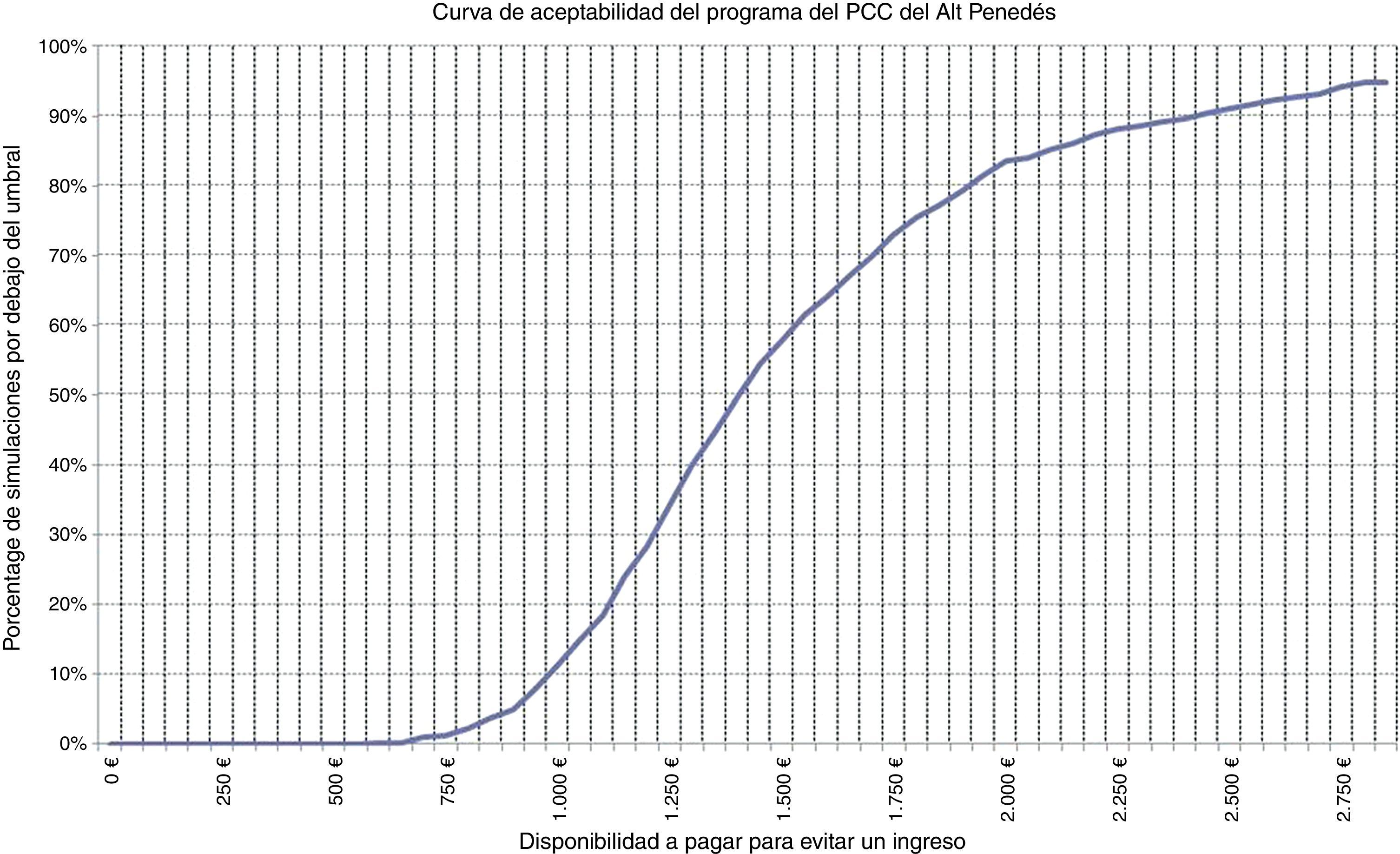
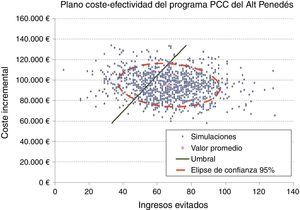
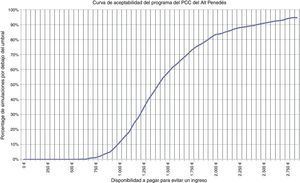
Se calculó la ratio coste-efectividad incremental (RCEI) como la razón entre la diferencia de costes y la diferencia de ingresos antes y después de la implementación del programa. Para considerar la intervención como coste-efectiva se consideró un umbral correspondiente al coste de un ingreso (1.742,01€; precio del concierto del Hospital Comarcal del Alt Penedès con CatSalut para el año 2012). Para estimar la incertidumbre en torno a los costes e ingresos observados se utilizó la técnica de bootstrapping con 1.000 muestreos. Los intervalos de confianza al 95% de costes e ingresos evitados se estimaron a partir de los percentiles 2,5 y 97,5 de la distribución de las muestras. Los resultados de las simulaciones se representaron en el plano coste efectividad junto con su elipse de confianza al 95% y la curva de aceptabilidad.
ResultadosEn el programa se incluyó a 149 pacientes, el 50,3% fueron mujeres y el promedio de edad 80,3 años (DE: 6,0). La mediana de tiempo dentro del programa fue de 383,5 días, falleciendo 30 pacientes (20,1%). El 50% de los pacientes tuvieron un tiempo de seguimiento que varió entre los 218 y los 492 días. El tiempo de seguimiento antes de la inclusión en el programa fue para cada paciente de la misma duración que el tiempo que estuvo en programa.
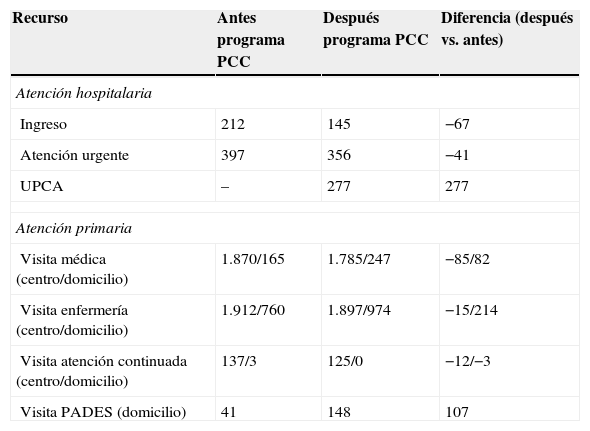
El número de ingresos hospitalarios disminuyó de 212 a 145, así como las visitas a urgencias del hospital, mientras que aumentaron el número de visitas a domicilio de primaria (tabla 2). El coste total antes de la implementación del programa fue de 587.294,4€, y después de 565.472,6€ (ahorro: 21.821,8€), aunque la distribución de costes fue diferente entre niveles asistenciales. En la atención hospitalaria el programa implicó un ahorro, mientras que en primaria se incrementaron los costes debido al aumento de las visitas a domicilio (tabla 3).
Utilización de servicios antes y después de la implementación del programa
| Recurso | Antes programa PCC | Después programa PCC | Diferencia (después vs. antes) |
|---|---|---|---|
| Atención hospitalaria | |||
| Ingreso | 212 | 145 | −67 |
| Atención urgente | 397 | 356 | −41 |
| UPCA | – | 277 | 277 |
| Atención primaria | |||
| Visita médica (centro/domicilio) | 1.870/165 | 1.785/247 | −85/82 |
| Visita enfermería (centro/domicilio) | 1.912/760 | 1.897/974 | −15/214 |
| Visita atención continuada (centro/domicilio) | 137/3 | 125/0 | −12/−3 |
| Visita PADES (domicilio) | 41 | 148 | 107 |
Costes asociados a cada recurso antes y después de la implementación del programa PCC
| Recurso | Antes programa PCC (€) | Después programa PCC (€) | Diferencia (después vs. antes) (€) |
|---|---|---|---|
| Atención hospitalaria | |||
| Ingreso | 369.306,1(311.819,8-425.050,4) | 252.591,4(203.815,2-304.851,8) | −116.714,7(−175.943,0- −54.002,3) |
| Atención urgente | 33.967,3(29.518,2-39.742,6) | 30.459,4(25.839,1-35.165,2) | −3.507,9(−8.299,32-1.411,7) |
| UPCA | – | 41.250,8(26.061,0-57.632,0) | 41.250,8(26.061,0-57.632,0) |
| Subtotal | 403.273,4(341.178,8-470.691,6) | 324.301,6(265.399,5-380.908,0) | −78.971,8(−141.251,5- −15.350,03) |
| Atención primaria | |||
| Visita médica | |||
| Centro | 74.800,0(66.100,0-83.840,0) | 71.400,0(62.840,0-80.200,0) | −3.400,0(−9.440,0-2.520,0) |
| Domicilio | 10.725,0(7.670,0-14.300,0) | 16.055,0(11.830,0-21.190,0) | 5.330,0(1.787,5-8.872,5) |
| Visita enfermería | |||
| Centro | 53.536,0(45.626,0-61.530,0) | 53.116,0(46.270,0-60.382,0) | −420,0(−7.028,0-6.552,0) |
| Domicilio | 34.200,0(25.222,5-46.125,0) | 43.830,0(33.997,5-54.495,0) | 9.630,0(−1.890,0-19.192,5) |
| Visita atención continuada | |||
| Centro | 8.220,0(5.910,0-10.830,0) | 7.500,0(5.190,0-10.320,0) | −720,0(−3.120,0-2.010,0) |
| Domicilio | 285,0(0,0-665,0) | Sin visitas | −285,0(−665,0-0,0) |
| Visita PADES | |||
| Domicilio | 2.255,0(0,0-6.270,0) | 8.140,0(825,0-18.150,0) | 5.885,0(−1.320,0-16.830,0) |
| Gestora casos (16 meses) | No existía su función antes del programa | 41.130,0 | 41.130,0 |
| Subtotal | 184.021,0(162.526,0-207.198,5) | 241.171,0(219.747,0-263.309,0) | 57.150,0(38.798,0-75.441,0) |
| Total | 587.294,4(523.301,1-652.368,0) | 565.472,6(507.048,5-631.609,3) | –21.821,8(–92.053,8-51.970,1) |
Entre paréntesis se presentan los intervalos de confianza al 95% calculados a partir de la técnica de bootstraping. Para la gestora de casos no se ha calculado el intervalo de confianza al ser un coste del programa que no varía.
Si de los costes se elimina el ahorro asociado a los ingresos la implementación del programa supuso un incremento del coste total de 94.892,9€, que al relacionarlo con los 67 ingresos evitados supone un RCEI de 1.416,3€ por ingreso evitado, lo que indica que se trata de una intervención coste-efectiva. El análisis de sensibilidad mostró que en el 95% de los casos los costes podrían variar entre 70.847,3€ y 121.882,5€, y los ingresos evitados entre 30 y 102 (fig. 1). En el 72,4% de las simulaciones el programa PCC fue coste-efectivo (fig. 2).
DiscusiónLos resultados del estudio muestran que la intervención ha sido coste-efectiva, dado que el coste asociado a cada ingreso evitado ha sido inferior al coste de un ingreso. Sin embargo, en el caso de la atención hospitalaria los costes se han reducido, pero no así en atención primaria, donde se han incrementado debido a la imputación del coste de la enfermera gestora de casos y al aumento de las visitas de atención domiciliaria que puede deberse a diferentes factores. Por un lado, la propia gestión de casos, que en su objetivo de detectar de forma proactiva situaciones de desestabilización del paciente, ha podido generar parte del incremento en la utilización de algunos servicios de atención primaria para mejorar el control domiciliario del paciente. Por otro lado, la intensificación en la educación de los pacientes sobre signos y síntomas de alarma y la información sobre recursos asistenciales han generado más consultas. El otro elemento clave en los resultados descritos es la UPCA, que aporta una atención integral más orientada a la cronicidad y permite en muchos casos conseguir la estabilización del paciente y mantenerle en su entorno habitual evitando ingresos.
Al comparar los resultados con los de una revisión sistemática de 10 ensayos clínicos de intervenciones dirigidas a pacientes con múltiples enfermedades crónicas y llevados a cabo en la atención primaria, se observan resultados similares en algunos aspectos13. En uno de los trabajos incluidos en esta revisión se redujeron de forma estadísticamente significativa los reingresos, aunque el resto de indicadores relacionados con el número de visitas a diferentes perfiles profesionales no varió, así como tampoco lo hicieron las visitas a urgencias. En otros 2 estudios los ingresos, reingresos y el número de días de estancia por paciente se redujeron de forma significativa, a pesar de que el número de visitas al médico no varió. En otras revisiones sistemáticas que incluyen diferentes tipos de intervenciones también se observó una reducción del número de ingresos en el grupo intervención14–16. Estos resultados son similares a los observados en nuestra evaluación, donde el consumo de recursos hospitalarios se ha reducido, pero no las visitas a la atención primaria.
La principal limitación del estudio es el diseño antes-después, ya que se asume que los pacientes hubieran continuado ingresando como lo hacían antes de entrar en el programa. Esta asunción podría justificarse en nuestro entorno si tenemos en cuenta el modelo predictivo desarrollado por la AATRM, en el que la variable con mayor capacidad para predecir un ingreso futuro fueron los ingresos anteriores12. A partir de los resultados de la evaluación el programa parece haber sido capaz de reducir este incremento de la probabilidad observado en los modelos predictivos. Además hay que tener en cuenta que las necesidades de los pacientes en situación de complejidad aumentan con el paso del tiempo debido a un deterioro progresivo, por lo que hubiese sido esperable un aumento en las urgencias y los ingresos. La identificación de un grupo control adecuado en este tipo de intervención es complejo, ya que los pacientes del grupo control también podrían beneficiarse del programa, lo que diluiría el efecto de la intervención, y en el caso de tomar como control otro territorio en realidad se estarían comparando 2 formas de gestión diferentes. Por ello, y a pesar de las limitaciones descritas, la forma más factible para evaluar la efectividad de la intervención fue el diseño antes-después, similar al utilizado en otros trabajos de evaluación económica17,18. Otra limitación del trabajo es la falta de información sobre el consumo en farmacia. Es posible que el cambio en el manejo de los pacientes haya dado lugar a cambios en los planes de medicación que hayan mejorado la adecuación de la prescripción, y que de forma indirecta hayan modificado el coste de la prescripción. Sin embargo, este punto no fue evaluado y se asumió que el coste en farmacia era constante entre ambas fases del estudio. Por último, la posible existencia de un efecto estacional en la variación de los ingresos se vería compensado por la duración del programa que en el momento de la evaluación era de un año y 4 meses.
El programa del PCC de l’Alt Penedés es coste-efectivo, implicando un ahorro en el ámbito hospitalario y un aumento de los costes en atención primaria. El análisis de sensibilidad muestra que en la mayoría de situaciones (72,4%) la intervención sería coste-efectiva. En el 27,6% de casos el programa podría suponer un incremento global del coste de la atención, a pesar de conseguir reducir el número de ingresos.
Es escasa la evidencia sobre la efectividad y eficacia de los modelos de atención a pacientes crónicos complejos, y las rutas asistenciales desarrolladas a nivel territorial para la coordinación entre la atención primaria y la hospitalaria.
Qué aporta este estudioLa coordinación de la atención de los pacientes crónicos complejos a partir de un modelo que incorpora enfermeras gestoras de casos y un hospital de día con capacidad de respuesta para situaciones complejas mejora la eficiencia del sistema.
Se debería incentivar la colaboración entre la atención primaria y la hospitalaria para la implementación de estrategias de abordaje de la cronicidadad.
Los autores agradecen a Joan Carles Contel y a Anna García-Altéssus sus comentarios al trabajo realizado, y a Isabel Rosich su apoyo para la elaboración del mismo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
El presente trabajo recibió durante la Segunda Jornada del Plan de Salud de Cataluña 2011-2015 celebrada en diciembre de 2012, uno de los 5 premios a las mejores experiencias. Información disponible en: http://www20.gencat.cat/portal/site/salut/menuitem.08bf9901ea011adbe23ffed3b0c0e1a0/?vgnextoid=c1636ea13f98b310VgnVCM1000008d0c1e0aRCRD&vgnextchannel=c1636ea13f98b310VgnVCM1000008d0c1e0aRCRD&vgnextfmt=default&contentid=76022dd9ce98b310VgnVCM1000008d0c1e0aRCRD