Editado por: Dra Carme Saperas Pérez. Atenció Primària i a la Comunitat Vallès Occidental i Vallès Oriental. Institut Català de la Salut
Última actualización: Julio 2025
Más datosLa telemedicina ofrece una oportunidad para mejorar la atención primaria, promoviendo un acceso más equitativo a los servicios de salud y fomentando el empoderamiento del paciente. Al facilitar la comunicación remota, la personalización de la atención y el acceso a la información médica, los pacientes pueden asumir un papel activo en su cuidado. Sin embargo, para maximizar sus beneficios, es esencial abordar desafíos éticos como la privacidad, la seguridad de los datos y la equidad en el acceso. Para su implementación exitosa, es necesario capacitar a pacientes y profesionales, garantizando que la tecnología se integre sin comprometer la calidad de la atención. Además, la telemedicina debe complementarse con consultas presenciales y respetar principios éticos fundamentales, como la autonomía y el consentimiento informado. En atención primaria, su adopción debe garantizar un acceso inclusivo y adaptado a diversas necesidades, para evitar la perpetuación de desigualdades y mejorar los resultados en salud.
Telemedicine presents an opportunity to enhance primary care by promoting more equitable access to healthcare services and fostering patient empowerment. By enabling remote communication, personalised care, and access to medical information, patients can take an active role in their healthcare. However, to fully realise its benefits, it is crucial to address ethical challenges such as privacy, data security, and equity in access. For its successful implementation, it is necessary to provide training for both patients and healthcare professionals, ensuring that technology is integrated without compromising the quality of care. In addition, telemedicine should be complemented by face-to-face consultations and respect fundamental ethical principles, such as autonomy and informed consent. In primary care, its adoption must ensure inclusive access tailored to diverse needs, avoiding the perpetuation of inequalities and improving health outcomes.
Desde principios del siglo XXI, las estrategias globales, como las resoluciones de la Organización Mundial de la Salud (OMS) sobre salud digital, han fomentado la adopción de tecnologías de la información y comunicación en los sistemas de salud, promoviendo su accesibilidad y eficacia1. En el contexto actual del Sistema Nacional de Salud español, la incorporación de la salud digital está contemplada principalmente a través de la Estrategia de Salud Digital, promovida por el Ministerio de Sanidad2. Esta estrategia busca integrar la salud digital en los procesos asistenciales para mejorar la relación entre los profesionales sanitarios y los pacientes, promover un enfoque proactivo y equitativo de la salud y garantizar la sostenibilidad del sistema. La telemedicina, entendida como la prestación de servicios de salud a distancia, ha transformado la comunicación entre pacientes y profesionales sanitarios, mejorando, en muchos casos, la calidad de la atención, la experiencia del paciente y la eficiencia de los sistemas de salud, aunque también plantea desafíos relacionados con la carga de trabajo y la adopción tecnológica1,3-6. Este enfoque no solo ha mejorado la accesibilidad a la atención sanitaria, al ofrecer alternativas de cuidado a distancia, sino que también ha permitido una mayor autonomía al paciente, a la vez que facilita un seguimiento más personalizado y efectivo de su salud7.
En este contexto, los objetivos del presente artículo son explorar la relación entre la telemedicina, el empoderamiento del paciente y los principios éticos, así como proveer recomendaciones prácticas para los profesionales de salud en atención primaria (AP).
Empoderamiento del pacienteEl empoderamiento en salud se entiende como la capacidad de una persona para desarrollar las herramientas cognitivo-conductuales que le permitan modificar su estilo de vida y adoptar conductas que promuevan su salud8. Este enfoque aboga por situar al paciente como eje central de la atención médica, fomentando su participación activa y autonomía en la toma de decisiones relacionadas con su salud dentro de un marco de colaboración entre paciente y profesionales de la salud.
La telemedicina aporta múltiples beneficios tanto para los pacientes como para los profesionales y sistemas de salud. En primer lugar, mejora el acceso al sistema sanitario, especialmente para pacientes ubicados en zonas geográficamente aisladas, con dificultades de desplazamiento o incapacidad para salir del domicilio, promoviendo una atención más equitativa9. Además, puede reducir el tiempo invertido por pacientes y profesionales y puede reducir las esperas, a la vez que disminuye costes asociados al transporte o a desplazamientos frecuentes4,10. También puede ser una herramienta valiosa en contextos de escasez de profesionales sanitarios o en aquellos con largas listas de espera, al optimizar los recursos disponibles y ampliar la cartera de servicios, incluyendo el acceso a super especialistas y equipos multidisciplinares, sin comprometer la calidad de la atención prestada10.
Por otro lado, la telemedicina puede fomentar el empoderamiento y la autonomía del paciente en el manejo de su salud. El acceso digital a su historial clínico les permite involucrarse activamente al reducir barreras de acceso a la información, facilitando también la toma de decisiones compartida, el seguimiento de los tratamientos y la mejora de los resultados clínicos11,12. Este modelo incrementa la comprensión del plan de cuidados, refuerza la confianza en el equipo sanitario de referencia, potencia el control de su propia salud y contribuye significativamente a la adherencia terapéutica12.
Sin embargo, aunque la telemedicina tiene el potencial de mejorar el acceso a la atención médica para una gran parte de la población, los beneficios no se distribuyen equitativamente, lo que representa un desafío significativo para la justicia social en salud13. La brecha digital, entendida como las desigualdades en el acceso, uso y habilidades tecnológicas, es un factor determinante que perpetúa las disparidades en la atención sanitaria digital13,14. En particular, grupos como las personas mayores, las mujeres, las personas con discapacidad y aquellas en situación de vulnerabilidad social enfrentan barreras adicionales para acceder a la telemedicina14. Además, los individuos con niveles educativos bajos, ingresos reducidos y limitados recursos tecnológicos, como la falta de infraestructura adecuada o dispositivos, se ven especialmente excluidos de los beneficios del empoderamiento digital13,14. Estos determinantes digitales de salud contribuyen a la ampliación de las desigualdades existentes, lo que resalta la necesidad de políticas y enfoques inclusivos que aborden las disparidades en la salud digital.
En cuanto a la calidad asistencial, aunque la telemedicina puede ser una alternativa viable a la consulta presencial en muchos casos, hay que considerar que se pierden algunos matices fundamentales, especialmente en lo que respecta a la comunicación no verbal, la empatía y la conexión entre médico y paciente, así como la posibilidad de realizar una exploración física completa10. Algunos estudios señalan que esta modalidad puede generar una distancia en la relación de confianza, un elemento clave para el empoderamiento del paciente y la toma de decisiones compartidas12-14.
El uso de la telesalud debe implementarse de manera ética, equilibrada y regulada. Tanto los profesionales como los pacientes deben contar con las competencias tecnológicas mínimas necesarias para interactuar de manera efectiva y segura6. Además, es importante establecer normas claras que regulen el uso de la tecnología en salud, asegurando la confidencialidad de los datos y la protección de la privacidad del paciente1,2,7,15.
No existe un único modelo para todos, pero con el aumento de la digitalización en diferentes aspectos de la vida, es previsible un creciente uso de la telemedicina. Para garantizar su adopción equitativa y efectiva, es recomendable implementar programas de alfabetización digital, así como desarrollar políticas y medidas sociales que faciliten su acceso universal, asegurando al mismo tiempo la calidad del servicio. Hay que apostar por un futuro híbrido, en el que tanto los profesionales como los pacientes puedan aprovechar las ventajas de la telemedicina, promoviendo un uso más proactivo y preventivo por parte de los pacientes, sin tener que renunciar a la consulta presencial en aquellos casos en que sea necesario.
Consideraciones Éticas de la telemedicinaAutonomía, dignidad y consentimiento informadoLa autonomía del paciente, principio básico de la bioética, es su derecho a decidir sobre su atención médica, tratamientos y control de su información de salud16. La OMS, en la guía Global strategy on digital health 2020-2025, recomienda regular el acceso y tratamiento de los datos de salud para garantizar derechos como la transparencia, el consentimiento y la rendición de cuentas, con mecanismos efectivos de protección1. Propone medidas basadas en políticas nacionales o regionales para prevenir el uso indebido, pérdida o destrucción de datos. El intercambio de datos digitales debe ser seguro, proteger la privacidad y contar con el consentimiento del paciente. En Europa, estos principios están en el Reglamento General de Protección de Datos (RGPD) y en España en la Ley Orgánica 3/201817,18.
Confidencialidad, privacidad y seguridad de los datosLa telemedicina debe garantizar la confidencialidad y seguridad en el almacenamiento y transmisión de datos. El intercambio de información entre profesionales requiere, como mínimo, el consentimiento verbal informado del paciente y debe estar relacionado con el caso tratado18. Los profesionales deben priorizar el bienestar del paciente, ofrecer atención competente, transparencia y respeto a la privacidad. Además, es fundamental asegurar la continuidad de la atención en todo momento19. Proteger la privacidad y confidencialidad en telemedicina es tan crucial como en entornos de visita presencial. Los sitios web deben publicar políticas claras sobre la recolección y uso de datos para garantizar la transparencia19.
Equidad en el acceso a la atención con el uso de la telemedicinaExaminar los factores sociales y políticos que generan desigualdades en salud es clave para abordarlas. Las intervenciones digitales, bien diseñadas e implementadas, pueden mejorar la equidad en salud. La evidencia demuestra que las intervenciones digitales bien diseñadas fortalecen la equidad en salud y la rendición de cuentas, contribuyendo a no dejar a nadie atrás7,14. Sin embargo, es crucial considerar las dinámicas de género y poder, al implementar estas soluciones. Ignorar estos aspectos podría perpetuar o agravar la situación de poblaciones marginadas14.
La formación en bioética es esencial para los profesionales que enfrentan desafíos éticos, enfocándose en principios como privacidad, confidencialidad y autonomía20.
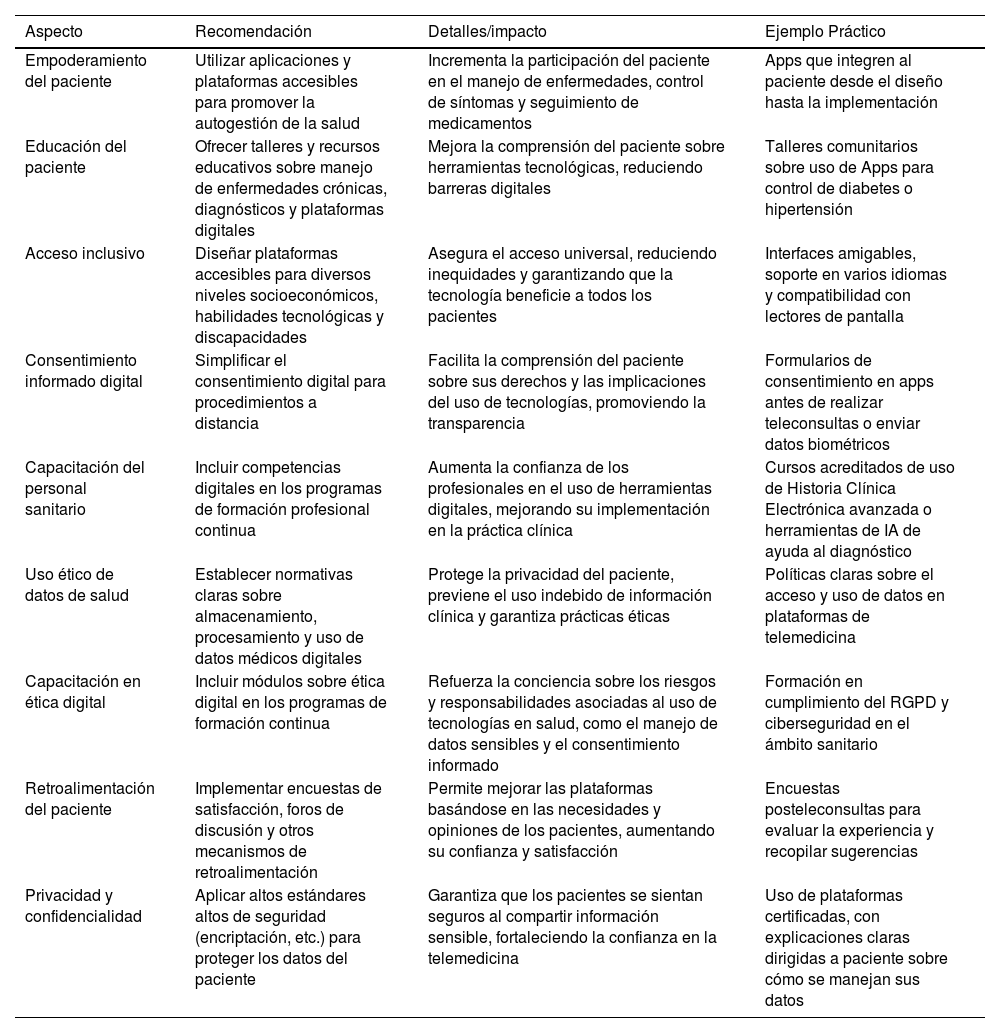
Propuestas para implementar el empoderamiento del paciente en telemedicina en atención primariaLa telemedicina tiene un notable potencial para empoderar a los pacientes y mejorar la calidad de la atención médica, siempre que se gestionen adecuadamente los desafíos éticos que plantea. En el contexto de la AP, donde la interacción continua entre pacientes y profesionales de la salud es imprescindible, el empoderamiento del paciente a través de herramientas digitales puede ser un factor clave para su implementación exitosa (tabla 1)9.
Resumen de las propuestas para implementar el empoderamiento del paciente en telemedicina en Atención Primaria
| Aspecto | Recomendación | Detalles/impacto | Ejemplo Práctico |
|---|---|---|---|
| Empoderamiento del paciente | Utilizar aplicaciones y plataformas accesibles para promover la autogestión de la salud | Incrementa la participación del paciente en el manejo de enfermedades, control de síntomas y seguimiento de medicamentos | Apps que integren al paciente desde el diseño hasta la implementación |
| Educación del paciente | Ofrecer talleres y recursos educativos sobre manejo de enfermedades crónicas, diagnósticos y plataformas digitales | Mejora la comprensión del paciente sobre herramientas tecnológicas, reduciendo barreras digitales | Talleres comunitarios sobre uso de Apps para control de diabetes o hipertensión |
| Acceso inclusivo | Diseñar plataformas accesibles para diversos niveles socioeconómicos, habilidades tecnológicas y discapacidades | Asegura el acceso universal, reduciendo inequidades y garantizando que la tecnología beneficie a todos los pacientes | Interfaces amigables, soporte en varios idiomas y compatibilidad con lectores de pantalla |
| Consentimiento informado digital | Simplificar el consentimiento digital para procedimientos a distancia | Facilita la comprensión del paciente sobre sus derechos y las implicaciones del uso de tecnologías, promoviendo la transparencia | Formularios de consentimiento en apps antes de realizar teleconsultas o enviar datos biométricos |
| Capacitación del personal sanitario | Incluir competencias digitales en los programas de formación profesional continua | Aumenta la confianza de los profesionales en el uso de herramientas digitales, mejorando su implementación en la práctica clínica | Cursos acreditados de uso de Historia Clínica Electrónica avanzada o herramientas de IA de ayuda al diagnóstico |
| Uso ético de datos de salud | Establecer normativas claras sobre almacenamiento, procesamiento y uso de datos médicos digitales | Protege la privacidad del paciente, previene el uso indebido de información clínica y garantiza prácticas éticas | Políticas claras sobre el acceso y uso de datos en plataformas de telemedicina |
| Capacitación en ética digital | Incluir módulos sobre ética digital en los programas de formación continua | Refuerza la conciencia sobre los riesgos y responsabilidades asociadas al uso de tecnologías en salud, como el manejo de datos sensibles y el consentimiento informado | Formación en cumplimiento del RGPD y ciberseguridad en el ámbito sanitario |
| Retroalimentación del paciente | Implementar encuestas de satisfacción, foros de discusión y otros mecanismos de retroalimentación | Permite mejorar las plataformas basándose en las necesidades y opiniones de los pacientes, aumentando su confianza y satisfacción | Encuestas posteleconsultas para evaluar la experiencia y recopilar sugerencias |
| Privacidad y confidencialidad | Aplicar altos estándares altos de seguridad (encriptación, etc.) para proteger los datos del paciente | Garantiza que los pacientes se sientan seguros al compartir información sensible, fortaleciendo la confianza en la telemedicina | Uso de plataformas certificadas, con explicaciones claras dirigidas a paciente sobre cómo se manejan sus datos |
Apps: aplicaciones móviles; IA: inteligencia artificial; RGPD: Reglamento General de Protección de Datos.
Fuente: elaboración propia
Uno de los pilares para promover este empoderamiento es la educación y formación en salud digital21. Es importante que los pacientes estén capacitados para usar las herramientas digitales disponibles. Para ello, pueden organizarse talleres y ofrecer recursos educativos que aborden no solo el uso de plataformas de telemedicina, sino también temas más amplios como el manejo de enfermedades crónicas, la comprensión de diagnósticos y tratamientos, y la alfabetización digital. Estos programas de formación continuada deben ser accesibles y estar disponibles para que los pacientes se mantengan informados sobre avances tecnológicos, ciberseguridad y buenas prácticas en el ámbito digital21. Así, los pacientes no solo comprenderán mejor su salud, sino que también podrán interactuar de manera más efectiva con sus profesionales sanitarios de referencia, lo que favorece una atención personalizada y de calidad.
Otro aspecto determinante es garantizar un acceso equitativo y efectivo a la tecnología. Es necesario que todos los pacientes, independientemente de su nivel socioeconómico o sus habilidades tecnológicas, puedan acceder a la información y las herramientas necesarias para su atención médica. Las plataformas de telemedicina deben ser accesibles, intuitivas y fáciles de usar, permitiendo que los pacientes, sin distinción, se beneficien de estas tecnologías. Además, las plataformas deben ofrecer opciones multilingües y ser inclusivas para personas con discapacidad22. Esto asegura que la telemedicina no excluya a ningún paciente y que todos tengan la oportunidad de participar en el proceso de atención, mejorando la equidad en salud.
La participación activa del paciente en la toma de decisiones sobre su salud es otro componente esencial del empoderamiento. Las plataformas digitales deben facilitar que los pacientes expresen sus preferencias, preocupaciones y dudas de manera clara y efectiva. Además de funciones básicas como agendar citas o recibir resultados de pruebas, es necesario que se creen entornos de comunicación abiertos y seguros donde los pacientes se sientan cómodos compartiendo información sobre su bienestar físico y emocional. La toma de decisiones compartida no solo mejora la satisfacción del paciente, sino que también promueve una mayor adherencia a los tratamientos y un sentido de control sobre su propio cuidado23. Asimismo, es interesante considerar la implementación de mecanismos de retroalimentación que permitan a los pacientes dar su opinión sobre el uso de las herramientas de telemedicina. Encuestas de satisfacción, foros de discusión y otros canales de comunicación directa con los profesionales de salud pueden proporcionar información valiosa sobre la experiencia del paciente. Estos datos, a su vez, pueden utilizarse para mejorar la interfaz de las plataformas y ajustar la formación del personal de salud. Incluir la retroalimentación de los pacientes asegura que las plataformas de telemedicina evolucionen para satisfacer mejor sus necesidades y expectativas, promoviendo un proceso de mejora continua en la atención24.
Y cómo ya se ha mencionado en un apartado anterior de este artículo, no podemos olvidar la importancia de las consideraciones éticas en el uso de la telemedicina. Desde el punto del paciente, deben sentirse seguros de que su información personal y de salud será protegida en todo momento. Las plataformas deben cumplir con los estándares más estrictos de seguridad y privacidad, utilizando tecnologías de encriptación y medidas de protección avanzadas para evitar accesos no autorizados. Además, los pacientes deben ser informados sobre cómo se maneja su información y tener control sobre quién tiene acceso a sus datos. Este nivel de transparencia y seguridad es indispensable para fomentar la confianza y la participación activa de los pacientes en la telemedicina.
Finalmente, para lograr un verdadero empoderamiento del paciente, todas estas estrategias deben implementarse de manera integrada, creando un sistema de telemedicina accesible, ético y centrado en el paciente. Un enfoque holístico que aborde la educación, el acceso, la participación y los desafíos éticos fortalecerá la confianza y satisfacción de los pacientes, y contribuirá a un sistema de salud más equitativo, sostenible y eficiente, donde los pacientes se conviertan en actores activos en la gestión de su salud.
ConclusionesLa telemedicina tiene el potencial de transformar la AP al mejorar el acceso a los servicios sanitarios y empoderar a los pacientes mediante el fomento de su autonomía, participación activa y acceso a la información sanitaria. Sin embargo, para maximizar sus beneficios, es necesario abordar los retos éticos asociados, cómo la privacidad, la seguridad de los datos y la brecha digital.
Para implementar el empoderamiento del paciente en telemedicina, las iniciativas deben centrarse en promover la alfabetización digital tanto en pacientes como en profesionales, garantizar un acceso inclusivo y ofrecer formación en bioética para reforzar principios como la autonomía, la confidencialidad y el consentimiento informado en el ámbito digital.
Se recomienda adoptar un modelo híbrido, que combine la atención presencial y la telemedicina, asegurando que la tecnología complemente, pero no sustituya, los aspectos humanos esenciales de la atención sanitaria. Además, la reflexión ética debe mantenerse como una prioridad para prevenir desigualdades en el acceso y en los resultados en salud.
El avance en la integración de la telemedicina, especialmente en AP requiere seguir fomentando la investigación en este campo. Es crucial evaluar su efectividad en diferentes contextos y poblaciones, así como desarrollar estrategias que garanticen su equidad y sostenibilidad a largo plazo, consolidándola como una herramienta fundamental para la AP primaria del futuro.
- –
Empoderamiento del paciente: la telemedicina permite una mayor autonomía en los pacientes, facilitando su participación en la toma de decisiones sobre su salud.
- –
Dilemas éticos en telemedicina: los desafíos éticos incluyen la protección de la privacidad y la seguridad de los datos, la equidad en el acceso a la tecnología y la necesidad de garantizar la calidad en la relación médico-paciente, evitando la despersonalización de la atención.
- –
Desigualdades y acceso digital: la brecha digital es un factor crítico que puede exacerbar las desigualdades en salud. Los pacientes con menos recursos tecnológicos o habilidades digitales se ven excluidos de los beneficios de la telemedicina, lo que plantea un reto ético importante para la equidad en la atención.
- –
Implicación práctica del empoderamiento: la telemedicina, cuando se gestiona de manera ética, puede fomentar la autonomía, participación activa y acceso a la información médica, mejorando la relación médico-paciente y garantizando una atención personalizada de calidad, pero requiere formación y capacitación digital para pacientes y profesionales.
- –
Necesidad de regulaciones claras y una telemedicina inclusiva: para asegurar una implementación ética, es necesario programas de alfabetización digital, soluciones tecnológicas adaptadas a las necesidades diversas de la población y que se establezcan políticas claras sobre la privacidad y la seguridad de los datos, garantizando que el consentimiento informado sea respetado en todo momento.
- –
Modelo híbrido y reflexión ética continua: para que la telemedicina cumpla con su potencial, se recomienda un enfoque híbrido que combine las ventajas de la telemedicina con la atención presencial, manteniendo una reflexión ética constante y adaptando directrices para asegurar una práctica equitativa, sostenible y centrada en el paciente.
Los autores han contribuido al manuscrito de la siguiente manera:
- -
Conceptualización: Marta Cárdenas-Ramos.
- -
Metodología: Marta Cárdenas-Ramos, Robert Panadés Zafra.
- -
Recopilación de datos: Marta Cárdenas-Ramos, Robert Panadés Zafra, Aïna Fuster-Casanovas, Montserrat Ciurana Tebé, Alba Junyent Bastardas, Alejandro Cervera García.
- -
Redacción-borrador original: Marta Cárdenas-Ramos, Robert Panadés Zafra, Aïna Fuster-Casanovas, Montserrat Ciurana Tebé, Alba Junyent Bastardas, Alejandro Cervera García.
- -
Redacción-revisión y edición: Marta Cárdenas-Ramos, Robert Panadés Zafra, Aïna Fuster-Casanovas, Alejandro Cervera García.
- -
Supervisión: Marta Cárdenas-Ramos
Todos los autores han leído y aprobado la versión final del manuscrito.
FinanciaciónLos autores declaran que este estudio no ha recibido ninguna fuente de financiación, ya sea del sector público, comercial o de entidades sin ánimo de lucro.
Consideraciones éticasEl artículo no involucra la participación de personas ni de animales en experimentos. En consecuencia, no fue necesario obtener la aprobación de un comité de ética. El trabajo se ajusta a los principios éticos establecidos en la Declaración de Helsinki en su última versión para la investigación con seres humanos, y cumple con la legislación vigente sobre la protección de datos personales.
Declaración de la IA Generativa y las Tecnologías Asistidas por IA en el Proceso de EscrituraDurante la preparación de este trabajo, los autores utilizaron la herramienta de inteligencia artificial generativa ChatGPT (modelo GPT-4) para mejorar la legibilidad y el lenguaje del manuscrito. Tras el uso de dicha herramienta, los autores revisaron y editaron cuidadosamente el contenido según fue necesario, asumiendo la plena responsabilidad del contenido final de la publicación.
Conflicto de interesesLos autores declaran que no existen conflictos de interés financieros, personales o de otro tipo que puedan influir en el contenido de este artículo.
Los autores desean expresar su agradecimiento a Carme Saperas Pérez, médico especialista en medicina familiar y comunitaria, por su valioso acompañamiento y asesoramiento en la puesta en marcha del estudio, así como por su supervisión a lo largo del proceso de elaboración del manuscrito. Asimismo, agradecen al resto de los integrantes del grupo de trabajo de Salud Digital de la Sociedad Catalana de Medicina Familiar y Comunitaria (CAMFiC) por su apoyo durante el desarrollo del artículo.