Una mujer de 24 años, bióloga, nulípara, con una pareja estable, que no desea embarazo hasta al menos 4-5 años, que no tolera los anticonceptivos orales combinados, que quisiera un método no hormonal y que no les «va bien» con preservativos, pide consejo anticonceptivo. Su médico de familia le recomienda el DIU de cobre. Ella no lo acepta, porque está convencida de que el DIU da infecciones, es fácil quedarse embarazada, una amiga lo expulsó, duele la regla, se sangra mucho, es llevar algo extraño, no puedes tomar antiinflamatorios, si adelgazas se cae, produce embarazos ectópicos y esterilidad en las mujeres sin hijos.
Introducción
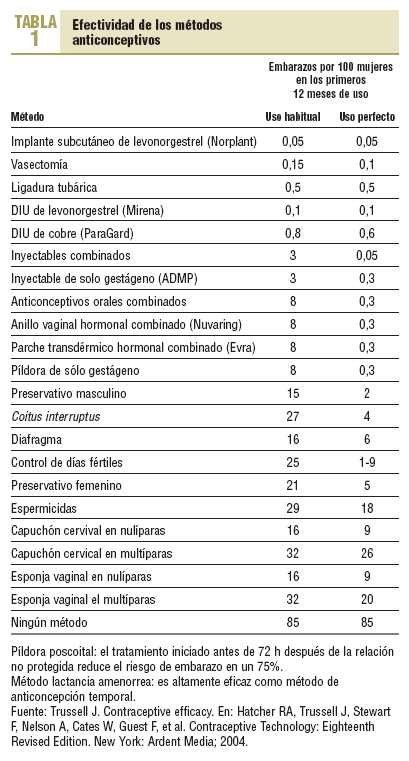
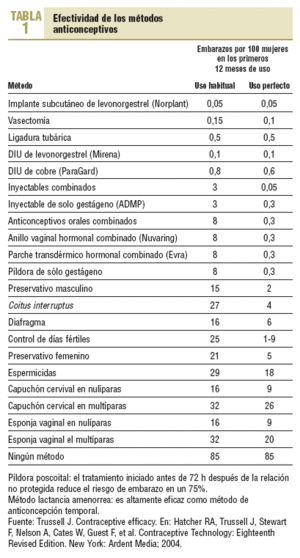
En el amplio panorama de métodos anticonceptivos disponibles en la actualidad1, los dispositivos intrauterinos (DIU) siguen ocupando un lugar esencial, que se está ampliando a medida que disponemos de nuevos modelos. Su uso en nuestro país, 4,7%, no es muy alto2, y no son muchos los médicos de familia (MF) que lo insertan, a pesar de realizarlo con buenos resultados3. En otros países ha sido habitual la inserción de DIU por los MF4-6, pero se aprecia cierto declive7. Falta de formación8, baja demanda de las mujeres, dificultades para mantener las habilidades, falta de tiempo, entre otros motivos, y tal vez, el hecho de relacionar sus raros fallos y efectos secundarios directamente con el acto de la inserción y el profesional que la hizo han influido en el desinterés de muchos médicos, tanto MF como ginecólogos, por este excelente anticonceptivo. ¡Ante un fallo con la píldora, casi toda la culpa se le echa a la mujer! ¿Pero ante un embarazo con un DIU? ¡Si ocurre una trombosis venosa profunda y una tromboembolia pulmonar con la píldora, qué le vamos a hacer! ¿Pero si migra un DIU? Los DIU que manejamos hoy tienen una eficacia similar a la ligadura tubárica9 (tabla 1), ofrecen una excelente relación coste-efectividad, y en conjunto, el balance beneficios/riesgos para la salud es muy favorable para los DIU frente a otros métodos. Los anticonceptivos orales combinados, incluidos los preparados de tercera y cuarta generación, causan más mortalidad que los DIU. Hay que divulgar más las nuevas evidencias10. Este artículo revisa el estado actual de la anticoncepción intrauterina11,12 y pretende mejorar su manejo por los MF.
Formación
La OMS recomienda que antes de insertar un DIU se reciba una formación mínima y que se realicen al menos 10 inserciones de distintos modelos bajo la supervisión directa de un experto. Hay zonas con MF que poseen esta experiencia y forman a sus residentes y colegas. Donde estas circunstancias no se dan, los ginecólogos han sido excelentes maestros de los MF. El procedimiento no es de una elevada complejidad, pero requiere cierta experiencia y habilidades en el área ginecológica, que muchos MF ya tienen debido a su práctica diaria. Los MF que no realizan habitualmente ginecoobstetricia, antes de comenzar a insertar DIU, deben actualizar sus conocimientos y habilidades en esta área. No es razonable insertar DIU sin manejar la exploración ginecológica. El mantenimiento de las habilidades puede requerir cierta dispensación, y así 1 o 2 MF por equipo podrían encargarse de realizar todas las inserciones de un centro de salud13.
Requisitos imprescindibles previos a la inserción
Las decisiones más importantes en la inserción de un DIU dependen de los 3 apartados siguientes:
Información: hay que informar a la mujer en sentido amplio sobre métodos anticonceptivos y en concreto sobre la inserción y seguimiento del DIU si fue su opción, asegurándonos de que ha entendido los posibles efectos secundarios y el riesgo de padecerlos14. Se debe entregar información escrita sobre los distintos DIU y mostrarle los dispositivos a la mujer. Es recomendable solicitar el consentimiento informado.
Historia clínica: revisar la historia clínica general (tabla 2) y realizar una anamnesis dirigida a la inserción del DIU, orientada a descartar factores de riesgo y contraindicaciones (tabla 3).
Exploración: realizar una exploración genital completa (tacto bimanual, inspección del cérvix e histerometría). Se puede hacer en el mismo acto de inserción.
No existe evidencia para realizar sistemáticamente pruebas complementarias. Según los hallazgos de la anamnesis y la exploración, se individualizará la realización de analíticas, cultivos, ecografías u otras pruebas, especialmente en algunas mujeres de riesgo.
«Puede haber más problemas, y más graves, por una mala anamnesis que por una técnica de inserción incorrecta»
La entrevista clínica
Es uno de los aspectos clave en la inserción del DIU, un método excelente que también entre las mujeres15 y en otros medios, Internet incluida16, goza de una injustificada mala prensa. Se debe cuidar la relación con las mujeres desde el área de admisión del centro de salud, en la consulta, en la camilla de exploración, antes de explorar, postinserción, durante las revisiones, o si hacemos una ecografía. Hay que individualizar, valorar sus creencias17. La primera vez que una mujer se somete a una exploración ginecológica requiere una especial sensibilidad. Todas nuestras conversaciones y comentarios deben ser comedidos. No más... «¡Que pase la del DIU!» Debe cuidarse mucho la intimidad.
«Una buena comunicación aumenta la información y facilita la inserción y el seguimiento del DIU»
Momento de la inserción
Cualquier día del ciclo puede ser válido para realizar la inserción18, siempre que se descarte la posibilidad de un embarazo19.
La primera mitad del ciclo supone menos riesgo de hacer coincidir inserción y embarazo. El momento ideal para la inserción son los días periovulatorios, en los que se encuentra una vagina y una cavidad sin restos hemáticos, un cuello favorable, menos actividad de prostaglandinas y un efecto sedante de la progesterona sobre el útero. La inserción los días de regla parece aumentar el riesgo de infecciones y la tasa de expulsiones y hemorragias, resulta más dolorosa, hace valorar peor las características de la secreción vaginal, y para las mujeres supone cierto «apuro» que puede influir en un rechazo del método.
El DIU de levonorgestrel (LNG), insertado en la primera semana del ciclo, al igual que otros métodos hormonales, permite conseguir niveles hormonales suficientes antes de la ovulación y comenzar su eficacia en ese mismo ciclo. Si se descarta la posibilidad de un embarazo se puede insertar en cualquier momento del ciclo.
Tras un aborto de menos de 12 semanas se puede insertar inmediatamente un DIU. Tras un aborto de más de 12 semanas y tras el parto, debe esperarse a la involución uterina, normalmente completada en 4 semanas. Tras una cesárea el plazo es similar. Es posible insertar DIU tras el alumbramiento, práctica poco habitual en nuestro medio hospitalario. Se pueden insertar DIU en la lactancia.
Se puede insertar un DIU en una primera y única visita. Si la mujer no está embarazada y no hay sospecha de infección genital, no hay razón para programarle una visita posterior. Las consultas programadas en anticoncepción, las demoras, sólo sirven para embarazar.
La inserción de emergencia del DIU de cobre es muy eficaz, y entre 1.000 mujeres a las que se inserta, menos del 1% tiene riesgo de embarazo, mientras con la anticoncepción de emergencia hormonal, entre 15 y 30 de cada 1.000 quedan embarazadas20. El DIU de cobre tiene un plazo más largo que el de la píldora poscoital de LNG (3-5 días máximo). Se recomienda insertarlo en los primeros 5 días tras el coito no protegido. Entre las 72 y 120 h poscoito, el DIU de cobre es mucho más eficaz que la píldora de LNG. En las mujeres con ciclos regulares, el plazo de inserción del DIU de cobre se puede alargar más allá del quinto día poscoito, hasta el quinto día estimado postovulación. Existen demasiadas barreras para esta indicación21. Del DIU-LNG no hay pruebas de su eficacia en anticoncepción de emergencia.
Hay evidencia para no recomendar profilaxis antibiótica de rutina22, ni siquiera en pacientes con riesgo de endocarditis bacteriana. Podría plantearse en mujeres de alto riesgo de infecciones de transmisión sexual (ITS) y/o en inserciones de emergencia (azitromicina o doxiciclina).
Hay evidencia de que la toma de un antiinflamatorio no esteroideo (AINE) 1 h antes de la inserción puede hacer que ésta resulte menos molesta (ibuprofeno 400 mg).
El misoprostol administrado por vía vaginal, 2 comprimidos 2 h antes de la manipulación del cérvix, puede ayudar en inserciones/extracciones dificultosas, al mejorar la permeabilidad del cuello.
Una vejiga llena puede facilitar la inserción en algunas mujeres, si tienen un útero muy en ante cuyo eje se alinea mejor con la repleción vesical.
Contraindicaciones
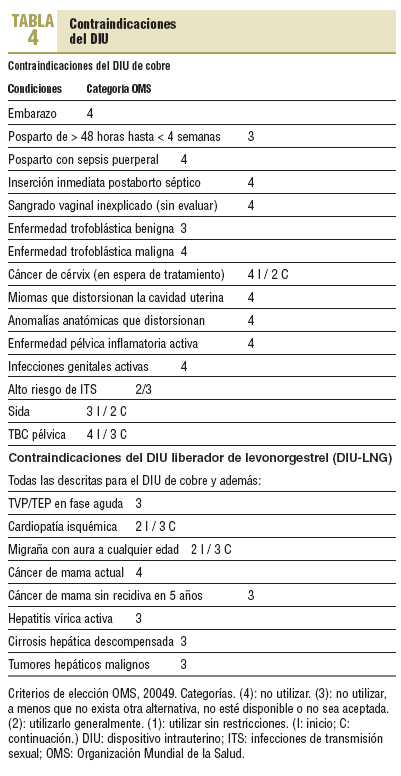
Se resumen en la tabla 4. Hay que matizarlas en ocasiones según los distintos tipos de DIU. Alguna merece comentarios.
El antecedente de enfermedad pélvica inflamatoria (EPI), o el antecedente de embarazo ectópico, no contraindican el uso del DIU, una vez que se han resuelto y en un plazo razonable.
Alergia a los metales no es sinónimo de alergia al cobre, y suele deberse al níquel y al cromo, los más alergénicos. A las mujeres que la refieren, les realizamos una prueba de contacto con una chapa de cobre puro, de 1-2 cm, que mantenemos en el brazo no dominante durante 48 h, fijada con esparadrapo hipoalérgico. Hay esparadrapos más alergénicos que los metales. Son excepcionales las alergias al cobre23, pero descartarlas ayuda a aceptar mejor otros posibles efectos secundarios menores del DIU. Son excepcionales las alergias al LNG o a los materiales plásticos e hilos de los DIU.
La enfermedad de Wilson apenas debería influirse por insertar un DIU de cobre, ya que los niveles plasmáticos de cobre no aumentan tras la inserción.
Algunas distorsiones de la cavidad uterina toleran un DIU e incluso en algunos úteros miomatosos, aunque haya mayor riesgo de expulsión, el DIU-LNG puede ayudar a controlar los sangrados y llegar a ser una alternativa a la histerectomía24,25. Nuevos sistemas de anclaje del DIU-LNG, similares al Gynefix de cobre, mejorarán su rendimiento en estos úteros.
Las dimensiones del útero cada vez suponen menos problemas para insertar DIU, ya que cada vez disponemos de más modelos indicados para histerometrías extremas, con diversas tallas y sistemas de anclaje. No obstante, hay que prestar atención a los úteros < 6 cm y > 10 cm.
El DIU-LNG puede ser útil en algunas mujeres con hipocoagulabilidad y en la tratadas con anticoagulantes, siempre valorando las situaciones de trombofilia.
El uso esporádico o crónico de antiinflamatorios no es una contraindicación para utilizar DIU, ya que los AINE no reducen la eficacia de los dispositivos.
Las nuligrávidas pueden recibir un DIU. Hay evidencia de que en ellas su uso no condiciona una infertilidad posterior26,27. Siempre hay que minimizar el riesgo de ITS, y es recomendable el uso simultáneo del preservativo (método doble). Muchas adolescentes se benefician de las características de los nuevos DIU, más adecuados y mejor tolerados, ya que una vez insertados no requieren de la voluntad para el cumplimiento.
Material necesario para la inserción
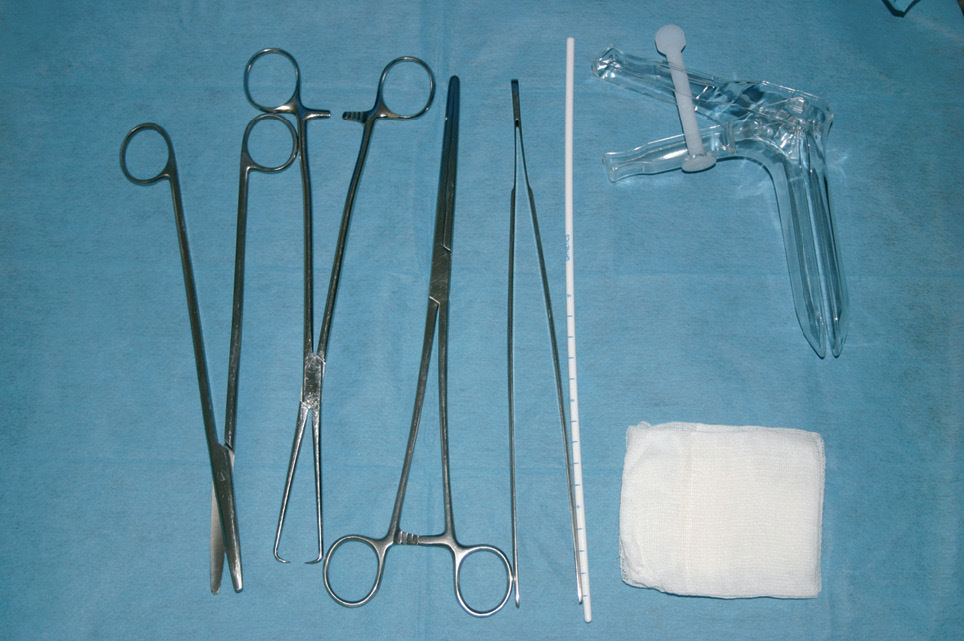
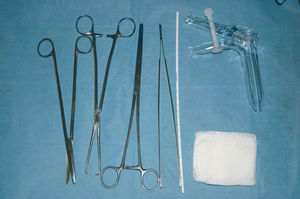
La mayoría de los centros de salud disponen de los recursos necesarios (fig. 1): Una camilla ginecológica, una lámpara, espéculos, pinzas de disección, pinzas de Pozzi, tijeras, pinzas de Kotcher, pinzas especiales para extracciones con hilos perdidos, dilatadores metálicos de Hegar (3-6 mm), histerómetros metálicos y desechables tipo sonda, gasas estériles, guantes estériles y no estériles, jeringas y agujas, antisépticos, anestésico local, atropina, misoprostol y AINE.
Figura 1. Material necesario para la inserción (IMG-1721).
El material, las pinzas y las tijeras de largas dimensiones pueden impresionar negativamente a algunas mujeres. Conviene situarlo con discreción, cubierto con un paño estéril.
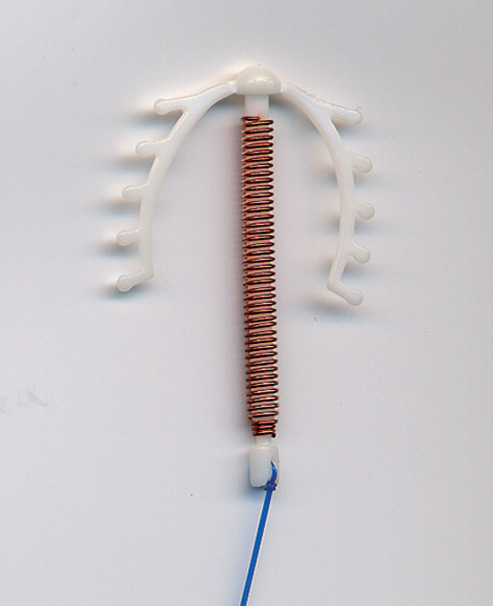
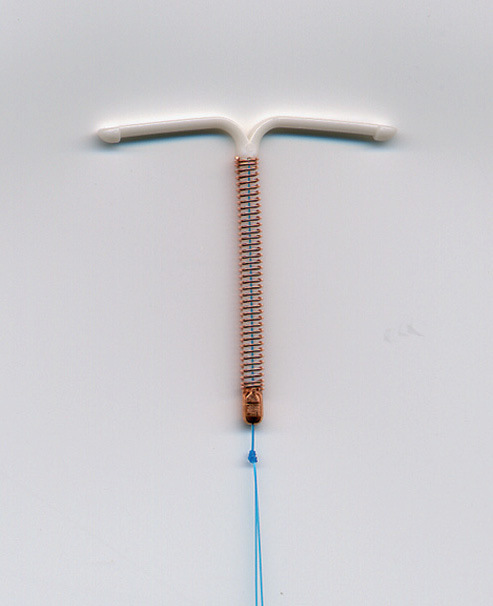
Debemos disponer de DIU de cobre de alta carga28, con más de 300 mm2 de cobre, de diversos modelos y tallas, y DIU de LNG (fig. 2). El DIU Gynefix es una opción excelente, pero para profesionales con experiencia.
Figura 2. Distintos tipos de DIU.
La ecografía no es necesaria en el seguimiento rutinario del DIU, pero disponer de un ecógrafo es muy útil para resolver incidencias y complicaciones.
No debe iniciarse la inserción sin comprobar que todo el material y la medicación están disponibles.
Insertando el DIU
Una vez cumplidos los requisitos previos imprescindibles esquematizaremos el procedimiento de inserción en los siguientes pasos:
Verificar que la paciente está bien informada.
Repasar la historia clínica y anamnesis dirigida.
Comprobar que disponemos de todo el material y medicación necesarios.
Colocar el instrumental en un campo estéril.
Hacer un tacto bimanual y determinar la posición del útero, su tamaño y movilidad.
Colocar un espéculo en la vagina y visualizar el cérvix.
Hacer una limpieza del cérvix y la vagina con un antiséptico. Povidona yodada, clorhexidina o una solución de agua oxigenada al 20% en suero fisiológico. Hay quien recomienda introducir una torunda empapada con antiséptico en el canal cervical.
Pinzar el cuello con la pinza de Pozzi, en el labio superior si el útero está en ante y en el labio inferior si el útero está en retro, advirtiéndoselo a la paciente, y recomendándole que tosa en ese momento, lo que reduce la molestia.
Desbloquear el espéculo, después traccionar con el Pozzi, y recolocar el espéculo de nuevo, para mejorar la alineación del útero.
Introducir una sonda blanda, sin rozar el espéculo ni las paredes laterales de la vagina, pasando con suavidad el canal cervical a la vez que traccionamos del Pozzi, hasta notar que llegamos a fondo uterino, controlando la escala del histerómetro que no debemos perder de vista en ningún momento. La mayor resistencia suele estar en el OCI. Se debe registrar la histerometría.
Montar el DIU, sin tocar la zona distal del tubo de inserción. Se debe ajustar el tope de plástico del tubo insertor a la histerometría tomada previamente (con Gynefix debe marcarse 1 cm más). A veces ayuda mucho deformar el tubo insertor curvándolo en el mismo sentido del eje uterino. Los brazos del DIU deben plegarse en un plano horizontal con el tope de plástico del tubo insertor, para asegurar que luego apoyen en las zonas cornuales de la cavidad endometrial. Si se introducen en el plano vertical aumenta el riesgo de expulsión.
Introducir el DIU, sin rozar el espéculo ni las paredes laterales de la vagina, pasarlo con suavidad por el canal cervical venciendo las resistencias de orificio cervical externo (OCE) y OCI, sin olvidar mantener tracción simultánea del cérvix con el Pozzi.
La técnica de liberación del DIU depende de los modelos. Con el Multiload 375, basta retirar totalmente el tubo insertor una vez que se llegó a fondo. Con las T es un buen consejo, una vez se llega a fondo, retirar 1-2 cm, abrir los brazos de la T, y luego volver a subir a fondo todo el sistema antes de retirar el tubo de inserción, mientras el fiador se mantiene apoyado (apoyado pero no «inyectándola») sobre la T para mantenerla en el fondo, lo que se puede conseguir fijando el fiador contra las pinzas. No obstante, hay diversos modelos de T y puede haber variaciones en sus mecanismos de inserción. La T del DIU-LNG (Mirena) dispone de un excelente sistema que se maneja fácilmente con una sola mano. Gynefix es algo más complejo29, y debe combinarse la tracción del Pozzi con suave presión del tubo insertor en el fondo uterino, mientras se empuja el sistema que porta el nudo que fijará el DIU en el espesor del miometrio.
El tubo de inserción debe retirarse con suavidad y con pequeñas rotaciones. Hay que asegurarse de no tirar de los hilos durante este proceso.
Se retira la pinza de Pozzi, previa apertura y liberación del cérvix.
Se cortan los hilos a 3-4 cm. del OCE, sin traccionar de ellos, al contrario, arrugándolos hacia el cérvix antes de cortarlos. Sólo en el modelo Gynefix hay que hacer una leve tracción previa al corte para comprobar su anclaje. Los hilos muy cortos pueden producir sensaciones desagradables y dificultar una posterior extracción. Es recomendable mostrar a la mujer los trozos de hilo que acabamos de cortar, y dejarle que los palpe.
Revisar los puntos de anclaje de la pinza de Pozzi, y si hay sangrado hacer hemostasia por presión con una compresa, que suele ser suficiente. Si no cede, dar unos toques con una varilla de nitrato de plata.
Retirar el espéculo.
Comprobar que la mujer no está mareada antes de levantarse de la camilla.
Entregar a la mujer una tarjeta escrita en la que consten sus datos de filiación, el modelo de DIU, fechas de inserción y caducidad, y el día y la hora de la cita para la primera revisión.
Respetar la secuencia de estos pasos es muy importante.
Bloqueo paracervical y dilatación
En algunas mujeres, especialmente en nulíparas y más con el DIU-LNG, de calibre más grueso, puede ser necesario dilatar el cérvix. Se prepara una jeringa de 5-10 ml y aguja de 4 cm, con 4,5 ml de escandicaína y 0,5 ml de atropina, como prevención de la reacción vagal. Primero se inyecta 0,5-1 ml en el punto donde fijaremos la pinza de Pozzi y se espera 1 min antes de colocarla. Traccionando de la pinza de Pozzi se moviliza el cérvix a la derecha de la mujer, para visualizar el fondo de saco vaginal lateral izquierdo y se introduce la aguja en la mucosa cervical a las 3,00 h y a 1-2 cm lateral al orificio cervical, profundizando unos 4 cm e inyectando a medida que retiramos la aguja, dejando en ese lado la mitad del contenido de la jeringa. A continuación, de la misma forma se actúa en el otro lado del cérvix, inyectando a las 9 h30. Hay que esperar 2-3 min antes de continuar. Luego, se puede insertar el DIU. Con dilatadores de 3, 4 y 5 mm, se procede lentamente, con suavidad y de manera progresiva. Con 5 mm ya se suele conseguir un calibre suficiente en el cérvix para insertar cualquier DIU.
Complicaciones y efectos secundarios
La inserción de un DIU puede tener una pequeña tasa de complicaciones, las más frecuentes poco importantes, y las más graves afortunadamente raras.
Reacción vasovagal
A veces se presenta un mareo o incluso un síncope, que puede aparecer hasta minutos después de la inserción, cuando la paciente ya abandonó la consulta. Es poco frecuente. Se da más en cérvix estenóticos, en inserciones dolorosas y en mujeres predispuestas al síncope. Debe disponerse de atropina en la consulta.
Descenso o expulsión
Se habla de descenso cuando el DIU se encuentra total o parcialmente alojado en canal cervical, y de expulsión si se encuentra en la vagina o fuera del cuerpo de la mujer. Las mediciones ecográficas DIU-fondo uterino no sirven para definir el concepto de descenso. Un DIU está normoinserto siempre que su extremo inferior esté por encima de OCI. Se ha descrito una tasa acumulativa de expulsión de hasta un 11% a los 5 años de seguimiento. Se da más en los DIU insertados con la regla, en el posparto precoz, en los no colocados cerca del fondo y en nulíparas. El DIU-LNG insertado con fines no anticonceptivos para control de sangrados excesivos, habitualmente en úteros hipertróficos o miomatosos, tiene mayor tasa de expulsiones. Los DIU en canal deben ser extraídos y sobre la marcha se puede insertar un nuevo dispositivo. El descenso/expulsión puede ser el primer signo de un embarazo. Por otra parte, si la expulsión/descenso es inadvertida, la mujer puede haber estado expuesta a un embarazo, que hay que descartar, y hay que valorar la indicación de la píldora poscoital. No debemos diagnosticar expulsión inadvertida (ni la mujer ni el médico han visto el DIU), sin descartar migración del DIU en la pelvis mediante estudio ecográfico y/o radiológico.
Perforación
Es rara. Puede aparecer en 1-2/1.000 inserciones. Siempre se produce durante la inserción, aunque puede tardar en evidenciarse, ya que por sí misma sólo produce sangrado y dolor transitorio. Se da más cuando hay poca habilidad del insertor, en úteros muy flexionados y fijos, con cicatrices uterinas y en la lactancia31. Debe sospecharse ante la aparición de dolor, pérdida de resistencia del instrumento o instrumento introducido más a profundo que el tamaño uterino. Si se detecta durante la inserción, debe intentar retirarse el DIU mediante tracción suave de los hilos, e instaurarse tratamiento con antibióticos y AINE. Si se sospecha más tarde, una vez confirmada con ecografía y/o radiografía simple, debe plantearse la retirada del DIU mediante laparoscopia programada. Para minimizar el riesgo de perforación es importante proceder siempre con suavidad, usar en principio histerómetros de materiales muy blandos, creerse de entrada las histerometrías cortas, y preocuparse tanto o más de la mano que tracciona del Pozzi que de la que porta el DIU. Si quedan dudas, es recomendable hacer una ecografía postinserción. A veces más que una perforación lo que se produce es una inserción subendometrial. La mejor manera de evitar una perforación es realizar una inserción cuidadosa.
Sangrados
Son la complicación más frecuente del DIU de cobre, aparecen en un 10-15%, en forma de manchados, hipermenorrea, menorragias o metrorragias. Una vez descartadas otras causas (embarazo, infección, descenso, expulsión u otra patología coincidente), hay que tranquilizar e intentar controlarlos con AINE o ácido tranexámico32-34. Puede ser necesaria la toma de AINE con cada regla durante varios meses (ibuprofeno 1.200 mg/día). Suelen reducirse en 2-4 meses. Si son persistentes o muy intensos, se debe valorar la hemoglobina, descartar otra causa, y a veces hay que plantear retirada DIU de cobre y/o cambiar a DIU-LNG. El DIU-LNG produce sangrado intermenstrual los 2-3 primeros meses y luego, a los 3-6 meses, una reducción progresiva del sangrado, al año un 20% de amenorrea, que llega al 50% a los 5 años. Reduce tanto el sangrado que resulta muy útil como tratamiento de la menorragia idiopática.
Dolor
Hay que descartar la presencia de otras complicaciones. El DIU de cobre puede incrementar la dismenorrea, aunque a veces la alivia. El DIU-LNG alivia la dismenorrea. Se puede controlar con AINE. Algunas mujeres refieren dolor persistente con cualquier DIU, que puede ser causa de retirada.
Infecciones
Sólo la EPI que aparece en las primeras 3 semanas de uso se puede relacionar con el DIU, al transportarse gérmenes al tracto genital alto durante la inserción35; su frecuencia es del 1,5/1.00036, y se puede minimizar con una buena valoración de las usuarias. Una vez pasado este período, no hay mayor tasa de EPI en las portadoras de DIU, y además el DIU-LNG puede reducir hasta un 60% este riesgo. La EPI en presencia de DIU no conlleva mayor gravedad que en su ausencia. En caso de EPI no es necesario retirar el DIU, y si se hace no debería extraerse hasta que se consigan niveles plasmáticos suficientes de antibióticos. Si hay buena respuesta a los antibióticos, en ausencia de un síndrome tóxico importante y de complicaciones, el tratamiento podría hacerse en medio ambulatorio. Si se diagnostica cervicovaginitis o vaginosis, debemos tratarlas antes de insertar el DIU. El Actinomices está presente en un 3-4% de cultivos de mujeres asintomáticas, con y sin DIU, y con frecuencia es un hallazgo casual en las citologías; rara vez produce EPI, que podría ser grave y precisar tratamiento hospitalario. En las portadoras asintomáticas de Actinomices, no hay acuerdo sobre cómo actuar: a) puede adoptarse una actitud conservadora, realizar citología anual y advertir de consultar ante síntomas de posible EPI; b) puede tratarse con antibióticos, penicilina o tetraciclina 1 mes y repetir la citología y c) puede extraerse el DIU, tratar con antibióticos, repetir la citología al mes, y si desapareció, volver a insertar un DIU.
Embarazo
La tasa de fallos con el TCU-380 es de 0,8% en el primer año, y a los 10 años la tasa acumulada es de 2,1-2,8%. Con el DIU-LNG es algo similar o incluso menor. Si se produce, debe evaluarse su ubicación ecográficamente. ¿Intrauterino o ectópico? Hay que valorar el deseo gestacional. Debe informarse a la mujer que si llega a término no aumenta el riesgo de malformaciones fetales con el DIU de cobre (hay pocos datos con el DIU-LNG), pero sí el de aborto espontáneo, 40-50%, la mitad de ellos en el segundo trimestre, y parto pretérmino. La extracción del DIU en el primer trimestre supone un riesgo de aborto superior al 30%, pero si se consigue sin complicaciones, reduce el riesgo posterior de aborto y parto pretérmino; si la mujer está de acuerdo merece la pena intentarlo. Hay que sospechar embarazo ante hilos perdidos o descenso/expulsión del DIU. Si se produce un aborto espontáneo hay que retirar el DIU y prescribir antibióticos durante una semana.
Embarazo ectópico
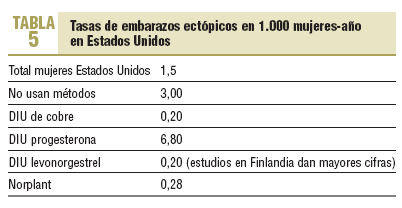
El DIU ayuda a prevenir el embarazo ectópico. Las mujeres portadoras de DIU, dada su eficacia para evitar la gestación, tienen un riesgo absoluto de embarazo ectópico del 0,2 por mil, mucho más bajo que el de la población general que no utiliza métodos anticonceptivos, un 3 por mil. En los casos de embarazos con el DIU, hay más riesgo de que sea ectópico, mayor riesgo relativo. Con el DIU de cobre, entre un 5-10% podrían ser ectópicos, y con el DIU-LNG la tasa es más elevada que con el DIU de cobre, y más alta de lo que en principio se ha descrito37 (tabla 5).
Hilos perdidos
Si los hilos no aparecen por OCE38, se debe descartar un embarazo y realizar una ecografía para descartar expulsión o perforación. Si no se visualiza el DIU en la cavidad mediante ecografía debe realizarse una radiografía de abdomen, que puede detectarlo, migración, o no detectarlo, expulsión. Si el DIU se encuentra en cavidad uterina, debe explorarse el canal cervical, con un cepillo de citología o con una sonda, y si se localiza ahí debe extraerse y remplazarse; si el DIU está más alto, bien ubicado, se puede dejar y realizar controles ecográficos anuales, no retirándolo hasta que no sea necesario. Para extraerlo, hay que recurrir a pinzas extractoras especiales, y a veces es preciso bloqueo anestésico cervical y dilatación del cérvix. La pinza extractora, una vez rebasa el canal cervical, se abre para intentar coger el DIU, dirigiéndola hacia donde hemos comprobado que está ubicado en la ecografía previa, teniendo siempre en cuenta las dimensiones del útero. Rara vez hay que hacer una extracción ecodirigida o recurrir a la histeroscopia.
Quistes ováricos
Es una complicación del DIU-LNG, que aparece en un 12-30% de mujeres. No se da con el DIU de cobre. Casi siempre son hallazgos casuales en la ecografía, asintomáticos y que regresan espontáneamente. La baja dosis de gestágeno que libera el DIU puede inhibir la LH, pero no la FSH, que estimula el crecimiento de los folículos y su persistencia puede causar quistes ováricos.
Efectos menores del DIU-LNG
Cefalea, mastalgia y acné pueden aparecer los primeros meses de uso del DIU-LNG, pero en muy baja proporción, y suelen remitir espontáneamente. La dosis de LNG que pasa a sangre apenas es un 25% de la que se administra con la píldora de sólo gestágeno.
Consejos tras la inserción
Aunque hay poca evidencia disponible sobre estos consejos, tras la inserción del DIU se elimina el tapón mucoso cervical y puede haber un pequeño aumento de riesgo de infecciones ascendentes, que podría minimizarse recomendando evitar durante una semana las relaciones con penetración, el uso de tampones y los baños con inmersión.
Después de la inserción de un DIU de cobre en cualquier momento del ciclo, no hay que tomar otras medidas anticonceptivas adicionales. Con el DIU-LNG insertado en los primeros 7 días del ciclo podría hacerse la misma recomendación, aunque hay cierta incertidumbre sobre cuándo comienza su acción, y al menos se deberían recomendar métodos adicionales una semana después en las inserciones realizadas fuera de la primera semana.
Debe recomendarse la autopalpación de los hilos, y acudir a consulta si dejan de palparse o cambian a muy cortos o muy largos. Las mujeres deben revisar sus hilos, lavándose previamente las manos, sentándose en cuclillas e introduciendo 1-2 dedos en la vagina, lo más profundo posible hasta tocar los hilos, sin tirar nunca de ellos. Hay mujeres que no son capaces de hacerlo.
Debe advertirse de los posibles efectos secundarios menores tras la inserción, molestias abdominales como una regla dolorosa, sangrados, que pueden aliviarse con la toma de AINE, y que pueden durar varios días.
También debe advertirse de los síntomas de complicaciones mayores, dolor abdominal más intenso y/o persistente, dispareunia, sobre todo si se acompaña de fiebre, leucorrea, sangrados, por los que se debe consultar lo antes posible al médico que realizó la inserción y si no a un servicio de urgencias.
En caso de retraso menstrual debe descartarse un embarazo.
Seguimiento
Una visita 1-3 meses tras la inserción es muy recomendable, ya que en los primeros meses es cuando ocurren más cambios de la menstruación y expulsiones. En esa visita se debe actualizar la anamnesis y realizar una exploración ginecológica visualizando los hilos. No hay evidencia de que el control ecográfico mejore la eficacia del DIU. A las mujeres que no realicen palpación de los hilos, debemos ofrecer una exploración anual. Las que se encuentra bien con un DIU y perciben los hilos en la autoexploración, podrían prescindir de controles médicos hasta la caducidad del dispositivo, y no deben realizar mas exámenes de salud que los recomendados por su edad. No se ha demostrado que los controles más frecuentes reporten beneficios39-41. Debe ofrecerse acceso ágil a la consulta y contacto telefónico para valorar posibles eventualidades.
Retirada del DIU
Hay diversas causas para la retirada: sangrado excesivo, descenso, infección, embarazo, anemia, complicaciones, caducidad, deseos de embarazo o a petición de la mujer. No se debe demorar la retirada del DIU cuando la mujer lo solicita. En una consulta preconcepcional es una buena medida prescribir ácido fólico y concertar una cita para retirar el DIU después de 1 mes de tomarlo. Los DIU de cobre de alta carga tienen una duración de al menos 5 años, y el TCu 380 de 10 años. Los DIU de cobre insertados después de los 40 años, debido a que la tasa espontánea de fertilidad ya es menor, pueden mantenerse sin recambio hasta la menopausia. En la menopausia, se recomienda extraerlo por lo menos un año después de la última regla. El DIU-LNG tiene una duración de 5-7 años, cualquiera que sea la edad de la usuaria. Puede retirarse el DIU en cualquier momento del ciclo.
Es recomendable seguir los siguientes pasos:
Tener la precaución de separar los hilos del cuello antes de cerrar la pinza sobre ellos para no desgarrar la mucosa cervical.
Hacer una tracción suave y decidida de los hilos con una pinza. Algunos modelos, Multiload, Gynefix, requieren más tracción para la extracción.
Comprobar que ha salido el DIU íntegro, examinado el dispositivo extraído y mostrárselo a la mujer.
Si la mujer desea otro DIU puede insertarse inmediatamente. No es necesario períodos de descanso entre DIU y DIU, al contrario, son nocivos, pues el riesgo de EPI es mayor si la nueva inserción se hace en otro día distinto, y además se expone a la mujer a riesgo de embarazo.
Si los hilos se rompen, habrá que proceder para la extracción como en el caso de hilos perdidos.
Si los hilos no están visibles, deben intentar localizarse en canal con unas torundas o con un cepillo cervical, y si no se encuentran ahí, actuar como se recoge en el apartado de complicaciones para hilos perdidos.
Si hay una gran resistencia a la extracción debería realizarse una ecografía y descartar complicaciones. En algunas mujeres menopáusicas, con cérvix atrófico y más cerrado, la administración 2 h antes de 2 comprimidos de misoprostol vaginal puede facilitar mucho la extracción. Rara vez hay que recurrir al bloqueo cervical, dilatación del cuello y empleo de pinzas extractoras especiales.
DIU del futuro
Se están desarrollando nuevos modelos, algunos ya comercializados en otros países que pronto llegarán a nuestro medio. Un nuevo DIU-LNG con anclaje similar al Gynefix permitirá su uso en mujeres con úteros grandes en los que desciende o se expulsa la T. Ya hay DIU mixtos, con cobre y LNG en el mismo vástago. Asociar al cobre antifibrinolíticos es una propuesta interesante. Se ha experimentado un DIU liberador de danazol42. Otra línea de investigación es alargar la duración de los DIU, para realizar un menor número de recambios y evitar sus riesgos.
Pero, sin olvidar el desarrollo de nuevos modelos de DIU y la técnica de inserción, el reto de la anticoncepción intrauterina seguirá estando en la información, la accesibilidad y la entrevista clínica. La mujer con la que iniciamos este artículo no es una «rareza», pero aceptó el DIU.