María es una mujer de 86 años, con hipertensión, diabetes mellitus, obesa y una gonartrosis severa bilateral, a la que recientemente le han diagnosticado una fibrilación auricular tras una descompensación cardíaca que requirió ingreso hospitalario. Acude a revisión a la consulta de enfermería, donde plantea una duda sobre la medicación para el dolor de rodillas. La enfermera pasa a la consulta médica y pregunta si María podría tomar más dosis de su antiinflamatorio no esteroideo habitual tras el alta hospitalaria. La médico, sin consultar la historia, le indica que mejor pruebe con otro fármaco como metamizol, ya que no interfiere con su hipertensión, ni con el nuevo anticoagulante que le han prescrito para la fibrilación. Sin embargo, María es alérgica al metamizol y la médico no lo recordó en ese momento. La paciente presenta un cuadro anafiláctico por el que es ingresada de nuevo en el hospital. Una vez dada de alta, vuelve a la consulta a la semana siguiente. La médico de familia conoce el desenlace de la prescripción realizada en ese momento. Se siente abrumada y le dice cuánto siente lo que le ha pasado, iba deprisa, estaba atendiendo a otro paciente y no consultó la historia clínica antes de hacerle la recomendación.
El deseo de cualquier profesional sanitario es mejorar la vida de sus pacientes y paliar o minimizar el sufrimiento cuando lo primero ya no es posible. Cuando un paciente padece un daño accidental en el proceso de atención, la confianza en el profesional se deteriora. Es una experiencia traumática y dolorosa pero no solo para el paciente y su familia, sino también para los profesionales sanitarios que se ven involucrados y que se convierten así en segundas víctimas de dicho evento adverso (EA). Este hecho puede acarrear para ellos serias consecuencias laborales, familiares y personales1,2 y para las instituciones sanitarias (terceras víctimas) donde estos EA ocurren una pérdida de prestigio entre ciudadanos y pacientes3.
Las segundas víctimas han sido definidas por Scott et al. como todo proveedor de servicios sanitarios, que participa de alguna forma en un EA a consecuencia de lo cual queda emocional y profesionalmente traumatizado4.
Consideramos tercera víctima a una organización de salud que sufre a consecuencia de un EA una importante pérdida de su reputación entre los ciudadanos y pacientes que llegan a desconfiar de los servicios que presta3.
Las segundas víctimas cambian su forma de interactuar con los pacientes a partir de la ocurrencia de un EA con consecuencias graves. Su modo de práctica se vuelve inseguro, su situación afectiva se ve alterada y las dudas sobre su criterio profesional hacen que se afecte la calidad de la atención que brindan a otros pacientes. Tras un EA sabemos que se incrementa la posibilidad de que ocurra un nuevo EA precisamente por esta respuesta emocional.
Sospechándose una afectación distinta entre hombres y mujeres, considerándose este último colectivo como más vulnerable, las consecuencias de los EA en los profesionales involucrados tienen su impacto a nivel emocional y se caracterizan por una respuesta de ansiedad, despersonalización, frustración, culpa, síntomas depresivos, insomnio o dificultades para disfrutar sueño reparador, reexperimentar el suceso una y otra vez, ira y cambios de humor en casa. También impactan a nivel profesional, presentando una preocupación mórbida por su rendimiento y capacidad profesional que llega a afectar a su toma de decisiones clínicas, obnubilación, confusión y dificultades para concentrarse en una tarea. El miedo a consecuencias legales y a la pérdida de reputación profesional está presente en su trabajo diario. La relación con el paciente se ve alterada por cambios de humor y, en muchos casos, optan por ocultar información al paciente por temor o por no saber cómo hacerlo5–7. En este último aspecto, los enfoques que se han denominado «open disclosure» buscan facultar a los profesionales para asegurar una comunicación franca con el paciente, con información veraz, con reconocimiento de lo sucedido, aprendiendo a expresar su pesar por lo sucedido y a atender las expectativas de atención del paciente junto a información sobre las medidas para evitar que un incidente similar vuelva a ocurrir8.
Las estrategias para afrontar el trastorno por estrés postraumático, como el Critical Incident Stress Management (CIMA) o el Brevedad, Inmediatez, Centralidad, Esperanza, Proximidad y Sencillez (BICEPS) que surge en la armada estadounidense para la gestión del estrés en el lugar de trabajo9, se han tomado como referentes para afrontar la situación clínica de las segundas víctimas. Sin embargo, se necesita más investigación para determinar la efectividad de estos programas de intervención en la reducción de los síntomas que sufren las segundas víctimas.
Las consecuencias en las terceras víctimas y cómo afrontarlas, en cambio, apenas han sido estudiadas, aunque se ha sugerido la elaboración de un plan de gestión de crisis junto a otras medidas para prevenir la pérdida de prestigio de la institución. En este sentido, las instituciones sanitarias y sus equipos directivos podrían poner en práctica diversos tipos de intervenciones para prevenir y para paliar el impacto de los EA.
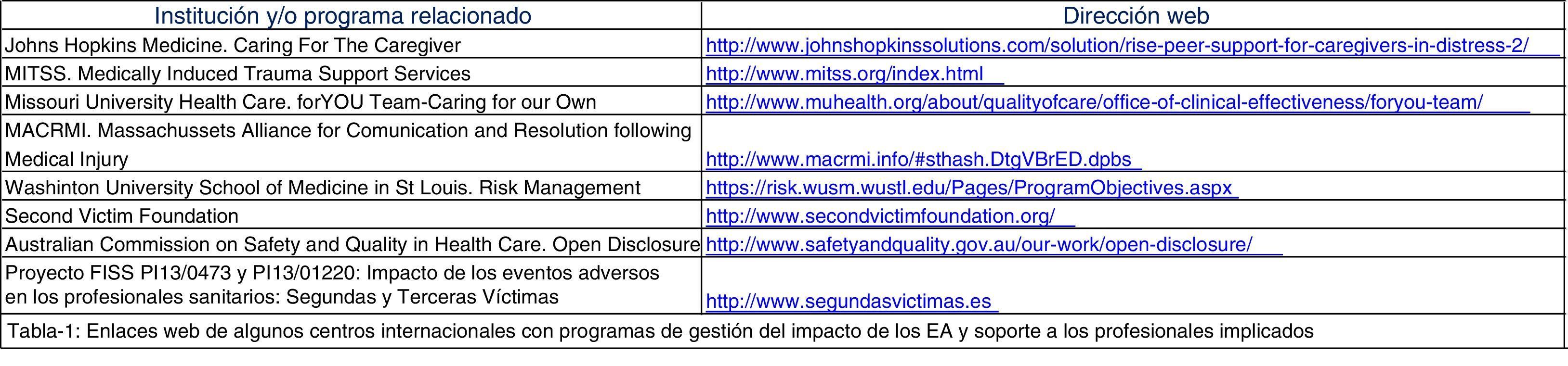
La mayor parte de los programas de gestión del impacto de los EA ya sea en los pacientes afectados, en los profesionales implicados o en la institución involucrada, pertenecen a organizaciones internacionales con sede en EE. UU. Estos programas están accesibles en sus sedes electrónicas (mostramos algunas destacadas en la tabla 1). En este caso en España el Grupo de Investigación en Segundas y Terceras Víctimas ha llevado a cabo varios estudios, incluyendo el contexto de la atención primaria.
Uno de los centros de referencia de los programas de intervención se localiza en el Hospital Clínico de la Universidad de Missouri (UMHC), con su programa ForYOU10. Este programa se puso en marcha en 2007, para apoyar a los profesionales sanitarios afectados por un EA.
Este programa aborda las 6 etapas que experimenta el profesional sanitario tras un EA11:
- 1.
Confusión y respuesta al EA
- 2.
Pensamientos intrusivos
- 3.
Restauración de la integridad personal
- 4.
Resistiendo el proceso
- 5.
Consiguiendo apoyo emocional
- 6.
Siguiendo hacia delante: Abandonando, sobreviviendo (ajuste con afectación) o superando el proceso (resolución de la crisis).
En este programa se definen 3 niveles de intervención:
Nivel 1: Apoyo local (en la unidad o servicio). Un compañero de equipo entrenado en las habilidades necesarias para dar soporte es el que proporciona un primer apoyo, tranquilidad y análisis de la situación al profesional afectado o implicado en el EA.
Nivel 2: Apoyo individual por pares. El apoyo lo realizan profesionales del propio centro entrenados para ello y/o agentes de seguridad del paciente y gestión de riesgos. Proporcionan atención individual aunque también puede complementarse con sesiones grupales.
Nivel 3: Red de derivación establecida y más especializada, si procede por intensificación o persistencia de los síntomas y que está constituida por profesionales como capellán, trabajadores sociales y psicólogos clínicos. Estos aseguran la disponibilidad y agilizar el acceso al apoyo profesional y a la rápida orientación.
Los profesionales que participan en este programa de apoyo están disponibles en todos los servicios y todos los días del año. Se puede contactar con ellos de forma directa, por teléfono o por correo electrónico o mediante la web10.
Conocíamos que, según el estudio APEAS, la prevalencia estimada de EA en atención primaria es de un 10,11‰ (IC95%: 9,48-10,74), acumulando un 6,7% de los pacientes más de un EA. Otros estudios han mostrado que la media de EA en los que se ve involucrado un médico de atención primaria mensualmente es de 7, aunque sin consecuencias graves en la mayoría de los casos12. Sin embargo, los trabajos que han abordado las consecuencias de los EA en los profesionales de atención primaria en España han sido prácticamente inexistentes hasta ahora.
El proyecto de investigación sobre segundas y terceras víctimas que a nivel nacional se ha llevado a cabo13–15 está ofreciendo datos muy interesantes para entender el impacto en los profesionales de los EA.
Así, gracias a este proyecto hoy sabemos que, a pesar de que 8 de cada 10 profesionales de atención primaria han presenciado algún incidente relacionado con la seguridad del paciente a lo largo de su carrera y un 62% ha sufrido la experiencia como segunda víctima en los últimos 5 años (bien en sí mismos, bien a través de algún compañero), tan solo el 16% de los médicos y el 18% de las enfermeras del primer nivel habían recibido formación acerca de cómo informar a un paciente afectado, estando la mayoría de ellos (91%) interesados en recibirla.
Casi un tercio de los profesionales (28%) indicaron que las segundas víctimas eran incapaces de continuar trabajando y precisaron una baja laboral y un 3% refirieron el abandono de la profesión. Los sentimientos de culpa, la ansiedad y revivir el EA una y otra vez, además del miedo a las consecuencias legales, son los síntomas más frecuentes entre las segundas víctimas españolas13.
De la misma forma, en este estudio se revisaron aquellas intervenciones que los directivos pueden implementar en las instituciones sanitarias3. Cuando se preguntó a los directivos y coordinadores de seguridad de las instituciones de atención primaria, solo el 5,3% de las áreas de salud reconocieron haber implantado un plan de crisis y tan solo un área contaba con un plan de actuación para apoyar a las segundas víctimas. Los resultados de este estudio describen importantes carencias en la comunicación con los pacientes y sus familias cuando se produce un EA (solo un 16% de las áreas tienen definido quién debe informar al paciente y solo un 8% de ellas cuentan con un protocolo para hacerlo). Otro dato de interés, la protección para las segundas y terceras víctimas en atención primaria parece ser inferior a la que se tiene en los hospitales14–16
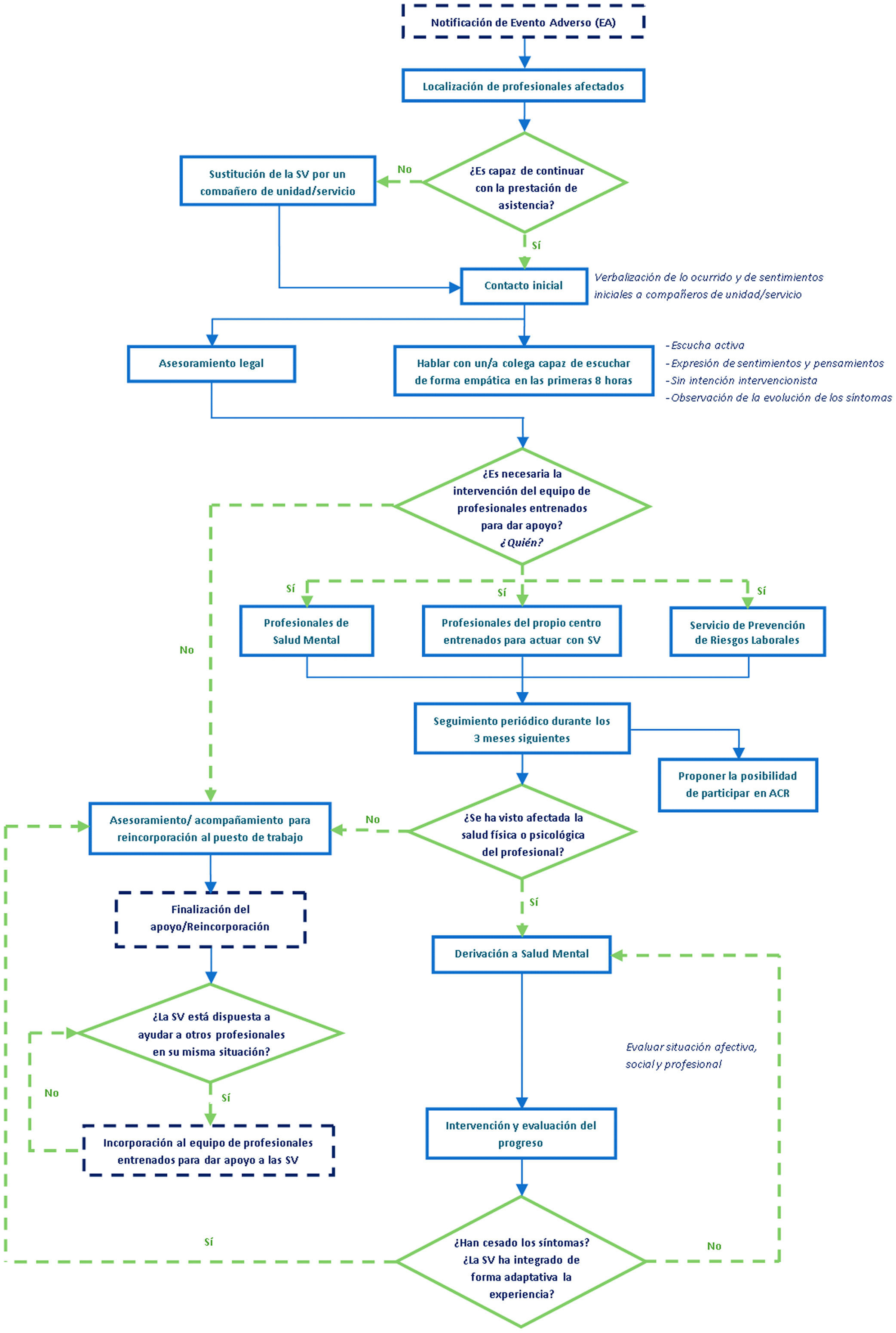
En definitiva, dado que la mayoría de los profesionales de atención primaria hemos estado, directa o indirectamente, involucrados en este tipo de incidentes, parece razonable que nos preparemos para esta eventualidad. Lo mismo cabe decir de las instituciones sanitarias y de los centros donde trabajamos. Tenemos la responsabilidad de facilitar formación y de estar preparados para afrontar este fenómeno que, triste e inevitablemente, se producirá en algún momento. Para ayudar en este momento, en la figura 1 está representado el algoritmo de apoyo a la segunda víctima recogido en la Guía de Recomendaciones para ofrecer una adecuada respuesta al paciente tras la ocurrencia de un EA y atender a las segundas y terceras víctimas17.
En la página web http://www.segundasvictimas.es se puede consultar un programa de intervención que consta de 2 módulos, uno informativo y otro de intervención demostrativa. Con ellos, a través de material audiovisual, cualquier profesional puede adentrarse y conocer más sobre el impacto que los EA tienen en nuestra atención primaria. Los miembros del grupo de trabajo de Seguridad del Paciente de la semFYC y del Grupo de Investigación sobre Segundas y Terceras Víctimas les invitamos a hacerlo.
- Los miembros del grupo de seguridad del paciente de semFYC son: Carlos Aibar Remón, Gemma Almonacid Canseco, Rafael Bravo Toledo, Silvia Clavet Junoy, Cecilia Calvo Pita, José María Coll Benejam, Juan José Jurado Balbuena, Mª José Lázaro Gómez, José Ángel Maderuelo Fernández, María Pilar Marcos Calvo, María Dolores Martín Rodríguez, Guadalupe Olivera Cañadas, Jesús Palacio Lapuente, Pastora Pérez Pérez, José Saura Llamas, María Luisa Torijano Casalengua, María Pilar Astier Peña (coordinadora del grupo).
- Los miembros del Grupo de Investigación en Segundas y Terceras Víctimas son: Roser Anglès, Sara Guila Fidel, Araceli López, Bertha Angélica Bonilla, Irene Carrillo, Clara Crespillo, Lena Ferrús, Mercedes Guilabert, Fuencisla Iglesias, Sira Sanz, María Esther Renilla, Antonio Ochando, Mª Magdalena Martínez, Álvaro García, Juan José Jurado, Ana Jesús Bustinduy, Carmen Silvestre, Elene Oyarzabal, Pedro Orbegozo, Ana Jesús González, Guadalupe Olivera, Pastora Pérez-Pérez, Roberto Nuño-Solinís, Carolina Rodríguez-Pereira, Mercedes Guilabert, Isabel María Navarro, Susana Lorenzo, José Angel Maderuelo-Fernández, Julián Vitaller, María Cristina Nebot, María Jesús Gutiérrez, Emilio Ignacio, Jesús María Palacio, Julián Vitaller y Elena Zabala.