Epidemiología
La incidencia y la prevalencia de la diabetes mellitus se están incrementando de forma notable en todo el mundo, tanto en países desarrollados como en vías de desarrollo. Su prevalencia actualmente es del 3,5-4,5%, aunque, si se tiene en cuenta la diabetes desconocida, alcanzaría el 6%, del cual el 85% corresponde a la diabetes mellitus tipo 2. Los pacientes con diabetes tipo 2 presentan múltiples factores de riesgo cardiovascular independientes que aumentan el riesgo de desarrollar enfermedad cardiovascular. De hecho, los que tienen diabetes mellitus tipo 2 presentan un riesgo de 2 a 4 veces mayor de desarrollar una coronariopatía que los no diabéticos1. A pesar de ello, la contribución de la enfermedad coronaria isquémica, enfermedad cerebrovascular, enfermedad vascular periférica o de una combinación de éstas en la mortalidad de los pacientes diabéticos varía mucho entre los diferentes estudios, con porcentajes que oscilan entre el 47,7 y el 80%2,3. Según los resultados del estudio Multiple Risk Factor Intervention Trial (MRFIT), con un seguimiento de 12 años, los varones de 35 a 57 años sin historia previa de infarto de miocardio presentaban un riesgo cardiovascular elevado a medida que se iban añadiendo factores de riesgo, siendo la mortalidad cardiovascular más elevada entre los que presentaban diabetes que en los que no4.
¿Qué riesgo coronario presentan los pacientes diabéticos?
Existen en la actualidad dos posturas encontradas; por un lado, considerar a todos los pacientes diabéticos como prevención secundaria y, por otro, considerar sólo a un subgrupo de estos diabéticos como tales. Algunos estudios van a favor de la aseveración que compara diabetes mellitus con prevención secundaria. Éstos ponen de manifiesto que la magnitud de la mortalidad por enfermedad coronaria en los pacientes diabéticos es muy similar a la de los pacientes no diabéticos con enfermedad cardiovascular activa2,5. Haffner et al2 siguieron a 2.432 varones y mujeres finlandeses con edades comprendidas entre los 45 y los 64 años durante 7 años y observaron que el riesgo de presentar eventos cardíacos mortales era similar tanto en los pacientes diabéticos sin enfermedad cardiovascular previa como en los pacientes con enfermedad cardiovascular activa sin diabetes. No obstante, hay que exponer dos limitaciones fundamentales de este estudio: en primer lugar, sólo se incluyó a 69 pacientes no diabéticos con historia previa de enfermedad cardiovascular, por lo que la potencia del estudio para detectar diferencias entre los dos grupos era realmente limitada; en segundo lugar, no se puede extrapolar los resultados de este estudio a nuestra realidad si se parte de la base que las tasas ajustadas de mortalidad por cardiopatía isquémica en Finlandia son tres veces más altas en los dos sexos que en España. En otro estudio en que se incluyó a 91.285 médicos varones de entre 40 y 84 años que fueron seguidos durante 5 años se observaron unas tasas de mortalidad total parecidas tanto en el subgrupo de médicos diabéticos como en los no diabéticos que ya habían tenido un evento cardiovascular5. Estos resultados los ha adoptado la reciente publicación del National Cholesterol Education Program (NCEP III) y de la American Diabetes Association (ADA, 2002), que recomiendan un tratamiento más agresivo con fármacos hipolipemiantes tanto en los diabéticos en prevención primaria como en no diabéticos en prevención secundaria6,7. De todas formas, estos estudios se han efectuado en países con elevadas tasas de cardiopatía isquémica y, por lo tanto, no pueden extrapolarse a nuestra realidad; así, por ejemplo, la tasa ajustada de mortalidad por cardiopatía isquémica en España fue de 101,1 por 100.000 habitantes en la población masculina y de 44,9 por 100.000 entre las mujeres; en EE.UU. estas tasas eran en 1994 de 121,8 y 116, respectivamente, y en Finlandia, de 304,3 y 140,7 en 1995, respectivamente.
Sin embargo, en otros estudios no se da esta equivalencia de la diabetes mellitus con la prevención secundaria. En un estudio de cohortes efectuado en Escocia en el que se siguió a 3.403 pacientes diabéticos sin enfermedad cardiovascular y a 5.350 pacientes no diabéticos con historia previa de infarto agudo de miocardio, se documentaron 222 muertes de causa cardiovascular en el primer grupo y 1.077 en el segundo, lo que supone un riesgo 2,93 mayor de mortalidad cardiovascular entre los pacientes con historia previa de infarto (intervalo de confianza [IC] del 95%, 2,54-3,41)8. Igualmente, la mortalidad global fue mayor en este grupo (IC del 95%, 1,25-1,44) respecto a los pacientes diabéticos8. En el estudio United Kingdom Prospective Diabetes Study (UKPDS) se vio que los pacientes con diabetes mellitus tipo 2 presentaban, al cabo de un período de 7,9 años, una tasa de enfermedad coronaria del 11%, lo que equivale a un riesgo medio del 14% en 10 años9. En otro estudio se siguió a 1.676 diabéticos sin cardiopatía isquémica durante 6 años; de ellos, 186 presentaron cardiopatía isquémica, lo que equivalía a un riesgo del 18% a los 10 años10. Un estudio preliminar del Heart Protection Study (HPS) demostró a los tres años de seguimiento una tasa de cardiopatía isquémica del 1,5% en los pacientes diabéticos que no presentaban cardiopatía isquémica a la entrada del estudio y del 2,5% entre los pacientes no diabéticos que sí presentaban coronariopatía al inicio11. El estudio MRFIT describe la aparición, tras un seguimiento de 12 años, de 603 muertes cardiovasculares entre los 5.163 varones diabéticos, lo que representa una mortalidad anual cercana al 1%4. En nuestro país se han efectuado diversos estudios para conocer el riesgo coronario que presentan los pacientes diabéticos. Baena et al12 hallaron que un 31,7% de los pacientes diabéticos presentan un riesgo coronario por encima del 20% utilizando las tablas de predicción de Framingham; en cambio, Otzet et al13 observaron recientemente un porcentaje mucho más alto, del 72%; estas diferencias se explican porque los datos provienen de diferentes fuentes y se utilizan diferentes tablas de riesgo. Masana ahonda asimismo en este punto e indica que existen en nuestras consultas muchos pacientes diabéticos que no llegan a este dintel del 20%14. Ring explica recientemente que en el estudio de Haffner et al la glucemia basal media de los pacientes diabéticos era de 11,7 mmol/l (210 mg/dl), lo que explica un mal control metabólico en estos pacientes, por lo que no todos los pacientes diabéticos de nuestras consultas deberían considerarse prevención secundaria15.
Se sabe que la evolución de la enfermedad cardiovascular es más acelerada y grave en la población diabética y el intervalo de reinfarto es significativamente menor en el diabético, sobre todo en la mujer16,17. En pacientes con infarto de miocardio se ha descrito que la fracción de eyección está más reducida en los diabéticos que en los no diabéticos16. Además, la incidencia de insuficiencia cardíaca y de muerte súbita es más elevada en la diabetes mellitus17. En el estudio Organization to Assess Strategies for Ischemic Syndromes (OASIS), los pacientes diabéticos incluidos hospitalizados por angina inestable o infarto no transmural presentaban un riesgo 1,5 mayor de presentar mortalidad de origen coronario que los pacientes no diabéticos18. Este riesgo relativo fue mayor en el estudio de Mukamal et al19, en concreto, de 1,7. En el Scandinavian Simvastatin Survival Study (4S) de prevención secundaria se observó que el riesgo de un nuevo episodio de cardiopatía isquémica era de 2,5 veces superior en los sujetos diabéticos que en los no diabéticos, del mismo modo que la supervivencia a los 70 meses postinfarto era menor en los diabéticos, con una diferencia más acentuada en las mujeres20. En el Nurses' Health Study, en el que se siguió durante 20 años a 121.046 mujeres con edades comprendidas entre los 30 y los 55 años, se vio que, comparadas con las mujeres no diabéticas y sin enfermedad cardiovascular activa al inicio de la observación, las mujeres con una historia de diabetes y sin enfermedad cardiovascular presentaban un riesgo relativo ajustado por edad de mortalidad global de 3,39; en las mujeres no diabéticas pero con enfermedad cardiovascular activa el riesgo relativo era del 3%, y las mujeres con ambos problemas al inicio presentaban un riesgo relativo del 6,84%21. Otros estudios muestran que la tasa de eventos coronarios que presentan las mujeres con diabetes es muy similar a la que tienen los varones diabéticos18,19,22,23. Este exceso de riesgo, mayor entre las mujeres diabéticas, queda reflejado en las tablas de cálculo del riesgo cardiovascular. El motivo de esta aterogénesis más acelerada entre las diabéticas no está bien establecido, pero en parte se explicaría por las alteraciones más marcadas que éstas presentan en las lipoproteínas, especialmente en lo que hace referencia a las concentraciones más elevadas de triglicéridos y a las cifras más bajas de colesterol ligado a lipoproteínas de alta densidad (cHDL) que tienen las diabéticas y por qué ellas presentan una mayor alteración de la función endotelial que los diabéticos varones22,24,25. Además, el riesgo aumentado de reinfarto y de mortalidad después de un infarto agudo de miocardio entre los pacientes diabéticos y los no diabéticos es más evidente entre las mujeres26. No obstante, cuando se ajusta por edad, colesterolemia y presencia o no de hipertensión y tabaquismo, las odds ratio de morbimortalidad cardiovascular en los diabéticos respecto a los no diabéticos no difieren entre sexos de manera estadísticamente significativa, según un metaanálisis publicado recientemente (odds ratio de 2,3 entre los diabéticos y de 2,9 entre las diabéticas)27.
Nefropatía
Se sabe que la presencia de microalbuminuria o macroalbuminuria incrementa de manera importante el riesgo de muerte, especialmente por enfermedad cardiovascular28. Diversos estudios efectuados en pacientes no diabéticos ponen de manifiesto el carácter de marcador de riesgo cardiovascular independiente a la microalbuminuria. En un estudio prospectivo efectuado en Dinamarca en el que se siguió durante 10 años a 2.085 pacientes sin diabetes, sin enfermedad cardiovascular activa y sin enfermedad nefrourológica, se comprobó que los que presentaban mayor albuminuria desarrollaban de manera más significativa enfermedad cardiovascular29. En otro estudio se siguió a 2.786 pacientes con síndrome de resistencia a la insulina durante 6,9 años y se halló también que la microalbuminuria constituía un marcador de riesgo cardiovascular independiente para la aparición de muerte cardiovascular30. En otro estudio, de tipo transversal, se vio la asociación de la alteración renal en 7.579 sujetos no diabéticos con alteraciones electrocardiográficas de isquemia o infarto, y se observó que aquellos que tenían microalbuminuria presentaban una probabilidad de 1,61 veces más de presentar un patrón electrocardiográfico compatible con el infarto31.
Esta asociación de la microalbuminuria con la enfermedad cardiovascular es más importante en la población diabética. En un reciente estudio de 12 años de evolución en diabéticos, la presencia de microalbuminuria se asociaba a un riesgo mucho más elevado de muerte por cardiopatía isquémica y por accidente cerebrovascular, una vez controlados los otros factores de riesgo cardiovascular32. En un estudio efectuado en Holanda se siguió a 12.239 mujeres posmenopáusicas durante un total de 19 años y se observó que la microalbuminuria era un marcador de riesgo cardiovascular independiente de la existencia de diabetes mellitus y de hipertensión arterial para la muerte de origen cardiovascular33. En un análisis del estudio Heart Outcomes Prevention Evaluation (HOPE) se observó asimismo un aumento significativo en la aparición de eventos cardiovasculares, mayor riesgo de hospitalización por insuficiencia cardíaca y mayor mortalidad después de seguir a 1.140 pacientes con diabetes mellitus y a 823 no diabéticos durante 4,5 años, todos ellos afectados de microalbuminuria34. En todos estos estudios se vio que la microalbuminuria era un marcador de riesgo cardiovascular independiente para el desarrollo de cardiopatía isquémica y de muerte coronaria. Lo mismo se observó en otros dos estudios: en uno en que se analizaba la asociación de la microalbuminuria en 138 sujetos diabéticos y otros 160 no diabéticos con enfermedad vascular, seguidos durante 5 años, y en otro estudio en que se siguió a 146 diabéticos no insulinodependientes durante 7 años; en este último los pacientes con microalbuminuria presentaban un riesgo 7,4 veces mayor de presentar mortalidad cardiovascular que los que no la presentaban cuando se ajustaba por la edad, y cuando se ajustaban para las otras variables, esta relación seguía siendo significativa sólo entre los varones35,36.
Se considera que el 40% de los diabéticos tipo 1 desarrollará microalbuminuria a los 30 años de evolución de la diabetes y, en el caso de la diabetes tipo 2, se estima que un 20-25% de los pacientes la presentará a los 10 años de evolución de su enfermedad37-40. Además, la mortalidad a los 4 años es del 32% en los pacientes diabéticos tipo 2 con microalbuminuria y del 50% si presentan nefropatía41,42. Por todo ello, resulta de gran importancia su detección temprana en las consultas de atención primaria mediante la determinación de microalbuminuria en el momento del diagnóstico y anualmente hasta los 70 años si ésta se mantiene negativa.
Alteraciones lipídicas en la diabetes mellitus
El mayor riesgo cardiovascular que presenta el sujeto diabético, frente al no diabético, para el desarrollo de aterosclerosis depende de la elevada concentración plasmática de lipoproteínas modificadas por procesos de glucosilación, oxidación o ambos, alteraciones del endotelio vascular con aumento de la endotelina (vasoconstrictora y estimulante de la división de células del músculo liso), aumento de la adhesividad al endotelio de los monocitos; efectos sobre la coagulación, trombosis y fibrinólisis.
En la diabetes mellitus tipo 1 existe un déficit de insulina, aunque tras el tratamiento puede haber un exceso de insulina circulante. Cuando hay un mal control de la diabetes, la actividad de la lipoproteinlipasa está disminuida, con un aumento importante de los triglicéridos (lipoproteínas de muy baja densidad [VLDL]), hiperquilomicronemia y descenso del cHDL. Si se consigue un buen control de la diabetes tipo 1, se normalizarán las alteraciones lipídicas; de hecho la cifra de colesterol ligado a lipoproteínas de baja densidad (cLDL) se correlaciona bien con las cifras de glucemia y la hemoglobina glucosilada. El cHDL aumenta hasta la normalidad. Si persisten las alteraciones lipídicas en el paciente con un buen control de la diabetes, se debe descartar la coexistencia de una hiperlipemia primaria.
En la diabetes mellitus tipo 2 existen un aumento de los ácidos grasos libres, hiperinsulinismo, resistencia a la insulina e hiperglucemia. La lipoproteinlipasa está normal o algo disminuida, y hay un aumento de los triglicéridos posprandiales, alteración en el aclaramiento de los quilomicrones y aumento del cLDL. Así, el 54% de estos pacientes presentan concentraciones de cLDL por encima de 6,5 mmol/l (250 mg/dl)43,44. Es frecuente el descenso del cHDL por disminución en su formación y aumento de su catabolismo45. Estos pacientes presentan una mayor predisposición a tener partículas de cLDL más pequeñas y más densas, y una mayor glucosilación de estas partículas, lo que favorece la aterogenicidad aunque la concentración absoluta de cLDL no esté aumentada de manera significativa.
Las cifras elevadas de partículas de cLDL más pequeñas y más densas junto a una concentración elevada de triglicéridos representan una combinación realmente peligrosa. Aproximadamente el 20% de los pacientes con diabetes tipo 2 presentan hipertrigliceridemia o concentraciones bajas de cHDL44. Estas alteraciones, así como cifras elevadas de colesterol VLDL y de triglicéridos relacionados con las VLDL, son indicadores de riesgo robustos de presentación de coronariopatía en pacientes con diabetes tipo 2, pues en estudios observacionales se asocian a un incremento en la mortalidad por cardiopatía isquémica, siendo el cHDL el mejor predictor46,47. Además, se ha implicado en el desarrollo de la nefropatía la combinación de concentraciones de colesterol total, hipertensión y una hiperglucemia poco controlada. Existe cada vez mayor evidencia para considerar que los triglicéridos contenidos en las VLDL son inductores de enfermedad macrovascular en sujetos diagnosticados de diabetes mellitus. Los resultados del Paris Prospective Study mostraron que el único factor que se asociaba de manera significativa con la mortalidad cardiovascular en pacientes con intolerancia hidrocarbonada y en la diabetes era tener unas cifras de triglicéridos por encima de 125 mg/dl (3,2 mmol/l)48. Los estudios efectuados con fármacos hipotrigliceridemiantes en pacientes con diabetes tipo 2 se limitan a los análisis de subgrupos. En un análisis de subgrupos del Helsinki Heart Study (HHS) se observó una tendencia, aunque no significativa, hacia una disminución de infartos de miocardio y de enfermedad cardiovascular entre los pacientes que estaban asignados a gemfibrozilo49.
Beneficios del tratamiento con fármacos hipolipemiantes
En un metaanálisis publicado recientemente, Gould et al señalan que el efecto del tratamiento con estatinas en el riesgo de mortalidad cardiovascular y total es directamente proporcional con el grado de disminución de los lípidos séricos, de manera que por cada reducción del 10% en las concentraciones de colesterol total se reducen el riesgo de mortalidad cardiovascular en un 15% (p < 0,001) y el riesgo de mortalidad total en un 11% (p < 0,001)50.
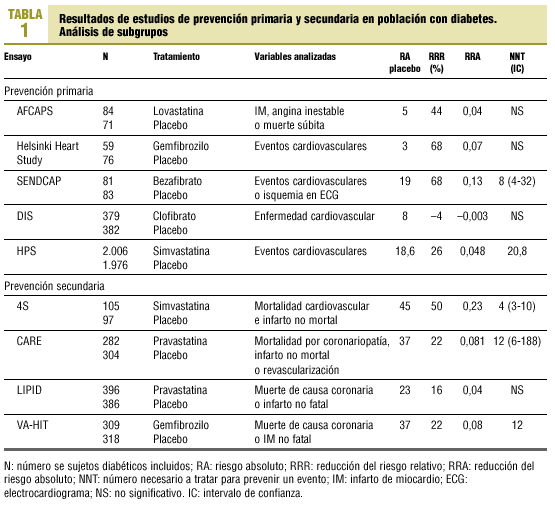
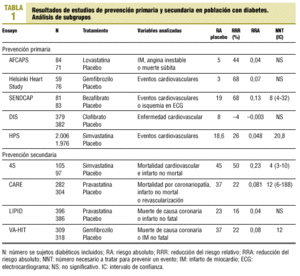
Desafortunadamente, disponemos de pocos datos procedentes de los grandes ensayos clínicos que hayan evaluado el papel de los fármacos hipolipemiantes en la morbimortalidad cardiovascular y total en la subpoblación de pacientes diabéticos. En prevención secundaria se ha demostrado una reducción significativa de la morbimortalidad cardiovascular y de la mortalidad total en diabéticos tipo 1 y 2, como mínimo a un mismo nivel en los diabéticos que en los no diabéticos51,52 (4S y Cholesterol and Recurrent Events Trial [CARE]). En un análisis post hoc procedente de la subpoblación de 202 pacientes diabéticos del estudio 4S, las reducciones conseguidas con simvastatina eran prácticamente idénticas a las observadas en los pacientes no diabéticos. El riesgo de presentación de eventos cardiovasculares mayores se redujo en un 55% (p < 0,005) entre los pacientes diabéticos y en un 32% (p < 0,001) en los sujetos no diabéticos; asimismo se redujo la mortalidad total tanto en el subgrupo de diabéticos (43%) como en los no diabéticos (29%), aunque no se alcanzaran diferencias estadísticamente significativas a consecuencia del pequeño tamaño muestral de pacientes diabéticos51. En el estudio CARE, con más de 4.000 pacientes con infarto de miocardio, la pravastatina redujo de manera significativa la morbimortalidad coronaria (coronariopatía fatal, infarto agudo de miocardio no fatal, angioplastia coronaria y bypass coronario) en un 23% en los pacientes no diabéticos y en un 25% en los 586 pacientes diabéticos incluidos (p < 0,001). Por todo ello, los análisis de subgrupos apuntan a que los beneficios del tratamiento con estatinas en los pacientes diabéticos en prevención secundaria son como mínimo similares a los que se consiguen en los pacientes no diabéticos. En un estudio mixto de prevención primaria y secundaria, pero con el objetivo único de valorar la efectividad del fenofibrato durante tres años en población diabética, se observó un menor aumento en el grado de estenosis coronaria en el grupo asignado a tratamiento hipolipemiante y también se documentaron menos eventos coronarios entre los que tomaron fenofibrato, aunque esta diferencia no llegó a ser significativa53.
En los estudios de prevención primaria como en el HHS, el análisis de los subgrupos post hoc de pacientes con diabetes tipo 2 apunta a un beneficio adicional sobre los no diabéticos, pero no se han demostrado diferencias significativas debido al reducido número de pacientes diabéticos incluidos. Entre los estudios efectuados específicamente en población con diabetes, sólo en el estudio St Mary's Ealing Northwick Park Diabetes Cardiovascular Disease Prevention (SENDCAP) se ha observado reducción significativa de los eventos coronarios con bezafibrato, aunque se piensa que puede ser debido al mayor riesgo inicial de los pacientes incluidos54. Recientemente se ha publicado un gran ensayo clínico en prevención primaria, aunque también se ha incluido a un porcentaje de pacientes con enfermedad cardiovascular, en que uno de los objetivos ha sido determinar la efectividad del tratamiento hipolipemiante en pacientes diabéticos y cómo éste mejora la supervivencia; se trata del Heart Protection Study (HPS). Este estudio, con 20.536 pacientes, es el ensayo clínico con una muestra mayor realizado con una estatina hasta la fecha55,56. Este estudio arroja datos también importantes en otros colectivos como mujeres, en la población anciana y en los sujetos con cifras bajas de colesterol. Se trata de un ensayo clínico controlado prospectivo y doble ciego en el que se ha utilizado un análisis factorial 2 × 2, analizándose el uso prolongado durante 5 años de 40 mg diarios de simvastatina y un cóctel de vitaminas antioxidantes (650 mg de vitamina E, 250 mg de vitamina C y 20 mg de beta-carotenos). Los pacientes que se incluyeron en este ensayo clínico presentaban cifras de colesterol total superiores a 135 mg/dl (3,5 mmol/l) y presentaban un riesgo alto de desarrollar una enfermedad isquémica. La simvastatina en dosis de 40 mg al día mostró beneficios claros en todos los pacientes con independencia de su edad, del sexo y de las cifras basales de colesterol total y cLDL. La reducción de la mortalidad total en el grupo asignado a estatinas fue del 12%, comparado con el grupo asignado a placebo, con una reducción del 17% en la mortalidad cardiovascular, una reducción del 24% en los eventos coronarios, una reducción del 27% en todos los accidentes cerebrovasculares cerebrales y una disminución del 16% en las revascularizaciones no coronarias; estos resultados provienen de la totalidad de los sujetos incluidos. Si nos ceñimos a la población diabética sin enfermedad cardiovascular activa, en total 3.982 individuos, el número de eventos cardiovasculares fue de 276 en el grupo asignado a simvastatina (13,8%) y de 367 en el grupo placebo (18,6%), con un riesgo relativo de 0,74, una reducción de riesgo relativo del 25,9% y un número de pacientes que había que tratar para prevenir un evento de 20,8 (tabla 1)56.
En este estudio se vio que no existía un umbral por debajo del cual desaparecía el beneficio de seguir tratando agresivamente con estatinas; así, el beneficio del tratamiento con estatinas seguía existiendo a pesar de que descendieran las concentraciones de cLDL por debajo de 100 mg/dl (2,6 mmol/l). Esta teoría ya se vio a partir de los resultados del Air Force/Texas Coronary Atherosclerosis Prevention Study (AFCAPS/TexCAPS), del estudio Long-term Intervention with Pravastatin in Ischaemic Disease (LIPID) y del análisis post hoc del 4S, demostrándose que no existía un umbral definido por debajo del cual el tratamiento hipolipemiante ya no fuera beneficioso57. El estudio Prospective Pravastatin Pooling Project, que incluye la suma de los estudios efectuados con pravastatina (West of Scotland Coronary Prevention Study [WOSCOPS], CARE y LIPID) ya contemplaba, sin embargo, que no existía reducción de riesgo relativo cuando las concentraciones iniciales de cLDL se situaban por debajo de 125 mg/dl (3,2 mmol/l)58. No obstante, el estudio Post Coronary Artery Bypass Graft Trial mostró que el tratamiento agresivo para reducir las concentraciones de cLDL a 93 mg/dl (2,4 mmol/l) presentaba una progresión aterosclerótica más enlentecida en los injertos del bypass que cuando la reducción se hacía hasta valores de 136 mg/dl (3,5 mmol/l)59.
No se ha publicado hasta la fecha ningún estudio con el objetivo de conocer si el tratamiento con fármacos hipolipemiantes afecta a la morbimortalidad cardiovascular en pacientes con nefropatía. Los trabajos publicados tienen en cuenta estrategias combinadas que engloban la utilización de estatinas y en las que se observa reducción de la mortalidad cardiovascular cuando se adoptan estos abordajes multifactoriales60-62.
Estudios que están en marcha
En estos momentos están en marcha diversos ensayos clínicos en prevención primaria con el único objetivo de demostrar la efectividad del tratamiento hipolipemiante en pacientes diabéticos63. Uno de ellos se efectúa con un fibrato (el Fenofibrate Intervention and Event Lowering in Diabetes [FIELD]), otro con pravastatina (el Antihypertensive and Lipid Lowering Treatment to prevent Attack Trial [ALLHAT]) y los otros con atorvastatina: el Determination of Cardiovascular Endpoints in NIDDM Dyalisis Patients Study (4D) mide como variable principal la combinación de mortalidad cardiovascular e infarto no mortal con un seguimiento de 2,5 años; el Collaborative Atorvastatin Diabetes Study (CARDS) mide los eventos cardiovasculares con un seguimiento de 4 años; el Atorvastatin Study for the Prevention of Endpoints in NIDDM (ASPEN) incluye también a pacientes con enfermedad cardiovascular establecida y tiene como objetivo principal observar la reducción de eventos cardiovasculares a los 4 años de tratamiento; el Atorvastatin In Diabetes with Albuminuria (AIDA) compara la aparición de enfermedad cardiovascular en una población de pacientes diabéticos españoles con microalbuminuria en prevención primaria con dos grupos (20 mg diarios de atorvastatina frente a placebo), y el Atorvastatin/Simvastatin Safety and Efficacy Trial (ASSET) tiene como objetivo conocer la efectividad de la atorvastatina (10-40 mg) frente a lasimvastatina (10-80 mg) en la reducción del cLDL en pacientes diabéticos tipo 2, aunque también se ha incluido a pacientes no diabéticos. Este estudio ya ha finalizado y está pendiente de publicación; de hecho, ha salido a la luz un subanálisis de este estudio en el que se comparaba la efectividad de ambas estatinas en la reducción del cLDL64.
Recomendaciones de control en el paciente diabético
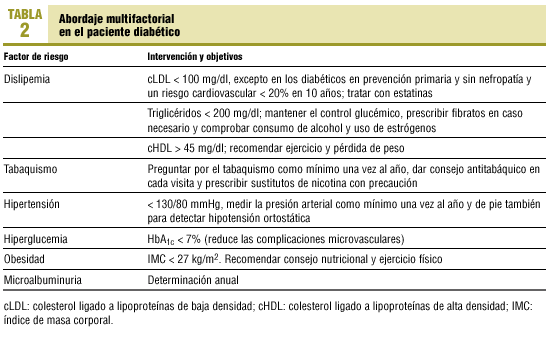
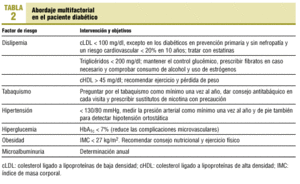
Se recomienda un abordaje que contemple tres pasos46: a) dieta, ejercicio y modificaciones de los estilos de vida, como el abandono total del tabaquismo; b) instaurar tratamiento farmacológico hipotensor e hipolipemiante en caso necesario, y c) controlar las glucemias. La disminución de peso y el ejercicio ayudan a reducir las cifras de triglicéridos, aumentan ligeramente las concentraciones de cHDL y bajan discretamente las cifras de cLDL. La reducción del peso corporal, la dieta y el ejercicio han demostrado mejorar la resistencia a la insulina y reducir el riesgo de eventos cardiovasculares. Estos cambios en los estilos de vida son capaces de reducir la necesidad de medicación y permiten a los pacientes tomar un papel más activo en su propio cuidado (tabla 2).
Debería conseguirse en los diabéticos que dejaran de fumar, por los probados efectos sobre las complicaciones microvasculares y macrovasculares. Este punto es muy importante, ya que el UKPDS estableció que los 5 aspectos que más inciden en la presentación de enfermedad coronaria en pacientes diabéticos tipo 2 son, por orden decreciente, concentraciones altas de cLDL, concentraciones bajas de cHDL, hipertensión arterial, hiperglucemia y tabaquismo: el denominado quinteto de la muerte9.
Si bien el control glucémico se ha relacionado en estudios observacionales con la morbimortalidad cardiovascular, en los estudios de intervención sobre el control glucémico en prevención primaria no se ha logrado una reducción significativa del riesgo de eventos cardiovasculares. Sí, en cambio, ha demostrado ser efectivo un control estricto de las glucemias para prevenir las complicaciones microvasculares que aparecen a largo plazo en pacientes diabéticos tipo 1, según se desprenden de los resultados del Diabetes Control and Complications Trial (DCCT) y también en los pacientes diabéticos tipo 2, de acuerdo con los datos del estudio UKPDS65,66. En éste, en el grupo de control glucémico intensivo se consiguió una reducción del riesgo de muertes relacionadas con la diabetes del 10%, y del infarto de miocardio, del 16%, que no llegó a ser significativa. Sólo en el grupo de control glucémico intensivo con metformina demostró reducir el riesgo cardiovascular en los pacientes diabéticos tipo 2 con obesidad acompañante66. El tratamiento con agentes hipoglucemiantes reduce las cifras de triglicéridos séricos en los pacientes con diabetes mellitus tipo 2, pero no modifica o, como mucho, aumenta ligeramente las cifras de cHDL45. Se pueden llegar a conseguir reducciones ligeras, del orden del 10 al 15%, en las concentraciones de cLDL a través de un estricto control glucémico.
En prevención primaria, el control intensivo de la presión arterial en el UKPDS mostró reducción significativa de muertes relacionadas con la diabetes del 32% (p < 0,05), y de los accidentes cerebrovasculares del 44% (p < 0,05), pero tiene un limitado efecto sobre el riesgo de infarto de miocardio (reducción de riesgo del 21%). En el estudio Hypertension Optimal Treatment (HOT), en un análisis de subgrupos de los pacientes con diabetes (8% del total de los pacientes incluidos en el estudio), se observó una reducción significativa de eventos cardiovasculares en el grupo en que el objetivo era conseguir una presión arterial diastólica menor (80 mmHg)67. Por todo ello, el control de la hipertensión debe llevarse a rajatabla, mucho más que entre los pacientes hipertensos sin diabetes mellitus68.
Tratamiento con fármacos hipolipemiantes
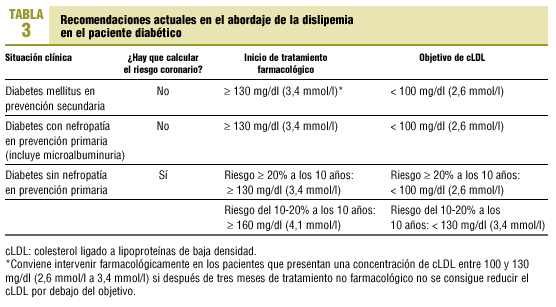
Con todo lo comentado anteriormente parece justificado tratar de conseguir cifras de cLDL por debajo de 100 mg/dl (2,6 mmol/l) en los sujetos diabéticos de mayor riesgo, a pesar de que sólo se haya efectuado un estudio experimental prospectivo que haya incluido a un número importante de pacientes diabéticos. Las diversas guías existentes formulan recomendaciones diferentes en cuanto a los objetivos de cLDL, aunque la tendencia actual es a aproximar el objetivo en diabéticos al de los pacientes en prevención secundaria. Así, según la recomendación de la ADA y del NCEP III, en pacientes con diabetes mellitus hay que conseguir unas cifras de cLDL inferiores a 100 mg/dl (2,6 mmol/l) tanto en prevención primaria como en secundaria6,69. Las recomendaciones de la Task Force europea proponen como objetivo una cifra de cLDL inferior a 115 mg/dl (3 mmol/l). Por otra parte, el Documento de Consenso de la Sociedad Española de Arteriosclerosis y de la Sociedad Española de Diabetes recomienda un valor de cLDL menor de 135 mg/dl (3,5 mmol/l) en prevención primaria, y el documento de Control de la Colesterolemia en España 2000, una cifra inferior a 130 mg/dl (3,3 mmol/l).
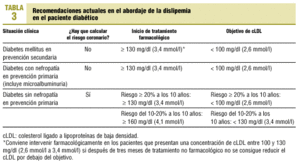
A partir de la nueva evidencia disponible, principalmente por la publicación del estudio HPS, las recomendaciones actuales deberían contemplar reducir el cLDL por debajo de 100 mg/dl (2,6 mmol/l) tanto en prevención secundaria y en los diabéticos sin enfermedad cardiovascular activa que presenten nefropatía, incluyendo la microalbuminuria. En estos casos, pues, no hay que calcular el riesgo coronario (tabla 3). En los pacientes diabéticos sin nefropatía en prevención primaria, es fundamental calcular el riesgo coronario mediante la tabla de predicción del estudio de Framingham, hasta que dispongamos de una tabla de predicción de riesgo que refleje la realidad española, considerando de alto riesgo aquel sujeto con un riesgo igual o superior al 20% en 10 años. En caso de presentar un riesgo alto, el objetivo terapéutico será igualmente disminuir las concentraciones de cLDL por debajo de 100 mg/dl (2,6 mmol/l). Esto difiere de las recomendaciones europeas que recomiendan conseguir una cifra de cLDL por debajo de 115 mg/dl (3 mmol/l) y de las recomendaciones de la Sociedad Española de Arteriosclerosis, que lo sitúan en 130 mg/dl (3,3 mmol/l), debido fundamentalmente a la publicación del HPS, asumiendo que los pacientes diabéticos sin cardiopatía isquémica obtienen el mismo beneficio clínico que el total de los pacientes incluidos en el estudio, incluso en aquellos pacientes con una concentración de cLDL por debajo de 115 mg/dl (3 mmol/l). No parece razonable actualmente tratar intensivamente a los pacientes diabéticos que presentan un riesgo coronario moderado; sabemos que en el sur de Europa la hipercolesterolemia presenta menos poder predictivo para la aparición de coronoariopatía que en el norte de Europa; además, la mortalidad cardiovascular, tal como se ha comentado anteriormente, es mucho menor en el sur, aunque la prevalencia de factores de riesgo cardiovascular es parecida en todos los países europeos70. En estos casos recomendamos tratar farmacológicamente cuando la cifra de cLDL sea superior a 160 mg/dl (4,1 mmol/l) (tabla 3).
En caso de tratamiento farmacológico, los fármacos hipolipemiantes de elección en los pacientes diabéticos son las estatinas, ya que el objetivo prioritario es reducir el cLDL. Para conseguir el objetivo de reducirlo por debajo de 100 mg/dl (2,6 mmol/l) se hace necesario en la práctica clínica superar la media de reducción de cLDL que se consigue con las estatinas, del orden del 20-25%, para pasar a reducciones mayores, del orden del 40%, porcentaje que sólo puede conseguirse con dosis altas de simvastatina y atorvastatina, o tratamiento combinado con otros fármacos hipocolesterolemiantes.
Como se ha comentado anteriormente, algunas veces el paciente diabético presentará elevaciones de triglicéridos y disminución del cHDL que podrán o no acompañar a la hipercolesterolemia. En los adultos con diabetes, la cifra óptima de cHDL debería situarse por encima de 40 mg/dl (1 mmol/l)45. En las situaciones donde se haga necesario efectuar tratamiento farmacológico, se recomienda prescribir igualmente una estatina, excepto en los casos en que la elevación de triglicéridos sea la alteración lipídica predominante. Cuando existe hipertrigliceridemia aislada, hay que iniciar un tratamiento con dieta, aumento del ejercicio físico, evitar la ingesta de alcohol y conseguir un control lo más ajustado posible de la glucemia. Si los triglicéridos son superiores a 200 mg/dl (2,3 mmol/l), se aconseja iniciar tratamiento farmacológico, especialmente cuando se sobrepasan los 500 mg/dl (4,5 mmol/l). Entre 200 y 500 mg/dl (2,3-4,5 mmol/l) la decisión del tratamiento farmacológico con fibratos tiene que ser individualizada, pero es obligatoria cuando aparece en el seno de una hiperlipemia familiar combinada, una disbetalipoproteinemia, si se acompaña de una concentración de cHDL inferior a 40 mg/dl (1 mmol/l) o si estamos ante un paciente con cardiopatía isquémica71. El objetivo de aumentar el cHDL es difícil; en estos casos, se puede recomendar la utilización de fibratos, evitar el tabaquismo y efectuar ejercicio físico de forma continuada.
La terapia combinada puede utilizarse si la monoterapia no resulta suficiente para alcanzar los objetivos establecidos. Las estatinas pueden asociarse a los fibratos, con el consiguiente riesgo de aumentar la posibilidad de miositis, o con resinas de intercambio iónico, que pueden elevar los triglicéridos e intensificar la constipación en pacientes diabéticos con neuropatía vegetativa.
Conclusión
Hasta la fecha sólo se ha publicado un ensayo clínico de tamaño y tiempo de seguimiento relevantes que haya evaluado la eficacia sobre los resultados de salud del tratamiento hipolipemiante en pacientes diabéticos sin enfermedad cardiovascular. Los estudios epidemiológicos que asocian la diabetes mellitus a un mayor riesgo, comparable al que tienen los pacientes no diabéticos con enfermedad cardiovascular activa, se han efectuado fuera de nuestro país y no todos coinciden en expresar esta equivalencia de riesgos. Por todo ello, pensamos que de momento debe calcularse el riesgo cardiovascular de los pacientes diabéticos en prevención primaria y sin nefropatía e intervenir de forma intensiva en aquellos que presentan un riesgo superior al 20% en 10 años, de la misma manera que en prevención secundaria y en los pacientes que presentan nefropatía. En nuestras consultas muchos pacientes diabéticos presentan riesgos por debajo del 20% y, tal como comenta Maiques72, ¿justificarían los posibles beneficios de tratar a estos pacientes con menor riesgo el tratamiento hipolipemiante? Los nuevos estudios en marcha que analizan el efecto del tratamiento hipolipemiante en población con diabetes mellitus clarificarán aún más el panorama actual.
Correspondencia: Carles Llor Vilà. Correo electrónico: cllor@saptarra.scs.es
Manuscrito recibido el 6 de septiembre de 2002.
Manuscrito aceptado para su publicación el 9 de septiembre de 2002.