A pesar de la enorme tecnificación de las unidades de cuidados intensivos neonatales (UCIN) la monitorización hemodinámica del recién nacido (RN) con frecuencia incluye únicamente la presión arterial, diuresis, frecuencia cardíaca, equilibrio ácido-base o relleno capilar. Estos datos presentan numerosas limitaciones y son solo variables de la ecuación que regula la perfusión tisular1–6. El RN puede presentar diversos problemas hemodinámicos cuya fisiopatología es compleja y variable y, en ocasiones, poco predecible tras la valoración clínica habitual1,7. Por ello, la interpretación de estos parámetros puede llevar a conclusiones erróneas y a la adopción de estrategias terapéuticas incorrectas en RN inestables8. La ecocardiografía funcional (EcoFn) es una técnica de valoración hemodinámica que se añade a la monitorización habitual para guiar al clínico en sus intervenciones terapéuticas en la UCIN.
La ecocardiografía funcionalLa EcoFn, también denominada ecografía cardíaca realizada por el neonatólogo o ecocardiografía neonatal dirigida1,9, su mada a la valoración clínica habitual, permite individualizar los tratamientos en función de la fisiopatología concreta en cada situación. El mayor rendimiento de la EcoFn se obtendría mediante una adecuada valoración de sus hallazgos dentro del contexto clínico del paciente10. Esta técnica no sustituye a la valoración estructural detallada por parte del cardiólogo, ya que su función es diferente, pero permite al neonatólogo obtener información hemodinámica en el momento en que esta es necesaria y de forma seriada según las necesidades clínicas1.
Puntos clave
- •
La ecocardiografía funcional (EcoFn) aporta información fisiopatológica en tiempo real en situaciones de inestabilidad hemodinámica, de hipertensión pulmonar, durante la transición fetal-neonatal o ante la sospecha de ductus arterioso persistente (DAP).
- •
Los hallazgos de la ecocardiografía funcional deben valorarse dentro del contexto clínico del paciente.
- •
Es necesaria una estrecha colaboración con cardiólogos pediátricos, tanto para la formación inicial del neonatólogo como para la valoración de pacientes con sospecha de cardiopatía congénita.
- •
El uso de la EcoFn se está extendiendo en las unidades de neonatología, aunque son necesarios más estudios para determinar su impacto sobre la evolución de los pacientes.
- •
Hace falta la diseminación de programas de formación y acreditación estructurados conforme a las recomendaciones existentes para asegurar un uso correcto y seguro de esta técnica.
- 1.
Valoración hemodinámica durante la transición fetal-neonatal en el prematuro extremo1,11.
- 2.
Estudio de la presencia y significación del ductus arterioso (DAP)1,11.
- 3.
Determinar la fisiopatología subyacente en situaciones de inestabilidad hemodinámica1,11.
- 4.
Valoración hemodinámica en pacientes con encefalopatía hipóxico-isquémica1,11,12.
- 5.
Aunque escapa al objetivo de esta revisión, dentro del concepto de la ecografía realizada por el clínico/neonatólogo también se incluyen otros usos o indicaciones no hemodinámicas, como la valoración de la presencia de derrames, colocación de drenajes, canalización de vías centrales, localización de catéteres centrales, etc.10,11,14. No son indicaciones de la EcoFn ni la valoración de RN con sospecha de cardiopatía congénita ni el seguimiento de pacientes diagnosticados de esta.
ContraindicacionesNo se han descrito contraindicaciones, aunque en RN inestables la manipulación que supone la ecografía puede provocar un deterioro clínico que obligue a interrumpir momentáneamente el estudio. Sin embargo, en comparación con las ecocardiografías realizadas por cardiólogos, en general, la duración del estudio funcional es menor ya que va dirigido a un problema clínico concreto, lo cual disminuye la manipulación y, por tanto, mejora la tolerancia clínica11.
TécnicaLos objetivos concretos de la EcoFn son la valoración de los cortocircuitos intra y extracardíacos, de la función miocárdica, del flujo sistémico y pulmonar, así como la perfusión tisular, con el fin de valorar la fisiopatología subyacente a un problema hemodinámico concreto y la respuesta al tratamiento1,11,14. El estudio ecocardiográfico inicial debería incluir no solo el estudio funcional, sino también una valoración detallada de la anatomía que, de forma ideal, debería ser revisada por un cardiólogo en un corto espacio de tiempo11. Los equipos de ultrasonidos utilizados para la realización de la EcoFn deben estar adaptados al paciente neonatal, incluir los modos 2D, M y Doppler (color, pulsado y continuo), y contar con sondas de alta frecuencia, idealmente 8–12 MHz1,11.
A continuación, se revisan los componentes de la EcoFn más comúnmente utilizados y con mayor validación en el RN1,11–16. La técnica ecográfica y las mediciones correspondientes se recogen en la tabla 1.
- 1.
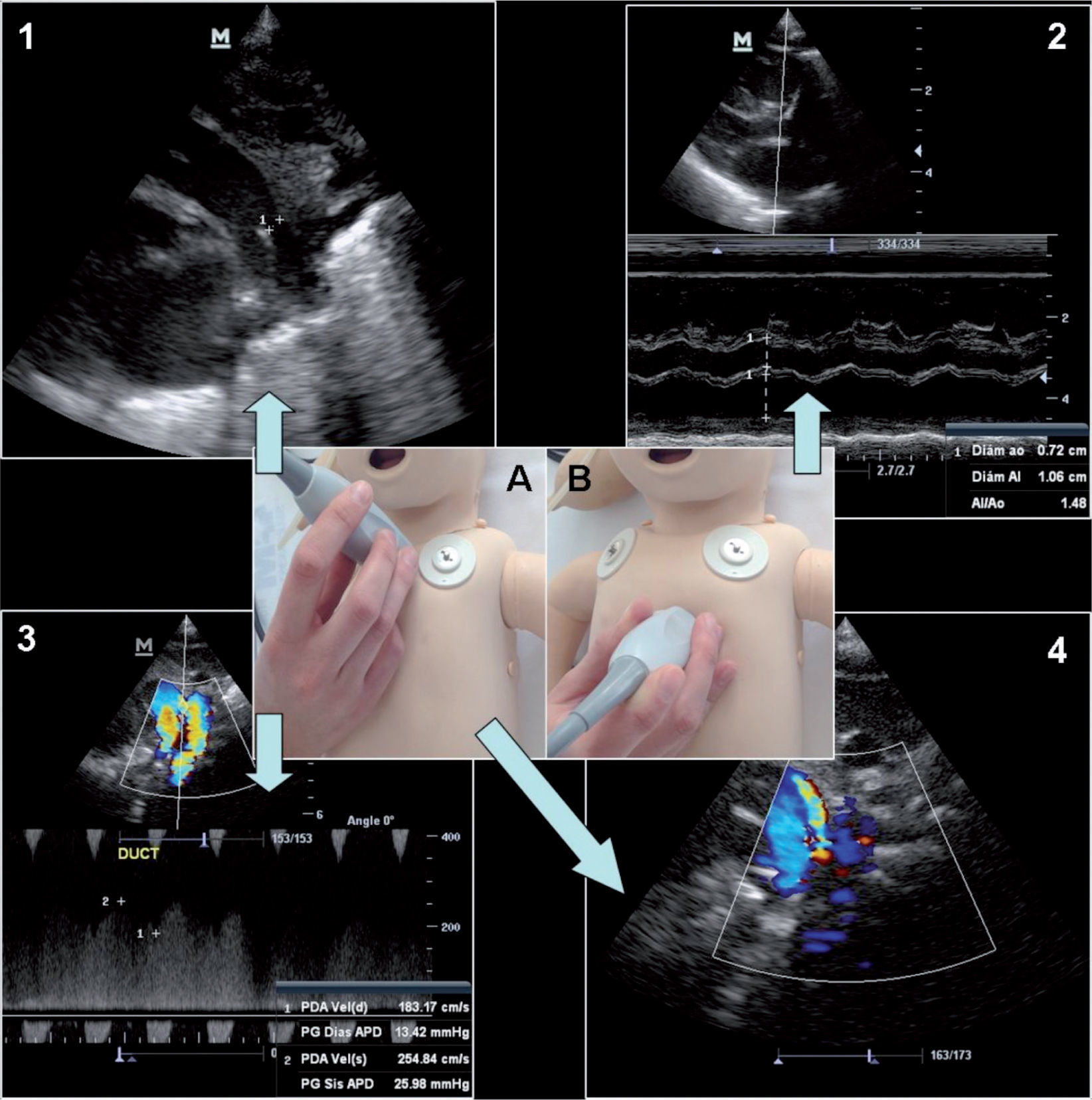
Valoración del ductus arterioso (fig. 1): los signos clínicos del DAP son tardíos y existe poca correlación entre ellos y su presencia en los primeros días de vida. Desde un punto de vista ecográfico, es relativamente sencillo determinar su presencia y dirección, aunque son más controvertidos los criterios para determinar la significación hemodinámica del mismo:
- –
Tamaño y dirección del ductus: en RN menores de 1.500g al nacer, un diámetro > 1,5mm se ha relacionado con una relación de flujo pulmonar respecto del sistémico (Qp:Qs) elevada14. El Doppler color permite valorar la dirección del ductus, mientras que el Doppler continuo o pulsado permite establecer la presión en la arteria pulmonar conociendo la presión sistémica.
- –
Hiperaflujo pulmonar: se puede valorar por la medición de la relación entre aurícula izquierda y aorta (AI/Ao), el flujo diastólico en arteria pulmonar, el tamaño del ventrículo izquierdo (VI), el patrón del flujo transmitral y el gasto cardíaco (GC) del VI.
- –
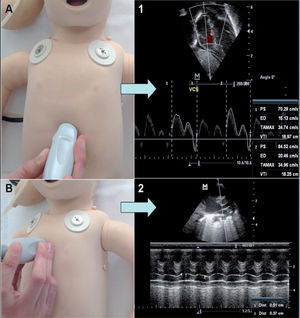
Hipoperfusión sistémica: se puede valora mediante el flujo en vena cava superior (VCS) y el aumento de cortocircuito transductal. La alteración del flujo esplácnico o cerebral con descenso de las velocidades diastólicas y medias puede indicar repercusión del DAP14.
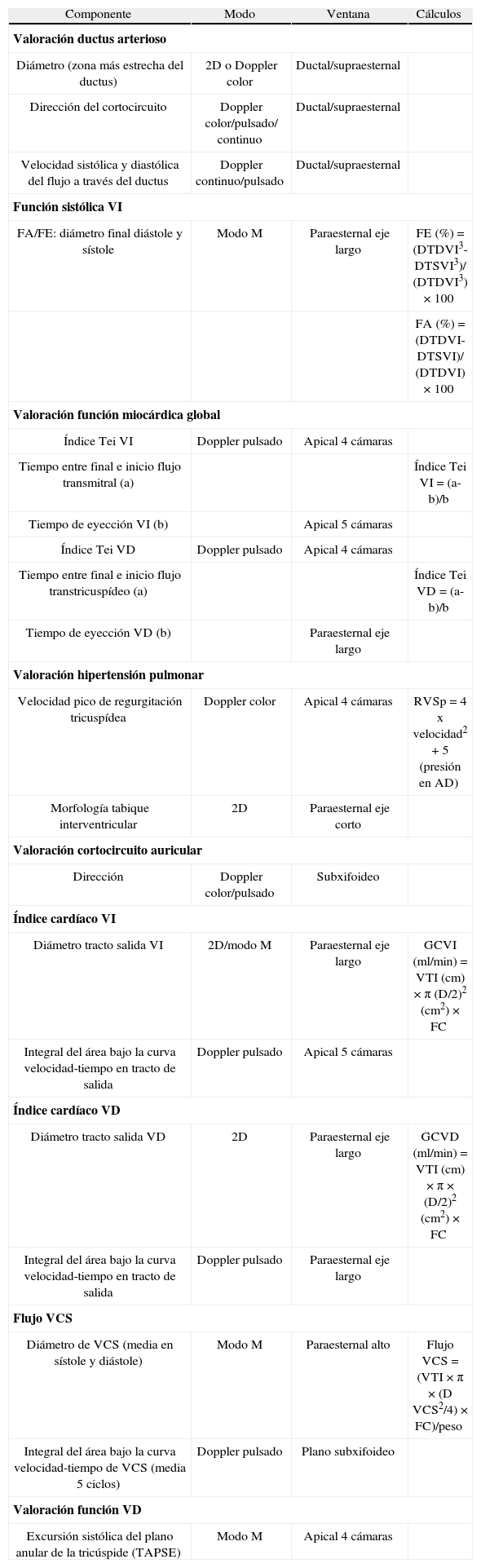
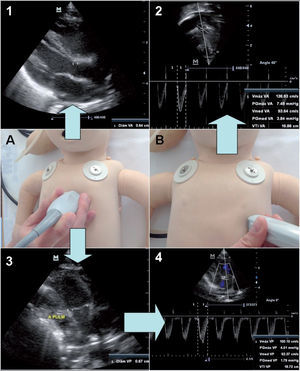
Figura 1.Valoración del ductus arterioso. 1) Medición del diámetro del ductus en modo 2D. 2) Medición de la relación AI/Ao en modo M. 3) Valoración del flujo del ductus mediante Doppler continuo. 4) Valoración del ductus mediante Doppler color. A) Proyección supraesternal. B) Proyección paraesternal eje largo.
AI: aurícula izquierda; Ao: aorta; 2D: 2 dimensiones.
- –
- 2.
Valoración de cortocircuito auricular: en el RN a término, el cortocircuito izquierda-derecha auricular suele ser pequeño y transitorio, pero en prematuros puede ser de gran tamaño y más duradero. El cortocircuito auricular se valora desde la ventana subcostal en eje corto o largo. El Doppler color se emplea para determinar la dirección del cortocircuito. La presencia de un cortocircuito derecha-izquierda en ausencia de cardiopatía congénita estructural refleja un aumento en las presiones de llenado del ventrículo derecho (VD) en relación con hipertensión pulmonar e hipertrofia ventricular. El Doppler pulsado o continuo puede ser usado para calcular la diferencia de presión a nivel de las aurículas11.
- 3.
Función miocárdica:
- –
Función sistólica del VI: fracción de eyección y fracción de acortamiento: se basan en la medición de los diámetros telediastólicos y telesistólicos del VI, preferiblemente en modo M o también en 2D.
- –
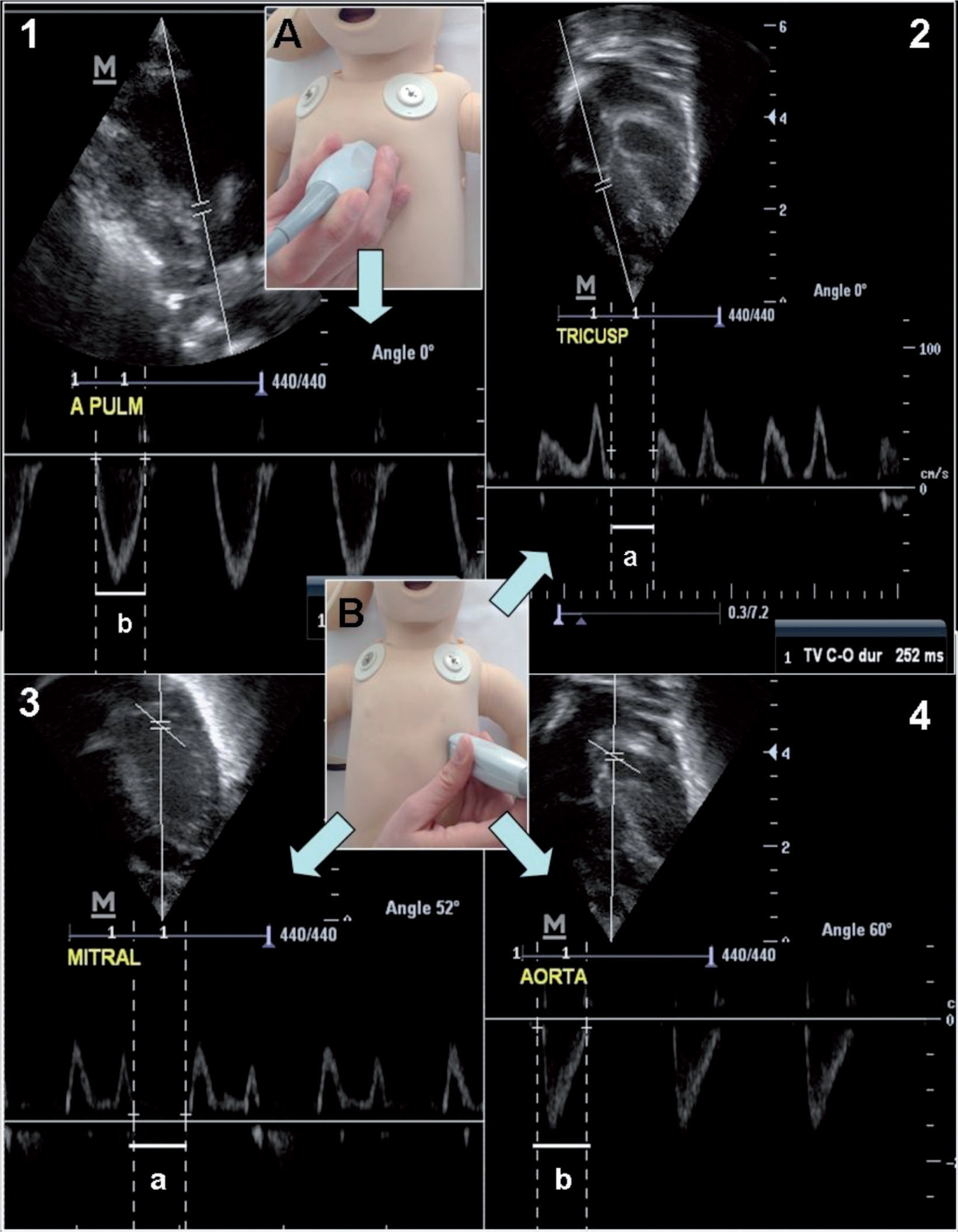
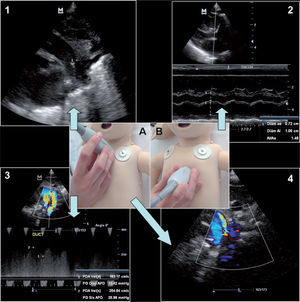
Valoración de la función combinada del VI: la valoración de la función diastólica y sistólica del VI se puede hacer de forma sencilla mediante la utilización del índice de función miocárdica o índice Tei del VI, que tiene en cuenta los tiempos de contracción y relajación isovolumétricos corregidos para el tiempo de eyección (fig. 2). Los valores normales en RN sanos están en torno a 0,25–0,38, elevándose si existe disfunción ventricular14. Es una medición influida por la precarga y la poscarga, por lo que su valor es limitado en pacientes inestables o con frecuencias cardíacas altas11.
Figura 2.Valoración del índice de función miocárdica (MPI) o índice Tei de ambos ventrículos. 1) Medición mediante Doppler pulsado del TEVD representado en la imagen como la distancia b. 2) Medición mediante Doppler pulsado del tiempo de flujo transtricuspídeo representado en la imagen con la distancia a. 3) Medición mediante Doppler pulsado del tiempo de flujo transmitral representado en la imagen con la distancia a. 4) Medición mediante Doppler pulsado del TEVI representado en la imagen como la distancia b. A) Proyección paraesternal eje largo. B) Proyección apical.
TEVD: tiempo de eyección del ventrículo derecho; TEVI: tiempo de eyección del ventrículo izquierdo.
- –
Estimación de la función del VD: debe formar parte de la EcoFn, sobre todo en pacientes con hipertensión pulmonar. Se debe valorar, además del tamaño del VD, la función del mismo mediante la excursión sistólica del plano anular de la tricúspide11.
- –
- 4.
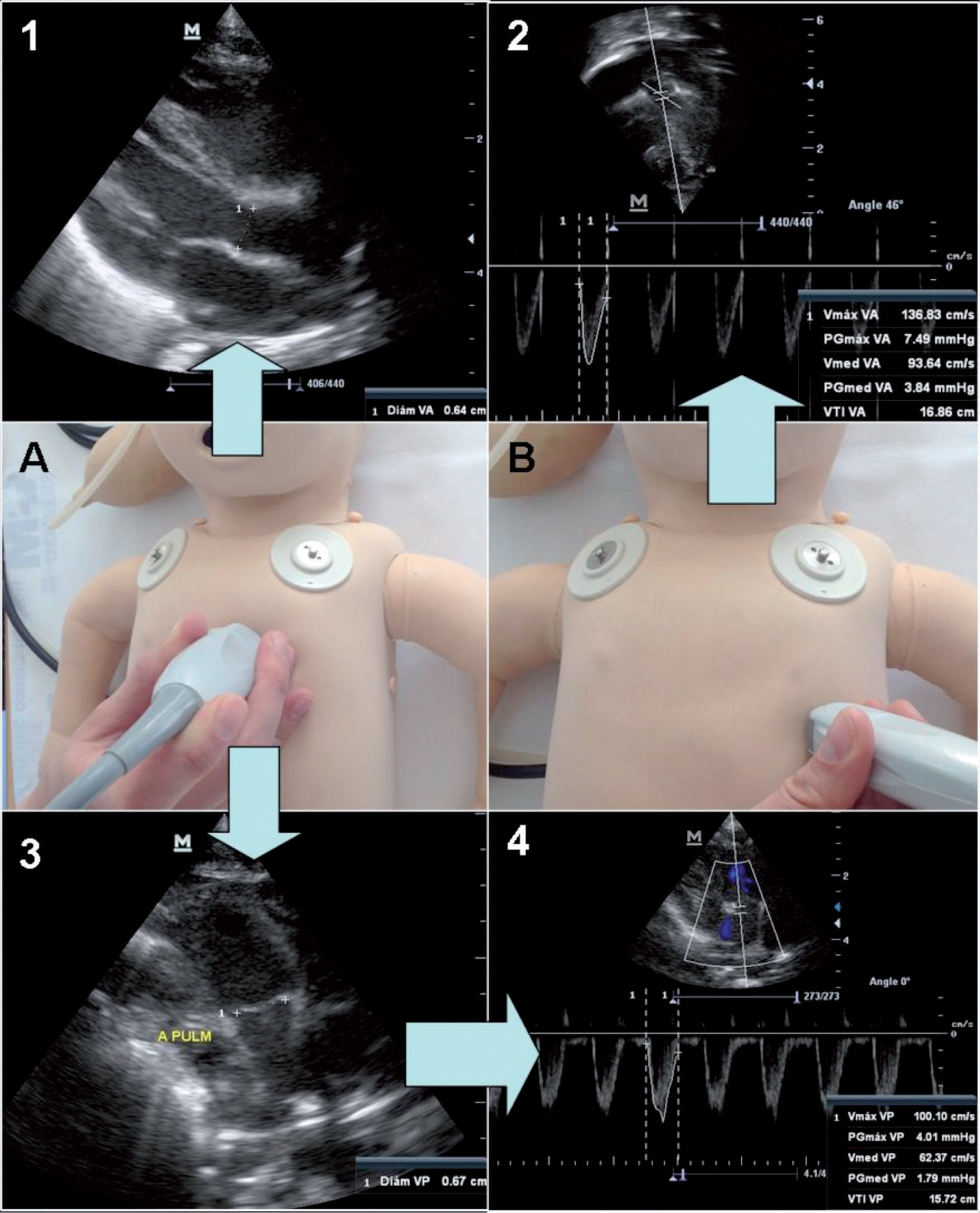
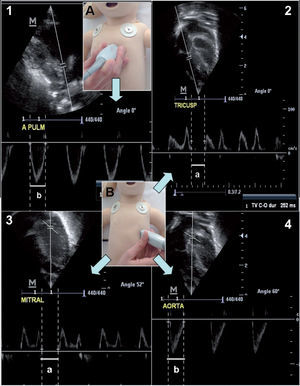
Flujo sistémico y GC: la cuantificación no invasiva del GC por ecocardiografía puede ser de gran utilidad en pacientes hemodinámicamente inestables. El flujo sanguíneo a través de un vaso depende de la velocidad media del flujo y del área transversal de ese vaso (fig. 3). Para la medición del índice cardíaco de VI o VD, se requiere la medición de la velocidad media del flujo aórtico o pulmonar y el diámetro del vaso. Los valores normales son de 170 a 320ml/kg/min, aunque en presencia de cortocircuitos no refleja fielmente el flujo sistémico14.
Figura 3.Valoración de índices de los ventrículos izquierdo y derecho. 1) Medición del diámetro de aorta en modo 2D. 2) Medición de VTI de la aorta en modo Doppler pulsado. 3) Medición del diámetro de la pulmonar en modo 2D. 4) Medición de VTI de la pulmonar en modo Doppler pulsado. A) Proyección paraesternal eje largo. B) Proyección apical (5 cámaras).
VTI: integral velocidad-tiempo.
- 5.
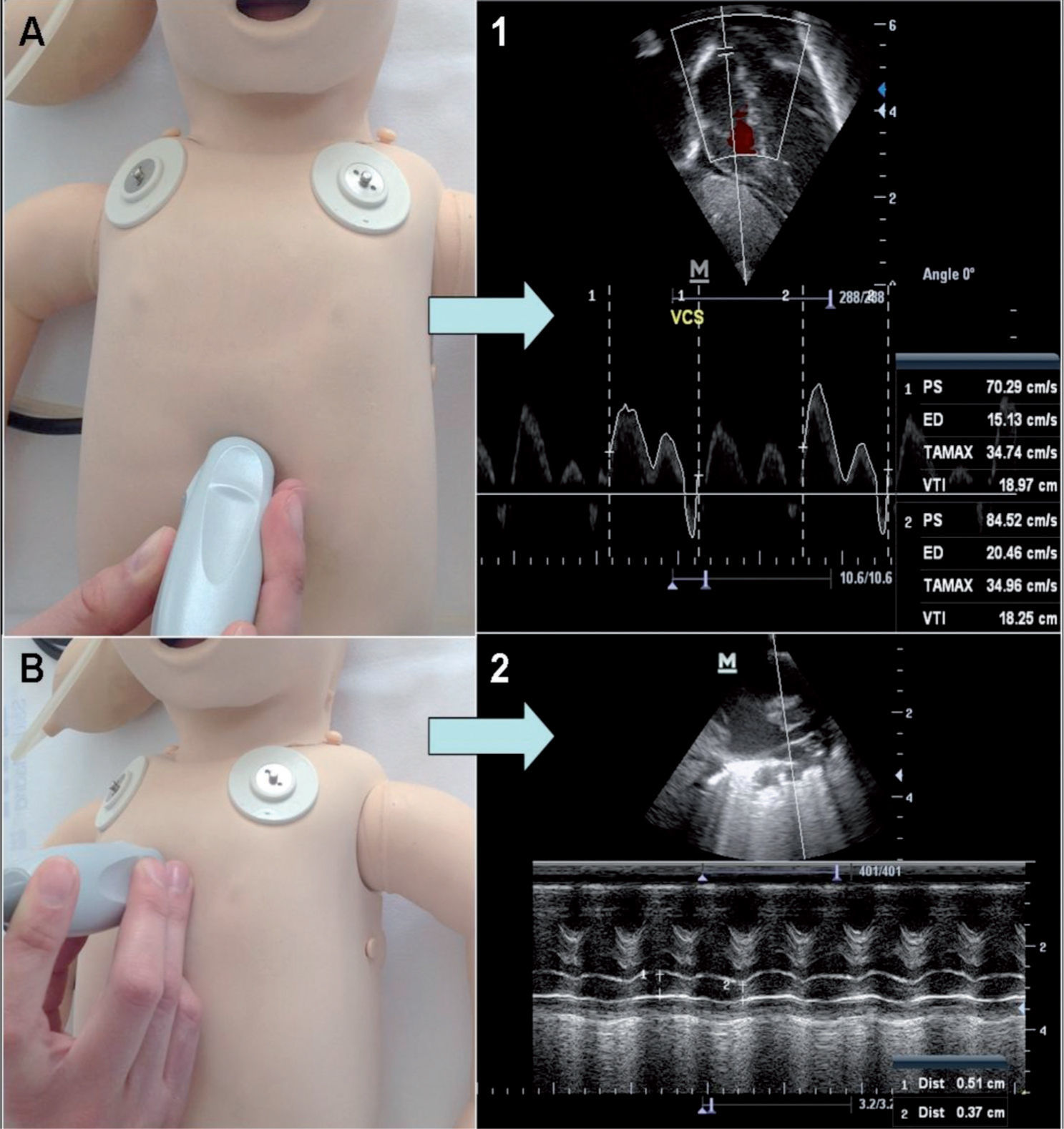
Medición del flujo en VCS (fig. 4): en los últimos años, se está imponiendo como marcador del flujo sistémico. Refleja el retorno venoso de la parte superior del cuerpo (4/5 del flujo es de la cabeza y el cuello) y no está influido por cortocircuitos intracardiacos14. Los valores normales son 40–120ml/kg/min y mediciones < 40ml/kg/min se han descrito como un factor de riesgo independiente de peor resultado en el desarrollo neurológico en grandes prematuros15.
- 6.
Presión en arteria pulmonar: en RN con sospecha clínica de hipertensión pulmonar persistente neonatal, una vez descartada la presencia de malformación congénita cardíaca, debe realizarse una EcoFn para determinar la presión pulmonar. Igualmente, los RN prematuros con displasia broncopulmonar e incremento progresivo de las necesidades de oxígeno pueden tener un aumento subclínico de la resistencia vasculares pulmonares (RVSp). La técnica más empleada se basa en la medición de la velocidad del chorro de regurgitación tricuspídea empleando la ecuación de Bernoulli modificada. En ausencia de obstrucción en el tracto de salida del VD, la presión sistólica del VD se corresponde con RVSp. Por tanto, RVSp = 4 x velocidad2. Se suele añadir 5mmHg correspondientes a la presión en la aurícula derecha14.
Componentes, modos, ventanas ecográficas y mediciones de la ecocardiografía funcional.
| Componente | Modo | Ventana | Cálculos |
| Valoración ductus arterioso | |||
| Diámetro (zona más estrecha del ductus) | 2D o Doppler color | Ductal/supraesternal | |
| Dirección del cortocircuito | Doppler color/pulsado/ continuo | Ductal/supraesternal | |
| Velocidad sistólica y diastólica del flujo a través del ductus | Doppler continuo/pulsado | Ductal/supraesternal | |
| Función sistólica VI | |||
| FA/FE: diámetro final diástole y sístole | Modo M | Paraesternal eje largo | FE (%) = (DTDVI3-DTSVI3)/ (DTDVI3) × 100 |
| FA (%) = (DTDVI-DTSVI)/ (DTDVI) × 100 | |||
| Valoración función miocárdica global | |||
| Índice Tei VI | Doppler pulsado | Apical 4 cámaras | |
| Tiempo entre final e inicio flujo transmitral (a) | Índice Tei VI = (a-b)/b | ||
| Tiempo de eyección VI (b) | Apical 5 cámaras | ||
| Índice Tei VD | Doppler pulsado | Apical 4 cámaras | |
| Tiempo entre final e inicio flujo transtricuspídeo (a) | Índice Tei VD = (a-b)/b | ||
| Tiempo de eyección VD (b) | Paraesternal eje largo | ||
| Valoración hipertensión pulmonar | |||
| Velocidad pico de regurgitación tricuspídea | Doppler color | Apical 4 cámaras | RVSp = 4 x velocidad2 + 5 (presión en AD) |
| Morfología tabique interventricular | 2D | Paraesternal eje corto | |
| Valoración cortocircuito auricular | |||
| Dirección | Doppler color/pulsado | Subxifoideo | |
| Índice cardíaco VI | |||
| Diámetro tracto salida VI | 2D/modo M | Paraesternal eje largo | GCVI (ml/min) = VTI (cm) × π (D/2)2 (cm2) × FC |
| Integral del área bajo la curva velocidad-tiempo en tracto de salida | Doppler pulsado | Apical 5 cámaras | |
| Índice cardíaco VD | |||
| Diámetro tracto salida VD | 2D | Paraesternal eje largo | GCVD (ml/min) = VTI (cm) × π × (D/2)2 (cm2) × FC |
| Integral del área bajo la curva velocidad-tiempo en tracto de salida | Doppler pulsado | Paraesternal eje largo | |
| Flujo VCS | |||
| Diámetro de VCS (media en sístole y diástole) | Modo M | Paraesternal alto | Flujo VCS = (VTI × π × (D VCS2/4) × FC)/peso |
| Integral del área bajo la curva velocidad-tiempo de VCS (media 5 ciclos) | Doppler pulsado | Plano subxifoideo | |
| Valoración función VD | |||
| Excursión sistólica del plano anular de la tricúspide (TAPSE) | Modo M | Apical 4 cámaras | |
AD: aurícula derecha; D: diámetro del vaso; DTDVI: diámetro telediastólico del ventrículo izquierdo; DTSVI: diámetro telesistólico del ventrículo izquierdo; FA: fracción de acortamiento; FC: frecuencia cardíaca; FE: fracción de eyección; GCVD: gasto cardíaco del ventrículo derecho; GCVI: gasto cardíaco de ventrículo izquierdo; RVSp: resistencia vasculares pulmonares; VCS: vena cava superior; VI: ventrículo izquierdo; VTI: integral de la curva velocidad-tiempo; 2D: 2 dimensiones.
Como se ha señalado anteriormente, la dirección del ductus y el gradiente de presión derivado del Doppler en casos de ductus no restrictivos puede emplearse para establecer las presiones pulmonares aplicando igualmente la ecuación de Bernoulli modificada.
LimitacionesNo existen todavía evidencias claras de que el uso de la Eco-Fn se asocie a una mejoría en la evolución de los RN en la UCIN. Diversos trabajos indican un beneficio en este sentido pero son necesarios más estudios para confirmarlo8,17,18. La validez de la EcoFn depende en gran medida de la calidad técnica del estudio y esto puede ser una limitación importante en el paciente neonatal debido a su tamaño y a los problemas derivados de la ventana acústica11,19.
Posibles complicaciones de la técnicaLa controversia fundamental sobre la utilización EcoFn en neonatología radica en el riesgo de pasar por alto una cardiopatía congénita. Aun así, aunque el diagnóstico completo no se haga, en la mayoría de los casos su presencia es detectada en la EcoFn20,21. En cualquier caso, es necesaria una estrecha colaboración entre cardiólogos y neonatólogos, debiéndose siempre solicitar una valoración cardiológica completa en caso de duda. Esta precaución, unida a la diseminación de programas de formación y actualización bien estructurados conforme a las recomendaciones existentes, tal como ocurre en países como Australia, Nueva Zelanda, EE. UU. o Canadá, minimizaría los riesgos1,11,22,23.
Información para el paciente (tabla 2)- –
La EcoFn es una técnica no invasiva que realiza el neonatólogo a pie de cuna para la valoración de la función del corazón del RN. Junto con otros datos clínicos, puede resultar muy útil a la hora de decidir qué tratamiento es el mejor ante una situación de compromiso circulatorio, así como para valorar la respuesta a este.
Tabla 2.Ecocardiografía funcional.
Quién realiza la técnica Neonatólogo Dónde se realiza En la unidad de neonatología Preparación previa No precisa Motivo de realización Estudiar cómo funciona el corazón Riesgos específicos No existen Beneficios Instauración del tratamiento idóneo a cada situación clínica o valoración del efecto de uno ya iniciado - –
No es necesaria ninguna preparación previa. En pacientes muy inestables, al igual que ocurre con cualquier otra manipulación, el estudio ecográfico puede producir un deterioro transitorio que obligue a detener momentáneamente la exploración.
- –
No existen riesgos específicos derivados de la realización de la técnica.
- –
Si el neonatólogo que realiza la prueba lo considera necesario, se podrá solicitar la valoración complementaria de un cardiólogo pediátrico.
Los autores declaran no tener ningún conflicto de intereses.