Los tumores del cuerpo carotídeo (TCC), especialmente los paragangliomas familiares, son neoplasias benignas poco frecuentes, que representan <0,5% de todos los tumores, y son los paragangliomas extraadrenales más frecuentes.
MétodosEn este estudio, se sospechó clínicamente de la existencia de TCC en 31 pacientes, pero se realizó el diagnóstico histopatológico en 28 de ellos entre 1977 y 2007 en nuestro departamento. Todos los pacientes fueron intervenidos excepto uno. La edad de los 30 pacientes tratados quirúrgicamente osciló entre los 17 y los 73 años. El síntoma común a todos los pacientes fue una masa en el cuello. Dos de los 28 pacientes con TCC tenían antecedentes de paragangliomas familiares.
ResultadosEl TCC se confirmó mediante histopatología en 28 de estos 30 pacientes tratados quirúrgicamente; el diagnóstico de los otros 2 fue neurofibroma en uno y linfadenitis tuberculosa en el otro. Estos 2 pacientes fueron excluidos del estudio. Los TCC se resecaron sin colocar ninguna derivación temporal. Se utilizó un bisturí UltraCision en 5 pacientes para la resección tumoral; los resultados quirúrgicos fueron excelentes (fácil disección, mínima hemorragia y tiempo de intervención). Veinte pacientes fueron sometidos a resección total, en 6 se realizó la resección junto con la interposición de vena safena, en uno se realizó la resección parcial, y en uno la ligadura de la arteria carótida sin déficit neurológico resultante. Se detectó un caso de parálisis hipoglosa y una recurrencia benigna. No se observó mortalidad ni malignización.
ConclusiónLos TCC son neoplasias muy poco frecuentes; su tratamiento quirúrgico depende en gran medida de la habilidad y experiencia del cirujano. La importancia diagnóstica y terapéutica reside en realizar un diagnóstico precoz para proponer un tratamiento quirúrgico destinado a prevenir complicaciones y lesiones neurológicas. La resección quirúrgica suele ser el tratamiento definitivo para estas lesiones.
Los tumores del cuerpo carotídeo (TCC) son neoplasias benignas muy poco frecuentes, que representan <0,5% de todos los tumores; son los paragangliomas extraadrenales más comunes1. Se desarrollan a partir de las células epitelioides derivadas de la cresta neural. En la carótida fetal se desarrolla en la pared arterial entre las capas media y adventicia. Suele ser una estructura diminuta oval de 1-5 mm de diámetro situado en la parte posterior de la bifurcación carotídea. El aporte sanguíneo se realiza básicamente a través de un pequeño vaso originado en la bifurcación carotídea y de las ramas de la arteria carótida externa. Está inervado por las ramas aferentes de los nervios glosofaríngeo, vago y los ganglios simpáticos cervicales2,3. Su sanguíneo y consumo de oxígeno son extremadamente altos4. El TCC suele provocar síntomas relacionados con su masa y la compresión sobre las estructuras adyacentes a la vaina carotídea. El tumor suele descubrirse durante el examen rutinario y suele ser pulsátil pero no expandible. Está contraindicada la biopsia debido al riesgo de hemorragia y de pseudoaneurisma1-3. Aproximadamente el 10% de los pacientes presentan lesiones bilaterales. La prevalencia de la recurrencia y la invasión locales del TCC se estima en cerca del 10%5.
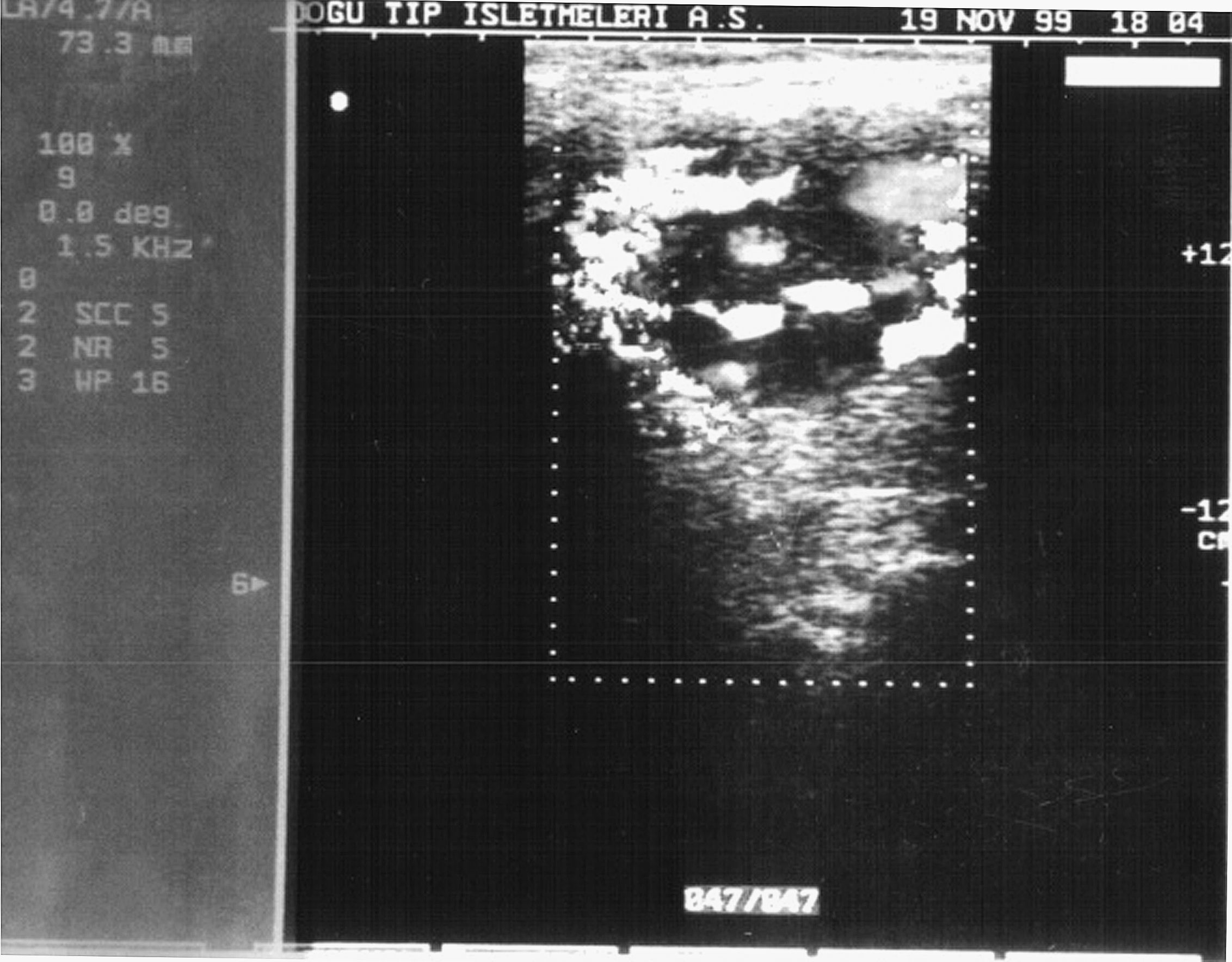
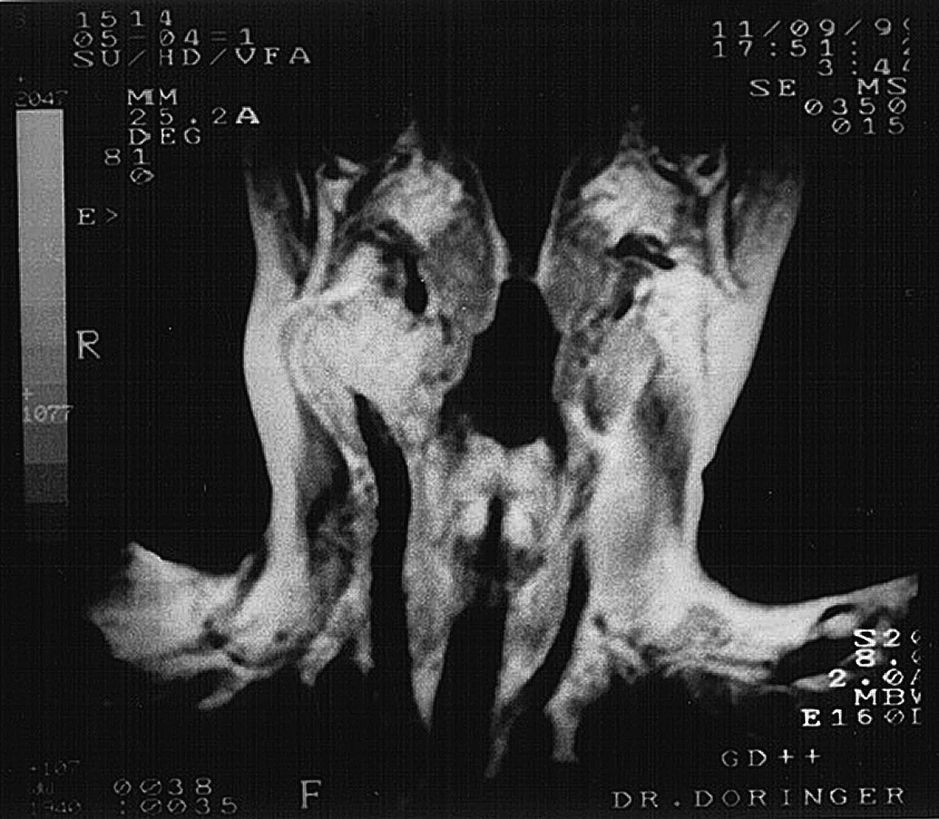
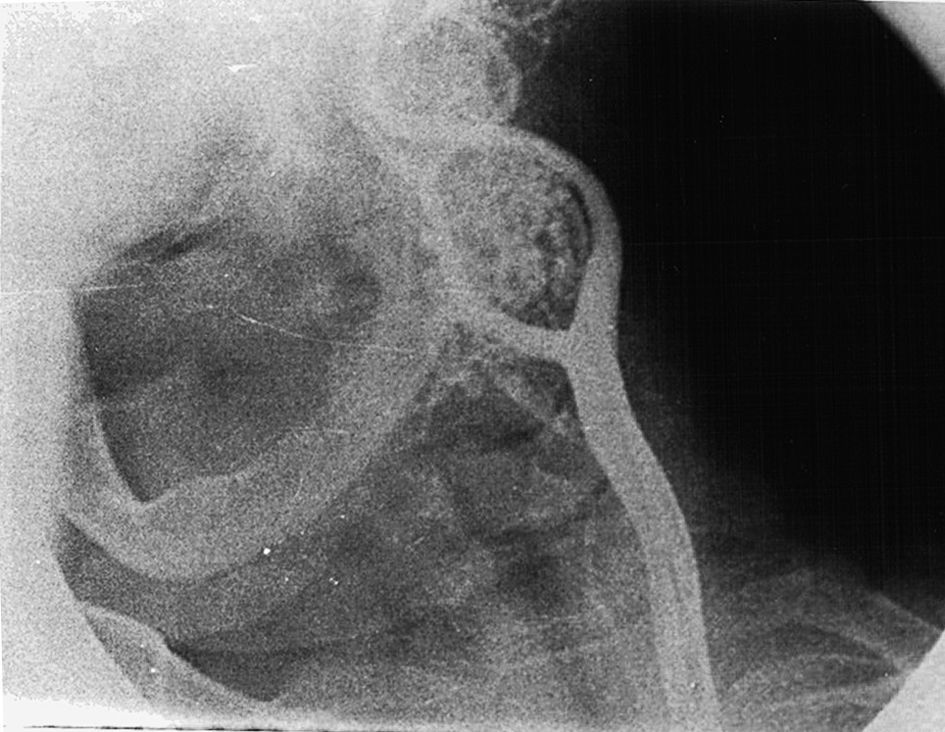
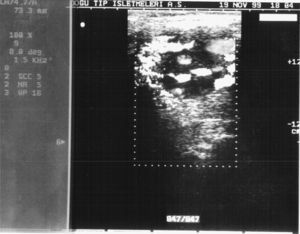
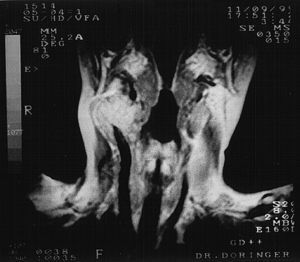
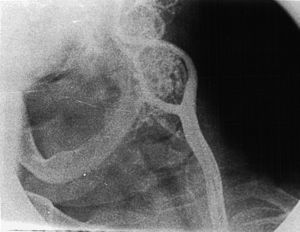
Pacientes y métodosEn este estudio se sospechó clínicamente de la presencia de un TCC en 31 pacientes (24 mujeres, 7 hombres) entre 1977 y 2007 en el Department of Cardiovascular Surgery, Atatürk University Research Hospital, Erzurum, Turquía. El síntoma característico de todos los pacientes fue una masa en el cuello (tabla I). Se estableció la localización y el tamaño de cada uno de estos tumores mediante estudios por la imagen: eco-Doppler en 19 pacientes (fig. 1), tomografía computarizada (TC) en 29, resonancia magnética (RM) en 16 (fig. 2), angiografía selectiva (antes de 1990) en 22 (fig. 3), y angiografía de sustracción digital (ASD, después de 1990) en 9. Se realizaron estudios clínicos y de laboratorio para descartar tumores hormonodependientes en todos los pacientes. Los TCC funcionales producen manifestaciones clínicas, como hipertensión arterial, cefalea, palpitaciones y taquicardia. Adicionalmente se realizaron pruebas de laboratorio para la detección de las concentraciones urinarias elevadas de metanefrina y ácido vanillilmandélico en 24 h y de las concentraciones séricas de catecolamina y glucosa. En nuestro estudio no se detectaron tumores hormonodependientes según los exámenes clínicos y de laboratorio. Treinta pacientes accedieron al tratamiento quirúrgico. Los TCC se resecaron sin necesidad de colocar ninguna derivación temporal.
Características generales
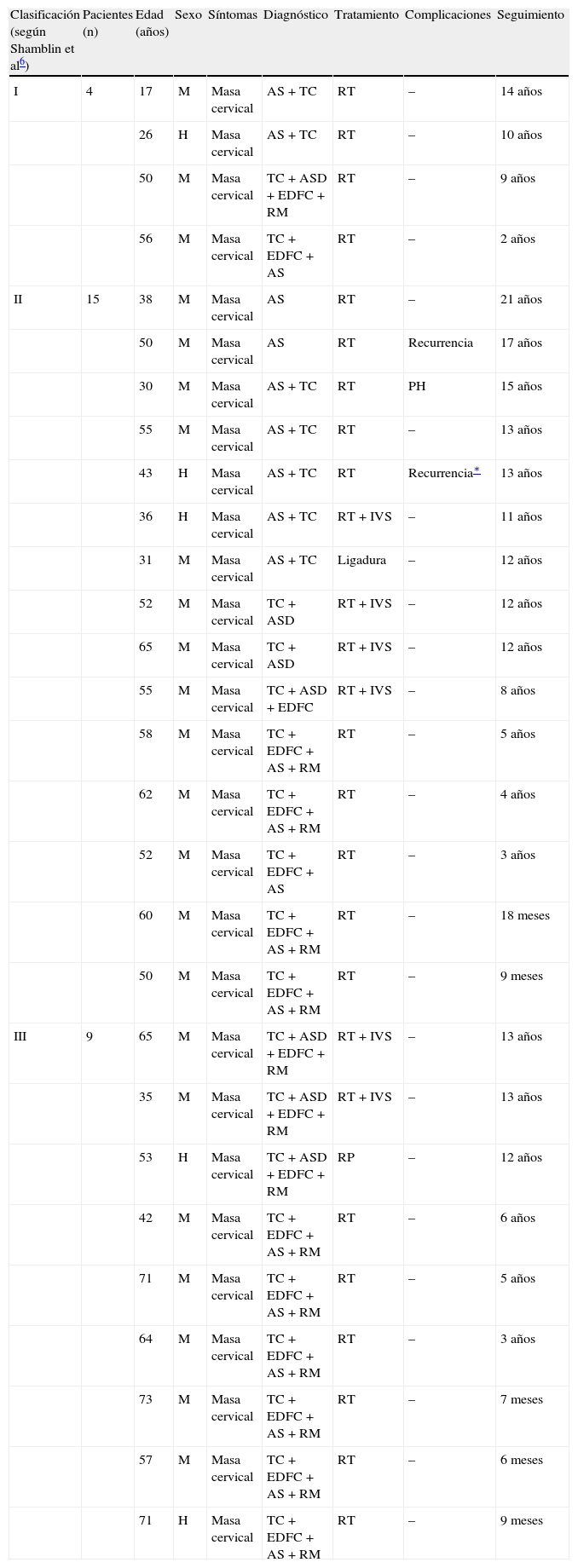
| Clasificación (según Shamblin et al6) | Pacientes (n) | Edad (años) | Sexo | Síntomas | Diagnóstico | Tratamiento | Complicaciones | Seguimiento |
| I | 4 | 17 | M | Masa cervical | AS + TC | RT | – | 14 años |
| 26 | H | Masa cervical | AS + TC | RT | – | 10 años | ||
| 50 | M | Masa cervical | TC + ASD + EDFC + RM | RT | – | 9 años | ||
| 56 | M | Masa cervical | TC + EDFC + AS | RT | – | 2 años | ||
| II | 15 | 38 | M | Masa cervical | AS | RT | – | 21 años |
| 50 | M | Masa cervical | AS | RT | Recurrencia | 17 años | ||
| 30 | M | Masa cervical | AS + TC | RT | PH | 15 años | ||
| 55 | M | Masa cervical | AS + TC | RT | – | 13 años | ||
| 43 | H | Masa cervical | AS + TC | RT | Recurrencia∗ | 13 años | ||
| 36 | H | Masa cervical | AS + TC | RT + IVS | – | 11 años | ||
| 31 | M | Masa cervical | AS + TC | Ligadura | – | 12 años | ||
| 52 | M | Masa cervical | TC + ASD | RT + IVS | – | 12 años | ||
| 65 | M | Masa cervical | TC + ASD | RT + IVS | – | 12 años | ||
| 55 | M | Masa cervical | TC + ASD + EDFC | RT + IVS | – | 8 años | ||
| 58 | M | Masa cervical | TC + EDFC + AS + RM | RT | – | 5 años | ||
| 62 | M | Masa cervical | TC + EDFC + AS + RM | RT | – | 4 años | ||
| 52 | M | Masa cervical | TC + EDFC + AS | RT | – | 3 años | ||
| 60 | M | Masa cervical | TC + EDFC + AS + RM | RT | – | 18 meses | ||
| 50 | M | Masa cervical | TC + EDFC + AS + RM | RT | – | 9 meses | ||
| III | 9 | 65 | M | Masa cervical | TC + ASD + EDFC + RM | RT + IVS | – | 13 años |
| 35 | M | Masa cervical | TC + ASD + EDFC + RM | RT + IVS | – | 13 años | ||
| 53 | H | Masa cervical | TC + ASD + EDFC + RM | RP | – | 12 años | ||
| 42 | M | Masa cervical | TC + EDFC + AS + RM | RT | – | 6 años | ||
| 71 | M | Masa cervical | TC + EDFC + AS + RM | RT | – | 5 años | ||
| 64 | M | Masa cervical | TC + EDFC + AS + RM | RT | – | 3 años | ||
| 73 | M | Masa cervical | TC + EDFC + AS + RM | RT | – | 7 meses | ||
| 57 | M | Masa cervical | TC + EDFC + AS + RM | RT | – | 6 meses | ||
| 71 | H | Masa cervical | TC + EDFC + AS + RM | RT | – | 9 meses |
AS: angiografía selectiva; ASD: angiografía de sustracción digital; EDFC: eco-Doppler de flujo en color; H: hombre; IVS: interposición de vena safena; M: mujer; PH: parálisis hipoglosa; RM: resonancia magnética; RP: resección parcial; RT: resección total; TC: tomografía computarizada.
Se realizó un cuestionario médico y de antecedentes familiares a los pacientes diagnosticados de TCC. Detectamos una familia con paragangliomas familiares. Dos de nuestros 28 pacientes con TCC presentaron antecedentes familiares de paragangliomas, uno por parte de la madre (73 años) y otro por parte de una hija (57 años). Eran miembros de la misma familia.
ResultadosEn 28 de los 30 casos tratados quirúrgicamente se confirmó un TCC mediante histopatología. Un caso resultó ser un neurofibroma y otro fue diagnosticado como linfadenitis tuberculosa; estos dos pacientes fueron excluidos del estudio. No existieron antecedentes de tuberculosis en el paciente con linfadenitis tuberculosa, y no pudieron determinarse los signos clínicos pulmonares o en otros órganos. Este paciente presentó una masa localizada en el cuerpo carotídeo y se le practicó una TC y ASD durante el preoperatorio.
Según la clasificación de Shamblin et al6, cuatro pacientes presentaron TCC de tipo I, 15 del tipo II, y 9 del tipo III (tabla I). Se realizó resección total en 20 pacientes, resección total con interposición de vena safena interna en 6, resección parcial, y ligadura de la arteria carótida en un paciente. En nuestro estudio se realizó resección parcial del tumor solamente en un caso debido a invasión arterial. La arteria carótida externa se ligó ya que estaba invadida y estenosada. Así mismo, la ligadura facilitó la resección del tumor de gran tamaño.
No se requirió derivación temporal en ningún caso. En 5 pacientes se utilizó un bisturí UltraCision (Harmonic Scalpel; Ethicon, Cincinnati, OH) para la resección tumoral; los resultados quirúrgicos de estos pacientes fueron excelentes. La resección tumoral con bisturí UltraCision fue más fácil que mediante electrocauterización y disección. En nuestros 5 casos, el promedio de pérdida de sangre fue de 500 ml y el tiempo de intervención de 4 h.
Durante la intervención se detectó un ganglio linfático regional en 3 casos. El diagnóstico histopatológico fue paraganglioma no cromafín en los 28 pacientes, 2 pacientes presentaron paragangliomas familiares. Hubo un caso de parálisis del hipogloso y uno de recurrencia benigna (tabla I). Ningún paciente falleció y no se detectó ningún proceso maligno.
DiscusiónSi bien históricamente se ha asignado el término ‘‘tumor'’ a estas masas, no son carcinomas, y el proceso neoplásico es en realidad una hipertrofia del tejido del cuerpo carotídeo. La hipertrofia del cuerpo carotídeo se ha asociado con hipoxia crónica y una predisposición familiar7. Antecedentes de padres o hermanos con paragangliomas remotos o asincrónicos es una clara indicación de patología familiar. La tendencia familiar a los paragangliomas se produjo en <10% de los casos. Todos nuestros pacientes residían en una zona específica a una altitud de 1.800 metros, y 2 presentaron paragangliomas familiares.
Los TCC pueden diagnosticarse mediante ecografía, gammagrafía con tecnecio, TC, o RM. El eco-Doppler de flujo en color delinea fácilmente una masa hipervascular anidada en la bifurcación carotídea, lo que permite diferenciar entre masas relativamente avasculares, en la actualidad es la técnica no invasiva utilizada más ampliamente8. Además, esta técnica proporciona información sobre las dimensiones del tumor y demuestra cualquier patología oclusiva carotídea coexistente2,8. El eco-Doppler es eficaz como herramienta diagnóstica, pero la angiografía y la TC o la RM son útiles para planificar la cirugía. La angiografía también es muy sensible para detectar pequeñas lesiones. En nuestra opinión, el procedimiento diagnóstico definitivo para evaluar los TCC es la angiografía carotídea, que proporciona más información sobre el tumor primario, lo que puede ser útil durante la planificación preoperatoria. Esta planificación requiere un arteriograma carotídeo selectivo que proporcione un registro de la anatomía arterial y la relación del TCC con la bifurcación carotídea.
Sigue siendo esencial identificar aquellos tumores de gran tamaño que puedan embolizarse fácilmente como paso preparatorio para la resección quirúrgica2,9,10, aunque no realizamos ninguna embolización preoperatoria en ninguno de los TCC de nuestra serie.
El diagnóstico diferencial del TCC debe realizarse con: quiste bronquial, tumor de la glándula parótida, aneurisma de arteria carótida, glándula tiroides lateral aberrante, linfoma maligno, neurofibroma, linfadenitis tuberculosa y carcinoma metastásico.
La presencia de taquicardia, hipertensión arterial y temblores también puede indicar una posible actividad endocrina. Los paragangliomas del cuerpo carotídeo suelen ser afuncionales. En nuestros casos no encontramos ningún TCC funcional.
Shamblin et al6 clasificaron el TCC según su relación macroscópica con los vasos carotídeos. Los tumores de tipo I representan el 26% de los casos y son masas localizadas que pueden extirparse fácilmente. Los tumores de tipo II son adherentes y rodean parcialmente a los vasos carotídeos; representan el 46% de dichos tumores y se extirpan con una cierta dificultad. Los tumores de tipo III (27%) son adherentes y rodean por completo a los vasos carotídeos; se extirpan con extremada dificultad y generalmente requieren la resección de la carótida interna con interposición de injerto venoso11. Los tumores de tipo III están asociados con una tasa elevada de complicaciones (ictus perioperatorio y disfunción del nervio craneal). De los 28 TCC observados en nuestros casos, 4 eran del tipo I, 15 del tipo II, y 9 del tipo III (tabla I).
Se han propuesto varios métodos para el tratamiento de los TCC. El papel de la embolización preoperatoria en los TCC altamente vasculares es controvertido. La embolización preoperatoria de la lesión mediante catéter percutáneo podría ser eficaz a la hora de reducir la vascularización y mejorar la seguridad de la resección quirúrgica, con menos pérdida de sangre durante la intervención y menor dificultad técnica. Sin embargo, la embolización percutánea puede producir trombosis de la arteria carótida interna o embolización cerebral. Por tanto, este método solamente debe utilizarse como adyuvante a la resección quirúrgica2,12,13. Schick et al14 realizaron la embolización arterial y demostraron mediante arteriograma que el tamaño del tumor se redujo en un 30-90%. El tiempo de intervención y la pérdida de sangre generalmente son mayores en los casos descritos en la literatura. En los pacientes de Schick et al, la pérdida de sangre fue de 4.000 ml y el tiempo de intervención de 12 h14. La resección quirúrgica de la lesión mediante UltraCision podría ser eficaz a la hora de mejorar la seguridad de la resección, con menos pérdida de sangre durante la intervención, disminución de la dificultad técnica, e intervención más corta. Los resultados de la resección quirúrgica de estos tumores pueden ser excelentes con UltraCision. En nuestra serie, este procedimiento se realizó en 5 casos.
Una vez se ha detectado un paraganglioma, la resección quirúrgica es el tratamiento de elección a menos que el paciente tenga una contraindicación específica como enfermedad terminal, edad avanzada o riesgo anestésico u operatorio alto15. Este tumor es radiorresistente, de manera que la radioterapia adyuvante tras la resección parcial tiene una utilidad dudosa, y la mayoría de los tumores presentan posteriormente un crecimiento progresivo16,17. Se considera que la lesión es maligna si existe infiltración del tejido paragangliónico en los ganglios linfáticos adyacentes o metástasis distantes, y aproximadamente el 10% de los casos descritos cumplen esta definición de malignidad. En los estudios de seguimiento realizados en el Memorial Cancer Center, se detectó malignidad en el 9% de 43 pacientes durante un período de 20 años12-14. No se detectó ningún proceso maligno en nuestro estudio.
La arteria carótida externa debe ligarse solamente en caso de que esté invadida2,3,13. Como en nuestro único caso, Padberg et al18 ligaron las arterias carótidas en 3 pacientes sin provocar ningún déficit neurológico, aunque la obstrucción abrupta de las arterias carótidas causó parálisis en el 30%. Es posible que el estrechamiento crónico de la arteria carótida interna no cause parálisis debido a la circulación colateral19. Chamorro Sanchez et al20 notificaron crisis isquémicas transitorias en un paciente con TCC bilateral. Cowley21 notificó una mortalidad del 12% y una incidencia de parálisis tras la ligadura de la arteria carótida del 30%. Debe prepararse una zona donante de vena safena dado que la reconstrucción arterial es complicada en aproximadamente en el 25% de los casos13,21. También debe disponerse de derivaciónes temporales carotídeas pues puede ser necesario el clampaje de la arteria carótida interna.
En resumen, los TCC son neoplasias poco frecuentes; se recomienda realizar TC y RM para la detección precoz y la obtención de información adicional sobre la extensión del tumor y el tratamiento definitivo en pacientes con TCC y paraganglioma familiar. La angiografía carotídea selectiva es muy sensible para detectar lesiones de pequeño tamaño. La cirugía es obligada para lograr una supervivencia libre de enfermedad con una baja morbilidad y mortalidad.
Presentado en el 3rd International Clinical Vascular Biology Congress, Antalya, Turquía, 25-29 de abril de 2007, y en el 9th National Congress of the Turkish Association of Cardiovascular Surgery, Antalya, Turquía, 1-5 de noviembre de 2006.