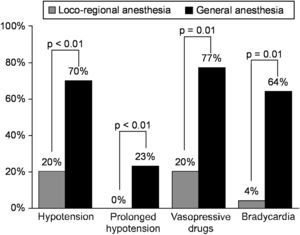
La anestesia regional (AR) es el patrón oro de la monitorización neurológica durante la endarterectomía carotídea (EAC). Datos recientes demuestran que la administración de este tipo de anestesia para el procedimiento quirúrgico se asocia con un menor número de complicaciones postoperatorias. El objetivo del presente estudio fue evaluar la estabilidad hemodinámica y la administración de fármacos vasoactivos para la EAC efectuada con AR comparado con anestesia general (AG). Todos los pacientes sometidos al procedimiento desde enero de 2005 a enero de 2006 se identificaron de manera prospectiva a partir de la base de datos de nuestro equipo. Se revisaron las historias clínicas electrónicas y en papel. Se revisaron retrospectivamente los datos de monitorización intraoperatoria. La hipotensión se definió como una presión arterial sistólica (PAS)<100 mmHg y se consideró prolongada si su duración fue>10 min. La hipertensión arterial se definió como una PAS>160 mmHg. La variación de la PA se definió como la diferencia entre el valor más alto y más bajo de PAS, y la bradicardia, como una frecuencia cardíaca (FC)<60 latidos por minuto. Los datos se expresaron como medias±desviación estándar. Se sometieron a EAC 72 pacientes consecutivos: 25 con AR y 47 con AG. No se detectaron diferencias de la FC y PA preoperatorias. La mayoría de los pacientes presentaban estenosis carotídea crítica sintomática (80% en AR comparado con 85% en AG, no significativo). Durante la intervención, la AR se asoció con un menor grado de variación de la PA (60±27 frente a 78±22 mmHg, p=0,005), bradicardia (5% frente al 63%, p<0,001), hipotensión (20% frente al 70%, p<0,01) e hipotensión prolongada (0% frente al 23%, p=0,009) y más hipertensión arterial (80% frente al 47%, p=0,007). Las necesidades de vasopresores fueron menos frecuentes con AR (20% frente al 77%, p<0,001). No hubo una diferencia significativa entre grupos en los episodios de hipotensión o hipertensión arterial detectados en la unidad de reanimación postoperatoria. En comparación con la AG, la AR se asoció con menor grado de hipotensión y una administración menos frecuente de vasopresores durante la EAC. La mejora de la estabilidad hemodinámica podría explicar la menor incidencia de complicaciones después del procedimiento.
La endarterectomía carotídea (EAC) se ha establecido como un procedimiento profiláctico eficaz para reducir el riesgo de ictus en pacientes con estenosis crítica de la arteria carótida. El beneficio de esta técnica se ha demostrado en ensayos aleatorizados con una disminución del riesgo de ictus y de mortalidad en pacientes con estenosis carotídea significativa. El beneficio es mayor para pacientes sintomáticos, con un número necesario a tratar para prevenir un ictus de tan sólo tres para pacientes sintomáticos>75 años de edad1-3. Al igual que cualquier intervención profiláctica, el beneficio dependerá en gran medida de la incidencia de complicaciones perioperatorias, como un ictus debido a embolia de material procedente del lugar de la cirugía,una hipoperfusión cerebral durante el clampaje, o acontecimientos cardiorrespiratorios. Aunque poco frecuentes, estas complicaciones suelen ser catastróficas y pueden dar lugar a la muerte4.
Inicialmente, la intervención se efectuaba con anestesia local, que gradualmente fue reemplazada por anestesia general (AG) debido a la mejor exposición quirúrgica, la neuroprotección relacionada con el anestésico, el control adecuado de la vía respiratoria5 y y se evitaban posibles problemas de cumplimiento del paciente. Al igual que con otros procedimientos, se han estudiado los medios de reducir las complicaciones. La anestesia regional (AR) ha evolucionado con la utilización de bloqueos del plexo cervical. En Norteamérica, la AR no es una técnica de uso habitual pero algunos centros la han adoptado como técnica preferente. Publicaciones recientes han revelado que tiene la posibilidad de reducir la incidencia de complicaciones tanto neurológicas6 como cardiopulmonares7. Sus ventajas son la evaluación neurológica directa y continua de los pacientes conscientes6. Así mismo, parece ofrecer una mejor estabilidad hemodinámica en el período tanto operatorio como postoperatorio8. Durante o después de la EAC, las fluctuaciones de la presión arterial sistémica (PAS) se han implicado como determinantes de los desenlaces neurológicos9-12. Unos valores demasiado bajos o demasiado altos de presión arterial (PA) podrían ser lesivos, variando las complicaciones desde la hipoperfusión cerebral hasta una hemorragia intracerebral letal a partir de aquélla8.
Por esta razón, el objetivo del presente estudio fue comparar la estabilidad hemodinámica de los pacientes de acuerdo con el tipo de anestesia administrada, AR o AG.
MétodosDesde enero de 2005 a enero de 2006, a partir de la base de datos prospectivos de nuestro equipo del Centre Hospitalier de l'Université de Montréal (CHUM)-Hôtel-Dieu identificamos a 72 pacientes consecutivos sometidos a EAC. Se revisaron retrospectivamente las historias clínicas y archivos electrónicos de los pacientes. Se obtuvieron los datos, incluidas las enfermedades preoperatorias, indicaciones de la cirugía, informes de los estudios por imagen, informes quirúrgicos y anestésicos, evolución postoperatoria e informes de datos de laboratorio y de las visitas de seguimiento. Se dividió a los pacientes en dos grupos, de acuerdo con la técnica anestésica empleada para el procedimiento. El comité de investigación del CHUM consideró el estudio como un análisis de calidad de la asistencia y exoneró a los pacientes de otorgar el consentimiento informado. Efectuaron la EAC los cuatro cirujanos vasculares del servicio y cinco de los 13 anestesistas de nuestro hospital mediante AR cuando no estuvo contraindicada, mientras que el resto se efectuó con AG exclusivamente. Con objetivos de facturación, los casos se asignaron uniformemente entre los anestesistas.
Técnica anestésicaLa PA se monitorizó mediante un catéter introducido en la arteria radial. La AG se indujo mediante propofol, fentanilo o sufentanilo intravenoso con un agente bloqueante neuromuscular. La anestesia se mantuvo mediante sevoflurano y opioides y bloqueantes neuromusculares adicionales. La AR consistió en un bloqueo cervical profundo con hasta 3 mg/kg de xilocaína, 1 mg/kg de bupivacaína simple y adrenalina recién añadida en una disolución de 1:200.000. En los casos de bifurcación carotídea de localización alta, también se efectuó un bloqueo V3 mediante abordaje transcondíleo. En el grupo AR no se administró sistemáticamente sedación a los pacientes. Durante la intervención, se inyectó la vaina carotídea con 1 ml de bupivacaína al 0,25% cuando fue necesario para el control del dolor.
Consideraciones quirúrgicasLa arteria carótida se abordó a través de un abordaje cervical anterior. Después del aislamiento, se clampó la arteria carótida común. En el grupo AG, si la presión de retorno del muñón era<40 mmHg, se implantó un catéter de derivación tipo (o sólo shunt de carótida tipo…) Pruitt® F3™ Carotid Shunt (Lamaitre Vascular Inc., Burlington, MA, Estados Unidos). En el grupo AR, antes del abordaje en la arteria carótida se efectuó un clampaje de prueba de 2 min. Si no se toleró desde un punto de vista clínico, se procedió a un aumento farmacológico de la PA mediante adrenalina y se colocó un shunt si la función cerebral no pudo resolverse íntegramente con vasopresores. Las endarterectomías se efectuaron mediante abordaje longitudinal seguido de cierre con parche o mediante eversión de la arteria carótida interna. Antes del clampaje se administró heparina por vía intravenosa en dosis de 5.000 U sin inversión (reversión). No efectuamos infiltración sistemática del nervio de Hering sino selectiva en caso de bradicardia aguda (0% en el grupo AG y 12% en el grupo AR). En ningún paciente se efectuaron procedimientos concomitantes.
Tratamiento postoperatorioLos pacientes se monitorizaron en la unidad de reanimación durante 4 h y, acto seguido, fueron trasladados a la unidad de cirugía vascular. Sólo los que presentaron complicaciones, como deterioro neurológico o hematoma cervical, fueron trasladados a la unidad de cuidados intensivos. La misma noche de la intervención los pacientes reanudaron la alimentación y fueron dados de alta sistemáticamente en el primer día postoperatorio.
Obtención de los datos y definición de los criterios de valoraciónLas variables hemodinámicas se determinaron antes de la extracción de los datos como 1) episodios de hipotensión, definidos como PAS<100 mmHg; 2) hipotensión prolongada, definida como un episodio continuo de hipotensión durante 10 o más minutos; 3) variación de la PA, definida como la diferencia de los valores extremos de la PAS detectados durante el procedimiento; 4) bradicardia, definida como la presencia de un episodio de frecuencia cardíaca<60 latidos por minuto; 5) necesidad de fármacos vasopresores. Las complicaciones documentadas se relacionaron con infarto de miocardio, arritmia, ictus, hematoma local, nueva intervención, ingreso en la unidad de cuidados intensivos y la muerte.
Análisis estadísticoLos datos se expresaron como medias±desviación estándar cuando fue apropiado. Las variables continuas se compararon mediante la prueba t de Student, mientras que las variables categóricas se compararon con la prueba de la Chi2. Para el tiempo quirúrgico y la duración de la estancia hospitalaria se usó una transformación de la raíz cuadrada. Inicialmente se usó un análisis univariado para evaluar los efectos del tipo de anestesia, utilización de antagonistas del calcio, bloqueadores beta e inhibidores de la enzima conversora de la angiotensina, sexo, edad, hipertensión arterial, y diabetes con inestabilidad hemodinámica intraoperatoria durante la EAC. Se incluyeron en los análisis multivariados las variables con un valor de p<0,25 en los análisis univariados. Se efectuó un análisis de regresión logística gradual para obtener el modelo multivariado final manteniendo la administración de antagonistas del calcio y tipo de anestesia en cada modelo. Se calcularon las odds ratios (OR) ajustadas y sus intervalos de confianza (IC) del 95%.
Los análisis estadísticos se efectuaron con el programa informático NCSS (NCSS, Kaysville, UT). Se definió como estadísticamente significativo un valor de p<0,05.
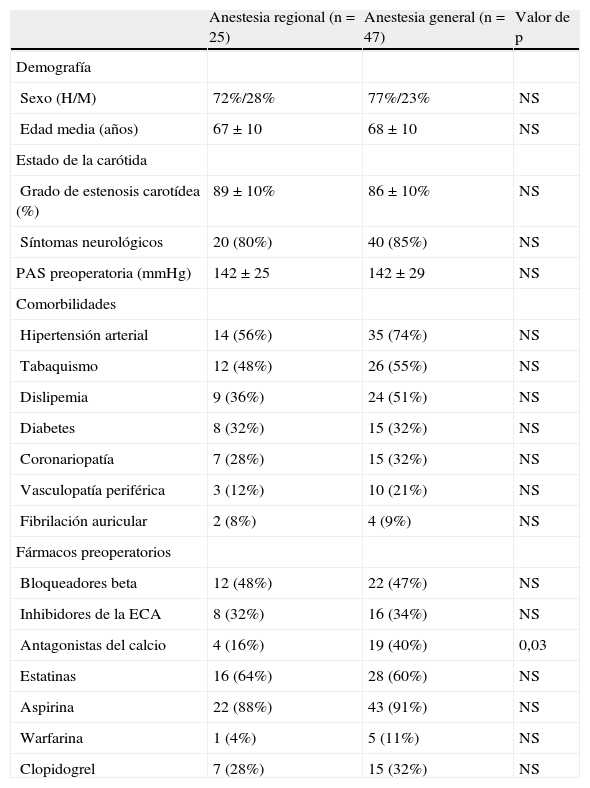
ResultadosDatos preoperatoriosSe intervino a un total de 72 pacientes durante un año: 25 con AR y 47 con AG. Los parámetros demográficos y preoperatorios de estos dos grupos de pacientes fueron comparables excepto que en el grupo AG se administró con más frecuencia un antagonista del calcio (tabla I).
Datos preoperatorios
| Anestesia regional (n=25) | Anestesia general (n=47) | Valor de p | |
| Demografía | |||
| Sexo (H/M) | 72%/28% | 77%/23% | NS |
| Edad media (años) | 67±10 | 68±10 | NS |
| Estado de la carótida | |||
| Grado de estenosis carotídea (%) | 89±10% | 86±10% | NS |
| Síntomas neurológicos | 20 (80%) | 40 (85%) | NS |
| PAS preoperatoria (mmHg) | 142±25 | 142±29 | NS |
| Comorbilidades | |||
| Hipertensión arterial | 14 (56%) | 35 (74%) | NS |
| Tabaquismo | 12 (48%) | 26 (55%) | NS |
| Dislipemia | 9 (36%) | 24 (51%) | NS |
| Diabetes | 8 (32%) | 15 (32%) | NS |
| Coronariopatía | 7 (28%) | 15 (32%) | NS |
| Vasculopatía periférica | 3 (12%) | 10 (21%) | NS |
| Fibrilación auricular | 2 (8%) | 4 (9%) | NS |
| Fármacos preoperatorios | |||
| Bloqueadores beta | 12 (48%) | 22 (47%) | NS |
| Inhibidores de la ECA | 8 (32%) | 16 (34%) | NS |
| Antagonistas del calcio | 4 (16%) | 19 (40%) | 0,03 |
| Estatinas | 16 (64%) | 28 (60%) | NS |
| Aspirina | 22 (88%) | 43 (91%) | NS |
| Warfarina | 1 (4%) | 5 (11%) | NS |
| Clopidogrel | 7 (28%) | 15 (32%) | NS |
Los datos continuos se expresan como medias±desviación estándar.
FALTA TEXTO POR TRADUCIR
ECA: enzima conversora de la angiotensina; H: hombre; M: mujer; NS: no significativo; PAS: presión arterial sistólica.
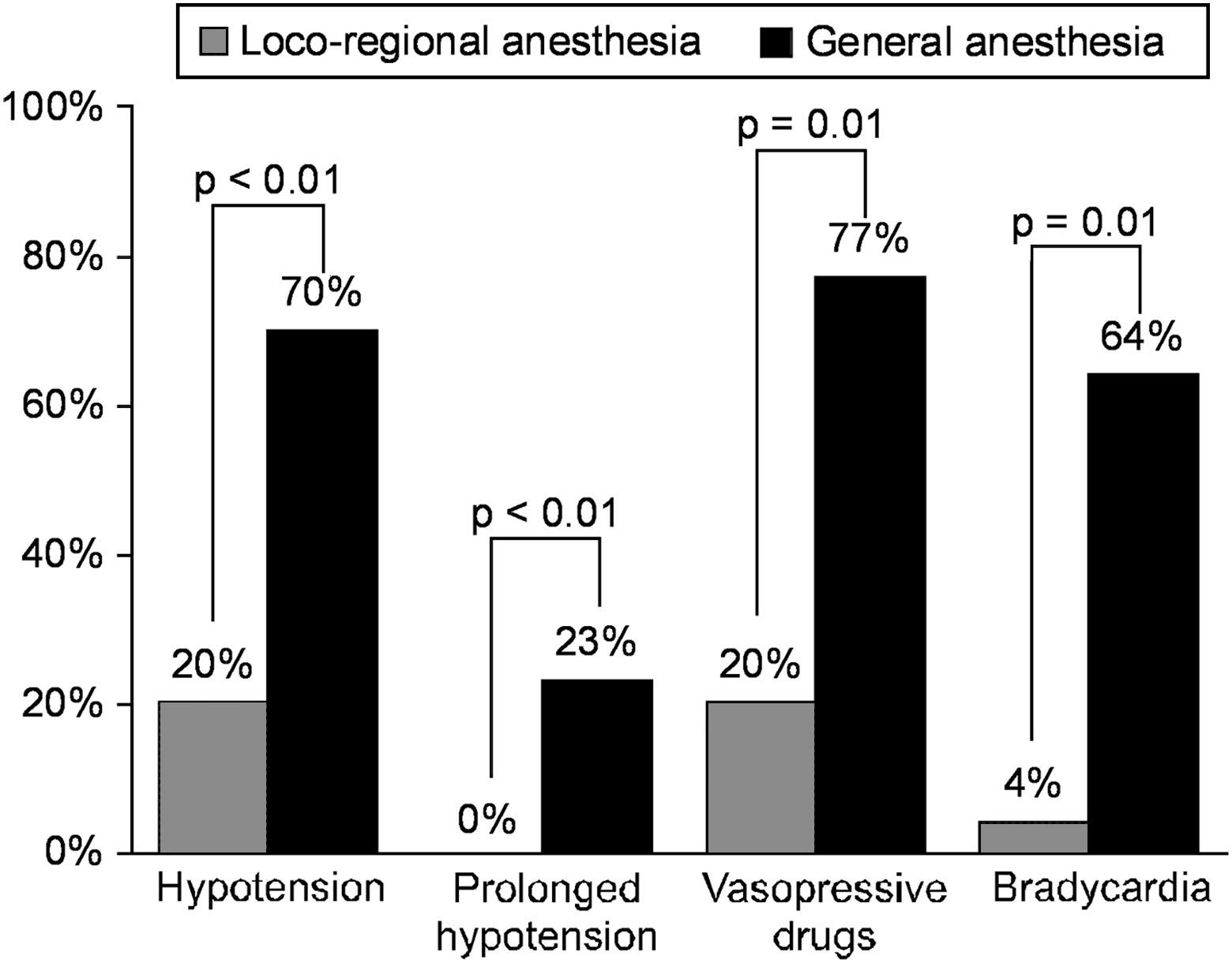
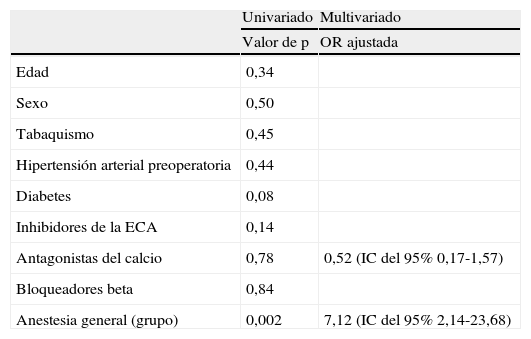
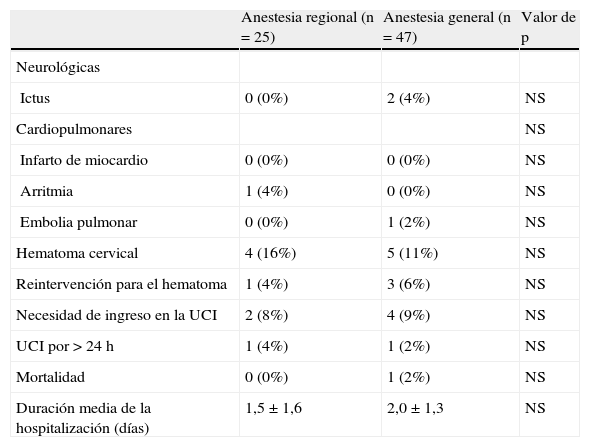
Los procedimientos efectuados con AR consistieron en 19 eversiones (76%), cinco angioplastias con parche (20%), y una angioplastia primaria (4%), comparado con 25 (53%), 13 (28%) y 9 (19%) con AG, respectivamente (no significativo [NS]). En pacientes AR se demostró una tendencia hacia un tiempo quirúrgico ligeramente más breve (79±29 frente a 95±36 min, p=0,06). La AR se asoció con una mayor estabilidad intraoperatoria de la PA: la variación de la PAS fue de 60±27 y de 78±22 mmHg para el grupo AR y AG, respectivamente (p=0,005). La AR se asoció con menor grado de hipotensión, menos hipotensión prolongada y administración menos frecuente de vasopresores (fig. 1). La bradicardia fue poco frecuente en este grupo, mientras que la mayoría de los pacientes del grupo AG presentaron un episodio. Para determinar las variables pronósticas de inestabilidad hemodinámica, se efectuó una regresión logística gradual siendo la hipotensión la variable dependiente. En la tabla II se describen los resultados. El análisis multivariado reveló que el tipo de anestesia fue un factor predictivo importante de hipotensión durante la EAC. Descritas en la tabla III, las complicaciones postoperatorias fueron demasiado infrecuentes para mostrar una diferencia significativa entre grupos de pacientes. Ningún paciente intervenido con AR presentó déficit neurológico postoperatorio. Dos pacientes del grupo AR presentaron episodios de confusión en el momento del clampaje de la arteria carótida a pesar de un aumento farmacológico de la PA. Uno de ellos presentó hipotensión antes del clampaje. En ambos se realizó un shunt de la carótida interna, con la resolución completa posterior de los síntomas al cabo de segundos. Después de la EAC, dos pacientes intervenidos con AG experimentaron un ictus. Uno de ellos falleció en el período postoperatorio inmediato de hemorragia intracerebral, según lo demostrado por la tomografía computarizada. El otro presentó el ictus una semana después de la intervención. En el grupo AG se efectuó un shunt en cuatro pacientes debido a un ictus reciente (n=3) o a un síndrome sintomático de hipoperfusión cerebral (n=1). En ninguno de ambos grupos se observaron acontecimientos cardíacos isquémicos. Un paciente con fibrilación auricular paroxística documentada preoperatoriamente presentó esta arritmia con carácter transitorio. Cuatro pacientes del grupo AR y cinco del grupo AG presentaron hematoma cervical que requirió observación en la unidad de cuidados intensivos durante 24 h (p=NS). Un paciente del grupo AR y tres del grupo AG requirieron una nueva intervención para el hematoma (p=NS).
Incidencia de inestabilidad hemodinámica durante la endarterectomía carotídea con anestesia regional y general. La hipotensión se definió como una presión arterial sistólica<100 mmHg y una hipotensión prolongada, como un episodio continuo de hipotensión durante 10 o más minutos. Bradycardia: bradicardia; General anesthesia: anestesia general; Hypotension: hipotensión; Loco-regional anesthesia: anestesia regional; Prolonged hypotension: hipotensión prolongada; Vasopressive drugs: fármacos vasopresores.
Factores predictores de inestabilidad hemodinámica intraoperatoria
| Univariado | Multivariado | |
| Valor de p | OR ajustada | |
| Edad | 0,34 | |
| Sexo | 0,50 | |
| Tabaquismo | 0,45 | |
| Hipertensión arterial preoperatoria | 0,44 | |
| Diabetes | 0,08 | |
| Inhibidores de la ECA | 0,14 | |
| Antagonistas del calcio | 0,78 | 0,52 (IC del 95% 0,17-1,57) |
| Bloqueadores beta | 0,84 | |
| Anestesia general (grupo) | 0,002 | 7,12 (IC del 95% 2,14-23,68) |
ECA: enzima conversora de la angiotensina; IC: intervalo de confianza; OR: odds ratio.
Complicaciones perioperatorias en 72 pacientes después de endarterectomía carotídea
| Anestesia regional (n=25) | Anestesia general (n=47) | Valor de p | |
| Neurológicas | |||
| Ictus | 0 (0%) | 2 (4%) | NS |
| Cardiopulmonares | NS | ||
| Infarto de miocardio | 0 (0%) | 0 (0%) | NS |
| Arritmia | 1 (4%) | 0 (0%) | NS |
| Embolia pulmonar | 0 (0%) | 1 (2%) | NS |
| Hematoma cervical | 4 (16%) | 5 (11%) | NS |
| Reintervención para el hematoma | 1 (4%) | 3 (6%) | NS |
| Necesidad de ingreso en la UCI | 2 (8%) | 4 (9%) | NS |
| UCI por>24 h | 1 (4%) | 1 (2%) | NS |
| Mortalidad | 0 (0%) | 1 (2%) | NS |
| Duración media de la hospitalización (días) | 1,5±1,6 | 2,0±1,3 | NS |
NS: no significativo; UCI: unidad de cuidados intensivos.
En el presente estudio comparamos a pacientes sometidos a EAC con AR frente a AG. Aun cuando fue un estudio de cohorte y no un ensayo aleatorizado, controlado, los pacientes de cada grupo fueron comparables, con un control similar de la PA preoperatoria, y portadores de estenosis sintomática crítica. En pacientes intervenidos con AR los resultados fueron mejores por lo que respecta a todos los marcadores de estabilidad hemodinámica.
Se ha sugerido que la inestabilidad hemodinámica durante y después de la EAC aumenta las complicaciones perioperatorias9-12. En el curso perioperatorio de esta intervención la incidencia de hipertensión arterial se ha correlacionado con mayor incidencia de ictus y aumento ulterior de la utilización de recursos11,12. Por otra parte, los episodios de hipotensión intraoperatoria durante la EAC se han correlacionado previamente con síntomas neurológicos concomitantes en pacientes conscientes según lo descrito por Lawrence et al6. Estos autores documentaron que, durante la EAC, una proporción de acontecimientos neurológicos se relacionó con la hipotensión durante el clampaje de la arteria carótida. Sugirieron que durante éste debía mantenerse una monitorización cuidadosa y unos valores más altos de PA para garantizar un flujo sanguíneo cerebral adecuado.
El análisis de los parámetros hemodinámicos intraoperatorios en los pacientes del presente estudio reveló que la hipotensión intraoperatoria antes o durante el clampaje de la carótida fue más prevalente con AG que con AR. Es bien conocido que los anestésicos tanto inhalados como intravenosos producen efectos hipotensores. Esto podría explicar, en parte, el hecho de que una cuarta parte de pacientes sometidos a AG presentaran un episodio prolongado de hipotensión. La administración de vasopresores para compensar los efectos del clampaje o de los propios anestésicos fue mucho más frecuente en pacientes sometidos a AG. A pesar de que las catecolaminas exógenas son fármacos eficaces, sus resultados adversos e isquémicos no son definitivamente tan malos13. No obstante, en los pacientes del presente estudio no pudimos demostrar una disminución de las complicaciones cardíacas o de los niveles de troponina según lo descrito previamente10,14,15. El control hemodinámico perioperatorio puede dar lugar a una estabilidad postoperatoria. Bhattathiri et al9 describieron que pacientes operados con AR presentaron menos hipertensión arterial postoperatoria y un menor número de complicaciones neurológicas postoperatorias. Sternbach et al10 encontraron que la AR redujo la incidencia de acontecimientos cardíacos postoperatorios mayores pero no mostraron diferencias en los resultados neurológicos. La mayor proporción de pacientes tratados con antagonistas del calcio podría considerarse un factor de confusión de la inestabilidad hemodinámica durante la EAC. No obstante, para entender mejor la persistencia de este efecto farmacológico, se efectuó un análisis multivariado que demostró que, en el presente estudio, la única variable pronóstica de hipotensión fue el método anestésico. En el presente estudio los dos ictus documentados se produjeron después de AG pero no pudieron relacionarse directamente con la hipotensión durante la intervención. Los pacientes que experimentan hipoperfusión intraoperatoria o acontecimientos embólicos debido a la implantación de un shunt presentan déficit neurológico durante el despertar de la anestesia, lo que no se observó en ninguno de ambos pacientes. En coincidencia con los estudios publicados actuales, la mayoría de los pacientes del presente estudio toleraron el clampaje carotídeo sin necesidad de un shunt. Su uso selectivo en dos pacientes resolvió el déficit neurológico con la AR. Esta estrategia permite evitar los shunts innecesarios y sus complicaciones, como el desgarro intimal, embolia y reestenosis posterior5,16.
El debate sobre la AG y AR no es nuevo. La primera permite una neuroprotección porque disminuye el índice metabólico cerebral, lo que permite una mejor exposición del campo operatorio y control de la vía respiratoria. No obstante, los principales riesgos de la EAC incluyen isquemia miocárdica e hipoperfusión cerebral durante el clampaje de la carótida. Aunque se han sugerido diversas técnicas de monitorización cerebral durante éste, se sigue considerando que la evaluación neurológica clínica es el “patrón oro”17. La Cochrane Collaboration revisó siete ensayos aleatorizados, controlados y 41 estudios no aleatorizados. Aunque los autores concluyeron que en aquel momento no se identificaba un beneficio lo suficientemente claro para recomendar el uso sistemático de la AR y que se requerían más estudios, en los estudios no aleatorizados, sus beneficios fueron muy significativos para la mortalidad, ictus, infarto de miocardio, complicaciones pulmonares y hemorragia18. Además, en un análisis multivariado de los factores predictivos de acontecimientos cardíacos, ictus o mortalidad, Stoner et al15 encontraron que la AG comparada con AR siguió siendo un factor independiente, con una OR de 1,41 (IC del 95% 1,09-1,83, p=0,008). La mejor estabilidad hemodinámica demostrada en la cohorte del presente estudio podría explicar la menor incidencia de complicaciones neurológicas y cardiovasculares en las cohortes y ensayos aleatorizados a mayor escala.
En nuestro servicio la AR se ofrece a la mayoría de los pacientes sometidos a EAC. Al establecer la indicación para este tipo de anestesia, el principal factor que consideramos es el bienestar del paciente con la técnica, y nos han sorprendido su facilidad y comodidad, incluso en el caso de cuellos más gruesos. Hemos observado una tendencia hacia una reducción del tiempo quirúrgico total con esta técnica, y en el período postoperatorio inmediato, los pacientes parecen más confortables y experimentan menos náuseas. Puesto que la AR puede efectuarse en otra sala antes del procedimiento, también podría conferir beneficios en un sistema de asistencia sanitaria donde escasea el tiempo quirúrgico. Sus contraindicaciones incluyen la ansiedad o los pacientes que no pueden permanecer inmóviles y en decúbito supino durante la intervención o un cuello hostil con una disección más larga o una lesión de la carótida localizada en posición alta. El tratamiento con clopidogrel no es una contraindicación.
LimitacionesLa cohorte del presente estudio representa la experiencia de un centro individual durante un año. En esta cohorte consecutiva, prospectiva, no aleatorizada, los pacientes fueron asignados a los anestesistas que efectuaban o no técnicas regionales. Debido a la reducida frecuencia de complicaciones y al bajo número de pacientes presentados, no pudimos detectar diferencias significativas en las tasas de complicaciones.
ConclusiónAdemás de permitir una monitorización neurológica que es el patrón oro durante el procedimiento, la anestesia regional se asoció con un menor grado de hipotensión y menor frecuencia de administración de vasopresores durante la EAC comparado con la anestesia general. Durante el clampaje carotídeo de pacientes sometidos a AG se requiere una monitorización más cuidadosa de la PA. La traducción de la mejora de la estabilidad hemodinámica en un mejor resultado postoperatorio y una disminución de las complicaciones isquémicas cardíacas y cerebrales requiere una investigación adicional.
Los autores agradecen al Dr. Pierre Page la revisión de este manuscrito. Así mismo, damos las gracias a Ovid da Silva, Research Support Office, Research Centre, CHUM, por su ayuda editorial.