La nocturia es la interrupción del sueño principal, una o más veces, por la necesidad de micción. Se asocia a una disminución de la calidad de vida y a un aumento de la mortalidad. Se trata de un síntoma complejo y multifactorial en el que intervienen 2 mecanismos fisiopatológicos causales principalmente, que ocurren solos o en combinación: poliuria nocturna o disminución de la capacidad vesical. La poliuria nocturna es la más frecuente. La elaboración de un diario miccional es la clave para el diagnóstico. El tratamiento suele combinar cambios en el estilo de vida y terapia farmacológica. La desmopresina ha demostrado ser un tratamiento eficaz y bien tolerado en pacientes con poliuria nocturna. Se debe controlar el riesgo de hiponatremia en pacientes tratados con desmopresina.
Nocturia is the interruption of the main sleep, one or more times, due to the need for urination. It is associated with a decrease in the quality of life and an increase in mortality. It is a complex and multifactorial symptom in which two pathophysiological mechanisms are mainly involved. These occur alone or in combination as nocturnal polyuria or decreased bladder capacity. Nocturnal polyuria is the most frequent. The preparation of a bladder diary is the key to diagnosis. Treatment usually combines lifestyle changes and drug therapy. Desmopressin has proven to be an effective and well-tolerated treatment in patients with nocturnal polyuria. The risk of hyponatraemia should be controlled in patients treated with desmopressin.
La Sociedad Internacional de Continencia (International Continence Society [ICS]) define la nocturia como la interrupción del sueño principal, una o más veces, por la necesidad de micción o deseo miccional1, de manera que cada micción está precedida y seguida de sueño. Aunque según la definición anterior un solo episodio de micción nocturna ya sería nocturia, esta no empieza a ser clínicamente significativa hasta 2 o más episodios.
La prevalencia de la nocturia es frecuente; afecta al 25,2% de varones y al 31,3% de mujeres entre las edades de 30 y 70 años2. Además, la incidencia de nocturia aumenta con la edad, con una estimación de 3 de cada 5 personas de 70 años o más que tienen nocturia, en contraste con una de cada 5 a 6 personas entre las edades de 20 y 40 años3.
Aunque no pone en peligro la vida, la nocturia puede afectar significativamente la calidad de vida dependiendo de la percepción del paciente con respecto al grado de molestia. Las implicaciones negativas de la nocturia en la calidad de vida se derivan de los efectos de la reducción de la eficiencia y el aumento de la latencia del sueño, lo que resulta en cansancio diurno, falta de concentración, alteraciones del estado de ánimo y disminución de la productividad laboral4. También puede aumentar el riesgo de diabetes mellitus (DM) tipo 2 y síndrome metabólico mediante la supresión del sueño de ondas lentas (tercera fase del sueño sin movimientos oculares rápidos) y la disminución de la tolerancia a la glucosa y la sensibilidad a la insulina5,6. Además, en personas mayores se asocia a mayor riesgo de caídas y fracturas. Los compañeros de cama y cuidadores también se perjudican por la nocturia, lo cual puede causar trastornos en las relaciones personales7.
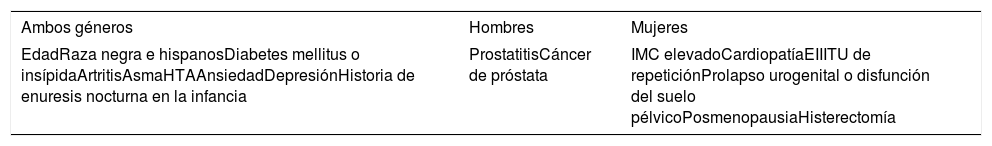
Por otro lado, se ha encontrado una asociación significativa entre la nocturia y varios factores de riesgo y comorbilidades (tabla 1)4.
Factores de riesgo asociados a la nocturia
| Ambos géneros | Hombres | Mujeres |
|---|---|---|
| EdadRaza negra e hispanosDiabetes mellitus o insípidaArtritisAsmaHTAAnsiedadDepresiónHistoria de enuresis nocturna en la infancia | ProstatitisCáncer de próstata | IMC elevadoCardiopatíaEIIITU de repeticiónProlapso urogenital o disfunción del suelo pélvicoPosmenopausiaHisterectomía |
EII: enfermedad inflamatoria intestinal; HTA: hipertensión arterial; IMC: índice de masa corporal; ITU: infección del tracto urinario.
Adaptada de Oelke et al.4.
Sin embargo, la nocturia es un síntoma infradiagnosticado, ya que muchos pacientes no consultan al considerar que se trata de algo normal en el proceso de envejecimiento, o creer que no tiene tratamiento8,9. Por tanto, considerando el impacto de la nocturia, es importante que los médicos de Atención Primaria sepamos cómo diagnosticar y evaluar este síntoma tan ubicuo.
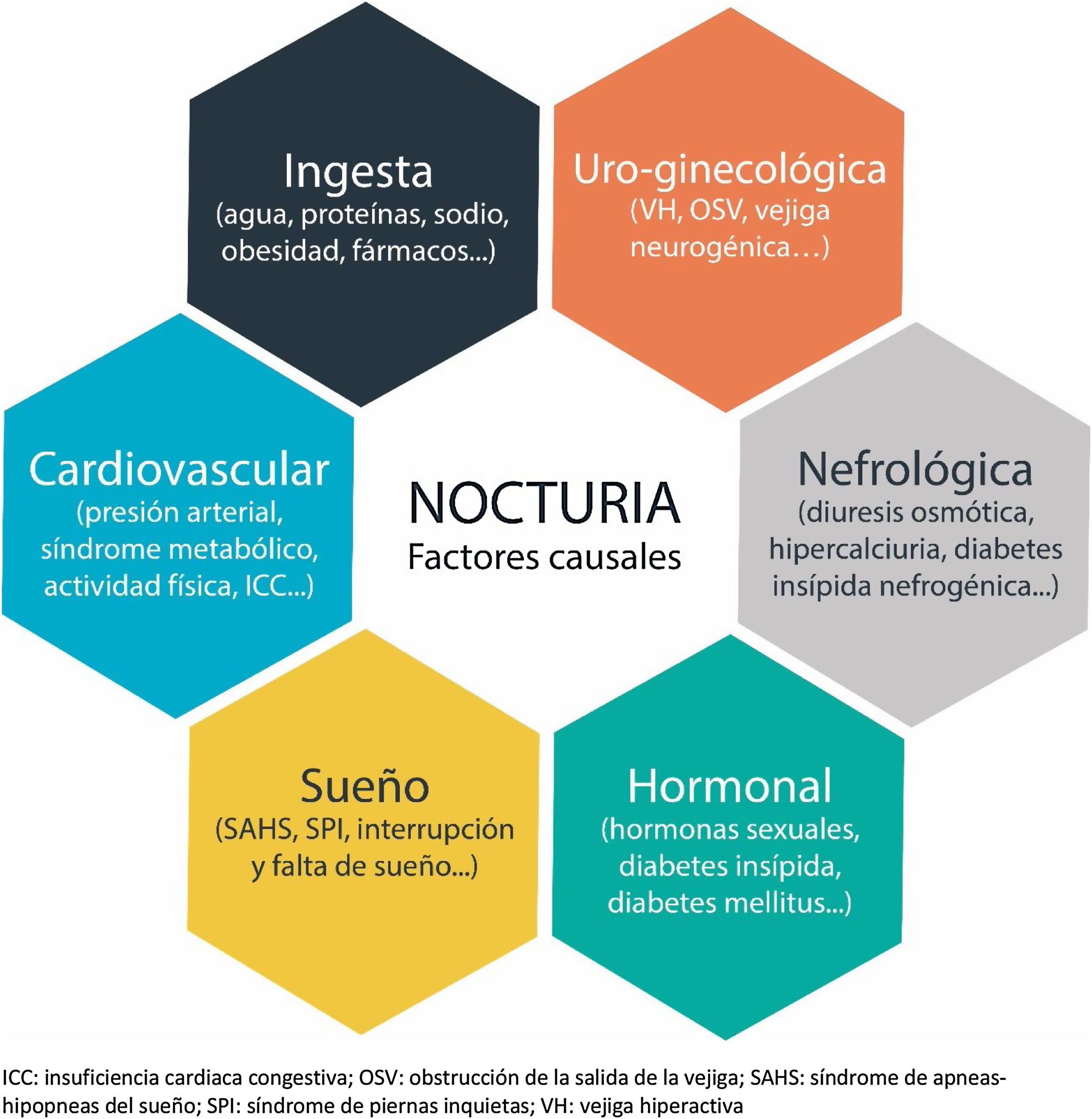
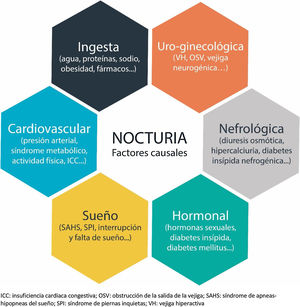
EtiologíaLa nocturia es un proceso complejo y multifactorial (fig. 1) que en ocasiones es difícil de evaluar; no obstante, los mecanismos fisiopatológicos que la producen se pueden relacionar con los siguientes problemas10–12:
- -
Problemas de almacenamiento de la vejiga (disminución de la capacidad vesical).
- -
Poliuria de 24horas (global) (>40ml/kg de producción de orina durante un período de 24horas).
- -
Poliuria nocturna (producción de orina nocturna mayor al 20% de la diuresis diaria total en personas jóvenes, o mayor del 33% de producción de orina en personas mayores de 65 años).
- -
Trastornos del sueño.
- -
Etiología mixta.
El patrón normal de micción es una disminución por la noche. La poliuria nocturna ocurre cuando existe una sobreproducción de orina durante la noche con una producción de orina en 24horas normal13. Es la causa más frecuente de nocturia. La ICS define la poliuria nocturna como una producción de orina nocturna mayor del 20% de la diuresis diaria total en personas jóvenes, y mayor del 33% en personas mayores (≥65años)10,13.
La poliuria nocturna puede ser debida a varios motivos14:
- -
Anormalidad en el ritmo circadiano de la secreción de la hormona antidiurética (arginina vasopresina) o ADH. En sujetos jóvenes y sanos la liberación de ADH es mayor durante la noche, concentrando la orina y disminuyendo la diuresis. La pérdida de periodicidad puede suceder por lesiones del sistema nervioso central o por el deterioro debido a la edad en personas mayores.
- -
Estados edematosos (insuficiencia venosa crónica, insuficiencia cardíaca congestiva [ICC], síndrome nefrótico...): por la reabsorción de edemas al pasar a decúbito supino.
- -
Aumento de péptido natriurético auricular (PNA) (ICC, síndrome de apneas-hipopneas del sueño [SAHS]).
- -
Hábitos como consumir excesivos líquidos antes de acostarse o consumir sustancias diuréticas como café o alcohol.
- -
Fármacos (tabla 2). La ingesta de fármacos que aumentan la diuresis antes de ir a dormir puede inducir nocturia.
Tabla 2.Fármacos que se relacionan con la nocturia
Efecto Fármacos Aumentan la producción de orina DiuréticosISRSaAntagonistas de los canales de calciobTetraciclinascLitiod Precipitan el insomnio y otros trastornos del sueño Psicoestimulantes (dextroanfetamina, metilfenidato)Descongestionantes (pseudoefedrina, fenilefrina)CorticosteroidesAntihipertensivos de acción central (alfabloqueantes, betabloqueantes, metildopa)LevotiroxinaAntiparkinsonianos (IMAO, carbidopa)ISRSAlbuterolAntidepresivos atípicosTeofilinaFenitoína Precipitan síntomas del tracto urinario inferior KetaminaCiclofosfamida ISRS: inhibidores selectivos de la recaptación de la serotonina; IMAO: inhibidores de la monoaminooxidasa
Se trata de un aumento de la producción de orina a lo largo de todo el día (diuresis 40ml/kg/24horas)10,13. Puede ser de debido a14:
- -
Polidipsia.
- -
DM mal controlada.
- -
Diabetes insípida.
- -
Deficiencia de estrógenos en mujeres.
- -
Hipercalcemia.
- -
Fármacos (tabla 2).
El volumen miccional máximo suele estar comprendido entre 300 y 600ml. La disminución de la capacidad vesical se asocia frecuentemente a otros síntomas del tracto urinario inferior (STUI). Las causas pueden ser14:
- -
Anatómicas: prolapsos de órganos pélvicos, masas compresivas, posradiación, hiperplasia benigna de próstata (HBP) en hombres, etc.
- -
Funcionales: síndrome de vejiga hiperactiva (VH), cistitis intersticial, infecciones del tracto urinario (ITU), cáncer de vejiga, cuerpo extraño, cálculos, problemas neurogénicos, etc.
En ocasiones no es el deseo miccional el que despierta a la persona, sino que la interrupción del sueño por otros motivos hace que la persona se percate de que tiene deseo miccional y relaciona erróneamente el despertar con la micción14.
Debe hacerse un diagnóstico diferencial de las causas de nocturia con otros trastornos del sueño14:
- -
Alteraciones primarias del sueño: insomnio, narcolepsia, sonambulismo, etc.
- -
Alteraciones secundarias del sueño: ICC, enfermedad pulmonar obstructiva crónica (EPOC), dolor crónico, enfermedades psiquiátricas (ansiedad, depresión...), enfermedades neurológicas (enfermedad de Parkinson, demencias, epilepsia...), abuso de alcohol o drogas, fármacos (tabla 2).
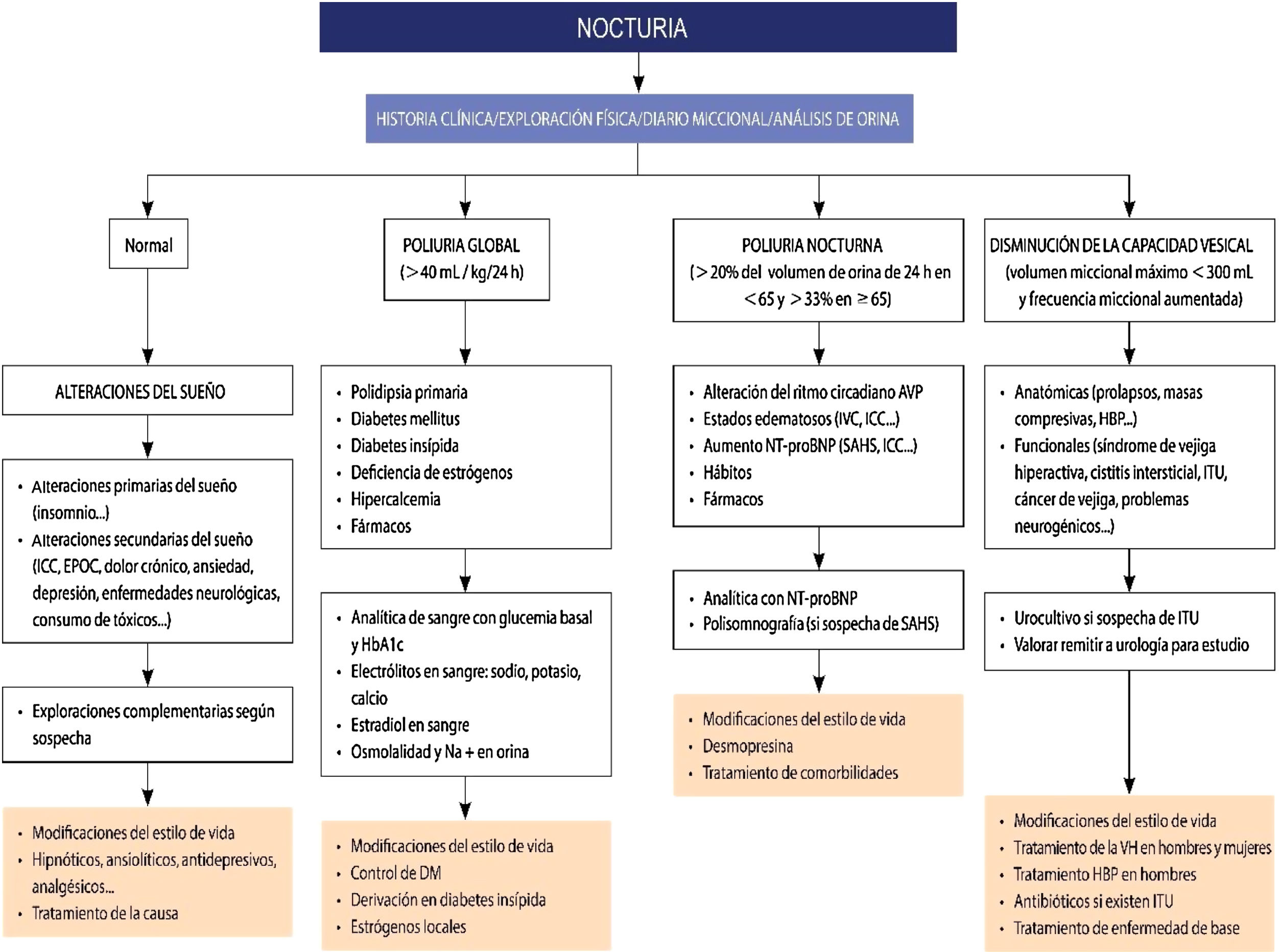
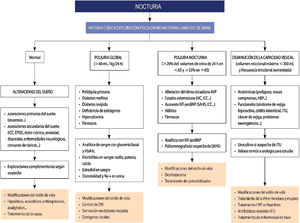
A pesar de la repercusión en la calidad de vida que tiene la nocturia, como hemos comentado, es un problema infradiagnosticado e infratratado. En la práctica diaria frecuentemente se relaciona la nocturia con un síndrome de VH en mujeres y con una HBP en hombres, sin profundizar en las múltiples causas que pueden producirla4,8,14. En la evaluación del paciente con nocturia es muy importante orientar la posible causa (fig. 2). Para ello, pueden ser de ayuda:
- -
La anamnesis.
- -
La exploración física.
- -
Las pruebas complementarias.
Algoritmo diagnóstico-terapéutico de la nocturia.
AVP: arginina vasopresina; DM: diabetes mellitus; EPOC: enfermedad pulmonar obstructiva crónica; HbA1c: hemoglobina glicosilada; HBP: hiperplasia benigna de próstata; ICC: insuficiencia cardiaca congestiva; ITU: infección del tracto urinario; IVC: insuficiencia venosa crónica; NT-proBNP: fracción N-terminal del propéptido natriurético cerebral; SAHS: síndrome de apneas-hipopneas del sueño; VH: vejiga hiperactiva.
- -
Explorar síntomas urinarios y repercusión en la vida del paciente: número de micciones nocturnas, somnolencia, disuria, tenesmo, urgencia, incontinencia... Algunos cuestionarios pueden ser de utilidad: Nocturia Quality of Life questionnaire para valorar la repercusión en la calidad de vida de la nocturia15, y el cuestionario de Puntuación internacional de los síntomas prostáticos (IPSS) en varones con síntomas prostáticos16.
- -
Preguntar por antecedentes médicos que puedan precipitar la nocturia y por síntomas que hagan sospechar un mal control: DM, ICC, EPOC, SAHS, ansiedad...
- -
Revisar medicación y posología.
- -
Explorar hábitos de vida: consumo de líquidos, de alcohol, cafeína, tés, hábitos de sueño, etc.
- -
Medir la presión arterial, calcular el índice de masa corporal y el perímetro de la cintura.
- -
Examen cardiovascular: búsqueda de signos de ICC.
- -
Examen neurológico: valorar la sensibilidad perineal.
- -
Palpación abdominal: búsqueda de masas a nivel pélvico.
- -
Explorar posibles anomalías en genitales: prolapsos, etc.
- -
Valorar la presencia de edemas en las extremidades inferiores.
- -
Diario miccional (en todos los pacientes) (fig. 3)17. Es la prueba más importante para orientar la causa de la nocturia. Se debe recoger información de al menos 3 días de la hora y el volumen excretado, anotando la hora a la que se acuesta con la intención de dormir y la hora a la que se levanta. También se deben registrar episodios de incontinencia si los hay y la cantidad de líquidos ingeridos. Como micción nocturna se incluye la primera micción de la mañana, excluyendo aquella que se realiza antes de acostarse.
Figura 3.Detalles del diario miccional.
Tomado de Jiménez Cidre17.
- -
Análisis de orina (en todos los pacientes) y urocultivo si hay sospecha de ITU.
- -
Analítica de sangre (individualizar petición): urea, creatinina, filtrado glomerular, sodio, potasio, calcio, glucosa, hemoglobina glucosilada, perfil lipídico, fracción N-terminal del propéptido natriurético cerebral (NT-proBNP) cuando se sospeche ICC, analítica hormonal en mujeres.
- -
Otras (según sospecha): ecocardiograma, citología urinaria, cistoscopia, ecografía vesical, estudios urodinámicos, medición del residuo posmiccional (RPM).
Por otro lado, el paso inicial en la evaluación de la poliuria global, en el ámbito de la atención especializada, implica la realización de una prueba de privación de agua, que consiste en abstenerse de beber durante la noche8:
- -
Si la osmolalidad de la orina de primera mañana es>800mOsm/kgH2O, el paciente tiene una respuesta renal normal y podemos asumir una respuesta normal de la ADH. En este caso sospecharemos poliuria secundaria a polidipsia primaria.
- -
Si la osmolalidad de la orina de primera mañana es<600mOsm/kgH2O y el paciente tiene una respuesta renal anormal: sospecha de poliuria secundaria a diabetes insípida. En este caso se debe realizar una prueba de capacidad de concentración renal (PCCR) mediante la administración de 40mcg de desmopresina (intranasal) o 0,4mg (oral). Posteriormente el paciente debe vaciar la vejiga y se debe analizar la osmolalidad urinaria 3 a 5horas después.
1. La PCCR es normal si la osmolalidad de la orina aumenta al menos a 800mOsm/kgH2O: sospecha de poliuria secundaria a diabetes insípida central; considerar el tratamiento con desmopresina.
2. La PCCR es anormal si la osmolalidad de la orina no aumenta al menos a 800mOsm/kgH2O: sospecha de poliuria secundaria a diabetes insípida nefrogénica. No existe un tratamiento específico en este caso, pero si la diabetes insípida nefrogénica es inducida por fármacos como el litio podría producirse mejoría con la interrupción del agente farmacológico si se considera factible a juicio del psiquiatra.
Manejo de la nocturiaLa nocturia es un proceso generalmente multifactorial, por lo que el tratamiento debe ser individualizado tras haber orientado las posibles causas que puedan intervenir en el síntoma. Es frecuente la combinación de terapias conductuales y farmacológicas18,19.
Se debe informar al paciente de cuáles van a ser los objetivos del tratamiento: disminución del número de episodios de nocturia, aumento del tiempo y la calidad del sueño, mejora de la calidad de vida y disminución de las comorbilidades14.
Terapias conductuales o modificaciones del estilo de vida4,14- -
Disminuir la ingesta de líquidos al menos 2horas antes de acostarse, especialmente de alcohol, café o té.
- -
Restringir el consumo de líquidos diarios. La ingesta hídrica recomendada es de 20-30ml/kg (<20ml/kg presenta riesgo de deshidratación, ≥30ml/kg aumenta el riesgo de poliuria nocturna y de hiponatremia).
- -
Orinar antes de acostarse.
- -
Eliminar barreras físicas hasta el aseo (sillas, muebles...), uso de pañales en personas con movilidad reducida.
- -
Realizar ejercicio físico moderado. Los ejercicios de suelo pélvico pueden ser útiles en algunos casos.
- -
Pérdida de peso si hay sobrepeso u obesidad.
- -
Reducir el consumo de sal en la dieta.
- -
En pacientes con edemas periféricos o insuficiencia venosa crónica: elevar las piernas por encima del nivel del corazón unas horas antes de acostarse.
- -
Modificar el horario de la medicación:
- •
Diuréticos: tomarlos por la mañana o al inicio de la tarde, tener en cuenta el tiempo de semivida del fármaco (p. ej.: furosemida 1,5h, torasemida 3,5h).
- •
Antagonistas de los canales de calcio: tomarlos por la mañana.
- •
- -
Atención a problemas psicológicos, familiares, etc.
El tratamiento de afecciones médicas o comorbilidades que aumentan la probabilidad de nocturia puede ser eficaz. La gravedad del SAHS, por ejemplo, está directamente relacionada con el número de episodios de nocturia20,21. El SAHS mal controlado da como resultado hipoxia pulmonar debido al aumento de la resistencia de las vías respiratorias, lo que lleva a la vasoconstricción pulmonar con aumento de la presión transmural auricular derecha e incremento de la síntesis del PNA, el cual aumenta la excreción renal de sodio y agua. Los despertares nocturnos y las visitas posteriores al baño se pueden reducir aplicando presión positiva continua en las vías respiratorias (CPAP)22–24.
Las opciones farmacológicas para el tratamiento de la poliuria nocturna incluyen diuréticos a media tarde, antidepresivos tricíclicos y análogos de la ADH.
- -
Los diuréticos (p. ej. furosemida: 20-40mg 6horas antes de dormir) aumentan la diuresis y son potencialmente eficaces en pacientes con edemas en las extremidades inferiores secundarios a insuficiencia venosa e ICC. Los diuréticos producen un notable beneficio y reducen los episodios de nocturia si el tratamiento se inicia 6 horas antes de dormir25. Sin embargo, debemos ser conscientes del riesgo de desequilibrios electrolíticos inducidos por los diuréticos, entre los que se incluyen la hiponatremia, especialmente en pacientes en terapia prolongada con furosemida. Una revisión de la literatura informó de que el 8% de la hiponatremia inducida por diuréticos era secundaria a furosemida, y los que presentaban más riesgo eran mujeres y personas ≥65 años de edad26.
- -
La imipramina (25mg a la hora de acostarse) es un antidepresivo tricíclico (TCA) que modula la liberación de ADH y potencia la reabsorción de sodio y agua en el túbulo proximal renal en niños. A su vez, los TCA bloquean receptores colinérgicos muscarínicos, receptores histamínicos H1 y receptores alfa 1 adrenérgicos. Antes de comenzar a tomar este medicamento se recomienda realizar un ECG basal y posteriormente durante el tratamiento, monitorizando los intervalos PR, QRS y QT, ya que puede causar arritmias, incluyendo torsade de pointes. La imipramina está aprobada para su uso en el tratamiento de la enuresis nocturna en niños (en edades superiores a los 5 años) donde las terapias alternativas no se consideran apropiadas, y cuando se descarte una causa orgánica; y también se ha utilizado para tratar la nocturia en adultos jóvenes y ancianos27–29, pero no debe considerarse una terapia estándar para la nocturia en adultos18.
- -
La desmopresina es un análogo estructural de la ADH. Actúa sobre el túbulo colector renal mediante la unión a receptores V2, los cuales producen la translocación de los canales de acuaporina a través de vesículas citosólicas de la membrana apical de los tubos colectores. La presencia de estos canales de acuaporina en la nefrona distal provoca el aumento de la reabsorción de agua de la orina, que se redistribuye pasivamente desde la nefrona a la circulación sistémica. De esta forma se logra el objetivo principal, que es disminuir la cantidad de agua que se elimina a través de la orina30. Está indicada en el tratamiento de la diabetes insípida central, la enuresis nocturna primaria y la poliuria nocturna en adultos8.
Los estudios han demostrado que la terapia con desmopresina conduce a una reducción a largo plazo en el número de episodios de nocturia y aumenta el período inicial de sueño inalterado en 2horas31–34.
La desmopresina puede administrarse de forma oral, intranasal o parenteral. La administración oral puede ser en comprimidos o sublingual (liofilizado oral); la intranasal en forma de espray pulverizador o gotas intranasales; y la parenteral intravenosa, subcutánea o intramuscular (tabla 3)8,35.
Presentaciones e indicaciones de la desmopresina
| Indicación | Dosis |
|---|---|
| Diabetes insípida central (ajustar la dosis según diuresis y osmolalidad urinaria para conseguir un balance normal de agua y una duración normal del sueño) | Oral (comprimidos) (adultos y niños)Inicial: 0,1mg 3 veces al día, ajustar según respuestaMantenimiento: 0,1-0,2mg 3 veces al díaOral (liofilizado-sublingual) (adultos y niños>5 años)Inicial: 60mcg 3 veces al día (ajustar según respuesta).Mantenimiento: 60-120mcg 3 veces al día.Nasal (gotas, soluc. pulverización): No en menores de 3 meses.- Niños: 5-10mcg al día (máximo 20mcg). Dividida en 1-2 dosis (ajustar independientemente la dosis de la mañana y la noche dependiendo de la reposición de líquidos).- Adultos: 10-20mcg al día (máximo 40mcg/día). Dividida en 1-2 dosis (ajustar independientemente la dosis de la mañana y la noche dependiendo de la reposición de líquidos).Parenteral (IV, IM y SC) (cuando otras vías no son apropiadas, aunque la vía SC no está explícitamente aprobada en España en esta indicación)- Adultos y niños ≥12 años: 1-4mcg 1-2 veces al día. Ajustar la dosis dependiendo del volumen urinario y la natremia. Equivalencia aproximada de dosis: 1mcg IV=10mcg intranasal- De 12 meses a 12 años: no está establecida la dosis. Algunas recomendaciones incluyen 0,1-1mcg divididas en 1-2 dosis. Se debe monitorizar cuidadosamente los niveles de sodio |
| Enuresis nocturna primaria (para todas las presentaciones: en mayores de 5 años)Hay que asegurar capacidad de concentración de la orina normal. En todos los casos la ingesta de líquidos se debe limitar al mínimo desde 1hora antes y hasta 8horas después de la administración. En todas las presentaciones: suspender al menos una semana para revalorar tras 3 meses de tratamiento. Se recomiendan las presentaciones orales con preferencia sobre las nasales | - Oral (adultos y niños): 0,2mg al acostarse (máximo 0,4mg)- Oral (liofilizado) (adultos y niños>5 años): 120mcg al acostarse (máximo 240mcg)- Nasal (no recomendable en esta indicación por riesgo de hiponatremia, emplear solo cuando la formulación oral no sea factible): 10-40mcg al día al acostarse (niños>5 años y adultos≤65 años) |
| Poliuria nocturna en adultosLa ingesta de líquidos se debe limitar al mínimo desde 1hora antes y hasta 8horas después de la administración | Oral (comprimidos). Dosis inicial 0,1mg al acostarse. La dosis puede aumentarse a 0,2mg, posteriormente, hasta un máximo de 0,4mg con intervalos de una semana.Oral (liofilizado sublingual)-no aprobada en España- Mujeres: 25mcg diarios 1hora antes de dormir sin agua.- Hombres: 50mcg diarios 1hora antes de dormir sin agua |
Es importante tener en cuenta que la hiponatremia es un efecto secundario de la terapia con desmopresina, particularmente en pacientes ≥65 años. Así, el riesgo de hiponatremia es del 8% en pacientes ≥ 65 años en comparación con el 1% en pacientes más jóvenes36, y se ha notificado con mayor frecuencia asociado al uso de desmopresina por vía intranasal8,35. Por ello, debe prestarse una atención especial al riesgo de retención hídrica y restringirse al máximo la ingesta de líquidos y controlar el peso corporal regularmente, especialmente en pacientes muy jóvenes o de edad avanzada, en afecciones que comportan alteraciones del equilibrio hídrico y/o electrolítico (p. ej. insuficiencia renal, fibrosis quística, etc.) y en pacientes con riesgo de hipertensión intracraneal. Si se utiliza para enuresis nocturna primaria y poliuria nocturna la ingesta de líquidos se debe limitar al mínimo desde 1hora antes y hasta 8horas después de la administración. Si se observara un aumento gradual del peso corporal, un descenso en el sodio sérico a un nivel inferior a 130mmol/l o un descenso de la osmolalidad plasmática por debajo de 270mOsm/kg de peso corporal, deberá reducirse drásticamente la ingesta de líquidos e interrumpirse la administración del fármaco. Además, se debe interrumpir el tratamiento durante procesos agudos intercurrentes que puedan conllevar trastornos hidroelectrolíticos (p. ej. infecciones sistémicas, fiebre y gastroenteritis aguda)35.
Fedovapagon (VA106483), un nuevo fármaco no peptídico, es un agonista selectivo del receptor V2, actualmente en fase ii/iii de desarrollo, en el tratamiento de la nocturia37.
Poliuria global- -
Polidipsia primaria: restricción de líquidos.
- -
DM: mejorar el control.
- -
Diabetes insípida: derivar a endocrinología.
- -
Déficit de estrógenos: el tratamiento con estrógenos tópicos mejora la nocturia. Existe controversia en cuanto al efecto de los estrógenos sistémicos, en algunos estudios parece que empeoran la nocturia, en cualquier caso, el riesgo-beneficio no favorece su recomendación38,39.
La nocturia puede ser secundaria a una disminución de la capacidad vesical global y nocturna. Las etiologías más comunes incluyen obstrucción de la salida de la vejiga (OSV), VH, vejiga neurogénica, cáncer que afecta el tracto urogenital inferior, trastornos de ansiedad, cálculos vesicales y ureterales y medicamentos como xantinas y betabloqueantes4,8,14.
Dependiendo de la causa sospechada el tratamiento variará. Uno de los casos más comunes es un paciente varón con OSV secundaria a obstrucción prostática benigna (OPB). El tratamiento de la OPB puede dar como resultado una reducción del RPM, aumento de la capacidad vesical y disminución de la frecuencia urinaria, incluida la nocturia. Sin embargo, estudios con fármacos para tratar los STUI en hombres (α1-bloqueantes, inhibidores de la 5α-reductasa [5-ARI], inhibidores de la fosfodiesterasa-5 [IPDE5], fitoterapia) no fueron significativamente mejores que el placebo en el uso a corto plazo para el tratamiento de la nocturia11,18. Solo se ha observado un potencial beneficio en el uso a largo plazo en algunos estudios que emplearon α1-bloqueantes y 5-ARI40,41. Se sabe que los fármacos aprobados para el tratamiento de los STUI/OPB son mucho más efectivos para el tratamiento de los síntomas diurnos que para la nocturia. Los procedimientos quirúrgicos para el alivio de la OSV (p. ej. resección transuretral de próstata) no deben considerarse en pacientes cuya queja principal es la nocturia, pero pueden ser una opción en algunos pacientes con STUI, OSV y RPM elevado en los que ha fracasado el tratamiento médico4. Por tanto, se debe realizar una evaluación exhaustiva de la causa o causas de nocturia en todos los pacientes en los que la cirugía pueda ser considerada como una alternativa terapéutica.
Otra causa de disminución de la capacidad vesical puede ser secundaria a la VH no neurogénica, definida por la ICS como la «presencia de urgencia miccional, generalmente acompañada de frecuencia miccional aumentada y nocturia, con o sin incontinencia urinaria de urgencia, en ausencia de infección del tracto urinario inferior o de otra enfermedad»42. A diferencia del escenario con OSV secundario a OPB, el tratamiento de la VH es sintomático y rara vez definitivamente curativo43. Los estudios sobre los medicamentos empleados en la VH (antimuscarínicos y agonistas beta-3 adrenérgicos como mirabegrón) generalmente tenían una población predominantemente femenina, y tampoco fueron significativamente mejores que el placebo en el uso a corto plazo11,18 en el tratamiento de la nocturia. Se supone que estas conclusiones se aplicarían también en poblaciones solo de hombres, pero no se han identificado estudios que aborden específicamente el impacto de los medicamentos de la VH en la nocturia en varones11.
En casos con una etiología multifactorial de nocturia, el tratamiento podría dirigirse a las diversas causas subyacentes con 2 o más medicamentos y, si es necesario, en un entorno multidisciplinar, pero siempre debemos tener presentes los cambios en el estilo de vida y las terapias conductuales18. Otros medicamentos (agentes para promover el sueño, antiinflamatorios no esteroideos, melatonina, etc.) a veces mejoraban la calidad de vida en pacientes con nocturia en algunos estudios. Sin embargo, se necesita investigación adicional para corroborar los hallazgos iniciales, particularmente para terapias como los antiinflamatorios no esteroideos, donde el mecanismo de acción en los pacientes con nocturia es incierto11.
En la tabla 4 se resumen las recomendaciones de la Asociación Europea de Urología para el tratamiento médico de la nocturia en varones44.
Recomendaciones de la Asociación Europea de Urología para el tratamiento médico de la nocturia en varones
| Recomendaciones para el tratamiento de la nocturia | GR |
|---|---|
| Tratar las causas subyacentes de la nocturia, que pueden ser afecciones conductuales, sistémicas, trastornos del sueño, disfunción del tracto urinario inferior o una combinación de factores | Débil |
| Los cambios en el estilo de vida para reducir el volumen de orina nocturno y los episodios de nocturia, y mejorar la calidad del sueño, deben discutirse con el paciente | Débil |
| Ofrecer desmopresina para disminuir la nocturia debida a poliuria nocturna en varones<65 años de edad | Débil |
| Ofrecer dosis bajas de desmopresina para varones>65 años de edad con nocturia de al menos 2 veces por la noche debida a poliuria nocturna | Débil |
| Realizar cribado de hiponatremia al inicio, en los días 3 y 7, al mes después de iniciar la terapia y periódicamente durante el tratamiento con desmopresina. Medir el sodio sérico con mayor frecuencia en pacientes>65años de edad y en pacientes con mayor riesgo de hiponatremia | Fuerte |
| Discutir con el paciente el potencial beneficio clínico en relación con los riesgos asociados con el uso de desmopresina, especialmente en varones>65años de edad | Fuerte |
| Ofrecer α1-bloqueantes a varones con nocturia asociada con STUI | Débil |
| Ofrecer antimuscarínicos a varones con nocturia asociada con vejiga hiperactiva | Débil |
| Ofrecer inhibidores de la 5α-reductasa a varones con nocturia que tienen STUI moderados-severos y una próstata agrandada (>40ml) | Débil |
| Los IPDE5 no deben ofrecerse para el tratamiento de la nocturia | Débil |
GR: grado de recomendación; IPDE5: inhibidores de la fosfodiesterasa-5; STUI: síntomas del tracto urinario inferior.
Adaptada de Gravas et al.44.
Se debe buscar apoyo en otros especialistas cuando4,14:
- -
La causa sea potencialmente quirúrgica (prolapsos de órganos pélvicos...).
- -
Se sospeche una diabetes insípida o una enfermedad neurológica.
- -
Dentro del estudio se necesiten exploraciones complementarias no accesibles en Atención Primaria (estudios urodinámicos, ecocardiografía...).
- -
Pacientes con nocturia de causa indeterminada o que no respondan a terapias conductuales, modificaciones del estilo de vida y tratamiento médico.
La nocturia es una queja común con un efecto significativo en la calidad de vida. Su fisiopatología a menudo es multifactorial, pero se han identificado 2 mecanismos principales que ocurren solos o en combinación: poliuria nocturna y disminución de la capacidad vesical. En la evaluación de la nocturia hay que orientar la causa, y el diario miccional es la clave para ello. Esta fisiopatología multifactorial no solo implica varios objetivos posibles para la intervención terapéutica, sino que también significa que es poco probable que una modalidad de tratamiento que incluya medicamentos tenga éxito en todos los pacientes. Varios fármacos han sido probados con diferente éxito. El tratamiento de elección debe depender de la causa subyacente primaria, con el objetivo principal de aumentar la capacidad vesical contrarrestando la hiperactividad del detrusor y/o reduciendo la poliuria nocturna. Desmopresina es el único agente terapéutico altamente recomendado para tratar la poliuria nocturna según las recomendaciones actuales. Hay una necesidad médica de medicamentos nuevos para tratar a pacientes con nocturia. Sin embargo, utilizando los agentes farmacológicos disponibles en la actualidad se puede diseñar un tratamiento efectivo y personalizado teniendo en cuenta el género, las comorbilidades y los factores etiológicos identificados.