Existe evidencia de que el hipotiroidismo subclínico se asocia con infertilidad, aborto y complicaciones obstétricas. Sin embargo, hay controversias con respecto al valor óptimo de tirotropina (TSH) en mujeres que buscan embarazo.
Las guías actuales recomiendan en mujeres hipotiroideas en sustitución con levotiroxina que planifiquen embarazo, optimizar la dosis de levotiroxina para lograr niveles de TSH < 2,5 mU/L ya que los requerimientos aumentan en el embarazo y, de esta manera, se busca reducir el riesgo de elevación de TSH durante el primer trimestre.
En mujeres con infertilidad que realicen tratamientos de alta complejidad y que tengan autoinmunidad tiroidea positiva, se sugieren valores de TSH < 2, 5 mU/L previos al tratamiento de fertilidad.
Aunque se trate de una población diferente, estos niveles «óptimos» de TSH se extendieron también a mujeres eutiroideas, sin evidencias de infertilidad, que buscan embarazo.
ObjetivosDeterminar si los niveles preconcepcionales de TSH entre 2,5 y 4,64 mIU/L están asociados a resultados obstétricos adversos en mujeres eutiroideas.
Materiales y métodosEstudio de cohorte retrospectiva. Se evaluaron 3.265 historias clínicas de mujeres embarazadas de 18 a 40 años, eutiroideas (TSH 0,5-4,64 mU/mL), con medición de TSH al menos un año antes de la gestación. De estas pacientes, 1.779 cumplían criterios de inclusión. Se dividió a la población según categorías: TSH 0,5- 2,4 mU/L (óptima) y TSH 2,5-4,6 mU/L (subóptima). De cada grupo se recabó información sobre resultados obstétricos maternos y fetales.
ResultadosNo encontramos diferencia estadística en la aparición de eventos obstétricos adversos entre ambos grupos. Tampoco se observó diferencia al ajustar por autoinmunidad tiroidea, edad, índice de masa corporal (IMC), diabetes (DBT) previa e hipertensión arterial (HTA) previa.
ConclusiónNuestros resultados sugieren que se podría utilizar el rango de referencia de TSH utilizado en población general en mujeres que buscan el embarazo, incluso en presencia de autoinmunidad tiroidea. El tratamiento con levotiroxina deberá ser considerado solo en pacientes con situaciones especiales.
There is evidence that subclinical hypothyroidism is associated with infertility, miscarriage and obstetric complications. However, there is controversy regarding the optimal TSH value in women seeking pregnancy.
Current guidelines recommend that hypothyroid women with levothyroxine replacement who are planning pregnancy should optimise the dose of levothyroxine to achieve thyrotrophin (TSH) levels < 2.5 mU/L, since these requirements increase in pregnancy, thus reducing the risk of TSH elevation during the first trimester.
In women with infertility, who undergo highly complex treatments and have positive thyroid autoimmunity, values of TSH < 2.5 mU/L prior to fertility treatment are suggested.
Although this is a different population, these «optimal» TSH levels were also extended to euthyroid women without evidence of infertility, who are seeking pregnancy.
ObjectivesDetermine whether preconception TSH levels between 2.5 and 4.64 mIU/L are associated with adverse obstetric outcomes in euthyroid women.
Materials and methodsRetrospective cohort study. We evaluated 3,265 medical records of pregnant women aged 18 to 40 years, euthyroid (TSH 0.5-4.64 mU/ml), with TSH measurement at least one year before gestation. 1,779 met inclusion criteria. The population was divided according to categories: TSH 0.5- 2.4 mU/L (optimal) and TSH 2.5-4.6 mU/L (suboptimal). Information on maternal and fetal obstetric outcomes was collected from each group.
ResultsWe found no statistical difference in the occurrence of adverse obstetric events between the two groups. There was also no difference when adjusting for thyroid autoimmunity, age, body mass index, previous diabetes and previous arterial hypertension.
ConclusionOur results suggest that the reference range of TSH used in the general population could be used in women seeking pregnancy, even in the presence of thyroid autoimmunity. Treatment with levothyroxine should be considered only in patients with special situations.
Existe evidencia de que el hipotiroidismo clínico y subclínico se asocia con infertilidad, aborto espontáneo y complicaciones obstétricas1–4.
Durante la gestación se producen múltiples cambios adaptativos en el eje tiroideo siendo uno de los más importantes la disminución de los niveles de tirotropina (TSH). Este cambio se debe a la acción de la gonadotrofina coriónica (hCG) sobre el receptor de TSH. La TSH y la hCG comparten homología estructural en la subunidad B, y al aumentar las concentraciones de hCG (principalmente en el primer trimestre de gestación, esta actúa a nivel del receptor de TSH y disminuye la síntesis de TSH por feedback negativo. Por otro lado, hay un aumento de la globulina transportadora de tiroxina (TBG), con lo cual hay un incremento de los valores de T4 total (TT4) de alrededor de 50% con respecto a los niveles previos a la gestación a partir de la semana 16. Estos cambios se evidencian desde la séptima semana de gestación, con un pico en la semana 16, y se mantienen hasta el final de la gestación1.
En la actualidad, a partir de la guía de la Sociedad Americana de Tiroides (ATA) 2017, para el abordaje de la patología tiroidea en el embarazo, se sugiere tener valores de referencia de TSH específicos para cada población. En caso de no estar disponibles, se recomiendan ajustes de los valores de referencia utilizados en la población general, reduciendo 0,4 mUI/L en el límite inferior y 0,5 mUI/L el límite superior; en nuestro equipo esto equivaldría a un límite superior de TSH de alrededor de 4 mU/L en el primer trimestre. Asimismo, de no contar con valores de referencia específicos para la TT4 durante el embarazo, también sugiere un incremento de 5% del límite superior de referencia por semana a partir de la séptima semana de gestación y de 50% a partir de la decimosexta1.
Por otra parte, se ha cuestionado la representatividad de los niveles de T4 libre medidos durante la gestación por inmunoensayos indirectos. Esta metodología perdería precisión en el contexto de un aumento de TBG y disminución de la concentración de albúmina evidenciados en la gestación, por lo que recomienda la utilización de valores de referencia específicos para cada trimestre del embarazo1.
La autoinmunidad tiroidea está presente en 2 a 17% de mujeres embarazadas. Las guías actuales recomiendan que las mujeres embarazadas con anticuerpos antiperoxidasa tiroidea o antitiroglobulina positivos deben ser evaluadas con TSH al momento de la gestación y cada cuatro semanas hasta la mitad del embarazo para descartar hipotiroidismo1.
Se publicaron múltiples trabajos que evaluaron valores de TSH y autoinmunidad tiroidea durante la gestación y su relación con los resultados obstétricos5-7.
Aunque estos muestran asociación entre anticuerpos tiroideos y aborto espontáneo, no se ha demostrado causalidad y los mecanismos subyacentes para tal asociación siguen sin estar claros8–10.
En cambio, los trabajos sobre autoinmunidad y parto pretérmino, han tenido resultados contradictorios8–10.
Thangaratinam et al. realizaron un metanálisis donde analizaron cinco estudios, con 12.566 mujeres eutiroideas y evaluaron la asociación de autoinmunidad tiroidea positiva con parto pretérmino, así como 31 estudios que incluyeron 12.126 mujeres eutiroideas, donde evaluaron esta asociación con la presencia de aborto. Encontraron que la autoinmunidad tiroidea positiva triplicaba el riesgo de aborto en los estudios de cohorte (odds ratio [OR] 3.90, IC 95% 2,48 a 6,12; p < 0,001) y en los estudios de caso-control el OR fue 1,80, IC 1,25 a 2,60; p = 0,002. Cuando evaluaron el parto pretérmino, el riesgo se duplicaba en presencia de autoinmunidad tiroidea (2,07, IC 1,17 a 3,68; p = 0.01)8.
En cambio, Plowden et al., no encontraron en su cohorte de pacientes con anticuerpos positivos mayor tasa de abortos11.
Por otra parte, en estos últimos años ha surgido el concepto de la importancia de los niveles de TSH preconcepcionales asociado a tratamientos de fertilidad. Tanto es así que las guías de distintas sociedades científicas (Sociedad Americana de Medicina Reproductiva [ASRM], publicada en 201512, las guías de la Federación Argentina de Sociedades de Endocrinología [FASEN] 201613 y guías de la ATA 2017)1, sugieren el tratamiento con levotiroxina en pacientes eutiroideas que realicen terapia de fertilidad de alta complejidad y presenten niveles de TSH preconcepcional superiores a 2,5 mUI/mL asociado a autoinmunidad tiroidea positiva. Estas guías sugieren con bajo nivel de evidencia, no medicar con levotiroxina a las mujeres que buscan embarazo espontáneo.
En vista de nuevas evidencias, en 2021 se publicó la guía de la Asociación Tiroidea Europea, sobre los trastornos tiroideos antes y durante el embarazo. Tomando en cuenta un reciente metanálisis de Wang et al.14, que no demostró mejoría de los resultados obstétricos en mujeres subfértiles eutiroideas con autoinmunidad positiva tratadas con levotiroxina, ellos proponen que todas las mujeres con subfertilidad sean evaluadas con TSH y anticuerpos antitiroideos previo a un procedimiento de alta complejidad. Si presentan TSH > 4 mIU/L deben ser tratadas independientemente de la presencia o no de autoinmunidad tiroidea. Si los valores de TSH son > 2,5 mUI/L con anticuerpos positivos, el tratamiento debe ser considerado según cada caso teniendo en cuenta las causas de infertilidad y los tratamientos de alta complejidad previos15.
En cambio, las guías no realizan recomendaciones sobre cuál es el valor de TSH «óptimo» pregestacional en mujeres fértiles eutiroideas.
Debido a que los requerimientos de levotiroxina aumentan en el embarazo, desde la guía de la ATA 201116 se recomienda que las mujeres hipotiroideas con sustitución hormonal, que planifiquen embarazo lo hagan con valores óptimos de TSH < 2,5 mUI/L, ya que de esta manera se reduce el riesgo de elevación de TSH durante el primer trimestre16.
Estos valores de TSH propuestos en mujeres hipotiroideas comenzaron a utilizarse en mujeres eutiroideas que planifican embarazo, sin que esta medida esté avalada por ninguna guía de práctica clínica.
Los trabajos que evaluaron los resultados obstétricos en relación con niveles de TSH preconcepcional comunicaron resultados contradictorios11,17.
Debido a estas controversias, nos preguntamos si es pertinente la indicación de levotiroxina pregestacional en mujeres fértiles con TSH «subóptima», determinando si los niveles de la misma se asocian a resultados obstétricos adversos.
Objetivo primarioDeterminar si los niveles preconcepcionales de TSH entre 2,5 y 4,64 mU/L están asociados a resultados obstétricos adversos (aborto o parto pretérmino).
Objetivos secundarios- 1.
Determinar si los niveles preconcepcionales de TSH entre 2,5 y 4,64 mU/L están asociados a otros riesgos obstétricos maternos y fetales como diabetes (DBT) gestacional, macrosomía fetal, bajo peso al nacer e hipertensión arterial (HTA) gestacional/preeclampsia.
- 2.
Establecer si este riesgo es dependiente o independiente de la presencia de anticuerpos antiperoxidasa positivos.
Diseño: Estudio de cohorte retrospectiva de mujeres embarazadas evaluadas en el Hospital Italiano de Buenos Aires entre el primero de enero del 2010 al 31 de diciembre del 2015, de 18 a 40 años, eutiroideas (TSH 0,5-4,64 mU/mL), con medición de TSH al menos un año antes del embarazo en el laboratorio de Endocrinología del Hospital Italiano de Buenos Aires. Se dividió a la población según categorías de TSH: TSH 0,5- 2,4 mU/L (óptima) y TSH 2,5-4,6 mU/L (subóptima). De cada grupo se recabó información sobre resultados obstétricos maternos y fetales.
Ámbito: El Hospital Italiano de Buenos Aires es un hospital privado universitario de alta complejidad que atiende a la población de clase social media, con cobertura de salud de obra social o medicina prepaga de la Ciudad Autónoma de Buenos Aires y el área del Gran Buenos Aires, en la provincia de Buenos Aires, Argentina.
Se incluyeron mujeres con valores de la subunidad beta positiva de acuerdo con los datos obtenidos del registro en el Sistema de Información Hospitalario o a partir de la consulta clínica por embarazo al Servicio de Obstetricia.
Las pacientes realizaron todo el seguimiento del embarazo y realizaron el parto o cesárea en el Hospital Italiano de Buenos Aires.
Se excluyeron pacientes que estuvieran recibiendo levotiroxina, litio o amiodarona al momento de realizar los análisis o durante los seis meses previos. Aquellas a las que se les hubiese indicado levotiroxina durante la búsqueda de embarazo o durante el mismo. Pacientes con patología hipofisaria que impidiera la determinación de TSH como marcador de hipotiroidismo. Pacientes que tuvieran otras causas de complicaciones obstétricas como trombofilia o que consultaron por infertilidad, que el embarazo fuese en contexto de tratamiento de fertilidad de baja o alta complejidad o por ovodonación.
Toda la información para determinar criterios de inclusión, exclusión, así como sobre las variables de resultado se recabó mediante la revisión manual de la historia clínica electrónica, único repositorio de información de todas las intervenciones de salud en nuestra institución.
Variables de resultado:
Aborto: pérdida de embarazo previo a la semana 20.
Parto pretérmino: finalización del embarazo antes de la semana 37.
Bajo peso al nacer: peso < 2.500 g al nacer.
Macrosomía fetal: peso > 4.000 g al nacer.
DBT gestacional: presencia de alteración glucémica diagnosticada durante el embarazo por dos glucemias en ayuno > 100 o prueba de tolerancia oral a la glucosa (PTOG)con glucemia > 140 a los 120 minutos.
HTA en el embarazo: tensión arterial (TA) > 130/80 mmHg que apareció durante el curso del embarazo.
Preeclampsia: presencia de proteinuria asociada a hipertensión durante el curso del embarazo.
Variables de exposiciónTSH: el valor de TSH fue recolectado como una variable cuantitativa continua que se categorizó en TSH 0,5-2,4 mU/L (óptima) TSH 2,5-4,6 mU/L (subóptima). Se consideró la TSH solicitada más cercana al episodio de embarazo durante el año anterior al mismo.
Anticuerpos antitiroideos: se evaluó la determinación de anticuerpos antitiroideos como solicitados o no solicitados. En aquellos que tenían antitiroideos solicitados se consignó que tenían autoinmunidad positiva o negativa.
Otras variablesSe registraron datos generales: la edad, el peso y la talla al momento del embarazo e índice de masa corporal (IMC); los antecedentes maternos: HTA previa al embarazo (TA > 140/90 mmHg previa al embarazo con o sin medicación), DBT pregestacional, la cantidad de gestaciones y abortos espontáneos previos.
Se recabaron los resultados feto-neonatales: recién nacido vivo, la edad gestacional, el peso del recién nacido, necesidad de internación en neonatología si el recién nacido no fue a internación conjunta con la madre.
Análisis estadísticoSe evaluó la asociación entre los valores de TSH y complicaciones obstétricas mediante regresión logística múltiple ajustando por edad, IMC, historia previa de aborto, HTA o DBT y se evalúo la interacción entre los valores de TSH y cada uno de los factores de riesgo. Asimismo, se evaluó la asociación entre el nivel de TSH y los resultados obstétricos adversos (aborto y parto pretérmino) y se testeó la interacción con los valores de TSH mediante regresión logística múltiple.
Se expresaron los coeficientes y los OR ajustados con su intervalo de confianza del 95% (IC 95%). Cuando la interacción fue significativa se calcularon los OR por estratos con su IC 95% mediante Mantel–Haenszel. Se consideró un nivel de significancia estadística menor a 0,05.
Las variables cuantitativas se expresaron como media y desviación estándar (DE) y mediana e intervalo intercuartílico (IQR) 25-75% según la normalidad de los datos que fue testada gráficamente y con test de Shapiro-Wilk. Las variables categóricas se expresaron como frecuencia absoluta y relativa.
Para las comparaciones entre grupos TSH óptima y subóptima se utilizó t de Student o U de Mann-Whitney para las variables cuantitativas según su distribución y para las variables cualitativas test de X2 o Fisher según supuestos.
El análisis se realizó con el software RStudio Version 1.1.383 – © 2009-2017 RStudio, Inc.
Consideraciones éticasEl estudio fue aprobado por el comité de ética del Hospital Italiano de Buenos Aires. Se llevó a cabo en total acuerdo con la normativa nacional e internacional vigente: Declaración de Helsinki de la Asociación Médica Mundial y las Normas de Buenas Prácticas Clínicas ICH E6.
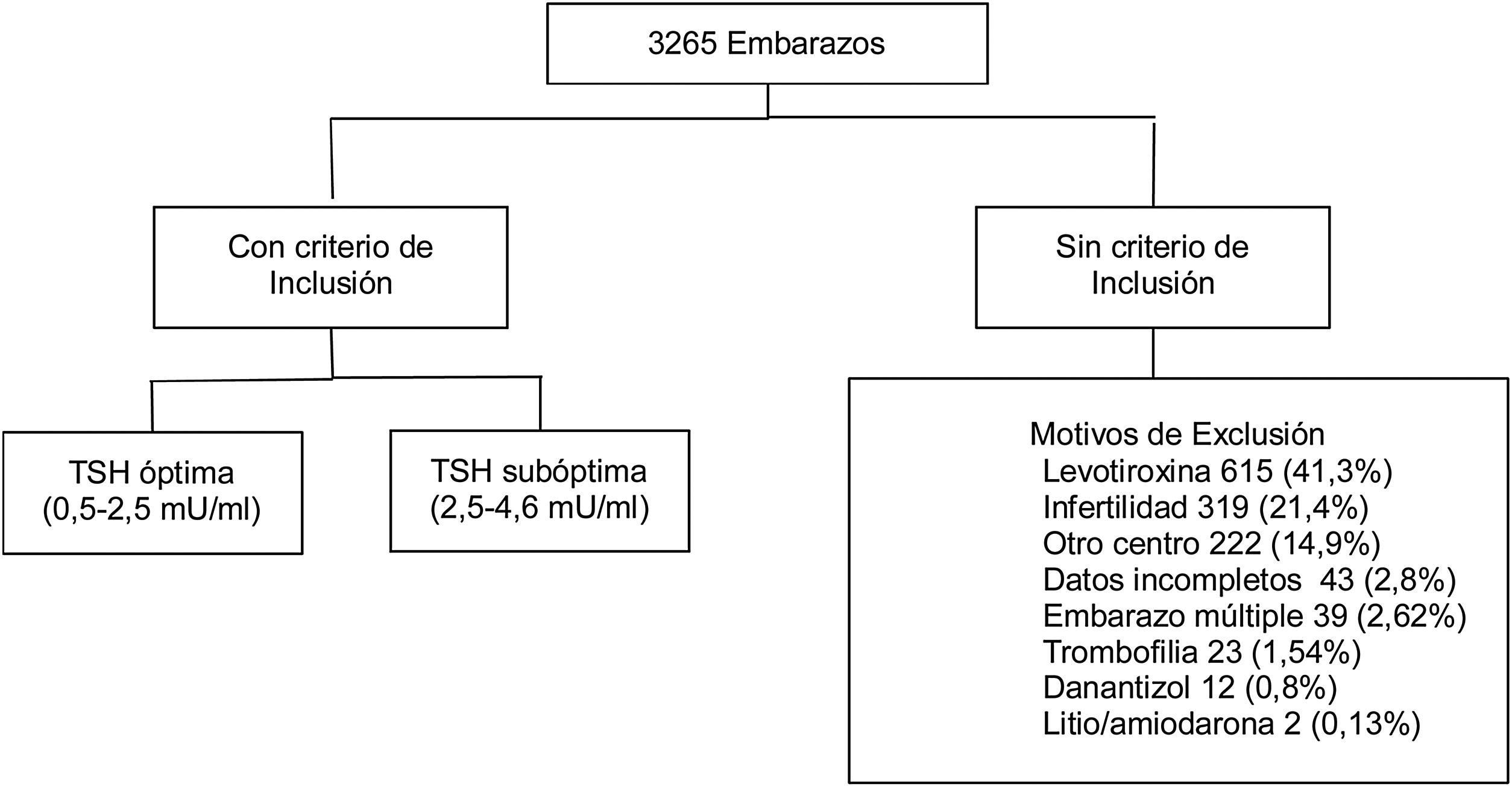
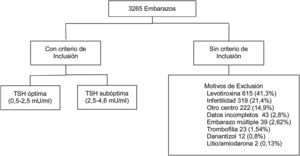
ResultadosSe evaluaron 3.265 historias clínicas de mujeres gestantes con medición de TSH un año previo al embarazo. En total 1.779 cumplían criterios de inclusión (fig. 1).
De estas pacientes, 80,5% presentaban valor de TSH entre 0,5-2,4 mIU/L (óptima), 19,5% entre 2,60 a 4,5 mIU/L (subóptima). La mediana de TSH preconcepcional fue de 1,82 mUI/mL. Se observó una frecuencia de abortos de 13,5%, parto pretérmino 7,7% y 3,4% de DBT gestacional. Del total, 513 pacientes (28,8%) tenían medición de anticuerpos antitiroideos (de los cuales 13,2% fueron positivos).
Se comparó la presencia de autoinmunidad tiroidea en ambos grupos. Las mujeres que presentaron TSH subóptima tenían mayor porcentaje de anticuerpos tiroideos positivos. Al evaluar otros antecedentes en estos grupos no se evidenció diferencia entre las pacientes con TSH subóptima y aquellas con TSH óptima en cuanto a la edad, IMC, historia previa de aborto, HTA o DBT (tabla 1).
Características generales del total de las pacientes y por grupo según valor de TSH
| VariableCaracterísticas generales | Total(n = 1.779) | TSH óptima(n = 1.432) | TSH subóptima(n = 347) | valor p |
|---|---|---|---|---|
| Edada | 32,6 (4,6) | 32,7 (4,63) | 32,5 (4,7) | 0,490 |
| IMCa | 24,2 (4,5) | 24,2 (4,5) | 24,1(4,3) | 0,866 |
| Antecedentes de aborto espontáneob | 290 (16,3) | 228 (15,9) | 62 (17,8) | 0,379 |
| HTA pregestacionalb | 14 (0,8) | 12 (0,8) | 2 (0,6) | 0,637 |
| DBT pregestacionalb | 15 (0,8) | 10 (0,7) | 5 (1,4) | 0,189 |
| Multiparidadb | 757 (42,5) | 602 (42) | 155 (44,6) | 0,374 |
| Autoinmunidad tiroidea positivab | 68 (13,2) | 36 (8,7) | 32 (30,7) | < 0,001 |
DBT: diabetes; HTA: hipertensión arterial; IMC: índice de masa corporal; TSH: tirotrofina.
En nuestra población no encontramos diferencia estadísticamente significativa en la aparición de eventos obstétricos adversos (aborto, parto pretérmino, bajo peso al nacer, DBT gestacional, HTA gestacional, macrosomía fetal ni colestasis) en las mujeres con TSH entre 2,5-4,64 mU/L preconcepcional, comparada con aquellas con TSH entre 0,5-2,4 mU/L (tabla 2). Tampoco se observó un aumento de resultados obstétricos adversos al ajustar por autoinmunidad tiroidea, edad, IMC, DBT previa, HTA previa (tablas 3 y 4).
Resultados obstétricos: total de la población y por grupo según valor de TSH
| VariableResultado | Total(n = 1.779) | TSH óptima(n = 1.432) | TSH subóptima(n = 347) | valor p |
|---|---|---|---|---|
| Aborto espontáneoa | 240 (13,5) | 189 (13,2) | 51 (14,7) | 0,440 |
| Parto pretérminoa | 117 (7,6) | 94 (7,6) | 23 (7,8) | 0,881 |
| HTA gestacionala | 55 (3,1) | 45 (3,2) | 10 (2,9) | 0,836 |
| Preeclampsiaa | 26 (1,5) | 22 (1,2) | 4 (1,5) | 0,614 |
| DBT gestacionala | 57 (3,3) | 41 (3) | 16 (4,9) | 0,080 |
| Colestasisa | 27 (1,7) | 19 (1,5) | 8 (2,7) | 0,159 |
| Macrosomía fetal | 113 (7,4) | 89 (7,2) | 24 (8,2) | 0,541 |
| Bajo peso al nacera | 90 (5,9) | 72 (5,2) | 18 (6.2) | 0,860 |
DBT: diabetes; HTA: hipertensión arterial; IMC: índice de masa corporal; TSH: tirotrofina.
Aborto ajustado por nivel de TSH, autoinmunidad positiva, edad, IMC, DBT pregestacional y HTA pregestacional (análisis multivariado)
| Aborto | OR | IC 95% | valor p |
|---|---|---|---|
| TSH subóptima | 1,25 | 0,66-2,36 | 0,478 |
| Anticuerpos antitiroideos positivos | 0,70 | 0,31-1,59 | 0,4 |
| Edad | 1,08 | 1,01-1,15 | 0,12 |
| IMC | 1,01 | 0,92-1,04 | 0,595 |
| DBT pregestacional | 1,44 | 0,30-6,91 | 0,644 |
| HTA pregestacional | 1,61 | 0,16-15,44 | 0,679 |
DBT: diabetes; HTA: hipertensión arterial; IMC: índice de masa corporal; OR: odds ratio; TSH: tirotrofina.
Parto pretérmino ajustado por nivel de TSH, autoinmunidad positiva, edad, IMC, DBT pregestacional y HTA pregestacional (análisis multivariado)
| Parto pretérmino | OR | IC 95% | valor p |
|---|---|---|---|
| TSH subóptima | 0,57 | 0,21-1,52 | 0,265 |
| Anticuerpos antitiroideos positivos | 2,11 | 0,859-5,19 | 0,103 |
| Edad | 1,05 | 0,97-1,14 | 0,204 |
| IMC | 1,02 | 0,94-1,1 | 0,55 |
| DBT pregestacional | 3,18 | 0,628-16,16 | 0,162 |
| HTA pregestacional | 4 | 0,374-43,47 | 0,250 |
DBT: diabetes; HTA: hipertensión arterial; IMC: índice de masa corporal; OR: odds ratio; TSH: tirotrofina.
En el análisis de subgrupo de pacientes que tenían anticuerpos antitiroideos medidos no encontramos mayor número de eventos obstétricos adversos en relación con la presencia de autoinmunidad positiva, incluso cuando se ajustaron los factores por edad, IMC, DBT previa, HTA previa.
DiscusiónEn nuestro trabajo encontramos que el número de eventos obstétricos adversos no difiere entre el grupo de pacientes con TSH óptima y TSH subóptima. Dado el diseño retrospectivo del trabajo, no pudimos realizar el seguimiento de los niveles de TSH durante el embarazo para establecer la evolución de la función tiroidea durante el mismo y el impacto de dichos valores sobre los resultados obstétricos, aunque sí incluimos solo aquellas mujeres que no recibieron levotiroxina durante el embarazo.
Es bien conocido el impacto negativo del hipotiroidismo clínico en la concepción y el embarazo (infertilidad, aumento riesgo de aborto, parto prematuro, bajo coeficiente intelectual), sin embargo, el impacto del hipotiroidismo subclínico no está tan claro.
Algunos autores proponen descender el valor de corte de TSH, en mujeres que buscan embarazo a < 2,5 mU/L, principalmente en mujeres infértiles que realicen tratamientos de fertilidad o con antecedentes de abortos a repetición. Sin embargo, en la población general de mujeres fértiles no hay evidencia suficiente de que valores de TSH > 2,5 mU/L tengan implicancia en los resultados obstétricos.
El impacto de los valores de TSH preconcepcional son dispares. Algunos autores informan que no hay diferencias significativas al comparar mujeres eutiroideas, con valores menores o mayores a 2,5 mU/ml18–21.
Seungdamrong et al., evaluaron 1.468 pacientes infértiles eutiroideas, a las que dividieron en dos grupos, aquellas con TSH < 2,5 mU/L o > 2,5 mU/L. Evaluaron también la presencia de anticuerpos positivos. Encontraron que valores de TSH preconcepcionales > 2,5 mU/L no eran un factor de riesgo para resultados obstétricos adversos, a diferencia de la presencia de autoinmunidad positiva que sí se asociaba con incremento en la tasa de abortos y una menor tasa de recién nacidos vivos22.
Plowden et al. no encontraron asociación entre tasa de embarazo, aborto o recién nacidos vivos en mujeres sanas con TSH > 2,5 mU/L o la presencia de autoinmunidad tiroidea positiva11.
En cambio, Chen et al., realizaron un estudio de cohorte en 30 provincias de China. Evaluaron 62.715 mujeres sanas eutiroideas. Refieren que los valores más elevados de TSH preconcepcional, incluso en valores normales para mujeres no embarazadas, se asocian a mayor riesgo de aborto (OR 1,10; IC 95%, 1,03–1,18) y parto pretérmino (OR, 1,09; IC 95%, 1,04–1,15)10.
En los últimos años se han publicado varios trabajos poblacionales, con gran número de pacientes, evaluando los valores de TSH preconcepcionales. La mayoría de estos trabajos fueron realizados en China, donde no se efectúan anticuerpos antitiroideos en el screening, por lo cual no evaluaron el impacto de la autoinmunidad tiroidea en los resultados obstétricos.
Yang et al., evaluaron 5.840.894 mujeres durante el proyecto nacional chino de chequeos pregestacionales gratuitos (Chinese National Free Prepregnancy Checkups Project). Evaluaron los valores de TSH preconcepcionales y los relacionaron con los resultados obstétricos. Los grupos con valores bajos (< 0,10 y 0,10-0,37 mIU/L) o altos (4,88-9,99 mlU/L y > 10 mlU/L) tuvieron mayor riesgo de parto pretérmino, bajo peso para la edad gestacional y muerte perinatal, sin encontrar diferencias en los grupos de 0,37-2,49 mlU/L y 2,5 a 4,87 mlU/L23.
También evaluaron el riesgo de aborto. Incluyeron en el análisis 4.678.679 embarazos. Los grupos con TSH preconcepcional > 2,5 mlU/L mostraron mayor riesgo comparado con el grupo de 0,37 a 2,49 mIU/L (TSH 4,88-9,99 mIU/L: OR, 1,33; IC 95%, 1,28-1,38; TSH 10,00 mIU/L: OR, 1.,5; IC 95%, 1,14-1,36)24.
La relevancia de estos trabajos está en la evaluación de valores de TSH pregestacional en un gran número de mujeres de la población general, sin embargo, tienen varias limitaciones planteadas por los mismos autores en la discusión. Por un lado, no poseen la medición de anticuerpos antitiroideos (los autores refieren que en China no se miden anticuerpos antitiroideos en estudios de rutina pregestacionales), solo se tomó un valor de TSH y no se excluyó a las pacientes que se encontraban en tratamiento con levotiroxina, antes o durante la gestación.
Estos resultados difieren a los de nuestro estudio, con respecto al riesgo de abortos, pero hay que tener en cuenta que fue realizado en una población con una etnia diferente, por lo cual los valores de referencia de TSH pueden no ser comparables con nuestra población.
Creemos que es importante destacar que, a pesar de que no todas las pacientes de nuestro trabajo tenían medidos los anticuerpos antitiroideos, en el grupo de pacientes en los cuales sí habían sido evaluados, no se observó mayor frecuencia de eventos obstétricos adversos.
Si tomamos en cuenta los datos en la Argentina de eventos obstétricos adversos (según el Ministerio de Salud de la Nación), la prevalencia de parto prematuro (< 37 semanas de gestación) es de 8%, similar a lo que encontramos en nuestra población en ambos grupos TSH óptima (7,6%) y TSH subóptima (7,8%).
Si bien nuestro trabajo es retrospectivo, se evaluó un número importante de mujeres con TSH en rango normal pregestacional, sin sustitución hormonal con levotiroxina, antes ni durante el embarazo. Las historias clínicas electrónicas se revisaron de manera manual para que estos datos fueran precisos.
En la revisión de las historias clínicas se descartaron confundidores, como la presencia de trombofilia, toma de medicación, como levotiroxina, metimazol, amiodarona y otros fármacos que pudieran afectar la función tiroidea.
A diferencia de los estudios poblacionales, en los cuales el número de mujeres es muy grande, lo cual tiene un fuerte impacto en los resultados, la falta de información con respecto a factores tales como el nivel de anticuerpos, la toma de medicación que modifique la función tiroidea, la ausencia de datos con respecto a otros factores que incrementen el riesgo de aborto o parto pretérmino, hace que estos trabajos tengan muchos sesgos.
El valor de nuestro trabajo radica en la buena selección de pacientes incluidos, habiendo eliminado factores confundidores que pudieran incurrir en sesgos de selección o de información.
ConclusionesEn nuestra población de mujeres gestantes, eutiroideas, no encontramos mayor prevalencia de aborto ni efectos obstétricos adversos en aquellas pacientes con TSH preconcepcional entre 2,5-4,64 mU/L, con respecto a las pacientes con TSH preconcepcional entre 0,5-2,49 mU/L, incluso al ajustar los datos por edad, IMC, DBT o HTA previa. Tampoco encontramos mayor prevalencia de estos eventos, en las pacientes con autoinmunidad tiroidea positiva.
Con base en la evidencia publicada hasta la actualidad, y teniendo en cuenta los resultados de nuestro estudio, consideramos que en las mujeres que planifican un embarazo se debería considerar el mismo rango de referencia de TSH utilizado para la población general, incluso si tiene autoinmunidad tiroidea. Dado que los resultados de otros estudios muestran resultados opuestos, se deberán tener en cuenta los antecedentes de cada paciente y tomar la decisión de tratamiento con levotiroxina solo en situaciones especiales, tales como abortos previos o resultados obstétricos adversos en embarazos previos.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.