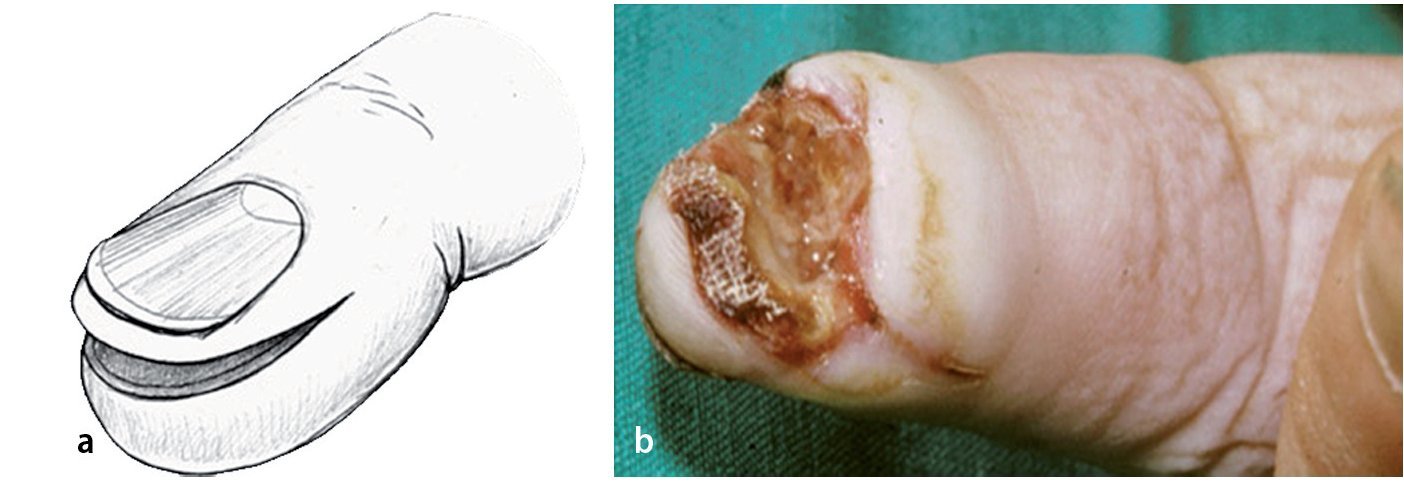
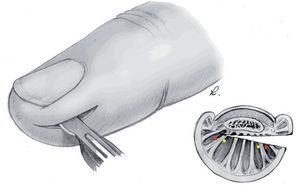
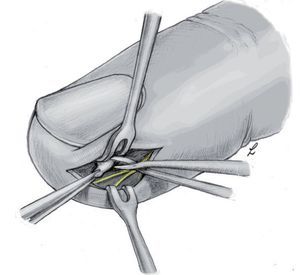
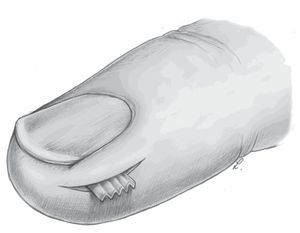
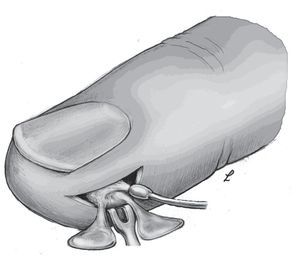
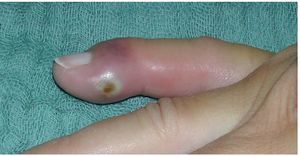
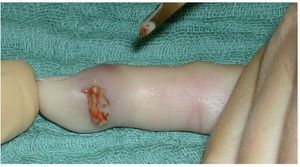
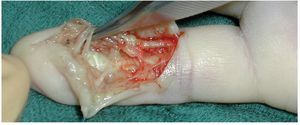
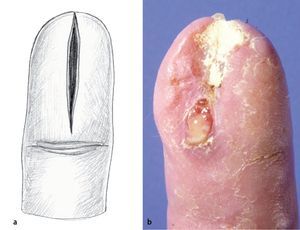
Objetivo. Rl objetivo de la intervención es la eliminación completa de un foco de infección del pulpejo sin dañar las estructuras vecinas.
Indicaciones. Cualquier infección purulenta del pulpejo.
Contraindicaciones. Infecciones no purulentas como herpes simple, carbunco o microbacterias atípicas.
Técnica quirúrgica. Abertura precisa y vaciado del foco de infección en el pulpejo mediante una incisión cutánea lateral.
Tratamiento postoperatorio. La herida se deja abierta después de la apertura y el dedo se cubre con un vendaje húmedo.
Resultados. La incisión temprana da buenos resultados funcionales y estéticos.
Introducción
Los pulpejos de los dedos se ven afectados con gran frecuencia por micro y macrolesiones debido a su posición expuesta y por constituir el área de contacto principal del ser humano con el ambiente. Poseen una estructura compleja, ya que, como principales órganos de palpación, perciben las sensaciones táctiles más sensibles y al mismo tiempo tienen que absorber grandes fuerzas de presión. Es por ello que los pulpejos presentan un dibujo claro formado por las crestas papilares, que permiten una buena prensión, y poseen una piel muy robusta, que obstaculiza en gran medida la penetración de bacterias. Las heridas del pulpejo se cierran con bastante rapidez, aunque el problema aparece cuando las bacterias que han penetrado luego no pueden volver a salir. Y es en este punto en el que la intervención quirúrgica desempeña su función principal, la de eliminar completamente el foco de infección lo antes posible y sin dañar las estructuras vecinas.
Para realizar una intervención quirúrgica en el pulpejo del dedo, es requisito fundamental disponer de conocimientos profundos de la anatomía de esta región. Sólo sobre esta base se puede llevar a cabo una intervención quirúrgica de forma precisa y sin dañar las estructuras vecinas.
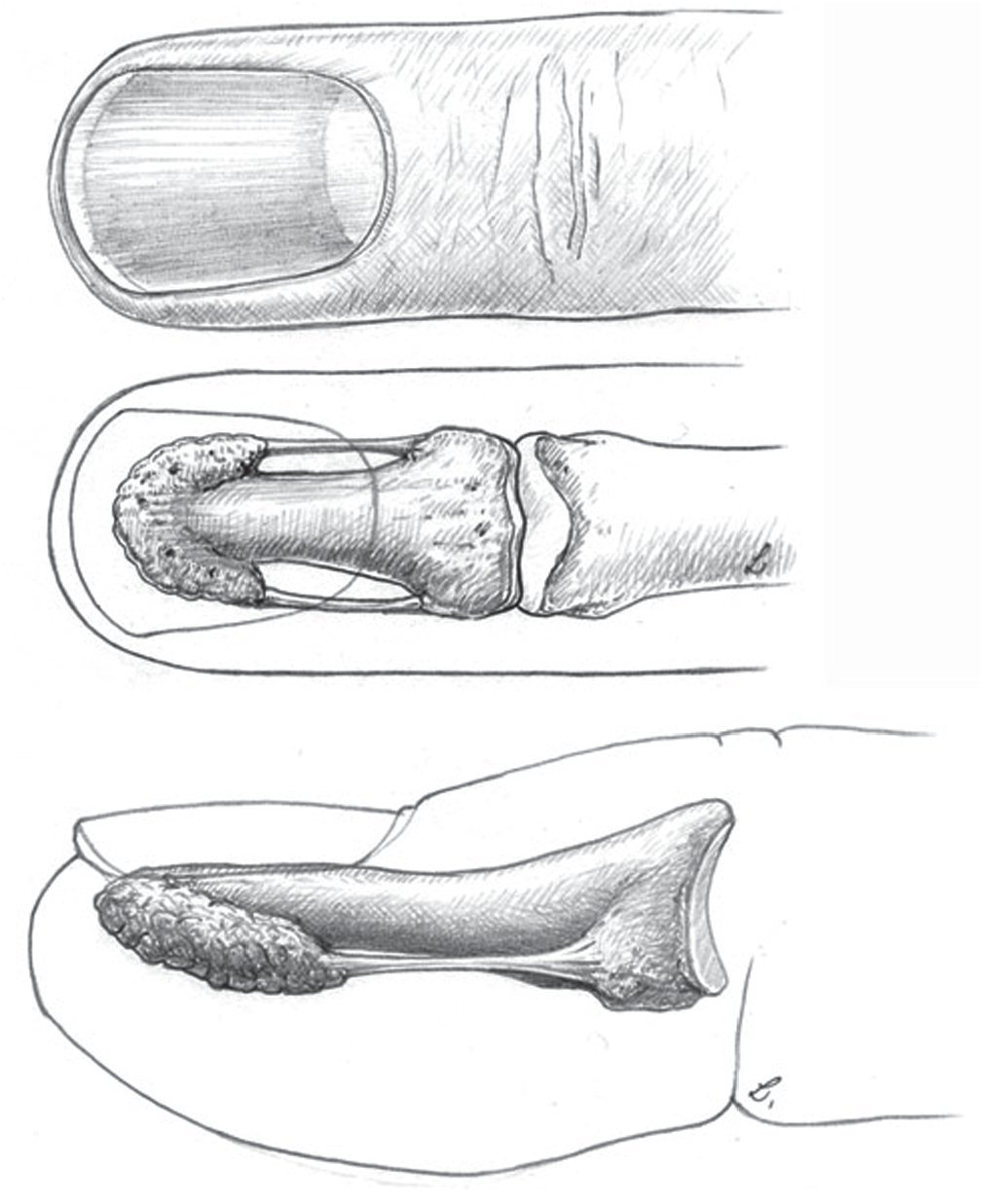
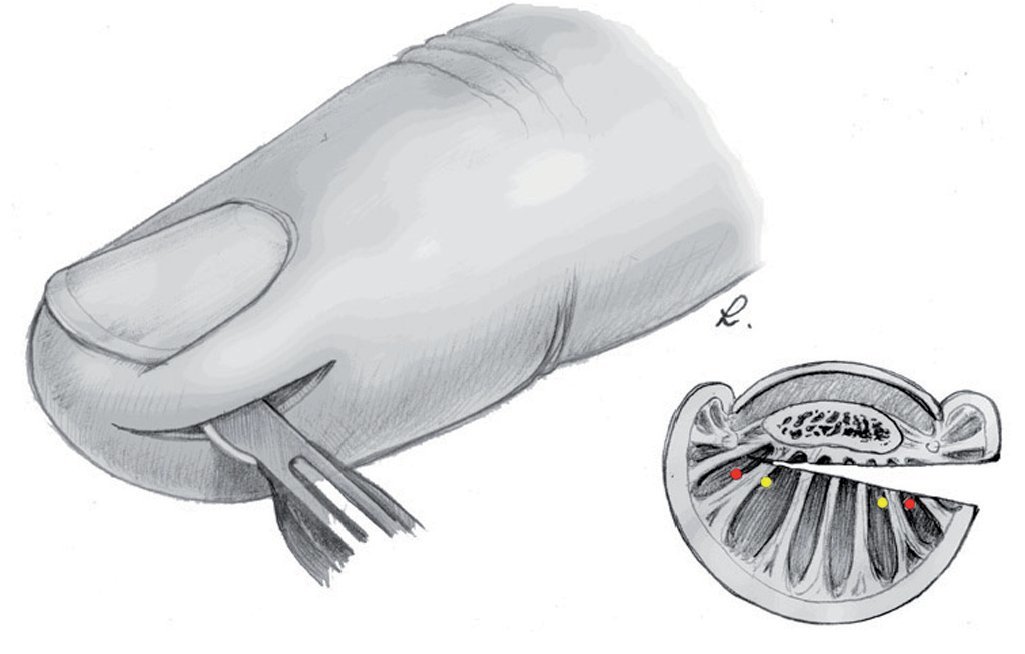
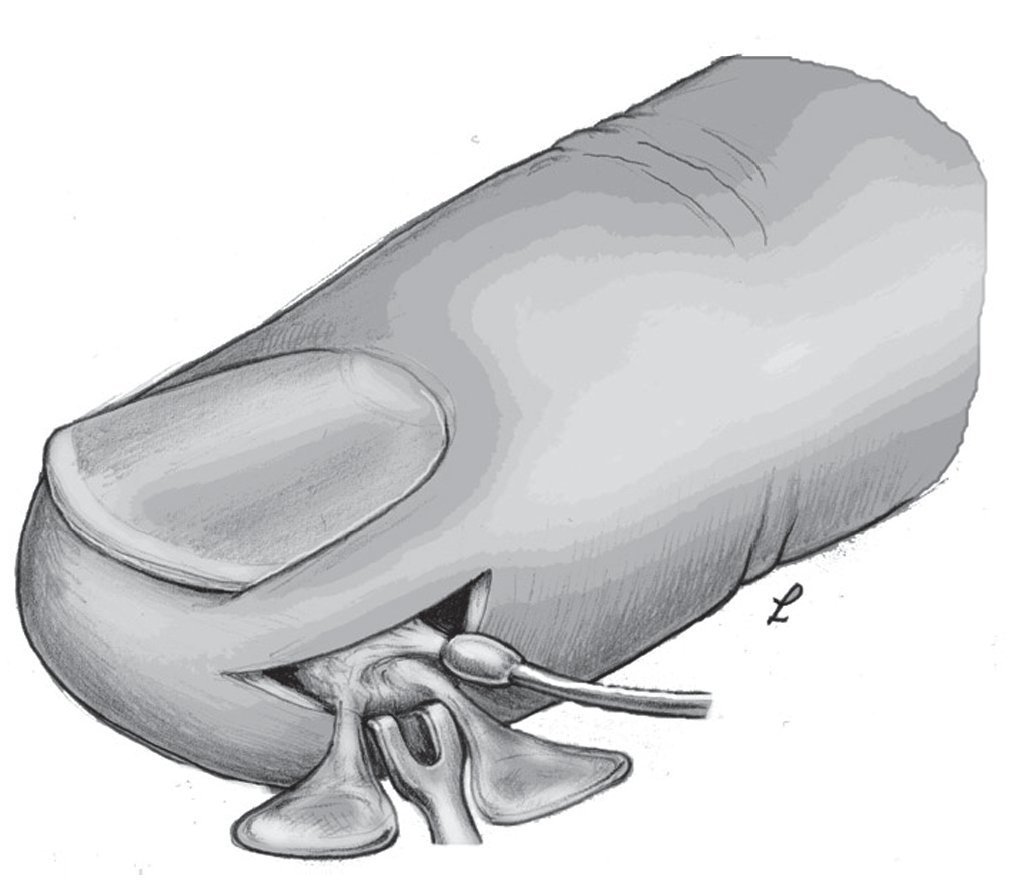
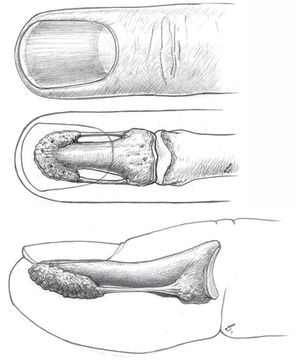
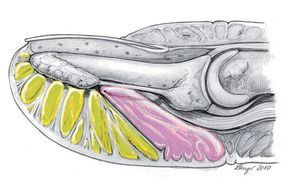
La parte ósea de la falange distal del dedo (fig. 1) está compuesta por la tuberosidad ungueal (Tuberositas phalangis distalis), el cuerpo de la falange distal de forma cónica (Corpus phalangis distalis) y la base de la falange distal (Basis phalangis distalis). La sección palmar de la base presenta en su lateral dos tubérculos en los que se insertan los ligamentos colaterales de la articulación distal, pequeñas partes del tendón flexor profundo, el ligamento propio de la falange distal (denominado ligamento de Flint) y fibras de los ligamentos cutáneos distales según Cleland.
Fig. 1 Forma ósea de la falange distal vista desde dorsal y lateral. En proximal, la base de la falange distal con los tubérculos situados en palmar, a continuación la diáfisis de la falange distal con los ligamentos de las falanges laterales y en distal la tuberosidad ungueal.
La estructura ósea de la tuberosidad ungueal es muy rugosa. La preparación de esta región es muy difícil de realizar con el bisturí, ya que en ésta se insertan todos los tabiques fibrosos (Retinacula cutis). El ligamento de Flint se extiende desde la punta proximal de la tuberosidad ungueal hacia el tubérculo lateral de la base. Este ligamento se puede considerar también como el límite entre la región dorsal y la región palmar de la falange distal.
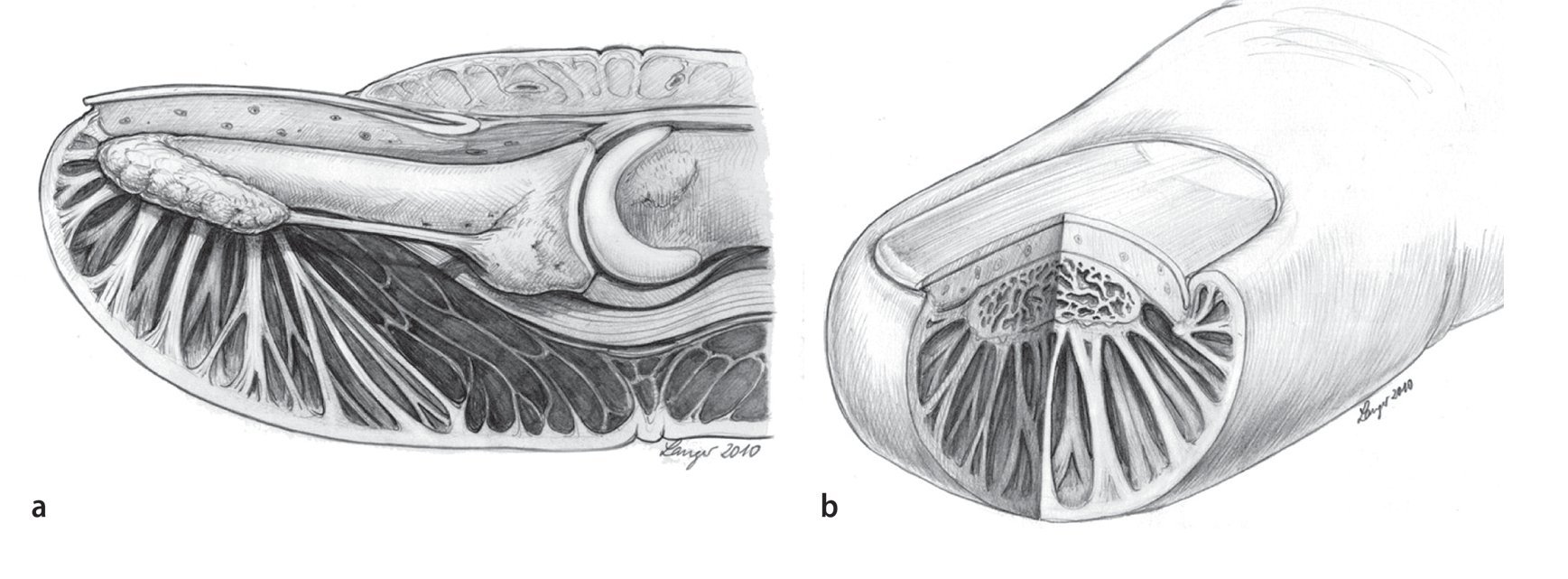
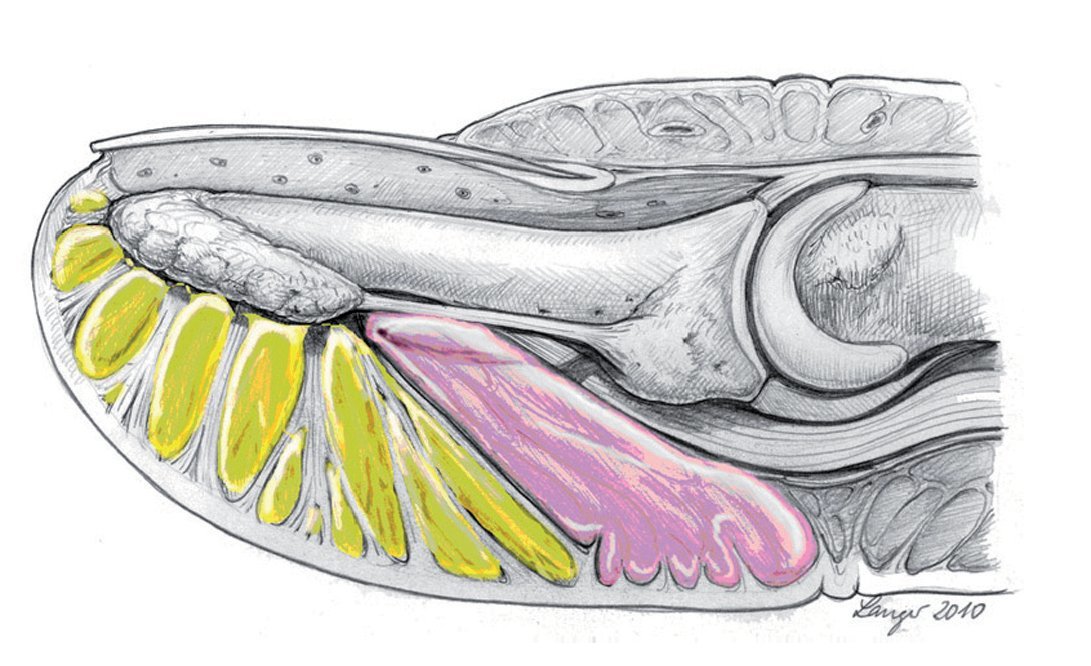
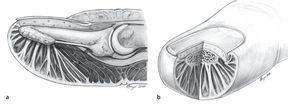
Debido al alto esfuerzo mecánico al que se halla sometido el tejido subcutáneo del pulpejo del dedo (figs. 2a y 2b), denominado almohadilla digital o pulpa digital10, éste está formado por una estructura especial8,18 con compartimentos2 separados por 15 hasta 20 tabiques longitudinales4 aproximadamente. La región palmar de la falange distal del dedo se puede dividir en dos secciones, una sección distal y una sección proximal. El límite entre ambas transcurre transversal desde la mitad de la falange distal por el lado palmar hacia el tercio o cuarto palmar de la piel de la falange distal (fig. 3). La sección distal se caracteriza por la presencia de una gran cantidad de tabiques que transcurren por el ligamento cutáneo, que se extienden desde distal en sentido perpendicular a la piel hacia la rugosidad de la tuberosidad ungueal. Todos los tabiques sin excepción se extienden desde la piel hacia la tuberosidad ungueal. La sección proximal se caracteriza por estar formada por una masa de tejido adiposo laxo que se divide en compartimentos grandes separados por tabiques fibrosos y que abarca, entre otros, la inserción del tendón flexor profundo.
Fig. 2 Esquema de una sección longitudinal a través de la falange distal con exposición de los ligamentos cutáneos en el pulpejo del dedo, que se extienden desde la piel hasta la tuberosidad ungueal (a). La sección transversal de la falange distal muestra también cómo los ligamentos cutáneos se extienden en sentido radial hacia la tuberosidad ungueal (b). En el centro de la diáfisis transcurren los ligamentos laterales hacia el ligamento de Flint.
Fig. 3 Representación esquemática de las dos secciones de la falange distal. En la sección distal, la pulpa con el sistema de compartimentos (amarillo); en la sección proximal, el tejido adiposo subcutáneo laxo (rosa).
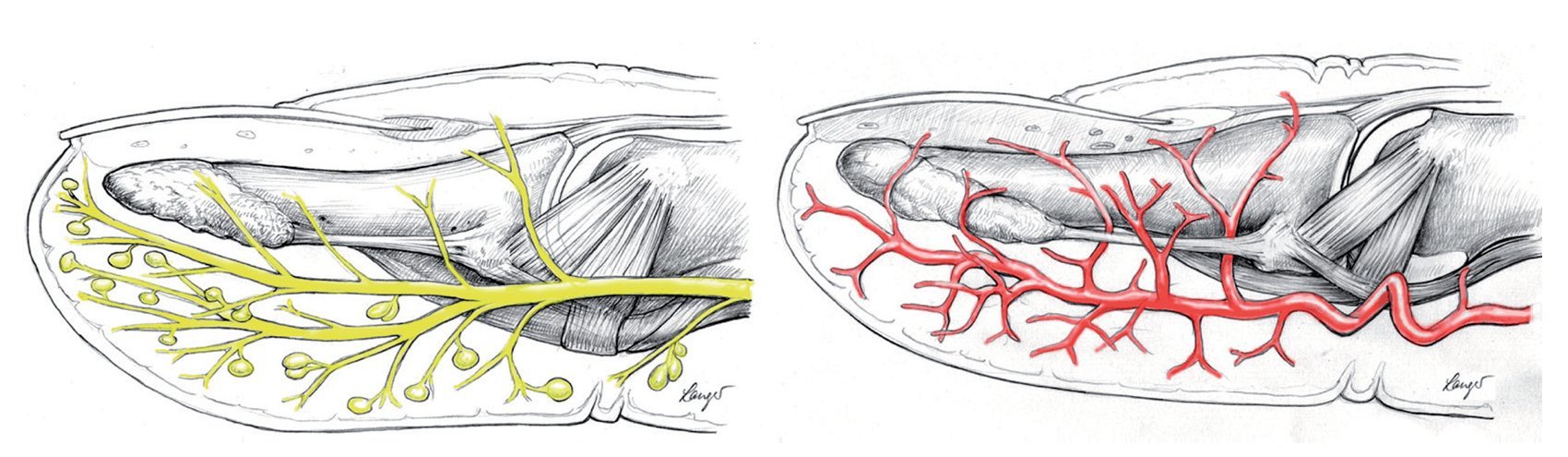
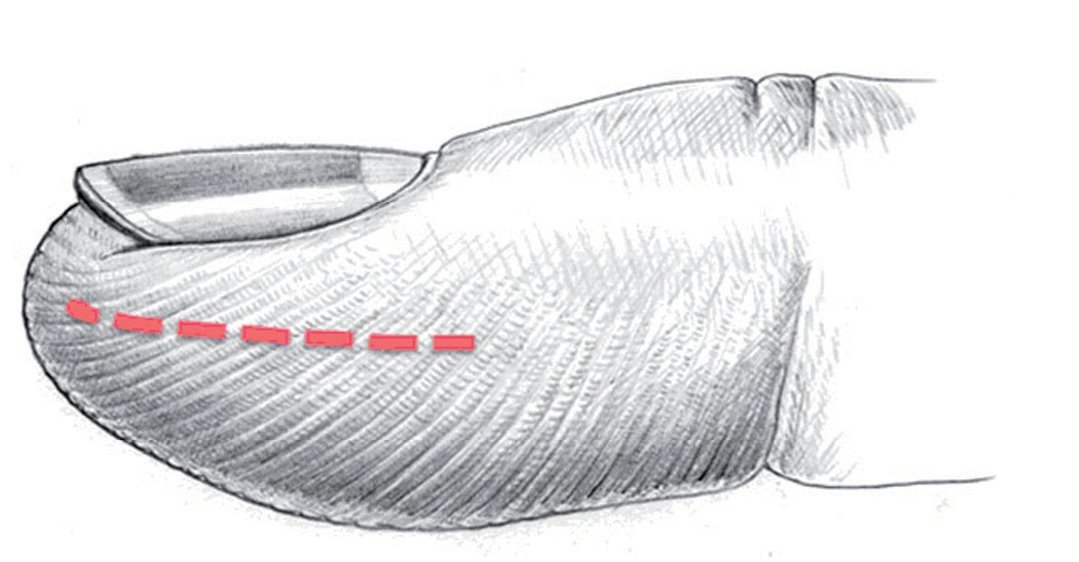
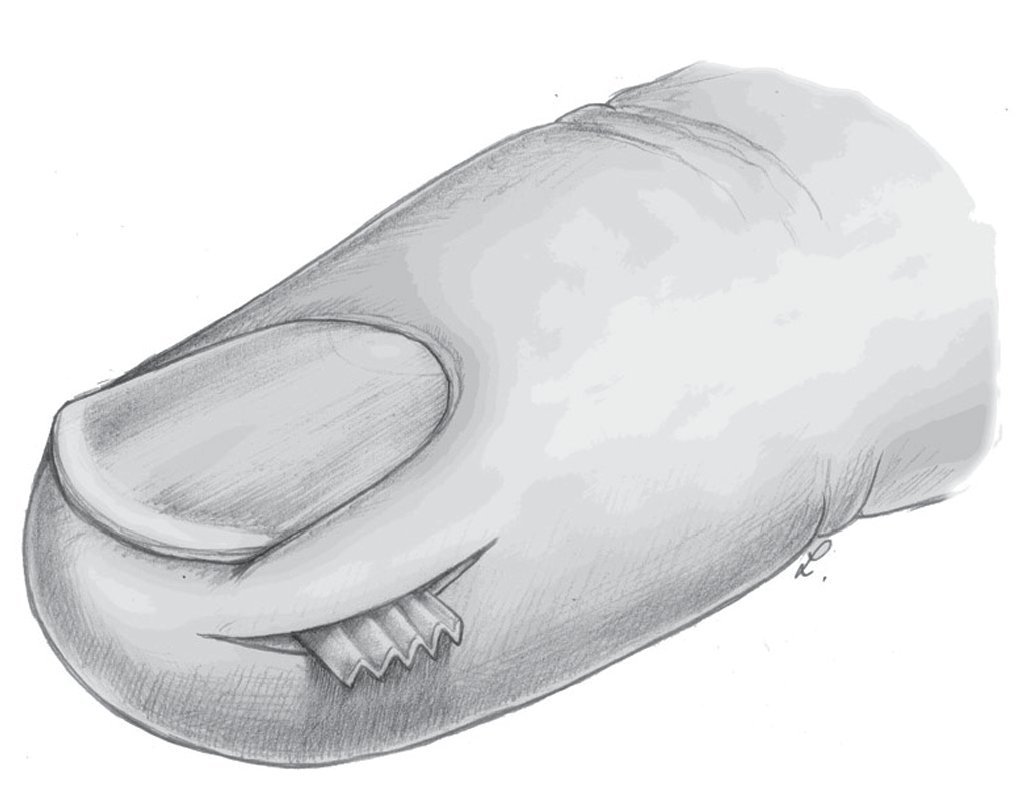
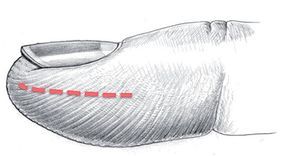
Las venas y nervios que se encuentran en la falange distal pierden progresivamente el estrecho contacto entre sí en la parte distal del surco flexor de la falange distal, de modo que en esta zona ya no se puede hablar de paquete vasculonervioso. Las arterias realizan en la altura de la falange distal un recorrido extraordinariamente sinuoso20. En una posición más distal, las arterias más gruesas y los nervios principales transcurren, como en el resto del dedo, por el límite del tercio medio al tercio palmar o, al menos, por la mitad palmar de la falange distal. El lecho ungueal es irrigado por dos pequeñas arterias, que se extienden por la parte medial del ligamento de Flint cerca de la diáfisis de la falange distal hacia dorsal (fig. 4). La incisión en este punto se debería realizar lateral en la mitad dorsal de la falange distal (fig. 5).
Fig. 4a Recorrido de los nervios digitales palmares por la mitad palmar de la falange distal con múltiples corpúsculos de Pacini. b También las arterias digitales transcurren por la mitad palmar de la falange distal. En la región de la falange distal las arterias digitales suelen transcurrir con una gran sinuosidad («tortuosidad»).
Fig. 5 Para la abertura del compartimento infectado de la pulpa se realizará preferentemente una incisión lateral (línea discontinua) en la mitad distal de la falange distal. La distancia hacia el peroniquio lateral debería ser de 5 mm como mínimo.
Mecanismo de lesión, diferentes tipos de infección y clínica
La infección del pulpejo suele ir precedida de una lesión cutánea en la sección distal sobre el lado palmar de la falange distal del dedo provocada, por ejemplo, por una astilla.
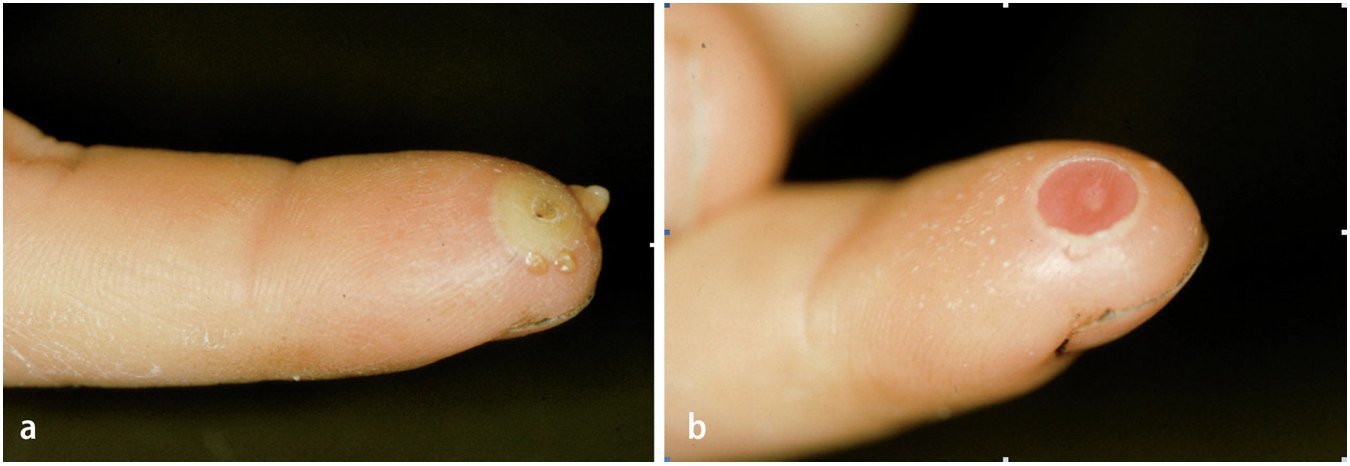
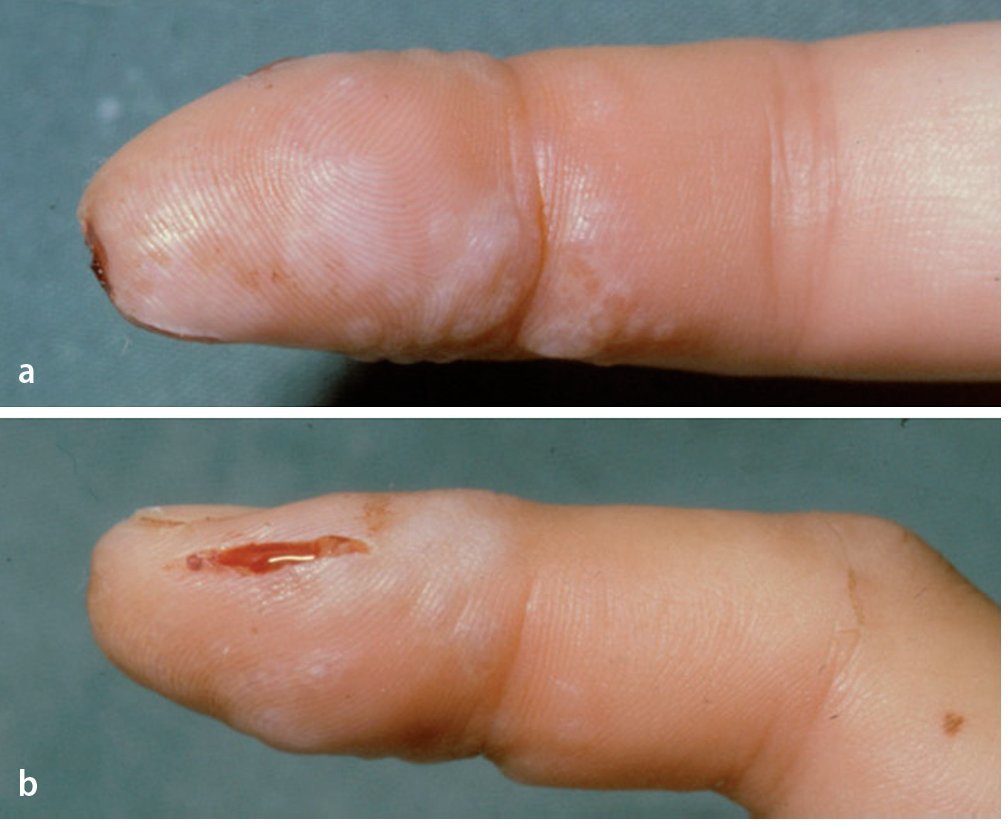
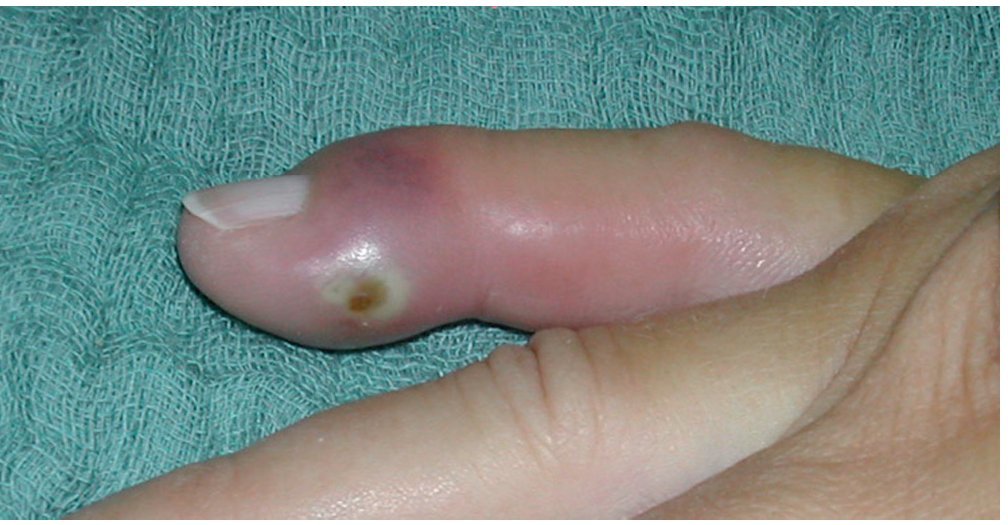
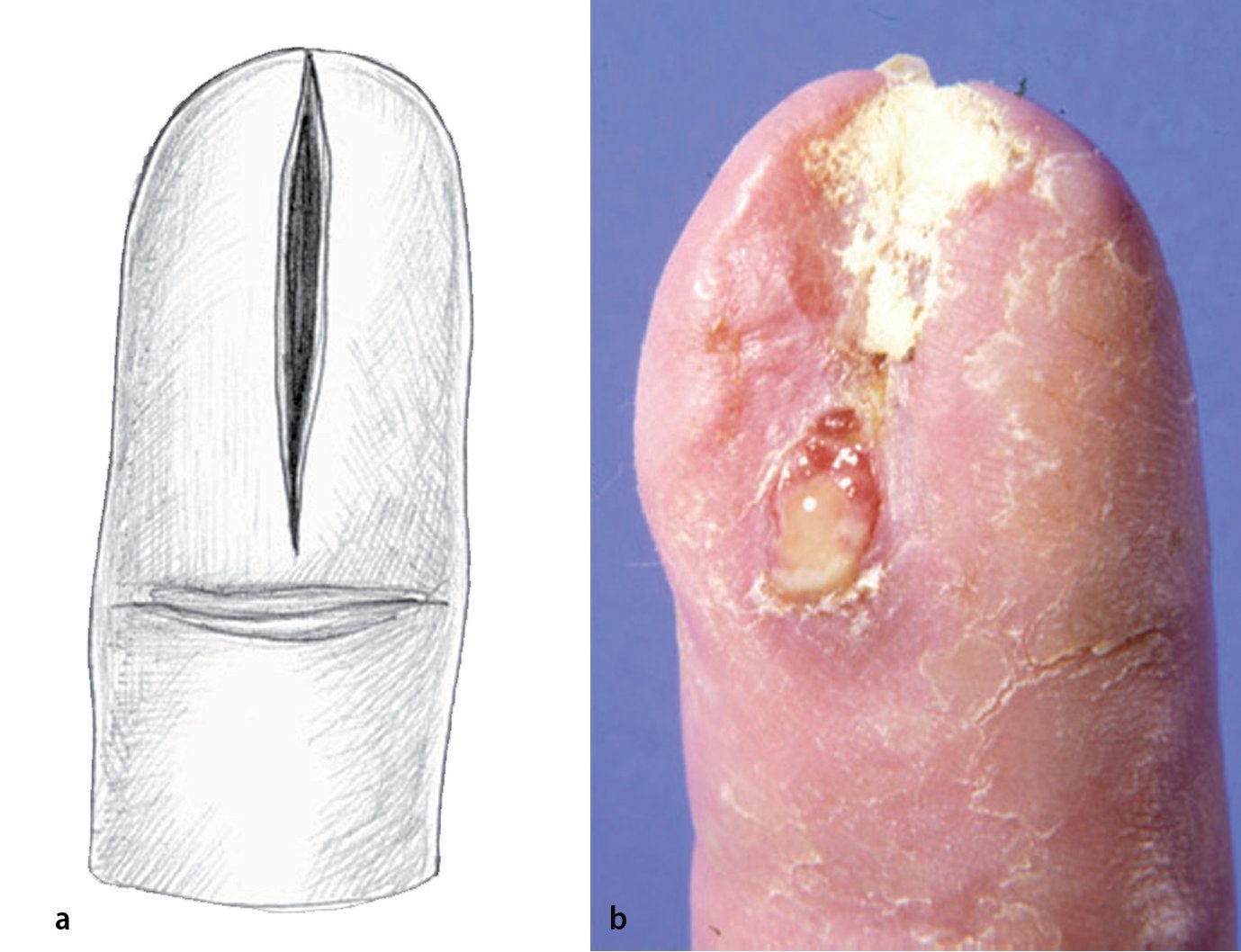
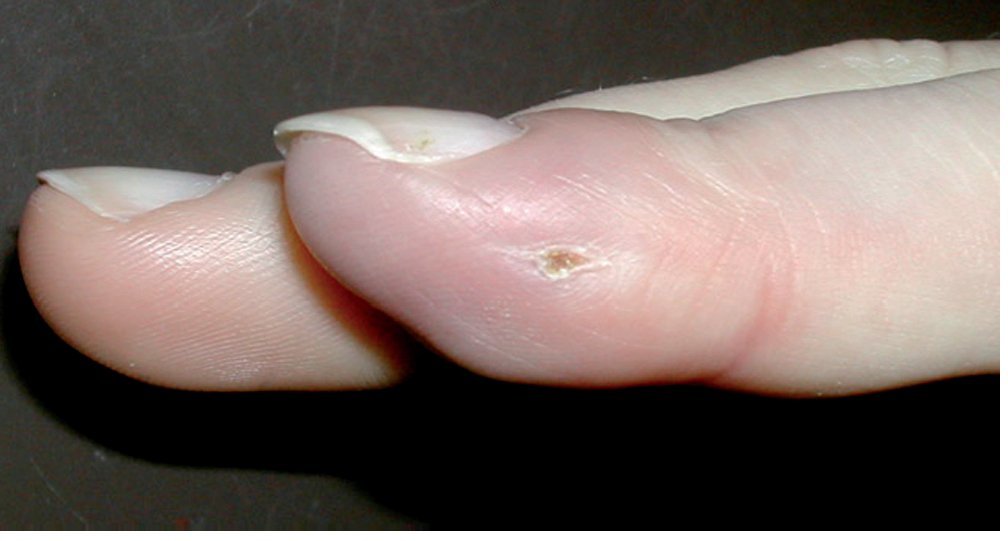
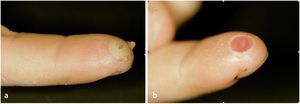
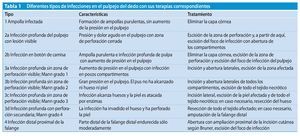
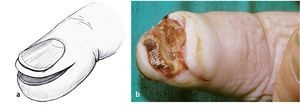
En caso de que la astilla quede incrustada en la capa basal, es decir, sin perforar la capa de células basales, se forma un levantamiento de la callosidad con acumulación de pus, la ampolla infectada. Esta se desarrolla normalmente en el transcurso de pocos días y se vuelve cada vez más molesta y dolorosa, aunque el dolor no es tan intenso como para no permitir dormir a los pacientes. La ampolla purulenta ligeramente hinchada presenta un pequeño halo rojo y causa dolor moderado cuando se la presiona. Para su tratamiento basta con eliminar la capa córnea superficial (fig. 6 ).
Fig. 6a Acumulación purulenta por debajo de la capa córnea hinchada: ampolla infectada. b Después de extraer la capa córnea, se examinará la dermis por si existieran puntos de perforación (control de infecciones de botón de camisa de la falange distal).
Si el cuerpo extraño penetra profundamente en la piel y quedan restos de astilla incrustados por encima y por debajo de la capa de células basales, puede producirse una acumulación purulenta entre la capa córnea y la capa de células basales y originarse, además, una infección por debajo de la capa de células basales y de la dermis en los compartimentos del tejido adiposo. En este caso, la acumulación purulenta se extiende de forma alargada («forma de mancuerna») y se desarrolla en forma de ampolla sobre la dermis, por un extremo, y penetra en la pulpa situada debajo de la dermis, por el otro. La dermis presenta perforaciones puntiformes. Este tipo de infección se denomina infección en botón de camisa del pulpejo por la forma que adquiere la acumulación purulenta. En comparación con la ampolla infectada, los dolores del panadizo en botón de camisa son mucho más fuertes.
En las infecciones propias del pulpejo las bacterias han penetrado en los compartimentos del mismo. La infección causa un incremento progresivo de productos metabólicos y tiene lugar la migración de leucocitos. La hinchazón que se origina en la pulpa provoca un aumento considerable de la presión11 dentro de los compartimentos4,17 (compartimento infectado), puesto que los tabiques9 unen fuertemente la piel con el hueso, por lo que no es posible la formación de hinchazones muy voluminosas en forma de pelota en el pulpejo (como las que se forman en el dorso de la mano) o, en caso de formarse, éstas suelen ser muy reducidas.
Mann14 clasificó la infección del pulpejo en cuatro grados: en el grado 1, ya existe tejido necrótico dentro de unos pocos compartimentos; en el grado 2, el pus se ha extendido por la mayoría de los compartimentos palmares del pulpejo, pero no alcanza el hueso ni la piel; en el grado 3, la infección se ha extendido por todo el pulpejo palmar desde el hueso hasta la piel y la piel es invadida por enzimas procedentes de la acumulación purulenta, y en el grado 4, la infección ya ha invadido el hueso y ha perforado la piel palmar.
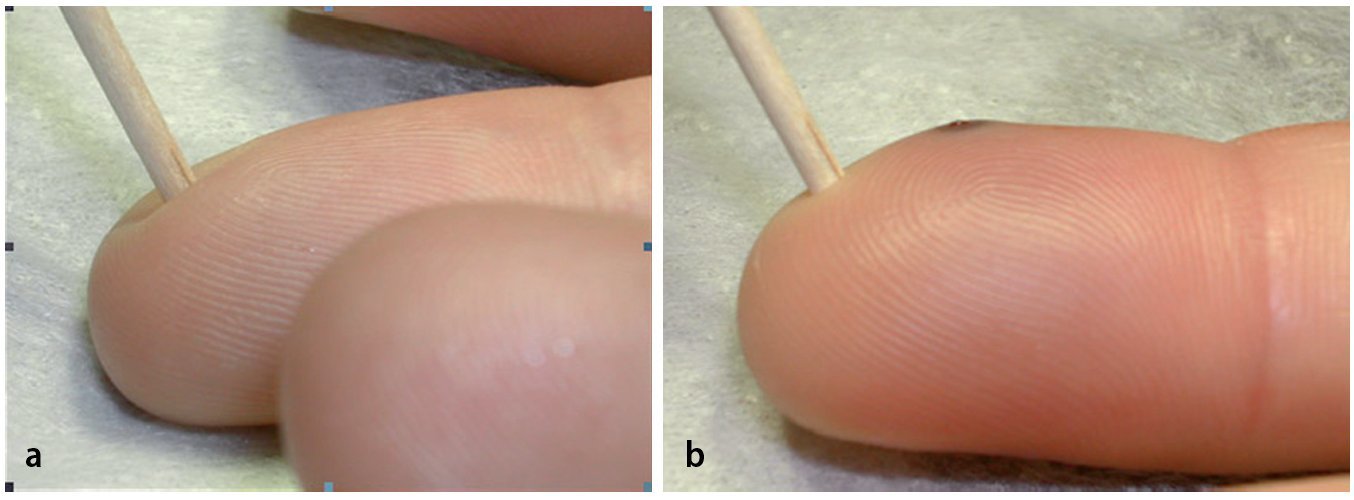
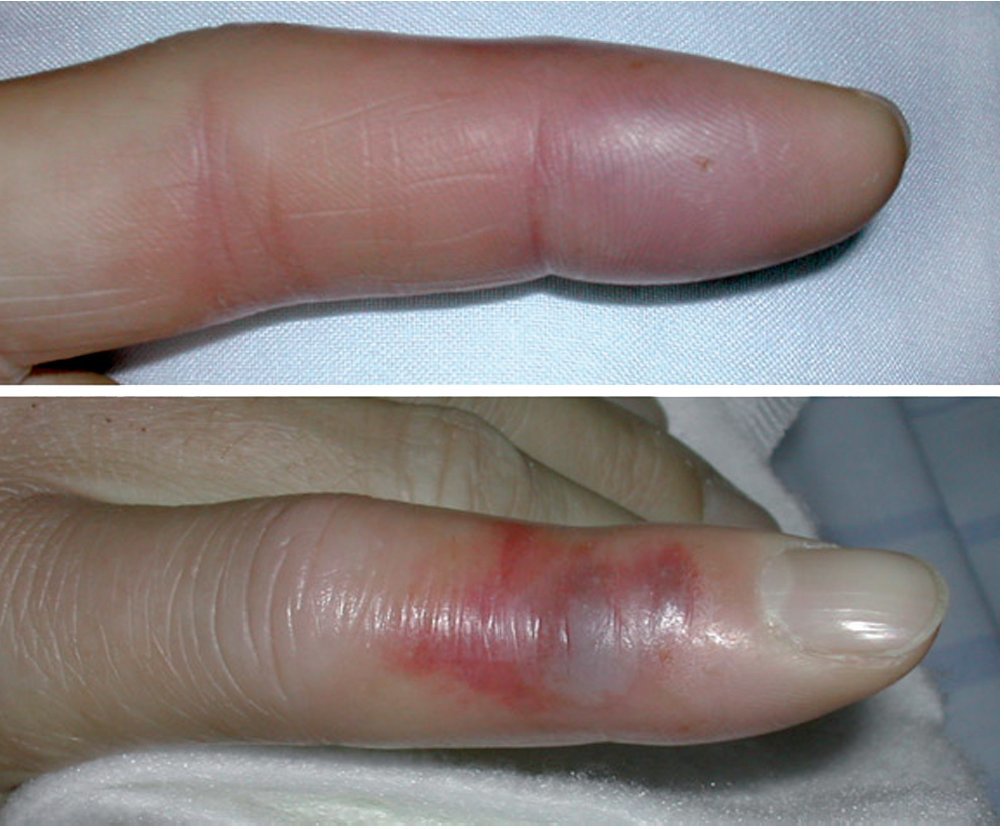
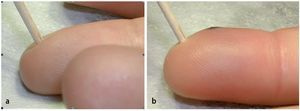
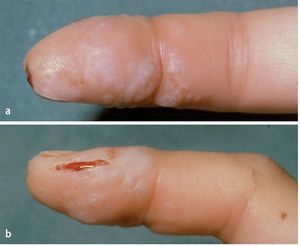
Los síntomas de una infección del pulpejo del dedo son muy intensos y se caracterizan por dolores pulsantes, hinchazón, enrojecimiento y una fuerte sensibilidad a la presión en un período de 24-48 h. Es habitual que el paciente que sufre esta infección no pueda dormir porque el mismo dolor le mantenga inquieto por casa12. Durante el reconocimiento, la falange distal sensible puede estar duramente hinchada debido a la tensión, por lo que no es posible palpar ninguna fluctuación. Resulta de gran utilidad presionar ligeramente la zona infectada y compararla con los otros dedos (fig. 7).
Fig. 7 Mientras que cuando se ejerce una ligera presión sobre un pulpejo sano éste se hunde ligeramente (a), en el caso de ejercerla sobre una infección de pulpejo, no sólo causa dolor externo, sino que también se observa una mayor presión (b).
Los síntomas se limitan a la falange distal, por lo que no se da aumento del dolor durante la flexión y extensión del dedo. Dado que el periodo de tiempo desde que se produce la lesión hasta que aparecen los síntomas es muy breve, no suele haber, por regla general, ningún indicio de linfangitis o de linfadenitis, y en caso de que se produzca un aumento de temperatura, en la mayoría de los casos este suele ser menor a 1,5º.
Estos síntomas son patognomónicos de la infección del pulpejo. No obstante, se deberían descartar diagnósticos diferenciales durante el reconocimiento: en primer lugar, metástasis de tumores malignos16, infiltraciones en caso de leucemia3, infecciones atípicas y alteraciones metabólicas (gota).
En suma, en el pulpejo se tienen que diferenciar varios tipos de infección y aplicar las terapias correspondientes (tabla 1).
Principios quirúrgicos y objetivos
Eliminación precoz (escisión en lugar de incisión) de los focos de infección purulentos en el dedo mediante incisiones anatómicamente exactas. Cuando existe una infección del pulpejo del dedo, se deben abrir todos los compartimentos afectados del pulpejo, y extraer completamente el pus, los cuerpos extraños y el tejido necrótico, así como lavar y drenar la zona infectada.
Ventajas
— Se evita la expansión de la infección.
— Daños mínimos del tejido sano gracias a un abordaje planificado.
— Reducción del dolor.
— Se mantiene la movilidad de articulaciones y ligamentos.
— Mejores resultados estéticos.
Desventajas
— Intervención quirúrgica urgente que sólo se puede evitar en raras ocasiones (conservativa con terapia antibiótica).
— Incisión en la zona sensible.
Indicaciones
— Cualquier infección claramente purulenta en el dedo, a más tardar después de la primera noche sin poder dormir a causa del dolor.
Contraindicaciones
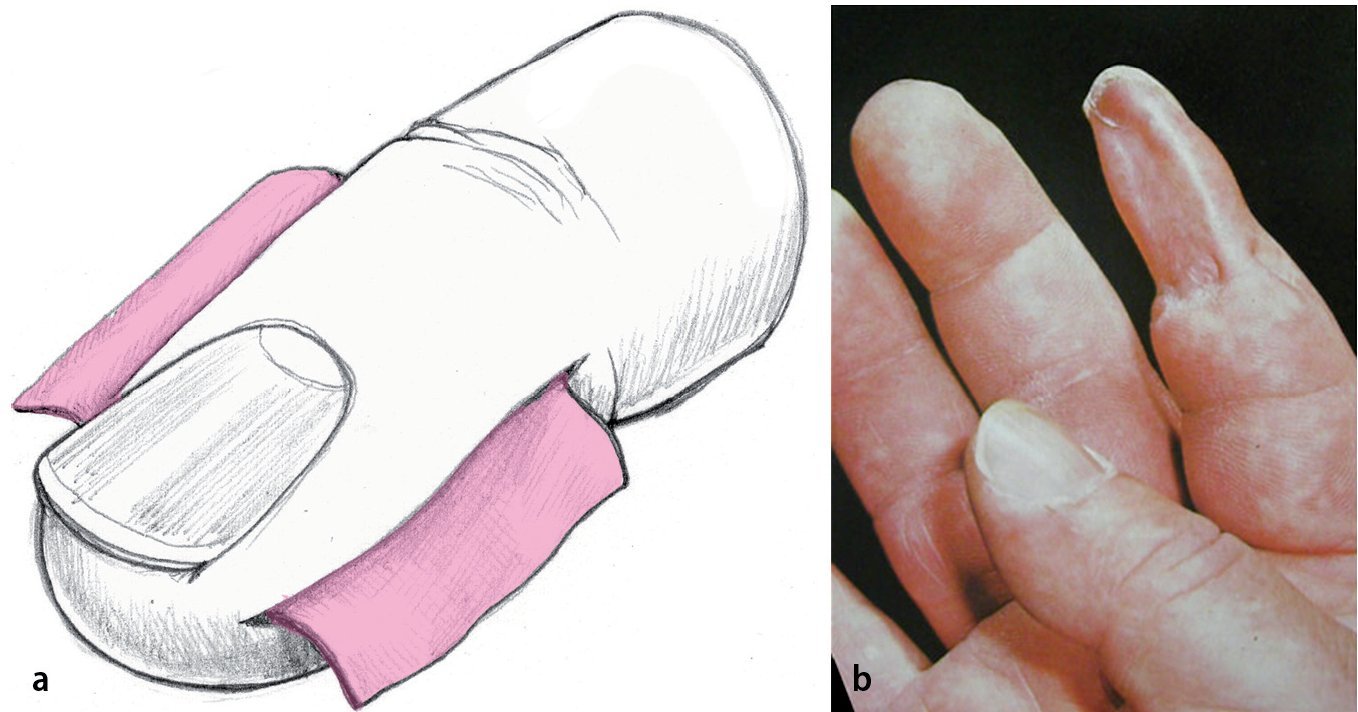
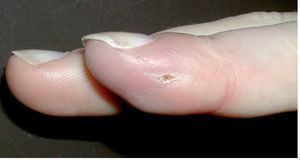
— Infección por herpes (fig. 8), infección por carbunco (Bacillus antracis), infección atípica por myco-bacterium, ectima contagioso (Orf virus), erysipelothrix (mal rojo del cerdo) (fig. 9), etc.
Fig. 8 Infección por herpes de la falange distal (a) e incisión errónea (b).
Fig. 9 Enrojecimiento del pulpejo del dedo sin aumento de la presión en un caso de infección por mal rojo del cerdo.
— En ocasiones, las infecciones virales son muy difíciles de diferenciar de una infección bacteriana (por ejemplo, infecciones por herpes, infecciones por carbunco) y no se deberían operar, ya que con la abertura se puede provocar una diseminación sistemática, y causar, bajo determinadas circunstancias, una encefalitis viral secundaria o una superinfección bacteriana tardía5,7.
Información para el paciente
— Intervención urgente.
— Riesgo de alteraciones en la cicatrización de la herida y cicatrices retráctiles molestas.
— Riesgo de progreso de la infección.
— Si es necesario, introducción de una sonda de goma y operaciones posteriores.
— Mayor tiempo de cicatrización de la herida (secundaria) y apósitos húmedos.
— Posibilidad de lesión de vasos sanguíneos o de nervios.
— Pequeñas áreas cutáneas con insensibilidad permanente.
Preparación de la intervención
— Radiografías del dedo en dos planos para verificar o descartar la presencia de cuerpos extraños opacos a los radios X o una posible afectación ósea.
— Aplicación de un manguito de isquemia en el brazo.
— Controles en laboratorio (leucocitos, PCR, coagulación).
Instrumental
— Instrumental de cirugía manual.
— Drenaje mediante sonda de goma, líquido de lavado.
— Bastoncitos de algodón para la toma de cultivos microbiológicos.
— Guante estéril adicional para la isquemia de dedo.
Anestesia y posición del paciente
— Posición en decúbito supino, apoyamanos.
— En caso de infecciones limitadas estrictamente a la falange distal: anestesia del brazo.
— En caso de existir síntomas de una extensión de la infección más hacia proximal, especialmente en caso de linfangitis, no se realizará anestesia regional intravenosa o anestesia de plexo, sino anestesia total.
— Isquemia de dedo (sin extender el dedo).
Técnicas quirúrgicas
(Figs. 10-14)
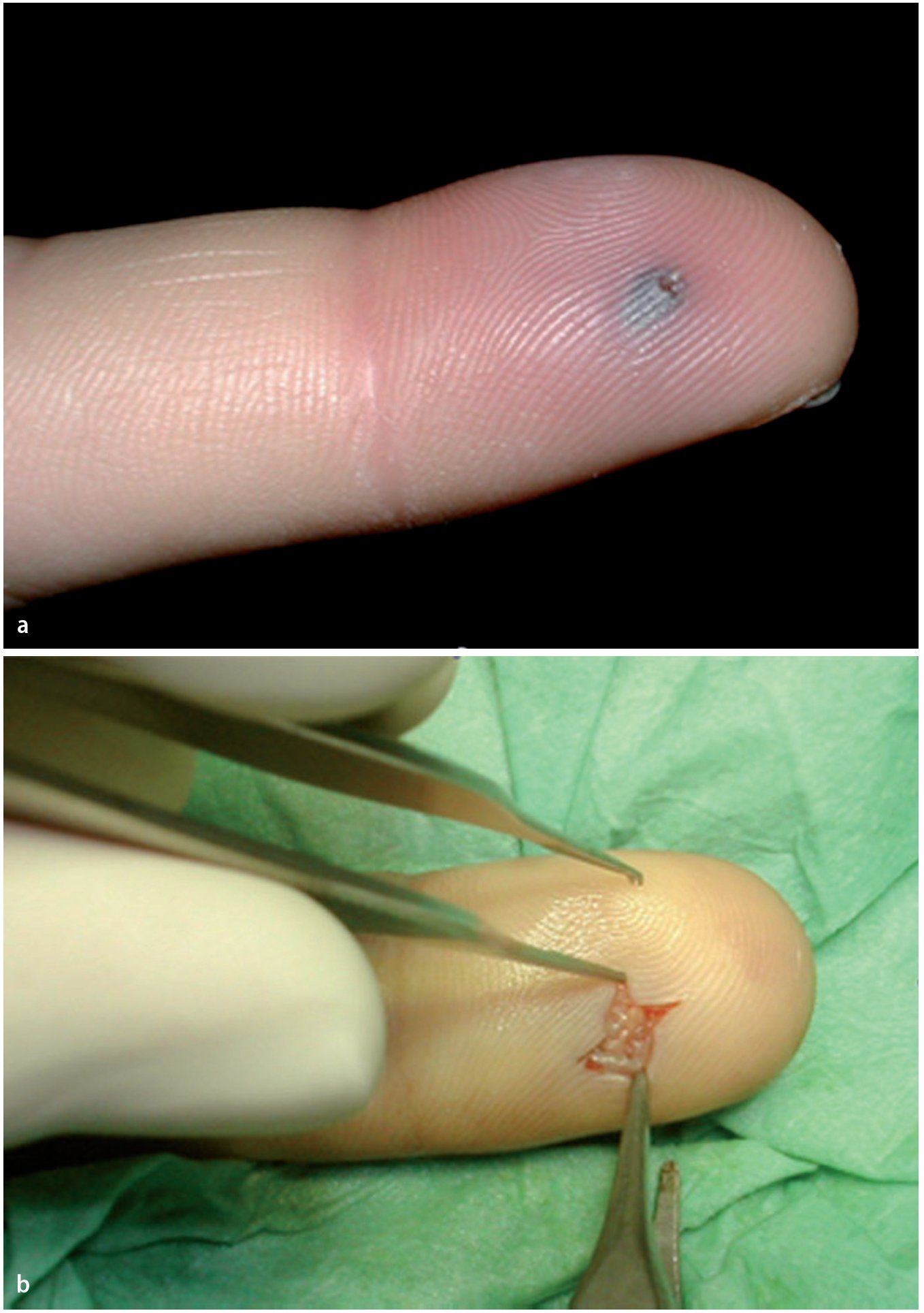
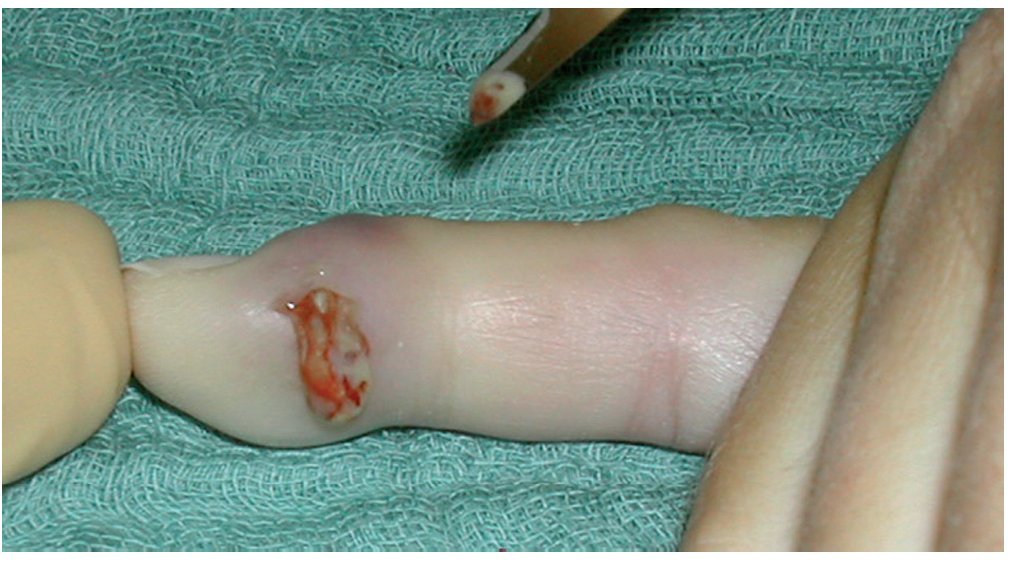
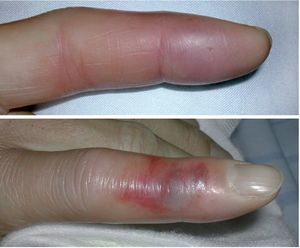
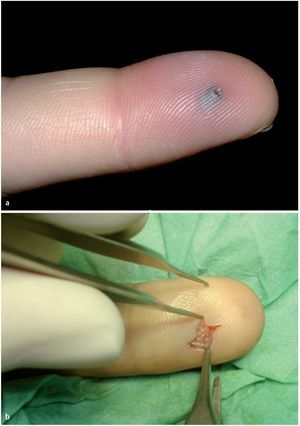
Fig. 10 Cuando la perforación es claramente visible (a), la lesión es reciente y están afectados pocos compartimentos, se puede empezar realizando una pequeña escisión en la herida y extraer el tejido necrótico (b).
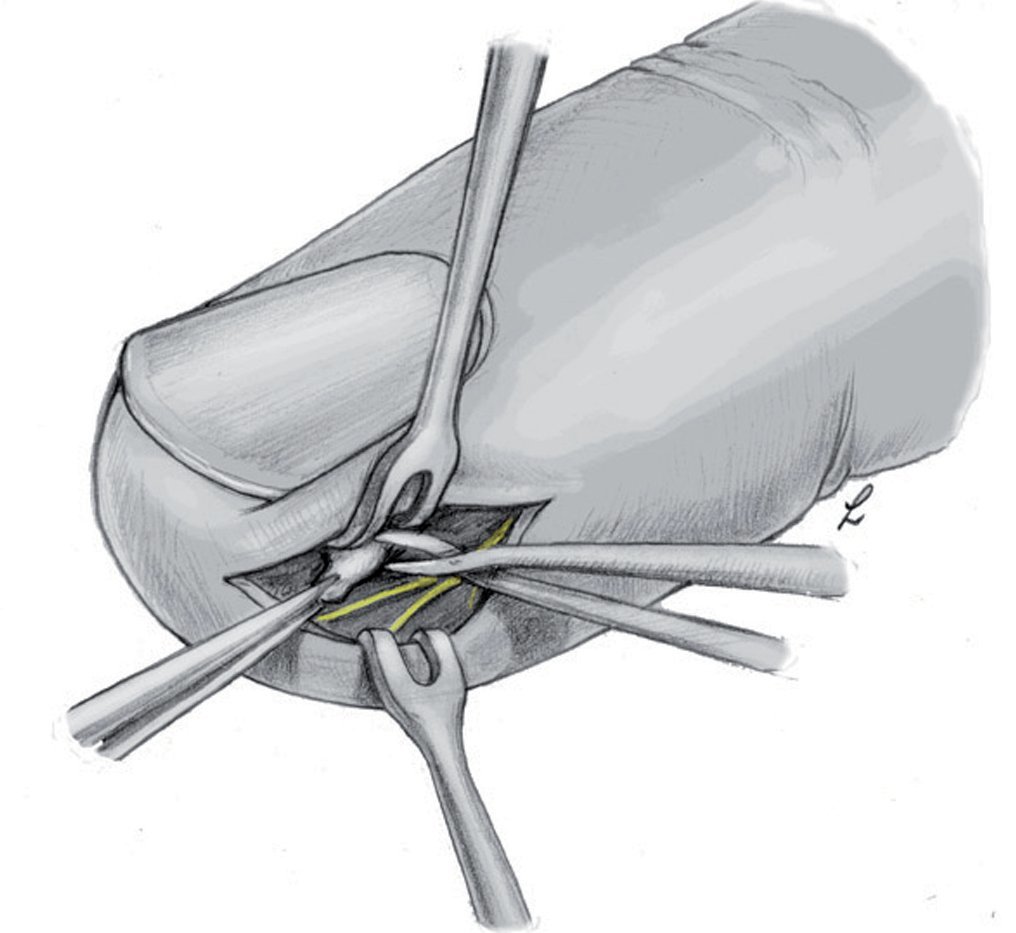
Fig. 11 En caso de que la perforación no sea claramente visible, se realizará una incisión lateral en la mitad dorsal de la falange distal por debajo del ligamento Flint6,19. Este corte tiene que ser lo suficientemente profundo para abrir todos los compartimentos; por lo tanto, tiene que extenderse casi hasta el otro extremo. Sin embargo, el corte no se deberá realizar demasiado proximal, ya que podría abrirse y contaminar la vaina sinovial del flexor. Realizar toma de cultivo para microbiología sin tocar la piel. (Amarillo) Ramas nerviosas distales. (Rojo) Recorrido de las arterias.
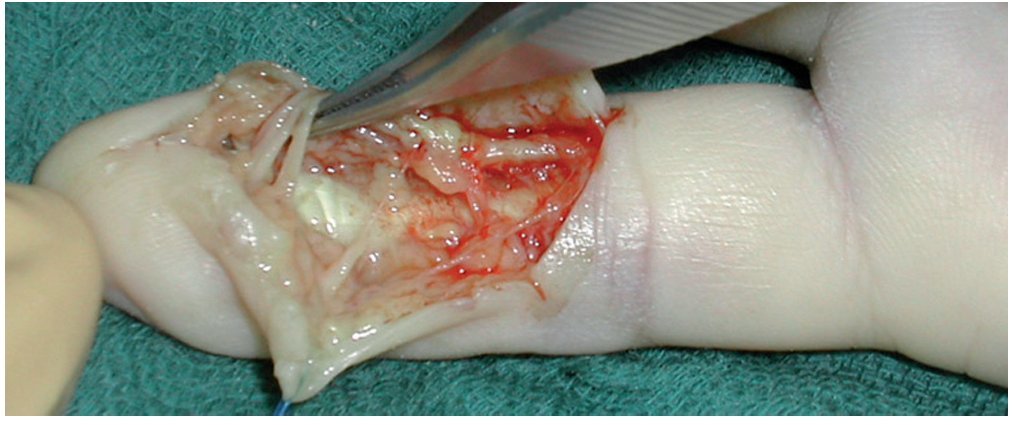
Fig. 12 Realizar la escisión completa del tejido infectado y necrótico teniendo precaución de no dañar las ramas nerviosas digitales (amarillo). El tejido se reservará para la toma de muestras, así como para efectuar el análisis microbiológico
Fig. 13 En infecciones profundas, es conveniente introducir durante los primeros días un drenaje para evitar el cierre de la herida.
Fig. 14 Después de la escisión completa, la herida se lavará con NaCl 0,9%; no hemos constatado ninguna desventaja en la utilización de soluciones con povidona yodada o de polyhexadina.
Particularidades
(Figs. 15-17)
Fig. 15 Si la infección se encuentra en la zona proximal de la falange distal, entonces los compartimentos no están afectados, sino el tejido adiposo subcutáneo proximal de la falange distal. Este tejido adiposo se expande con cierta facilidad hasta el tejido adiposo de la falange media y proximal del dedo y la infección se puede propagar rápidamente. En este caso, la piel ya ha sido atacada por las enzimas.
Fig. 16 La piel infectada también se tiene que extirpar. El pus, sometido a presión, se segrega ya con la primera incisión.
Fig. 17 La incisión se amplía lo más posible hacia proximal (según Bruner), hasta que todas las áreas infectadas se hayan extirpado completamente. Se tendrá precaución de proteger los vasos sanguíneos y los nervios. La vaina sinovial del flexor no se debería abrir. Si las bacterias ya han penetrado en la vaina sinovial, esta se deberá abrir también hacia su parte proximal y se deberá limpiar completamente13.
Tratamiento postoperatorio
— No cerrar la herida, aplicación de un apósito húmedo con compresas y gasas de algodón, humidificación con una solución de NaCl al 0,9% cada 2-3 h (el apósito deberá estar húmedo, pero no mojado), terapia antibiótica (primero no dirigida contra estafilococos -por ejemplo, cefalosporinas, ciprofloxacinas- después, según antibiograma), analgésicos
— Controles diarios de la herida.
— La sonda se dejará durante dos o tres días.
— La duración del tratamiento con los apósitos húmedos estará en función del resultado.
— Los apósitos húmedos no sólo refrigeran el dedo (reducción del dolor, ralentización del crecimiento de las bacterias), sino que también mantienen abierta la herida (sin encostramientos con efecto del corcho), de modo que facilitan la secreción del líquido y, por tanto, la limpieza de la herida. En la mayoría de los casos, los apósitos húmedos se pueden retirar al cabo de tres o cuatro días.
Errores, riesgos y complicaciones
(Figs. 18-20)
Fig. 18 Una larga incisión longitudinal a través de la pulpa infectada (a) puede suponer la retracción lateral de las dos mitades de la pulpa y liberar el hueso (b).
Fig. 19 Incisiones laterales largas y la inserción de drenajes de láminas de gomas anchas (a) pueden provocar necrosis extensa de falange distal (b).
Fig. 20 Después de una incisión en boca de pez (a), el área de palpación de la mitad palmar de la pulpa puede verse alterada sensiblemente por formación de necrosis o por retracción (b).
— En caso de una abertura demasiado tardía, puede producirse una osteítis de la falange distal, una infección de las articulaciones o infecciones de la vaina sinovial del tendón flexor.
— Alteraciones funcionales y dolores en el pulpejo del dedo provocados por la tirantez de la herida.
— Retracciones de los bordes de la herida debidas a una incisión irregular.
— Corte realizado demasiado dorsal con trastornos vasculares en el peroniquio y necrosis.
— Falta de profundidad del corte con una infección que persiste.
— Lesión del nervio digital con trastornos de sensibilidad permanentes.
— Corte realizado demasiado proximal con abertura de la vaina sinovial del tendón flexor y, en algunos casos, contaminación de la vaina sinovial y aparición de un flemón de la vaina sinovial.
— No advertir la presencia de una infección ósea. Sin embargo, son raros los casos en los que aparece una infección ósea debida a una infección de partes blandas1.
— No percatarse de una infección de la vaina sinovial del tendón flexor. En este caso, la infección se puede extender en cuestión de horas por toda la vaina sinovial.
— Una incisión en forma de boca de pez provoca trastornos vasculares, junto con necrosis del pulpejo o cicatrices molestas y dolorosas11,15.
— Cicatrices molestas debidas a cortes situados demasiado hacia palmar2. Lavado de la herida con el antiséptico Octanisept (nombre comercial).
Resultados
Cada año visitan nuestra clínica un promedio de 5-10 pacientes de edades, sexo e historial diferentes con una infección del pulpejo para su tratamiento. Dado que la mayoría de los tratamientos se realizan de forma ambulante, no nos resulta posible realizar una valoración estadística sobre la proporción real de pacientes propios en los últimos años. Gracias a la aplicación de la técnica quirúrgica arriba indicada, no hemos observado ninguna complicación entre nuestros propios pacientes, complicaciones que sí se han presentado entre los pacientes que han llegado a nuestra clínica derivados desde otras clínicas.
La mayoría de las cicatrizaciones secundarias de las heridas se cerraron después de un promedio de catorce días (fig. 21).
Fig. 21 Cicatrización secundaria de la herida catorce días después de la escisión de una infección del pulpejo.
Conflicto de intereses. El autor manifiesta que no existe ningún conflicto de intereses.
Correspondencia
PD Dr. M.F. Langer
Klinik und Poliklinik für Unfall-, Hand- und Wiederherstellungschirurgie,
Universitätsklinikum Münster Waldeyerstr. 1,
48129 Münster (Alemania)
langer.martin@ukmuenster.de