Notas preliminares
La colocación de prótesis de disco en la columna lumbar se ha desarrollado sobre todo en los últimos años. De todos modos la idea de sustituir el disco por un implante artificial no es nueva. Ya en los años cincuenta Nachemson intentó en laboratorios experimentales sustituir el disco mediante inyecciones de silicona en el espacio intervertebral12. Se implantó un disco artificial clínicamente por primera vez por Fernström en 19585. Colocó una esfera metálica en el espacio intervertebral en aproximadamente 200 pacientes intentando sustituir el así llamado mecanismo de bola y articulación del disco intervertebral. En muchos casos la esfera metálica se hundió en el platillo adyacente superior o inferior o se desarrolló una inestabilidad, de tal manera que se dejaron de implantar en los años sesenta. En 1977 Vassio implantó una prótesis sintética pero debido a las osteolisis y debido a los malos resultados clínicos se abandonó rápidamente14.
La primera prótesis de disco con éxito se desarrolló entre 1980 y 1984 en Berlín19. Esta prótesis SB-Charité (De-Puy Spine, Rynham, MA, EE. UU.) se implantó por primera vez en 1984. Consistía en una plataforma superior e inferior metálica de cromo-cobalto-molibdeno y titanio, así como un espaciador de polietileno móvil. En 1989 Marnay en Francia desarrolló la prótesis de disco Prodisk. Esta prótesis también consistía en unas plataformas prostéticas metálicas superior e inferior de titanio recubierto de cromo-cobalto-molibdeno con un espaciador de polietileno.
A diferencia de la prótesis Charité, en la cual el polietileno es móvil y permite un movimiento de traslación dentro de la misma prótesis, el componente de polietileno en la prótesis Prodisk es fijo en el platillo inferior. Por ello la prótesis permite movimiento en el sentido de flexoextensión, inclinación lateral, y rotación aunque no permite traslación. Por eso los movimientos de flexión y rotación están dirigidos. Este principio se denomina "constreñido" o "semiconstreñido". Por el contrario la prótesis que permite el movimiento libre en todos los ejes se define como "no constreñida". A fecha de hoy no se puede definir cuál de los dos modelos es superior y la controversia continúa. Las prótesis no dirigidas se acercan más al modelo de movilidad natural, pero sobrecargan más las articulaciones facetarias debido a que éstas deben soportar las fuerzas de cizallamiento añadidas. En caso del movimiento dirigido las articulaciones facetarias están descargadas pero debido a este factor la interlínea metal hueso supuestamente se sobrecarga7. El centro de rotación en una prótesis de movimiento dirigido se halla determinada mientras que en la prótesis de movimiento no dirigido se cambia durante el movimiento.
Han aparecido otras prótesis de disco en el mercado en los últimos años, como la prótesis Maverick11 con un par de fricción metal-metal (Medtronic Sofamor Danek, Memphis, TN, EE. UU.) o la prótesis FlexiCore17 (Stryker Spine, Allendale, NJ, EE. UU.). El objetivo de todas las prótesis de disco es la eliminación del dolor lumbar resistente al tratamiento que proviene de una degeneración del disco al mismo tiempo que se conserva la movilidad del segmento. La alternativa garantizada como procedimiento está en la fusión vertebral. Un estudio actual prospectivo aleatorizado multicéntrico mostró a los dos años postoperatorios unos resultados comparables tras la implantación por un lado de una prótesis de disco y por otro una fusión. Sin embargo, se comprobó una mayor movilidad y una mayor satisfacción en los pacientes a los que se les había colocado una prótesis2. Además, a largo plazo se pueden dar degeneraciones discales en los segmentos adyacentes a una fusión vertebral. Tras > 5 años se observaron cambios degenerativos radiológicos en los segmentos adyacentes en el 40%, por lo que es de esperar una reoperación para aumentar el área de fusión a los cinco años en aproximadamente el 20% de los pacientes6.
A través del uso de una prótesis de disco, que mantiene la movilidad, se puede esperar evitar o al menos disminuir el fenómeno de la degeneración adyacente. Aunq ue debido a la ausencia de trabajos a largo plazo esta afirmación no se puede asegurar.
Principios quirúrgicos y objetivos
Debido a una degeneración dolorosa del disco resistente al tratamiento se resecará dicho disco ventralmente y se sustituirá por una prótesis de disco móvil. El objetivo de la intervención es la eliminación del dolor y el mantenimiento de la movilidad del segmento. Con ello se evitará a largo plazo una degeneración del segmento adyacente tal como se conocía en los métodos alternativos de fusión.
Ventajas
• A corto plazo: rápida movilización en comparación con la fusión alternativa.
• Ninguna lesión de la musculatura paravertebral dorsal.
• Mínima pérdida hemática intraoperatoria.
• Conservación de la movilidad segmentaria.
• Se puede prever una menor degeneración adyacente en comparación a la fusión (sin demostración a largo plazo).
• Carga completa precoz en comparación con la fusión dado que la integración ósea de la prótesis se ha completado a las 6-8 semanas.
Desventajas
• Escasos resultados a largo plazo (> 10 años postoperatorios).
• Es de esperar una usura en las superficies articuladas a largo plazo.
• Posibilidad de aflojamiento protésico o de hundimiento de la prótesis; ello puede requerir un recambio de prótesis o una fusión como intervención de rescate.
Indicaciones
• Dolor lumbar crónico resistente al tratamiento atribuible a una degeneración discal dolorosa ("enfermedad degenerativa del disco").
• Degeneración discal tras una intervención sobre el disco (síndrome posnucleotomía), siempre y que no exista una inestabilidad y los elementos dorsales se hallen intactos.
• Estructuras posteriores intactas con articulaciones facetarias intactas mostrando ninguna o mínima degeneración y un canal lumbar suficientemente ancho.
• Una buena indicación es la degeneración discal en un segmento, y una posible indicación es la degeneración discal en dos o tres segmentos.
Contraindicaciones
• Espondiloartrosis.
• Espondilolistesis.
• Estenosis espinal.
• Escoliosis.
• Osteoporosis.
• Infección, tumor.
Información al pacienteRiesgos especiales
• Existen escasos resultados a largo plazo. Por ello no es seguro el comportamiento de las prótesis de disco en este plazo.
• Fractura vertebral: se han descrito casos muy raros de ruptura sagital a través de la quilla de la prótesis en implantes a varios niveles.
• Cambio de táctica intraoperatoria a un procedimiento alternativo como puede ser una fusión, por ejemplo en caso de escasa movilidad e incapacidad de obtener el espacio intersomático suficiente.
• Pueden ser necesarios abordajes de revisión por ejemplo en caso de aflojamiento o migración de la prótesis que puede darse durante un largo período de tiempo.
• Posibilidad de fusión espontánea del segmento móvil intervenido con pérdida de la movilidad.
• Mejoría insuficiente de las molestias todo y la colocación de la prótesis de disco.
Información de alternativas terapéuticas
• Continuación del tratamiento conservador.
• Procedimientos quirúrgicos alternativos: fusión del segmento móvil.
Riesgos generales en intervenciones de columna vertebral
• Lesiones de nervios con parálisis, alteraciones de la sensibilidad, alteraciones enterovesiculares, incluso paraplejía.
• Lesión del saco dural con fuga de líquido cefalorraquídeo.
Riesgos generales en el abordaje anterior de la columna lumbar
• Lesión de los grandes vasos del abdomen, de los uréteres o de la vejiga, así como del plexo hipogástrico superior con eyaculación retrógrada en el varón.
Riesgos generales quirúrgicos
• Alteraciones de la cicatrización o infección de la herida.
• Trombosis, embolia.
• Transfusión de sangre alogénica.
Preparación preoperatoria
• Radiología convencional: lumbar anteroposterior (a.p.) y perfil en bipedestación, además de proyecciones funcionales en extensión y flexión.
• RMN de la columna lumbar para valorar la degeneración discal. Los signos más importantes de degeneración son la deshidratación (imagen oscura del disco en T2), cambios Modic (alteraciones a nivel de los platillos tanto caudal como cefálico) y zonas de alta intensidad (zonas claras en el anillo fibroso, por otra parte oscuro en la secuencia T2).
• Posibilidad de una discografía en caso de una RMN dudosa.
• Infiltración diagnóstica de las articulaciones facetarias con anestésico local para descartar un dolor de origen interapofisario.
• En caso de abordaje al espacio del disco L4-L5 o más alto, es de ayuda disponer de una angiografía TAC tridimensional para visualizar los grandes vasos abdominales y de la pelvis.
• Prescripción de laxantes el día previo a la intervención.
• Rasurado cutáneo a nivel púbico o en abdomen por debajo del ombligo.
Instrumental e implantesPara el abordaje anterior
• Separador de herida profundo, p. ej., Synframe y Retractionsystem (Synthes Spine, West Chester, PA, EE. UU.).
• Tijeras de disección.
• Pinzas y bisturí de mango largo.
• Material de sutura fina para eventuales suturas vasculares.
• Lámpara frontal.
Para la escisión del disco intervertebral
• Bisturí de mango largo.
• Cucharilla de disco.
• Pinzas de sujeción y punzón Hajek con mango largo.
• Ganchos separadores de nervio.
Para cruentar los platillos vertebrales superior e inferior
• Raspa ósea incisa.
• Curetas óseas.
• Cucharilla fina.
• Curetas.
• Fresas motorizadas de alta velocidad con cabezales en rosa y diamante.
• Es ventajoso disponer de un microscopio.
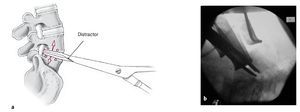
Para implantación de la prótesis (instrumental especial, figs. 1a y 1b)
Figuras 1a y 1b Instrumental especial. Ver texto para detalles.
• Distractor de disco intervertebral (como mínimo uno, mejor dos; fig. 1a, 1).
• Periostiotomo (fig. 1a, 2).
• Implante de prueba (talla M y L, dos ángulos de lordosis 6º y 11º, ambos para alturas 10 mm, 12 mm y 14 mm; fig. 1a, 3).
• Mango para el implante de prueba (fig. 1a, 4).
• Tope de profundidad para el implante de prueba (fig. 1a, 5).
• Destornillador para determinar la profundidad del freno (fig. 1a, 6).
• Escoplo hendido para labrar la quilla (tres alturas: 10 mm, 12 mm y 14 mm; fig. 1b, 7).
• Martillo hendido (fig. 1b, 8).
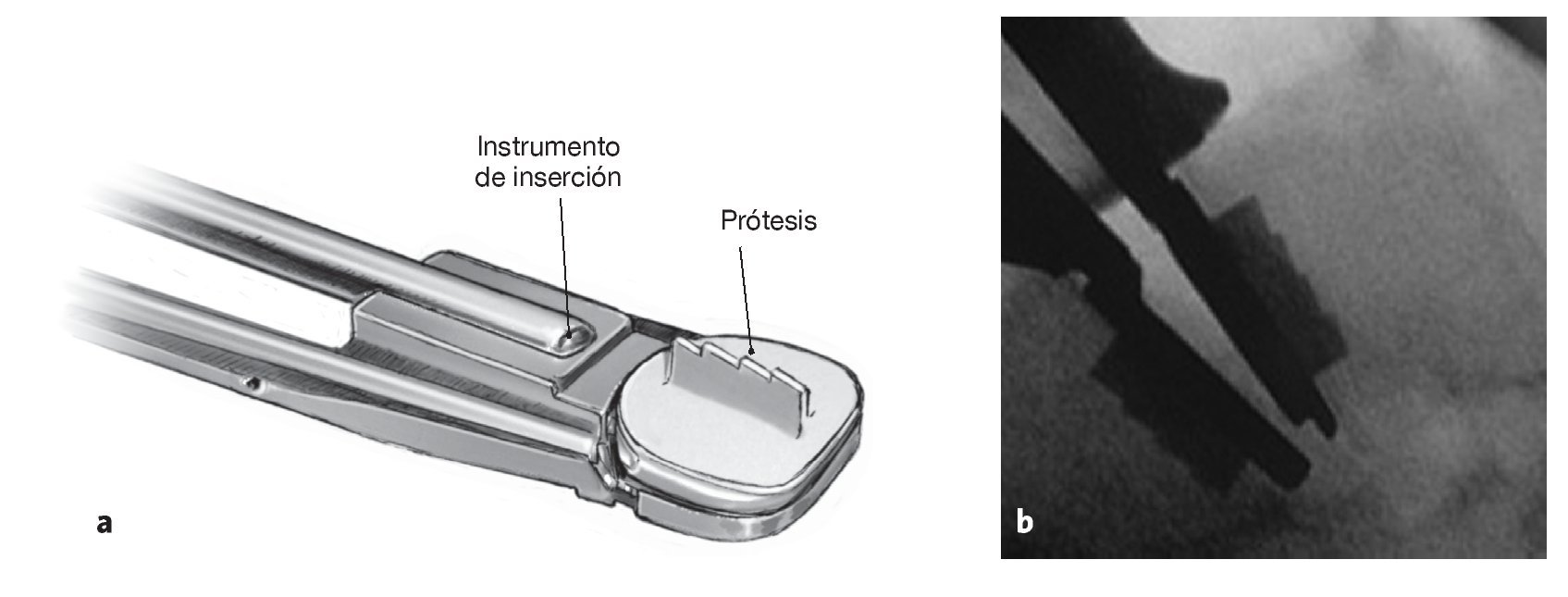
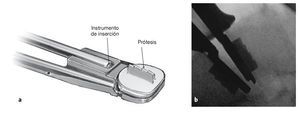
• Instrumento de inserción (fig. 1b, 9).
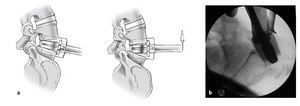
• Distractor (alturas 10 mm, 12 mm, 14 mm; fig. 1b, 10 [ilustrado sólo uno]).
• Introductor del espaciador de polietileno (fig. 1b, 11).
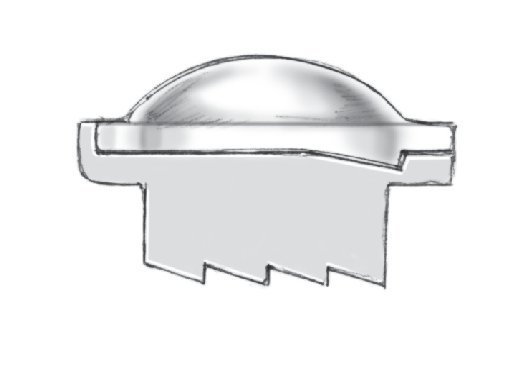
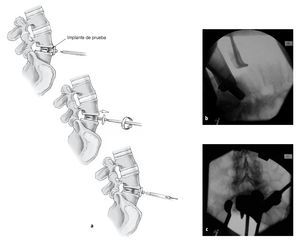
Implantes (fig. 2)
Figura 2 Implante. Ver texto para detalles.
• Prótesis de disco ProDisc, disponible en tallas M (27 ´ 34,5 mm) y L (30 ´ 39 mm), ángulo de lordosis de los platillos de 6º y 11º.
• Espaciador de polietileno en tres alturas: 10 mm, 12 mm, y 14 mm.
Anestesia y posición
• Anestesia general.
• Abordaje central amplio.
• Unidades de transfusión cruzadas.
• Relajación suficiente.
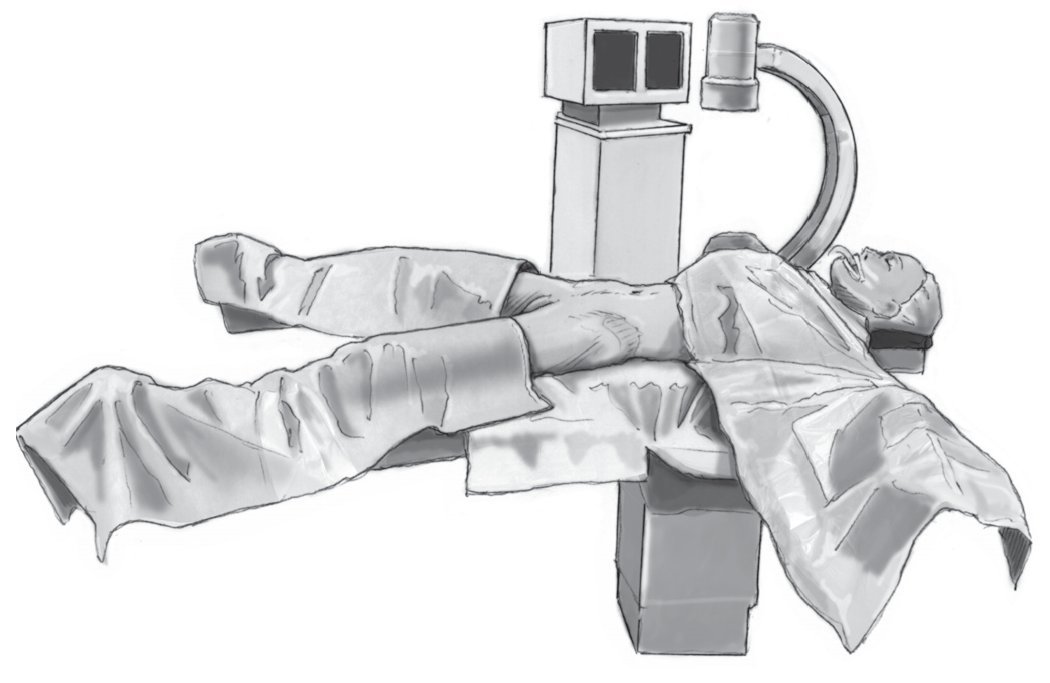
• Posición en decúbito supino en la posición Da Vinci con los brazos abducidos y las piernas separadas (fig. 3).
Figura 3 Colocación del paciente en posición Da Vinci.
• Máxima extensión de la mesa hacia los pies para facilitar la colocación del brazo en C de la escopia y obtener una visión AP con paralelismo de los platillos vertebrales en el segmento elegido.
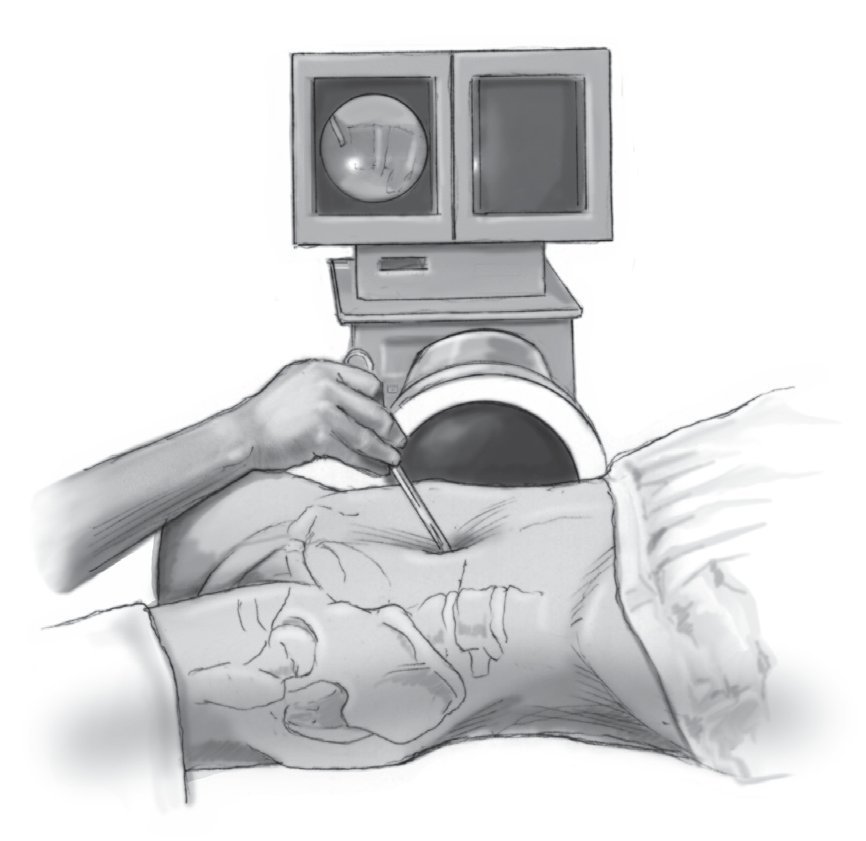
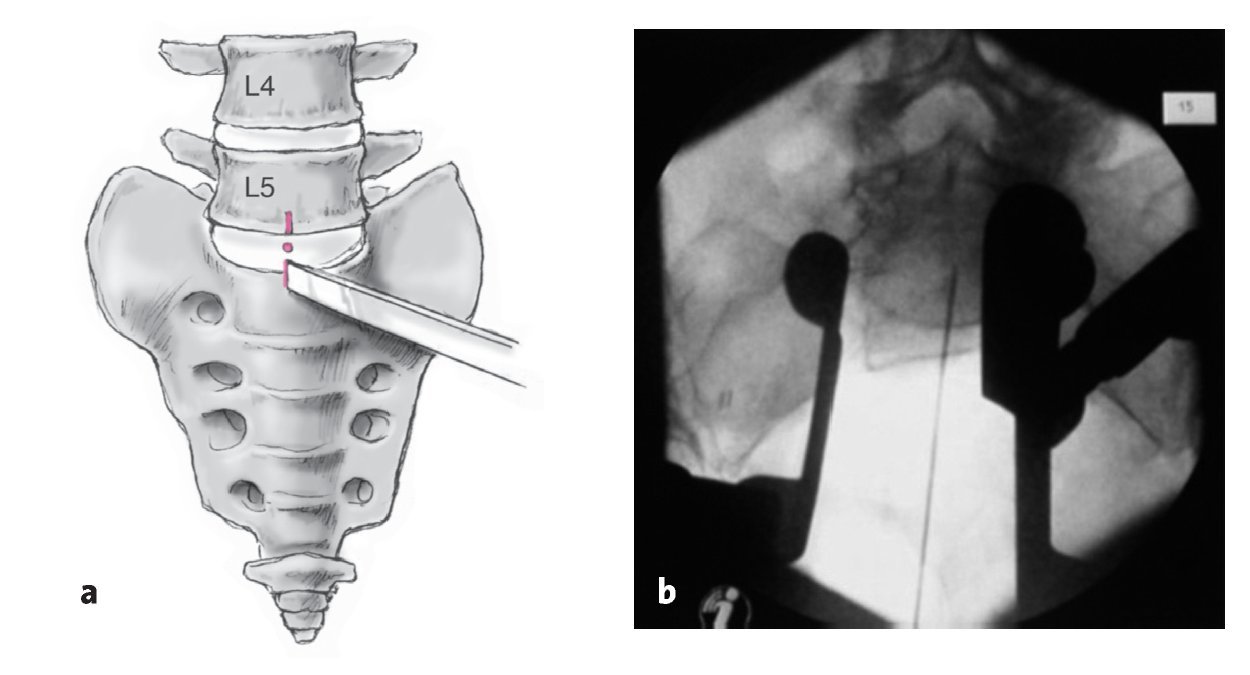
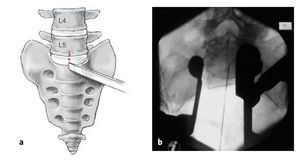
• Antes de la asepsia y el entallado estéril se marca la altura del abordaje para el segmento elegido: se utilizan unas pinzas de punta roma apoyadas sobre una esponja para presionar el abdomen hasta contactar la columna vertebral cuidadosamente; la pinza debería hallarse paralela al espacio intervertebral. Comprobación de la colocación de la pinza por delante del espacio intervertebral elegido en proyección lateral (fig. 4).
Figura 4 Se marca el abordaje: con unas pinzas de punta roma que se colocan en paralelo al segmento de interés (aquí L5/S1), se marca la piel 2 cm craneales por encima de la pinza.
Técnica quirúrgica
Figuras 5 a 20
Figura 5 Se realiza una incisión transversa en el vientre del paciente de unos 6-8 cm con el paciente en decúbito supino.
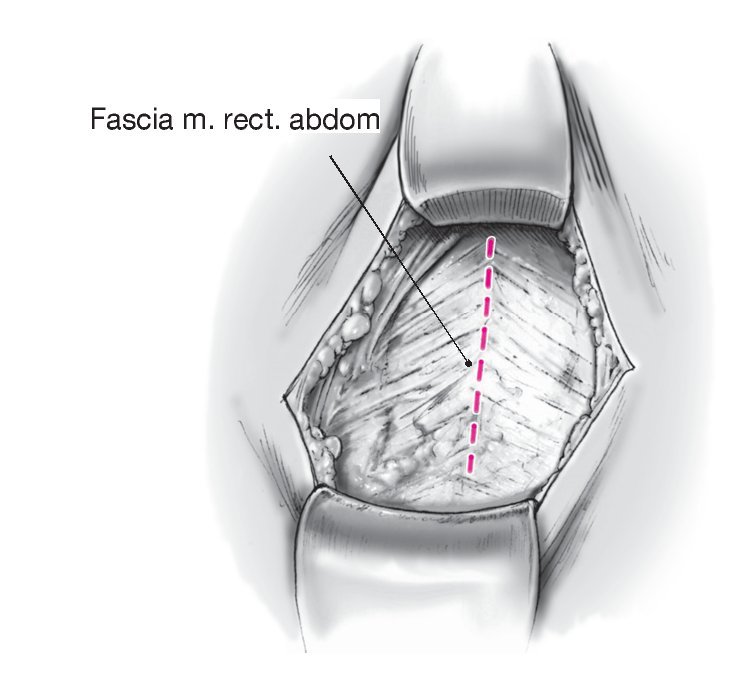
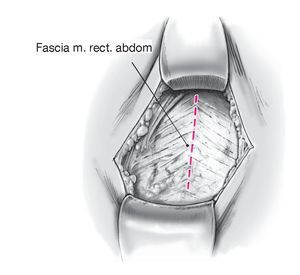
Figura 6 Se expone la fascia del músculo recto abdominal, y la línea alba se identifica como línea media.
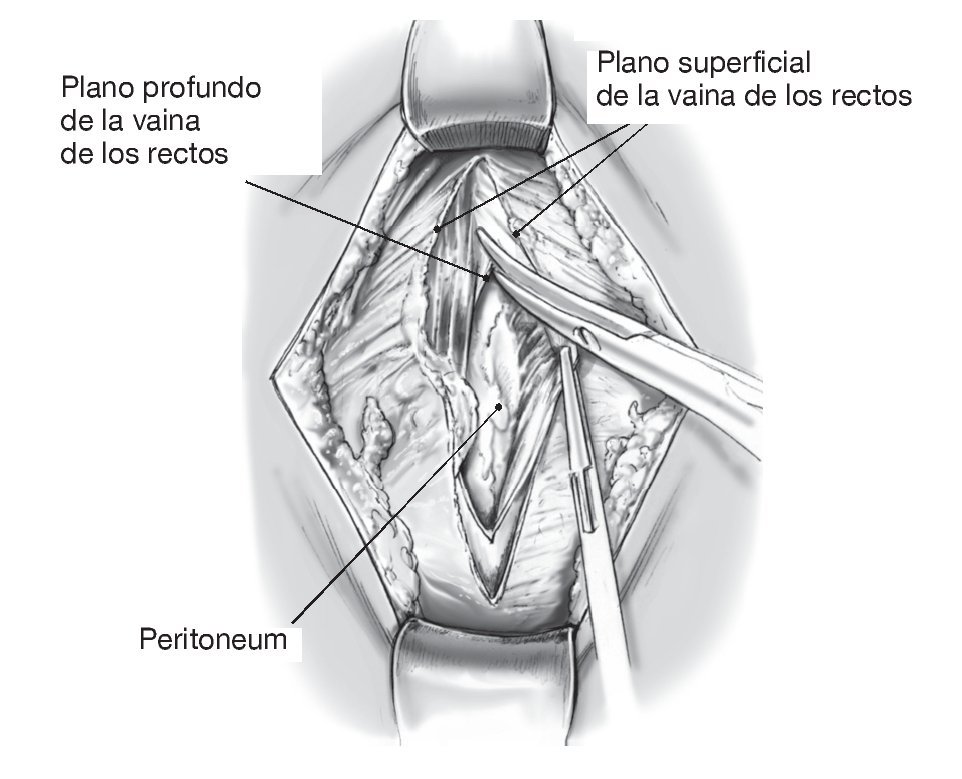
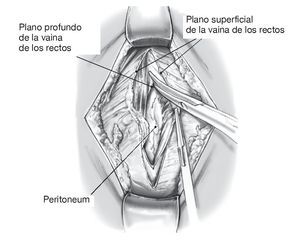
Figura 7 Sección de la fascia superficial y profunda del músculo recto abdominal en la línea media. Se hace visible el peritoneo.
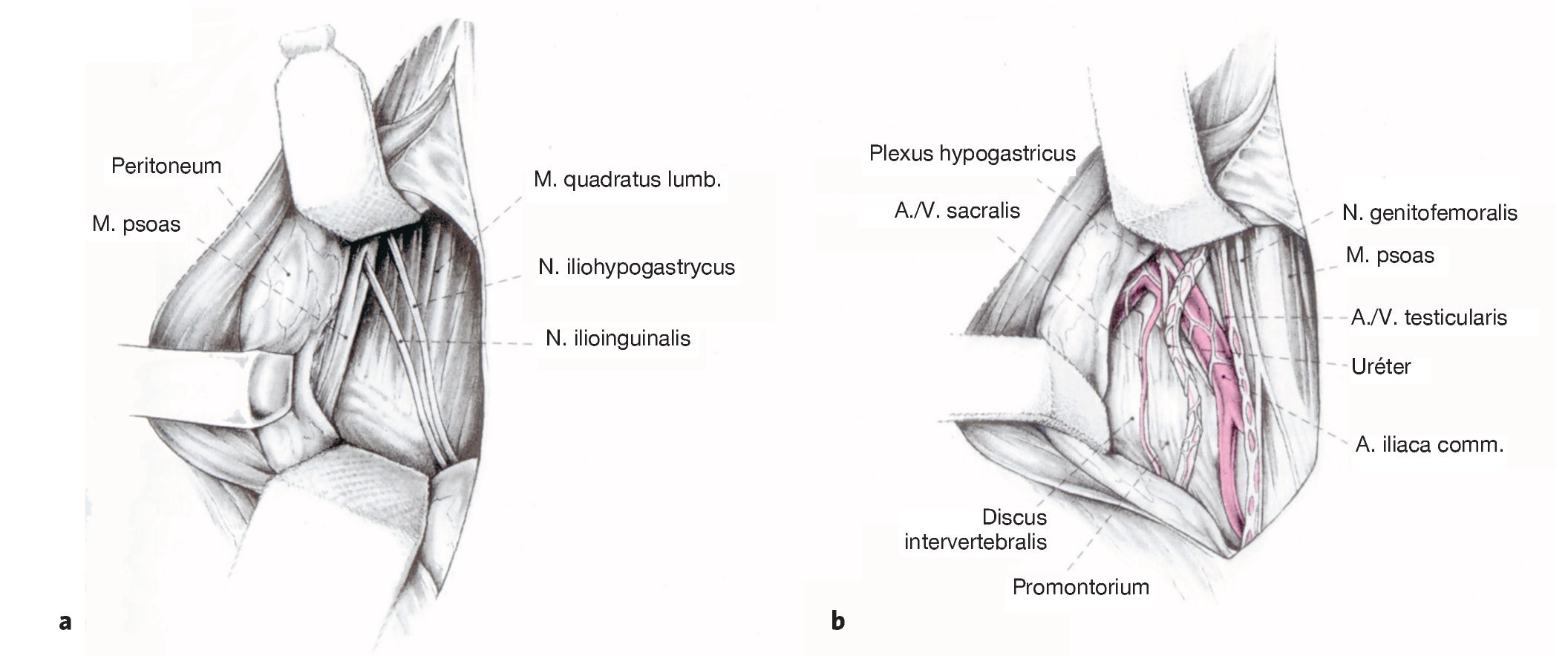
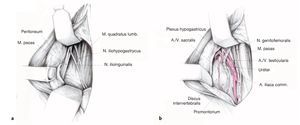
Figuras 8a y 8b Disección roma del peritoneo de la pared abdominal hacia la izquierda, bien con los dedos, bien con la torunda de disección (a). Se inicia la movilización caudal por debajo de la sínfisis, tras ello se diseca lateral y cranealmente dado que el peritoneo está más adherido cranealmente. Se pueden identificar ahora el músculo psoas y el uréter izquierdo, así como la vena y la arteria ilíaca común izquierda (b).
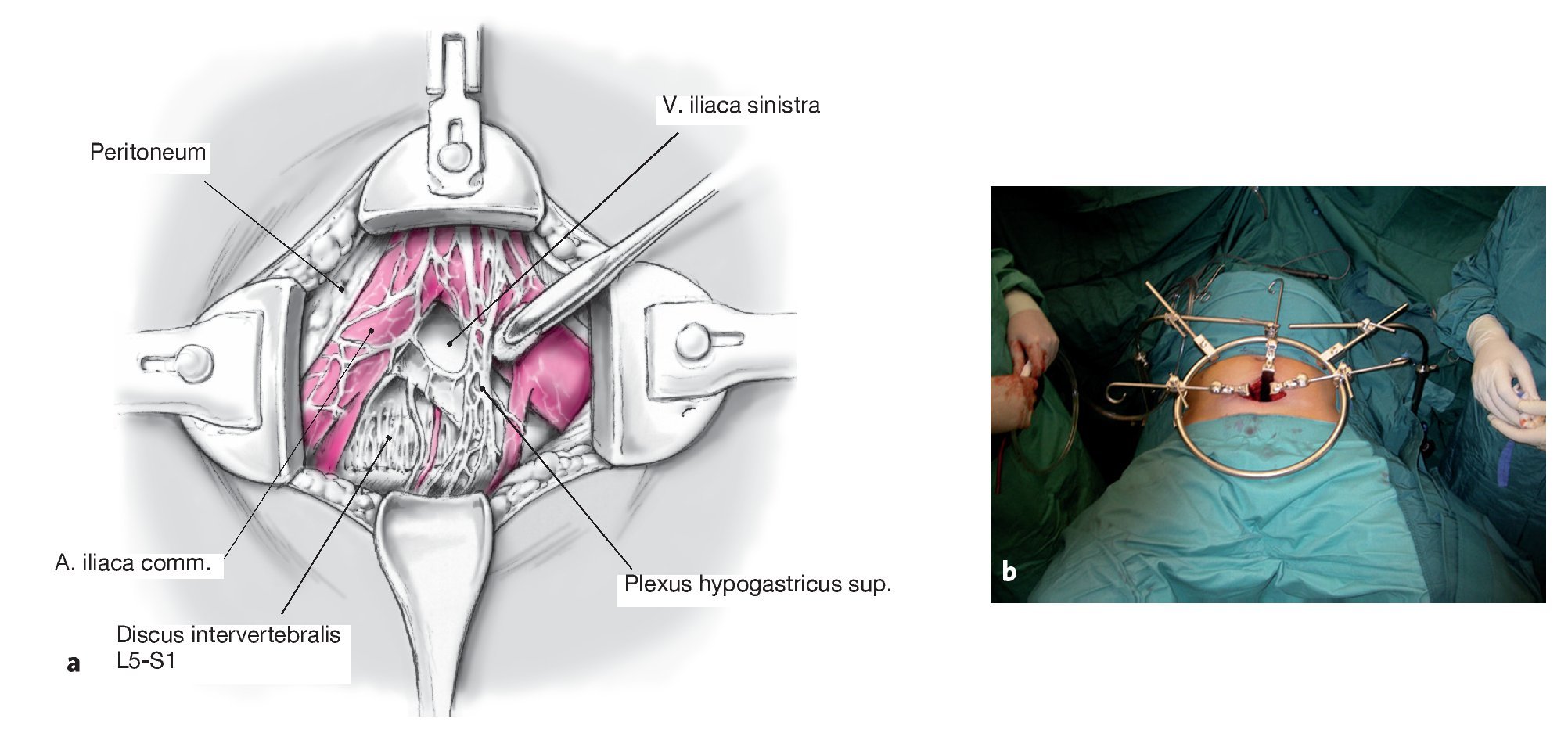
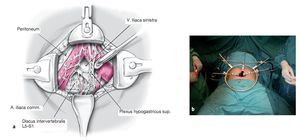
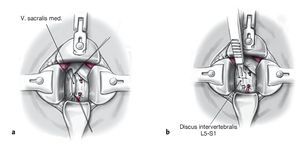
Figuras 9a y 9b La continuación de la movilización del peritoneo hacia la derecha muestra entonces la bifurcación de la vena cava y de la aorta en las arterias y venas ilíacas comunes bilaterales (a). El delgado plexo hipogástrico superior (Nervi presacrales) se halla por encima de la bifurcación, delante de la vértebra L5 y por encima del disco L5-S1. Este plexo comunica el plexo aórtico abdominal con el plexo hipogástrico inferior, el cual en la pelvis menor es responsable de la inervación vegetativa de la próstata, el Ductus deferens, la vejiga y los órganos sexuales. Las partes blandas tan finas por encima y el tejido graso con los fascículos que discurren por dentro correspondientes al plexo hipogástrico superior se han de disecar cuidadosamente y sin utilizar el electrocauterio desde la derecha hacia la izquierda. Colocación del separador mynframe con garfios de Langenbeck (b).
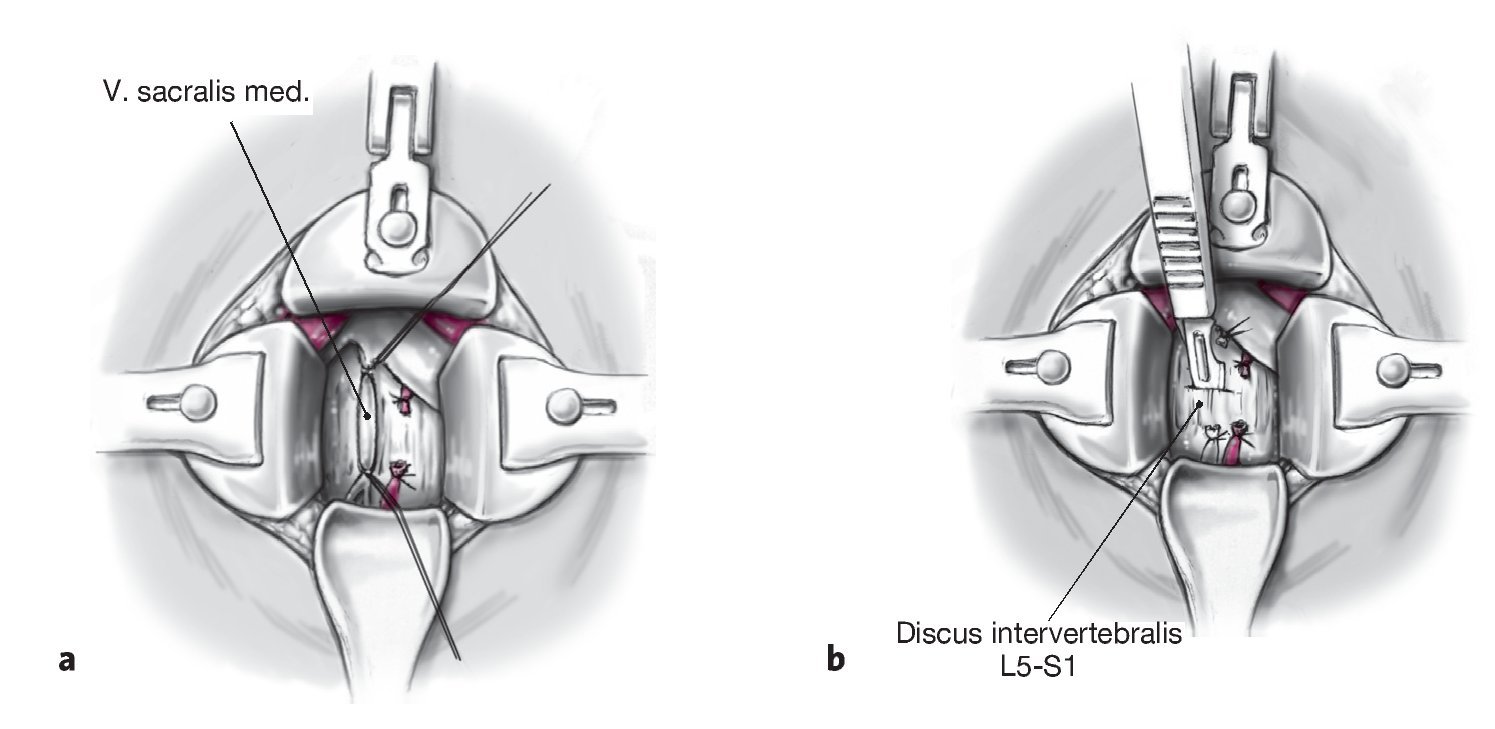
Figuras 10a y 10b Ligadura y sección de la vena y arteria sacralis mediana (a). Se incide el disco L5-S1 (b).
Figuras 11a y 11b Colocación de una aguja en la línea media del disco (a). Control bajo escopia en proyección AP (b). El brazo en C se inclina levemente craneal para identificar la apófisis espinosa de la vértebra craneal. Para evitar una rotación la apófisis debe hallarse a medio camino entre los dos pedículos y la aguja debe hallarse en la mitad de la apófisis. Se marca la línea media con escoplo.
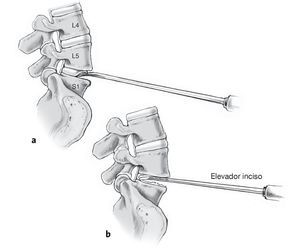
Figuras 12a y 12b Escisión del disco intervertebral con bisturí y pinzas de resección (a). Cruentado de los platillos cefálico y caudal con periostiotomos y curetas (b). Es esencial una limpieza exhaustiva y completa del disco especialmente hacia dorsal y lateral para evitar empujar más tarde material discal hacia el canal o el receso al introducir la prótesis.
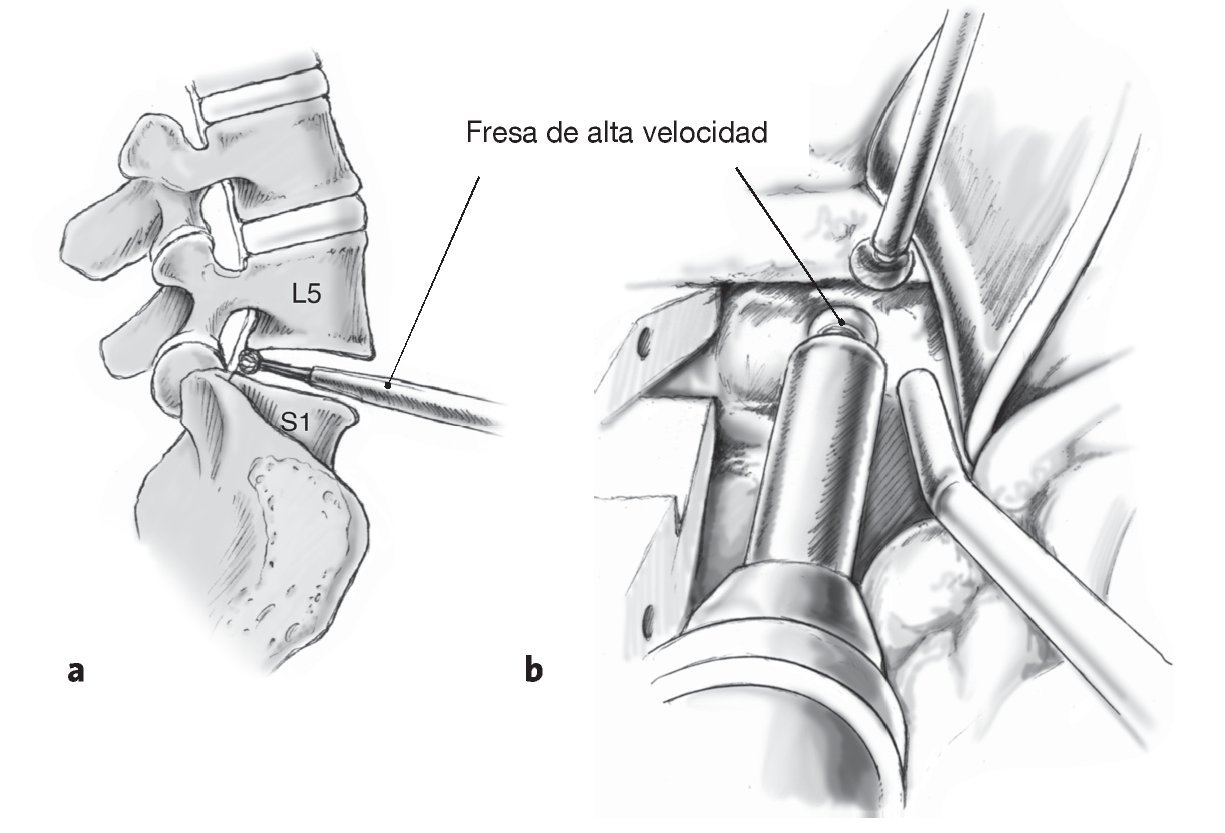
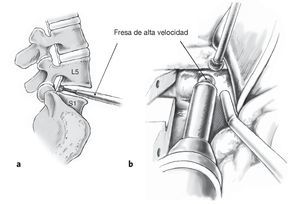
Figuras 13a y 13b Remodelado de los platillos vertebrales (a). A menudo el platillo superior de L5 se halla cóncavo en su parte dorsal o se ha vuelto cóncavo con los osteofitos. Para asegurar una adaptación plana de la prótesis deben resecarse los osteofitos dorsales con la fresa de alta velocidad, preferiblemente con la cabeza adiamantada y no con el escoplo. Para obtener una relación correcta de luz y visibilidad se recomienda utilizar un microscopio quirúrgico (b).
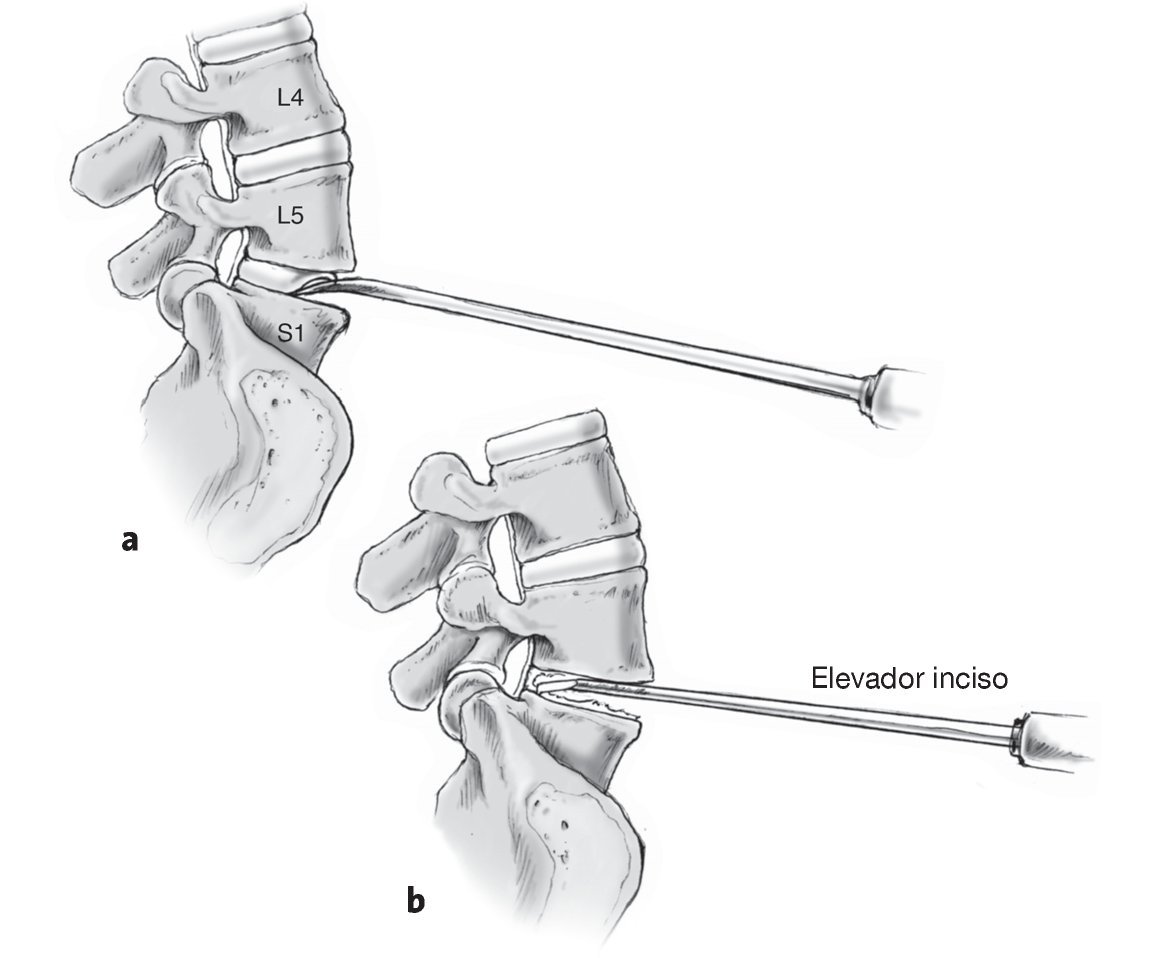
Figuras 14a y 14b La movilización del segmento móvil supone un importante paso. Introducción de un distractor a la derecha y a la izquierda en el espacio intervertebral hasta el borde posterior hasta la total apertura en el plano sagital (a). Es importante la movilización del espacio intervertebral posterior. Bajo control de escopia lateral debe apreciarse una gran apertura suficiente a nivel dorsal (b). Si no se realiza una mayor movilización: resección de osteofitos, socavado del ligamento vertebral común posterior y, si es necesario, sección del mismo con un sacabocados de Hajek.
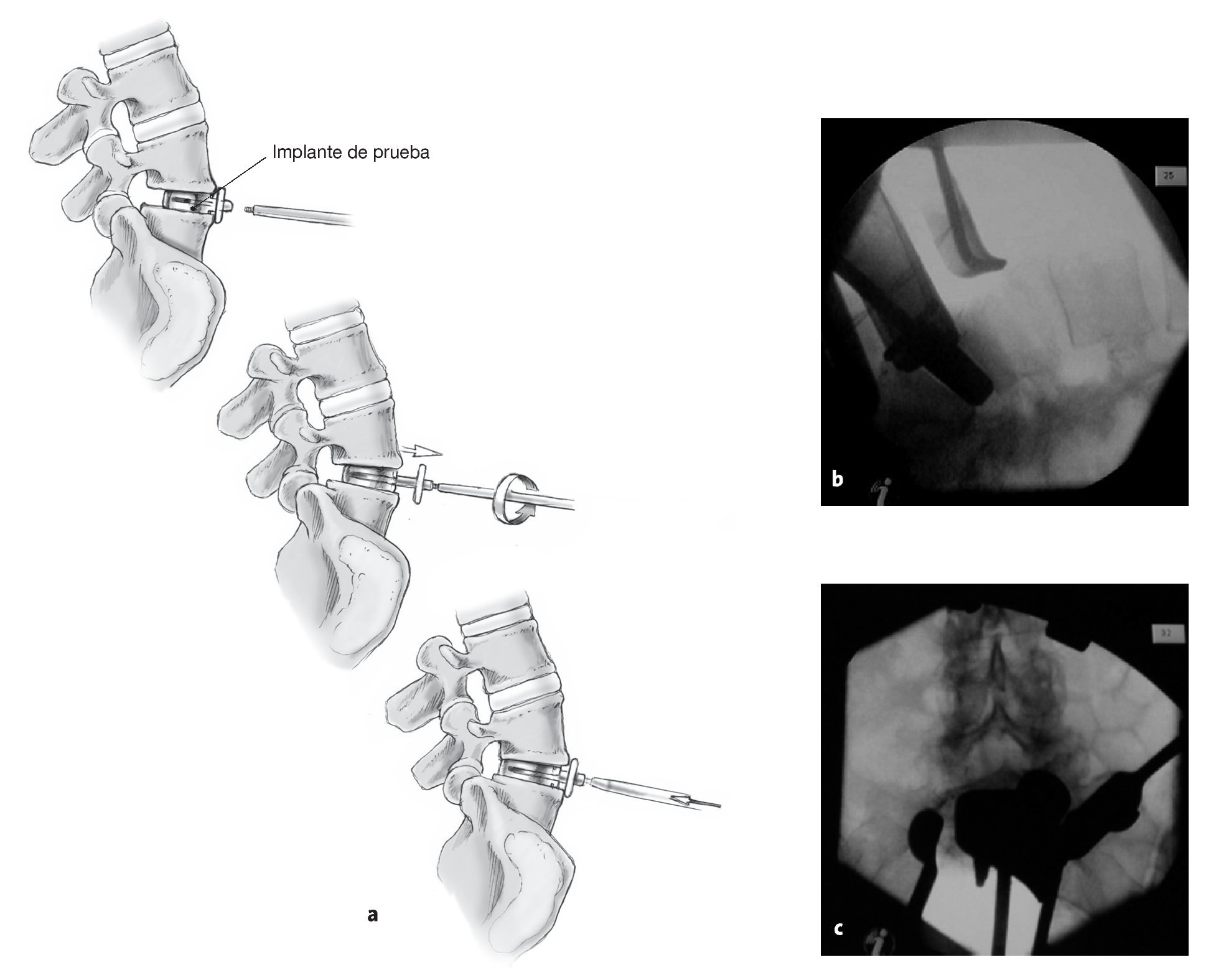
Figuras 15a a 15c Colocación del implante de prueba en el tamaño que consiga cubrir lo más posible todo el platillo (a). Nosotros preferimos ángulos de lordosis de 6º, también en L5-S1. Los 11º sólo tienen sentido en los raros casos de espacios discales muy lordóticos. El implante se ha de colocar no más allá de 2 mm anterior al borde posterior, si no se ha de girar el tope regulable con el destornillador (un giro completo supone 1 mm de profundidad). Antes de labrar el lecho de la quilla, control de la colocación correcta del implante en la línea media con la escopia en proyección AP (b, c).
Figuras 16a y 16b Colocación del escoplo hendido para la quilla sobre el implante de prueba colocado (a). Se cincela bajo control escópico lateral hasta que el escoplo se alinea con el implante (b). En segmentos muy lordóticos se cincela primero en el platillo superior y luego en el inferior.
Figuras 17a y 17b Montaje de los platillos superior e inferior de la prótesis seleccionada en el instrumento de inserción (a). Introducción de la prótesis bajo control escópico lateral (b). El objetivo sería colocar la prótesis lo más dorsal posible y que su centro de rotación se hallase en la mitad posterior del cuerpo vertebral.
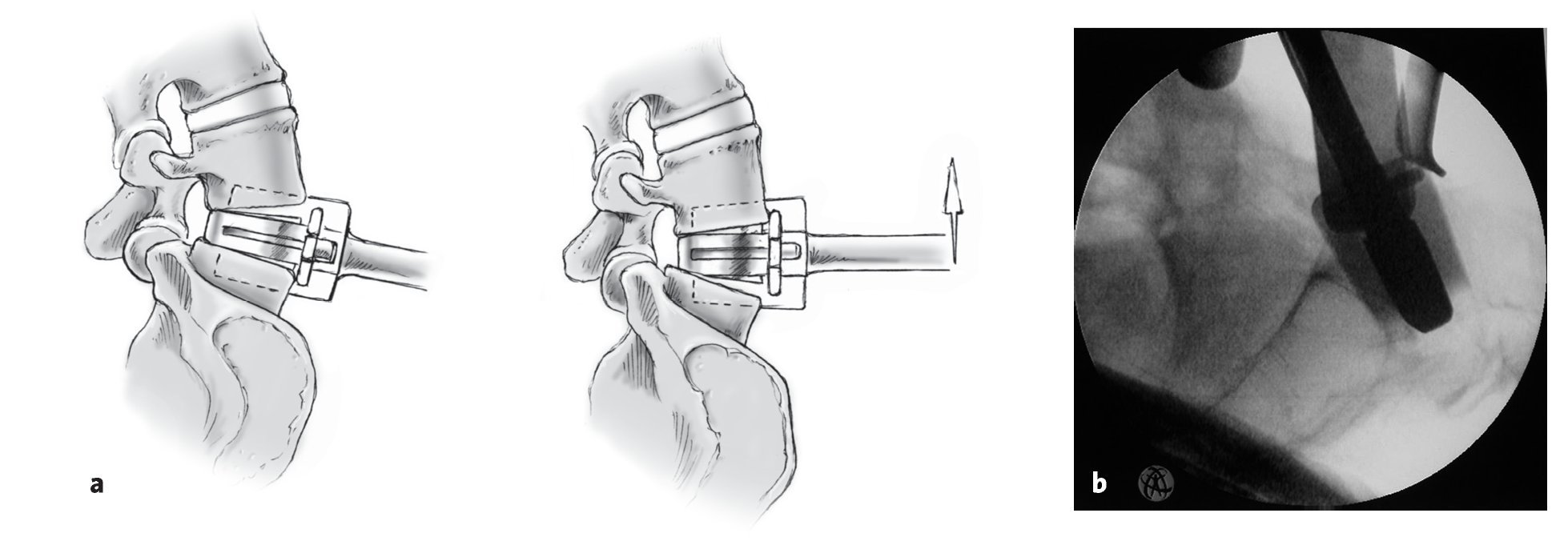
Figura 18 Colocación del implante de polietileno en el instrumento de inserción. Introducción del distractor. Girando el distractor en el sentido de las agujas del reloj se separan los platillos superior e inferior. La apertura de los platillos superior e inferior en la parte dorsal debe ser visible radiológicamente. Sólo entonces se introducirá del empujador y colocación manual del implante de polietileno.
Figura 19 Antes de retirar el instrumento no dejar de comprobar visualmente el implante de polietileno: debe hallarse totalmente enrasado y encajado, es decir, la transición del borde del polietileno al borde anterior del platillo inferior debe ser suave sin escalones. Retirada del instrumento de inserción y nuevo control visual.
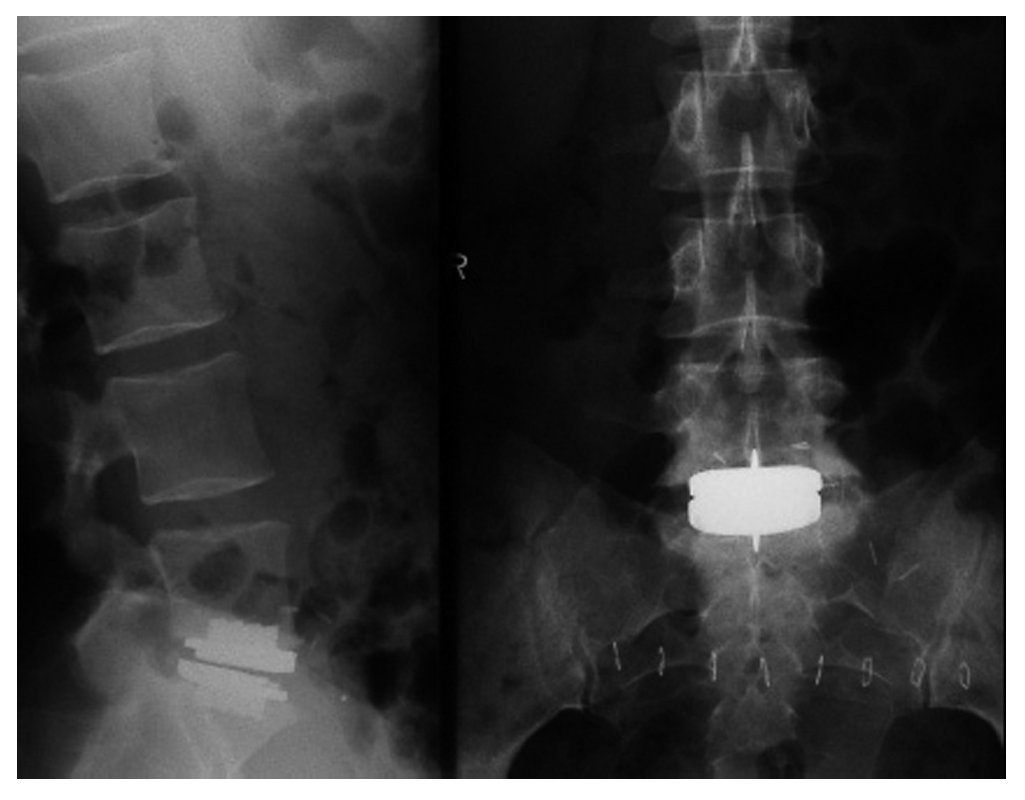
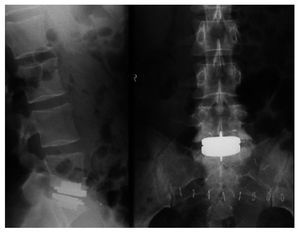
Figura 20 Control radiológico AP y lateral. Sutura de la fascia en la línea alba con material reabsorbible con puntos simples, sutura del subcutáneo, agrafes cutáneos o sutura cutánea. Apósito estéril.
Se expone la técnica quirúrgica aplicada a la implantación de una prótesis de disco ProDisk en el segmento L5-S1.
Abordaje
Exéresis del disco intervertebral e implantación de la prótesis
Consideraciones especiales
• La incisión cutánea puede ser transversal, longitudinal o pararrectal. La incisión transversal es la más estética. La incisión longitudinal puede facilitar la colocación de dos o más prótesis. En principio el abordaje se puede hacer a través de una incisión pararrectal, pero ello no se recomienda porque ambos segmentos del músculo recto abdominal se han de movilizar hacia el lado opuesto. Esto hace que el abordaje preciso en la línea media se haga difícil.
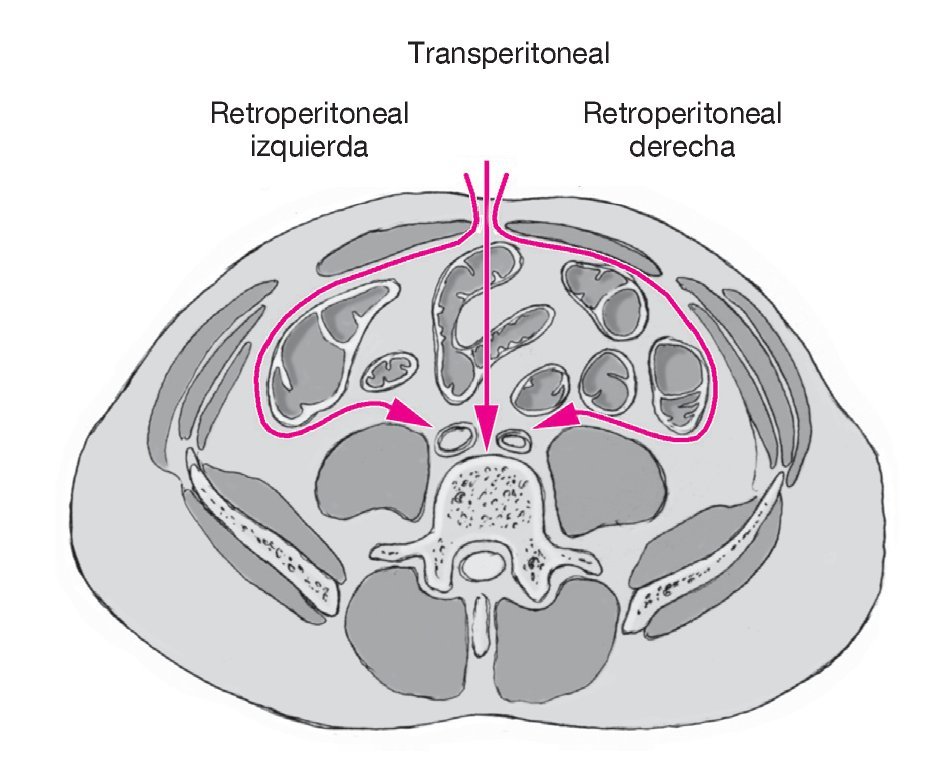
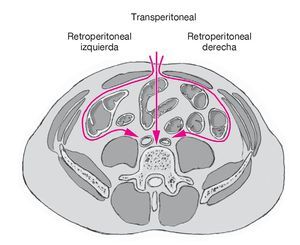
• También es posible un abordaje retroperitoneal desde la izquierda o la derecha (fig. 21). Para el abordaje del disco L5-S1 ambos abordajes son viables. El abordaje por la derecha tiene la ventaja que mantiene el lado izquierdo para revisiones ocasionales o para abordar el nivel adyacente. En el segmento L4-5 es más fácil el abordaje desde la izquierda. El abordaje transperitoneal alternativo se elegiría para abordajes de revisión.
Figura 21 Los tres posibles abordajes para colocar una ProDisc L.
• En caso de utilizar el separador Synframe se pueden usar separadores de Hohmann o de Langenbeck. Los separadores de Hohmann ofrecen una mejor fijación pero aumentan el riesgo de una lesión vascular por la punta de los separadores. A esto hay que añadir el aumento de riesgo de trombosis en los vasos que están presionados. Se prefiere por ello los garfios de Langenbeck.
Variaciones del abordaje en el abordaje L4/5 y L3/L4
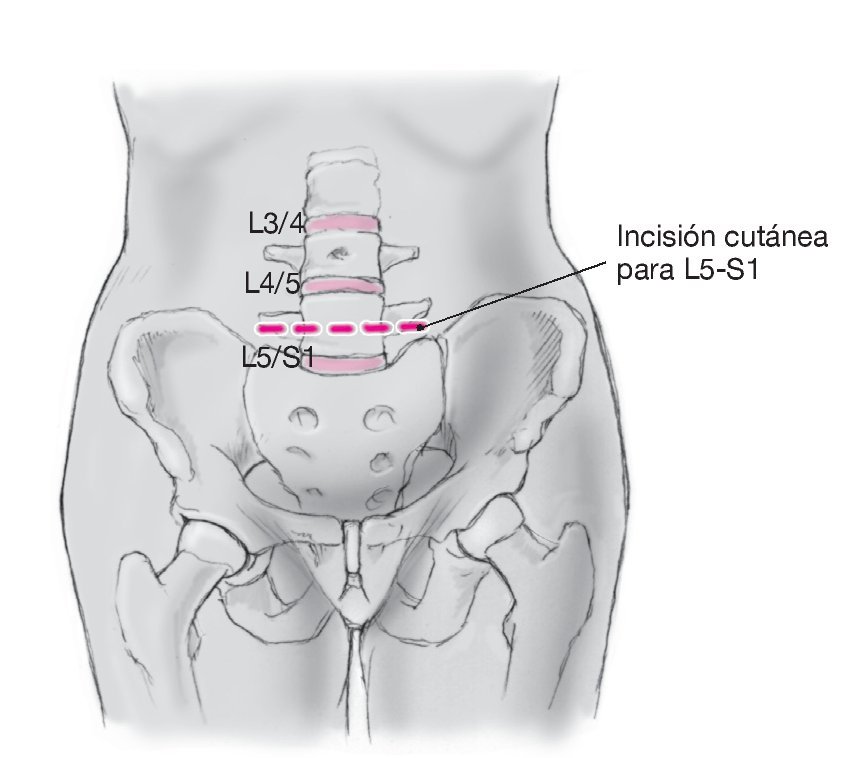
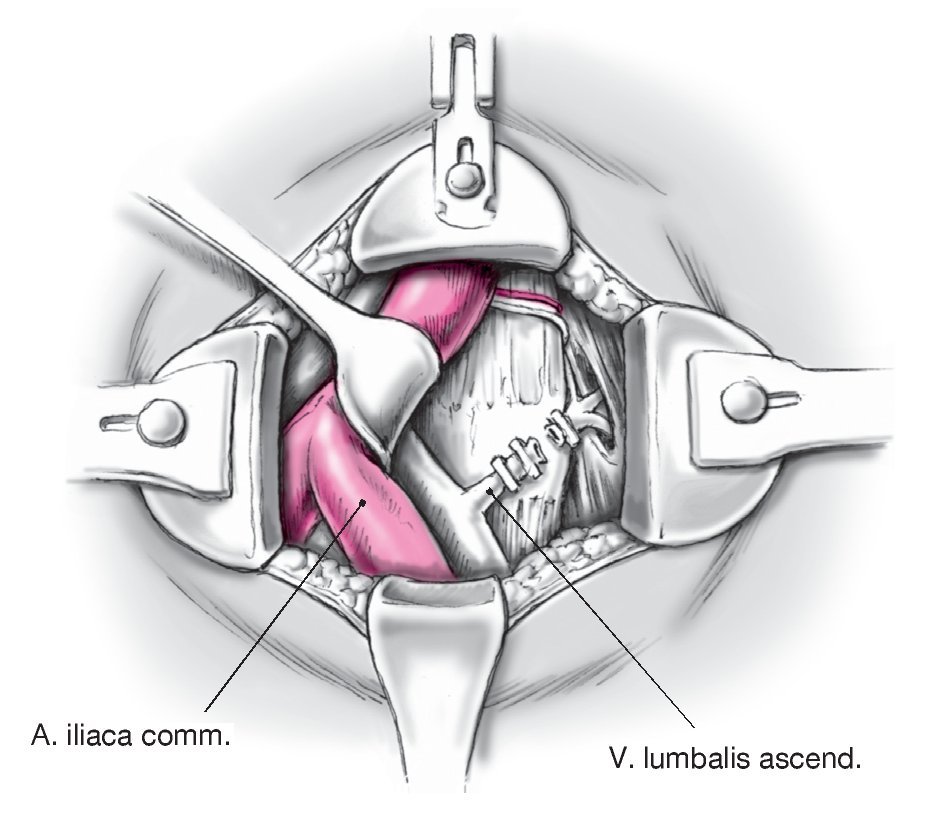
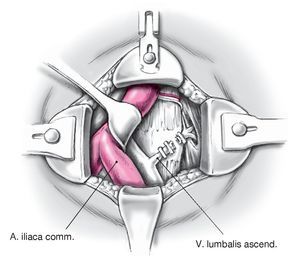
• La incisión cutánea para L4/5 se halla un poco más craneal en el bajo vientre o inmediatamente por encima del ombligo en el segmento L3/4 (fig. 5). Tras la sección de la capa anterior de la fascia del músculo recto abdominal se moviliza el músculo. Incisión de la capa dorsal de la fascia a nivel del borde izquierdo del músculo. Se despega el saco peritoneal. Para alcanzar el disco L4/5 se deben rechazar la arteria ilíaca común izquierda y las venas hacia la derecha. Para evitar un desgarro de la vena lumbalis ascendens izquierda se ha de buscar ésta y ligarla (fig. 22). En caso del segmento L3/4, ligadura y sección de los vasos segmentarios izquierdos.
Figura 22 Cuando se aborda el nivel L4/L5, la vena lumbar ascendente debe identificarse, disecarse y lijarse.
Tratamiento postoperatorio
• Incremento progresivo de la ingesta de alimento, sólo líquido en el primer día postoperatorio para prevenir la obstrucción del intestino. Movilización desde el primer día postoperatorio sin inmovilización externa.
• Desde el segundo día postoperatorio, fisioterapia estática de los músculos abdominales y de la espalda (transversus abdominis, obliquus internus y obliquus externus abdominis y los músculos multifidos).
• Fisioterapia de la espalda con instrucciones de la postura correcta para las actividades cotidianas.
• Tras el alta hospitalaria (5.º-8.º día postoperatorio) se evita la movilidad completa en flexión, extensión e inclinaciones laterales, no levantar pesos > 5 kg en las primeras seis semanas.
• Retorno al trabajo para tareas sencillas (trabajo de oficina) tras tres semanas, en caso de trabajo físico pesado no antes de seis semanas.
• Deportes: a las seis semanas se puede practicar natación, ciclismo, y deportes similares; tras 3 meses se puede practicar esquí, tenis, golf y similares.
Errores, riesgos y complicaciones
• Lordotización en el segmento operado con sobrecarga de las articulaciones facetarias y espalda plana de la columna lumbar suprayacente por una implantación demasiado ventral: la prótesis debe hallarse más bien en la zona media o preferentemente en la dorsal del espacio intervertebral. Si aún así la prótesis se halla demasiado ventral, se puede eliminar el dolor de las articulaciones facetarias ocasionalmente con termocoagulación (denervación de las facetas). Si no, retirada de la prótesis y recambio de la misma; de forma alternativa puede ser necesaria la fusión.
• Aumento de lordosis en el segmento operado y colocación demasiado ventral por movilización dorsal insuficiente: esto se puede prevenir con una movilización posterior adecuada del espacio intervertebral, llegando, si es necesario, a la resección del ligamento longitudinal posterior.
• Hundimiento de la prótesis en la parte dorsal del platillo debido a un fresado demasiado profundo en el platillo al resecar los osteofitos dorsales para la movilización: la prótesis se hunde en las primeras semanas o meses. Tras ello control en principio de evolución con radiología cada tres meses. En la mayoría de los casos se estabiliza el hundimiento. Si es así se dilatan los controles radiológicos a un ritmo anual. En caso de mayor hundimiento y dolor: fusión posterior con la prótesis presente o retirada de la misma y fusión anterior y posterior.
• Luxación del componente de polietileno: el componente se ha de colocar bien encajado y el borde del plástico ha de presentar una transición suave con el borde metálico. Entonces no es posible una luxación. Si no se hace así puede aparecer una luxación del implante: en caso de luxación, siempre revisión ventral con eliminación del implante luxado y colocación necesaria de un nuevo implante.
• Disminución de la vascularización de la pierna debido a la tracción sobre la arteria ilíaca común a través de los separadores: la vascularización se puede controlar de forma continua a través de un pulsímetro en el dedo gordo del pie, o los separadores se pueden liberar durante un rato tras 30 min como mucho.
• Hemorragia importante tras lesión vascular: se tendría que asegurar la presencia o al menos la disponibilidad rápida de un cirujano vascular.
Resultados
En el intervalo entre abril de 2002 a mayo de 2004 hemos implantado 36 prótesis ProDisk en 34 pacientes (26 mujeres, 8 varones). La edad media era de 44,3 años (30-60 años). Se colocó una prótesis de disco ProDisk en diez casos en el segmento L4/5, 22 en el segmento L5/S1 y dos veces en el segmento L4/5 y L5/S1. En 23 pacientes se colocó el tamaño de prótesis M (medium) y en 11 el tamaño L (large). El espaciador de polietileno de altura 10 mm se utilizó en 29 ocasiones y el espaciador de 12 mm se utilizó en cinco ocasiones. El espaciador de 14 mm no se utilizó en ninguna ocasión.
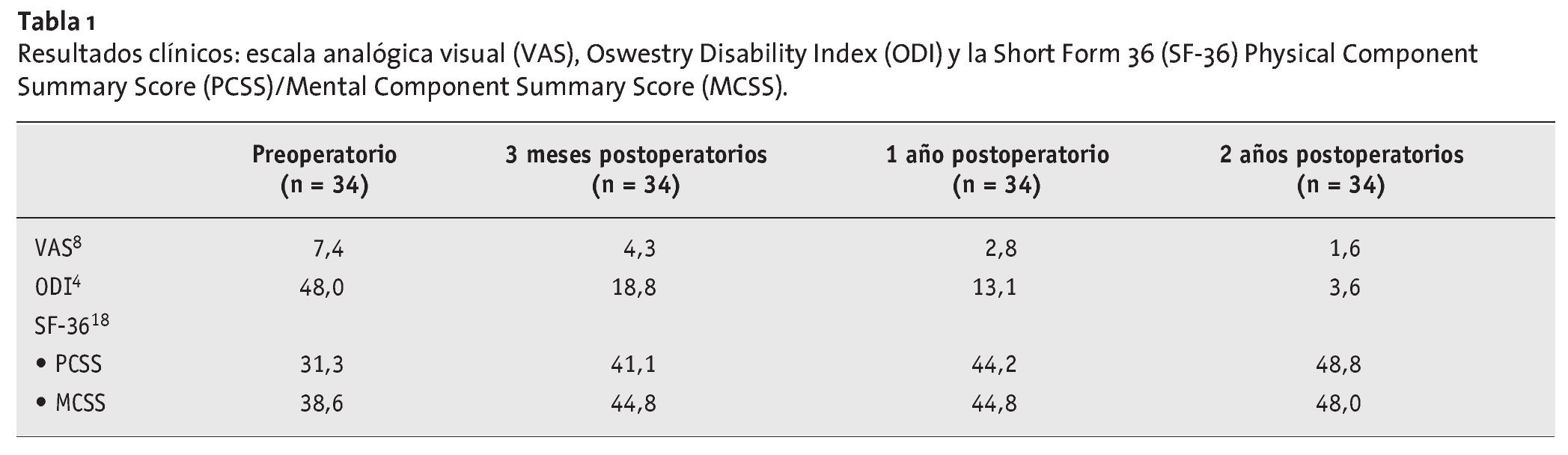
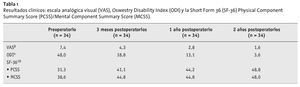
Los pacientes en el preoperatorio fueron valorados clínicamente con la escala analógico visual8 (VAS; 0 = sin dolor a 10 = dolor máximo), el Oswestry Disability index4 (ODI; 0 = sin incapacidad a 100 = incapacidad máxima), y con la Health Related Quality of Life Questionaire18 (SF-36). El SF-36 recoge la calidad de vida desde 0 (ninguna calidad de vida) a 100 (calidad de vida óptima). La VAS se explicaba al paciente por el investigador y los niveles de dolor se marcaban por el paciente en una cartulina de 10 cm (0 = sin dolor hasta 10 = máximo dolor). El ODI y el SF-36 se obtuvieron de los pacientes a través de un cuestionario. Un médico de nuestro servicio que no había participado en la intervención exploraba al enfermo. Todos los pacientes tenían al menos un año de seguimiento y en 14 pacientes dicho tiempo era de 14 meses. Se recogieron los parámetros clínicos a los tres meses, a los doce, y a los veinticuatro postoperatorios. Radiológicamente se obtuvieron proyecciones de columna lumbar en dos planos en bipedestación, así como radiografías funcionales en extensión y flexión. La colocación correcta del implante, así como su arco de movimiento, fueron evaluados por el cirujano ortopédico que realizaba el seguimiento en nuestra unidad.
En el interrogatorio tras un año 26 pacientes estaban muy satisfechos con la operación, cinco pacientes estaban satisfechos, y tres pacientes estaban poco satisfechos. Los parámetros clínicos se mejoraron en los primeros tres meses y en la evolución posterior mejoraron levemente. Los valores exactos y su evolución de la VAS, ODI y el SF-36 se muestran en la tabla 1. Dentro de las complicaciones se incluye un caso de una caída a los cuatro meses postoperatorios con un dolor en isquion derecho. Las imágenes de TAC no mostraron una compresión de raíz y una correcta colocación de la prótesis, en la que ésta se halla alineada con el borde posterior del cuerpo vertebral. Se realizó una laminotomía con microscopio en el lado derecho de L5-S1, tras lo cual los síntomas mejoraron. En un caso se diagnosticó un íleo paralítico postoperatorio. Los síntomas se mejoraron tras dos días de tratamiento conservador. En dos ocasiones se observaron los efectos de la simpatectomía, en las cuales el paciente notó la pierna derecha más fría y la izquierda más caliente. En ambos pacientes estos efectos desaparecieron dentro de los primeros seis meses. La movilidad media en el segmento operado supuso en el segmento L4/5 10º y en el segmento L5-S1 7º. Los valores medios podían en todo caso tomarse como valores de aproximación ya que se pueden dar pequeños errores en las mediciones de un solo investigador con una sola radiología. Los valores medidos corresponden a los resultados de otros autores (tabla 2).
Los resultados primeros a medio plazo con un seguimiento de 7-11 años en 55 pacientes no muestran para la prótesis ProDisk L ningún aflojamiento o migración16. De todos modos, en 15 pacientes en este intervalo se valoró un hundimiento en el platillo de > 2 mm. En una paciente apareció una fusión espontánea del segmento operado. Con otro modelo de prótesis de disco, la prótesis de disco Charité, no se halló en 100 pacientes tras 10 años ninguna subluxación ni ninguna fusión espontánea en esta serie de seguimiento10. Otras publicaciones más críticas revelan, sin embargo, que hubo casos aislados en los que se dio un desplazamiento anterior de la prótesis o un desgaste del polietileno13. Un estudio más reciente de 13 prótesis Charité retiradas tras 2,9-12,7 años reveló un desgaste promedio de 0,04 por año9. Por tanto, una cierta tasa de aflojamiento se puede esperar a largo plazo. Son probables más tarde operaciones de revisión. Este aspecto se ha de discutir con el paciente antes de la cirugía. A largo plazo parece tener sentido una revisión anual.
Correspondencia
Prim. Univ.-Doz. Dr. Michael Ogon
Leiter Abteilung III, Wirbelsäulenchirurgie Orthopädisches Spital Speising Speisingerstrasse 109
A-1130 Viena (Austria)
Tel.: (+43/1) 8018-2732; Fax: -2734
Correo electrónico: michael.ogon@oss.at