Notas preliminares
A pesar de los buenos resultados con las artroplastias de tobillo a corto-medio plazo que se han publicado3,6,13,17,18,24 la artrodesis de tobillo sigue siendo el tratamiento de elección en pacientes jóvenes y activos con altas demandas funcionales, en artritis reumatoide y en pacientes con importante deformidad5,8,10,23,25,26.
Desde la descripción original de la artrodesis de tobillo por E. Albert en 1882 (citado en Mann20), se han publicado más de 30 técnicas diferentes. En 1908, Goldthwait12 fue el primero en recomendar el abordaje transfibular. Gatellier11 y Allredge2 modificaron este abordaje volteando el peroné hacia distal preservando los ligamentos laterales. Horwitz15 preservaba las inserciones y ligamentos posteriores y volteaba el peroné hacia posterior. Refrescaba la cara medial peroneal y fijaba el peroné a la tibia mediante suturas transóseas. En 1948, Adams1 publica buenos resultados con la resección total del peroné distal y posterior recolocación del mismo una vez fijados la tibia con el astrágalo y fijación con tres tornillos. También se ha publicado la extirpación completa distal del peroné sin recolocación del mismo19.
El concepto de la artrodesis a compresión del tobillo fue introducido por Charnley7 en 1951. Se reducía considerablemente la incidencia de no fusión y se aceptó universalmente como técnica estándar. La fijación con tensores externos usados por Charnley tenía la ventaja de poder ser utilizados en situaciones de alteración de las partes blandas y en infecciones agudas. La desventaja era la necesidad del cuidado de los puntos de entrada de los clavos, la interferencia de los mismos con la deambulación, así como la frecuente sobreinfección de los clavos de Schanz y el aflojamiento de los mismos (18-80%, según se cita en Bauer4). Estudios más recientes con la utilización de tornillos muestran elevadas fusiones con pocas complicacione9,14,20-22. Con técnicas asistidas por artroscopia tenemos que esperar incluso un menor número de complicaciones y una mayor frecuencia de fusión27. Esta técnica sólo la podemos aplicar cuando no coexiste deformidad. La ventaja de las técnicas abiertas es que permite corregir deformidades mayores.
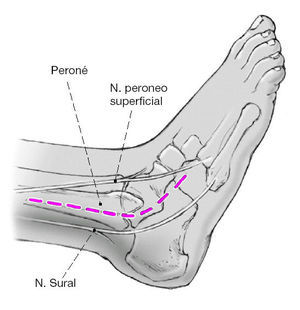
Nuestro principio quirúrgico reside en la artrodesis con tornillos a compresión combinado con un abordaje transfibular según Horwitz15. Nosotros modificamos la técnica, no obstante, preservamos las inserciones de partes blandas que se insertan en la parte posterior del peroné así como el periostio lateral del mismo. Esto garantiza un mayor aporte vascular al peroné distal. Después de la refijación el peroné actúa de forma biológica como un injerto óseo pediculado y de forma mecánica como una placa puente. El abordaje se realiza entre las áreas inervadas por el nervio sural y el nervio peroneo superficial. Se disminuye el riesgo de lesión nerviosa intraoperatoria permitiendo un excelente control de la corrección, en particular de la posición posterior del astrágalo que con frecuencia se encuentra subluxado hacia delante.
Principios quirúrgicos y objetivos
Conseguir una corrección y fijación estable del tobillo que se encuentra con un gran daño articular, clínicamente doloroso y con una función reducida o ausente y que con frecuencia se encuentra deformado. Después de retirar los restos de cartílago articular, se refresca el hueso subcondral y se alinea el tobillo en correcta posición las superficies óseas de tibia y astrágalo que se fijan a compresión con tornillos. Adicionalmente se utiliza el peroné distal para pontear la artrodesis a nivel lateral reforzando así la artrodesis del tobillo. Se consigue un tobillo indoloro, estable que permite el apoyo completo mientras que apenas interfiere la marcha.
Ventajas
* Riesgo disminuido de lesión nerviosa pues se realiza un abordaje en un plano internervioso entre el nervio sural y la rama lateral del nervio peroneo superficial.
* El abordaje transfibular permite una exposición excelente.
* Facilita la cruentación de las superficies articulares.
* Posibilita la corrección de deformidades mayores y posibilita la colocación del retropié en correcta posición bajo visión directa.
* Fácil colocación de los tornillos a compresión.
* Fijación tibioastragalina biológica y mecánicamente así como cosméticamente correcta con la fijación del fragmento peroneal.
* Cabe esperar una consolidación ósea exitosa.
Inconvenientes
* Al realizar superficies planas de tibia y astrágalo se produce un acortamiento de la extremidad entre 7-10 mm.
* Técnica con tiempo quirúrgico largo.
Indicaciones
* Artrosis avanzada y sintomática (dolor y limitación de la movilidad) secundaria a un traumatismo, artritis reumatoide o infección.
* Artrosis dolorosa en pacientes jóvenes activos que precisen grandes demandas físicas.
* Deformidad articular importante del tobillo afecto secundario a un traumatismo, infección así como a una neuroartropatía (articulación de Charcot).
* Necrosis avascular parcial del cuerpo astragalino o de la epífisis tibial distal.
* Cirugía de rescate de una prótesis de tobillo fallida.
Contraindicaciones
* Infección del tobillo aguda purulenta.
* Necrosis avascular total del astrágalo.
* Mala cobertura cutánea.
* No limitación de edad.
Información para el paciente
* Riesgos quirúrgicos habituales como hemorragia, tromboflebitis, embolia y infección.
* Información sobre las medidas preventivas y terapéuticas.
* Riesgo de lesionar el nervio sural, la rama lateral del nervio peroneo superficial, nervio tibial, la rama maleolar medial de la arteria tibial posterior.
* Posibilidad de precisar injerto óseo de la cresta ilíaca.
* Riesgo de no consolidación en un 7-12% según la literatura14,20.
* Posibilidad de precisar la retirada de los tornillos, si estos producen molestias, una vez consolidada la artrodesis.
* La marcha suele ser normal y sin cojera. De todas maneras la artrodesis limita la habilidad para caminar.
* A lo largo del tiempo pueden alterarse las articulaciones vecinas por un aumento de solicitación.
* Riesgo de presentar una distrofia simpaticorrefleja con limitación dolorosa del pie y dedos.
* No podrán utilizarse zapatos de talón alto.
Estudio preoperatorio
* Radiografías del tobillo en dos planos para decidir si realizamos una simple artrodesis o si es preciso realizar una resección ósea para permitir una mayor corrección.
* Determinar el grado de rotación externa del tobillo contralateral.
* Ducha antiséptica la noche previa a la cirugía (solución de Betadine®, Mundipharma Medical Company, Hamilton, Bermuda).
Instrumental quirúrgico e implantes
* Separadores de Langenbeck pequeños y medianos (largos, estrechos).
* Separadores tipo Hohmann pequeños y romos ("fibula- Hohmann").
* Escoplos rectos y curvados (5 y 10 mm de ancho).
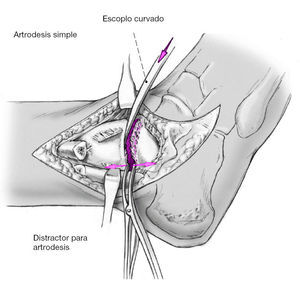
* Distractores para artrodesis (estrecho y ancho).
* Sierra oscilante.
* Broca.
* Agujas de Kirschner de 2,0 mm.
* Tornillos de compresión de 4,5 y 6,5 mm y tornillos canulados de 6,5 mm con su instrumental correspondiente.
* Tornillos de cortical de 3,5 mm.
* Protector de broca.
* Intensificador de imagen.
Anestesia y posición del paciente
* Anestesia regional o general.
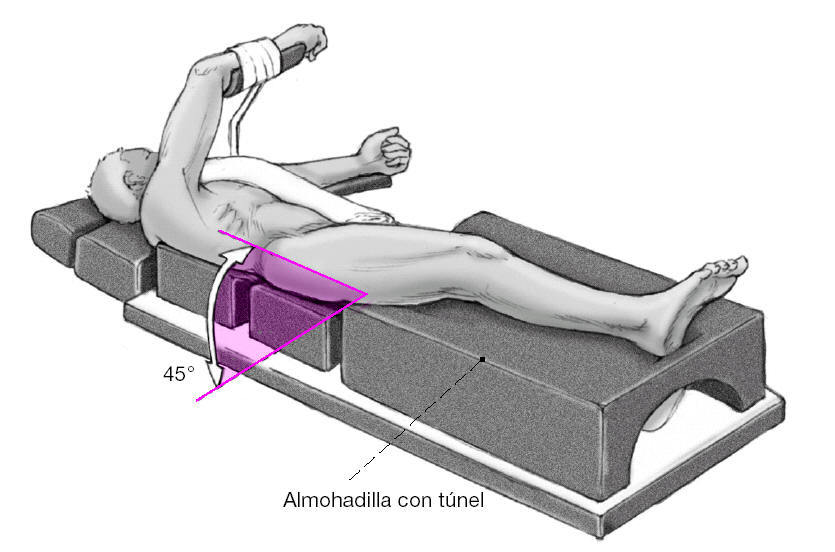
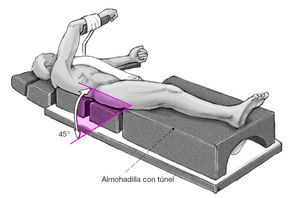
* Posición semilateral apoyado en un colchón almohadillado; cojín en forma de cuña debajo de la pelvis y tórax. Fijación estable del paciente con apoyos en ambos lados para evitar que el paciente se ladee. La extremidad afecta se coloca apoyada sobre una colchoneta con túnel para la colocación de la pierna contralateral. El brazo izquierdo se abduce hasta 70 grados y se coloca sobre un soporte ligeramente elevado donde se fija. El otro brazo se coloca sobre un soporte de brazo con el codo flexionado a 90 grados (fig. 1).
Figura 1.Posición del paciente.
* Torniquete a nivel del muslo; desinfección de la extremidad hasta el torniquete. Entallado libre de la extremidad incluyendo la rodilla. Elevación de la extremidad 30 segundos e inflar el manguito de isquemia.
Técnica quirúrgica
Figuras 2 a 10
Figura 2.
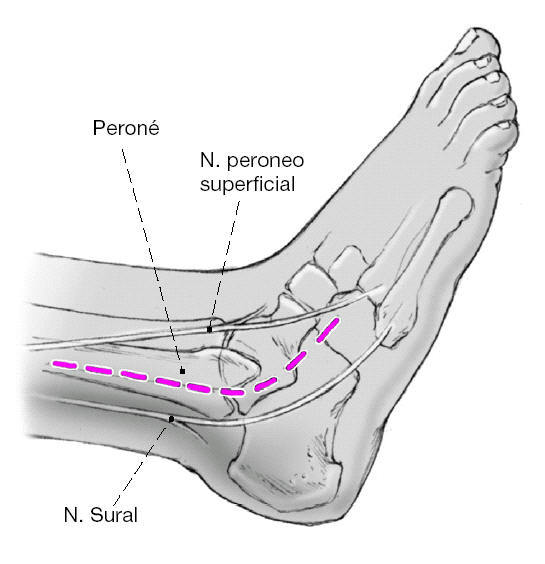
La incisión quirúrgica se inicia a 10 cm de la punta del maléolo peroneal, continua a lo largo del margen posterior del peroné en dirección distal, se inclina hacia delante hacia la base del 4º metatarsiano y finaliza a nivel del cuboides. El abordaje se localiza entre las áreas inervadas por los nervios sural y peroneo superficial.
Figura 3
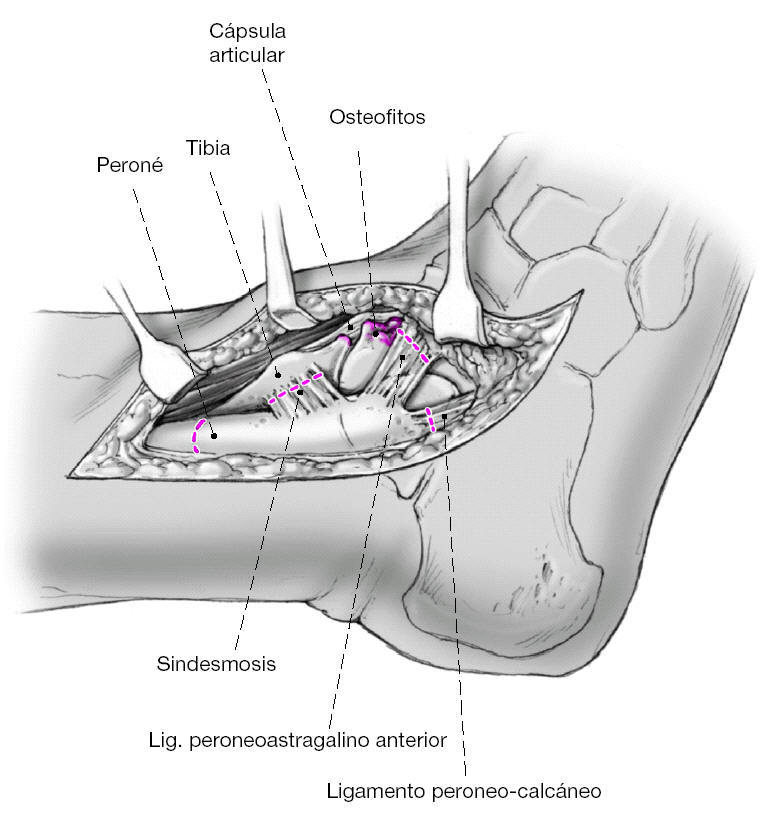
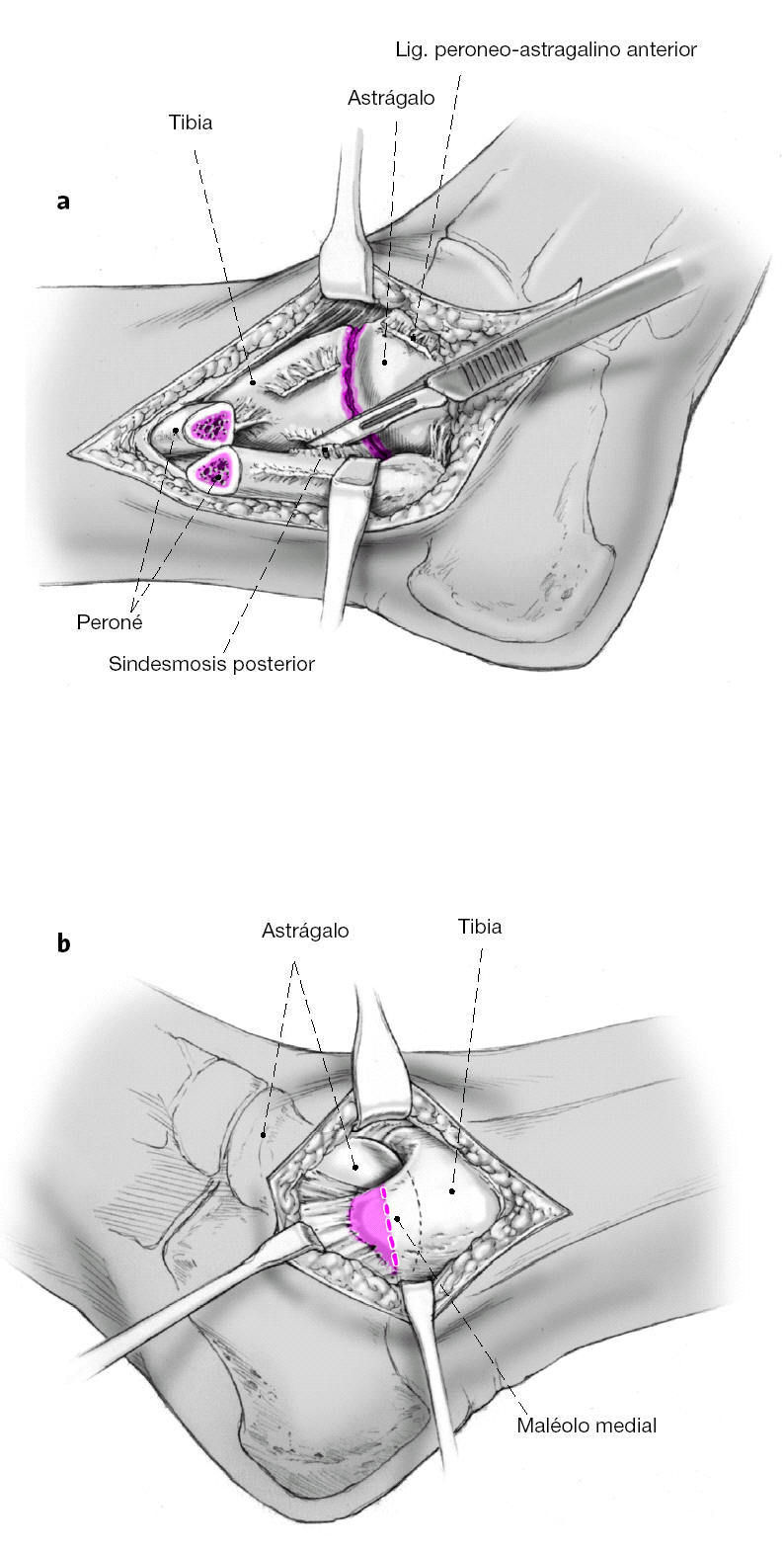
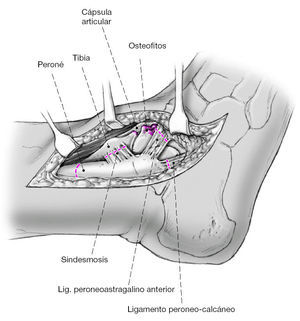
Se expone de forma meticulosa y estrictamente epiperióstica el peroné distal, la sindesmosis anterior, y la superficie anterior tibial por encima del maléolo interno. Es de máxima importancia la preservación de los vasos periósticos. Retracción de las partes blandas que se encuentran anteriores a la cápsula articular. Visualización de la inserción capsular distal sobre el cuello del astrágalo. Resección de la cápsula anterior. Resección de los osteofitos del cuello astragalino y del margen anterior tibial. Sección de los ligamentos tibioperoneos anterior y posterior y del peroneo-calcáneo.
Figuras 4a y b
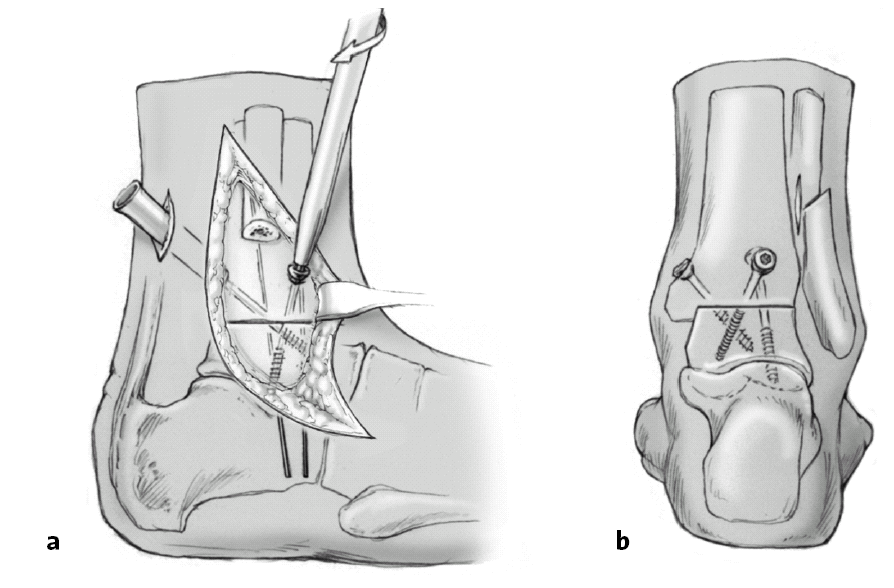
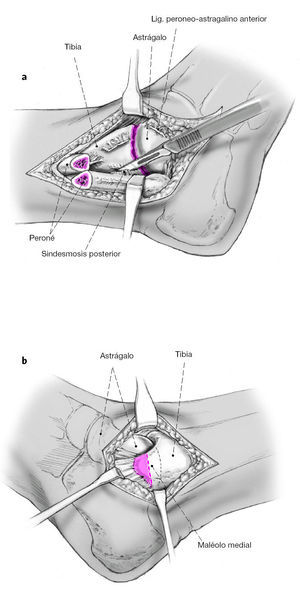
a) Incisión oblicua del periostio peroneal desde la articulación del tobillo hasta unos 3 cm en sentido proximal. Colocación de dos separadores tipo Hohmann alrededor del peroné para protección de las partes blandas. Osteotomía oblicua del peroné con sierra oscilante desde proximal lateral a medial distal. El peroné se voltea hacia posterior con la ayuda de un separador tipo Langenbeck. Se desinserta el ligamento tibioperoneo de la tibia. Se visualiza la articulación entera desde la porción anterior a la posterior.
b) Resección de la punta del maléolo tibial que casi siempre es necesario exceptuando los casos de simple artrodesis, porque si no es más difícil conseguir un buen contacto entre las superficies óseas en el lado medial. Además, sin esta resección es difícil corregir la subluxación anterior del astrágalo que suele asociarse en estos casos
La artrodesis en casos de deformidad: incisión posteromedial de unos 6 cm de largo a lo largo del tendón tibial posterior y centrada a nivel del maléolo interno. Disección subperióstica del maléolo medial y resección de la punta (5-8 mm). Refrescamiento de la gotera medial.
Figuras 5a y b
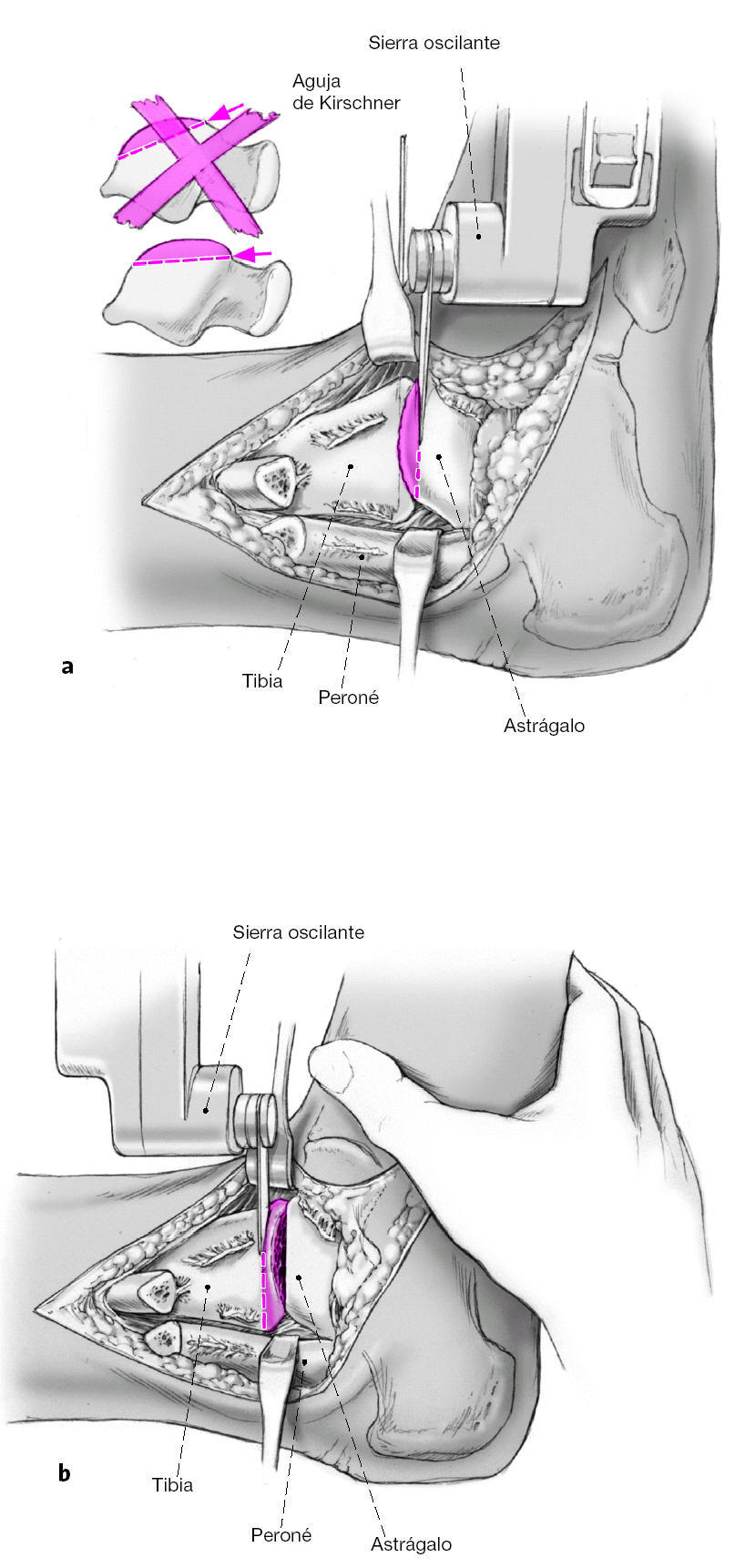
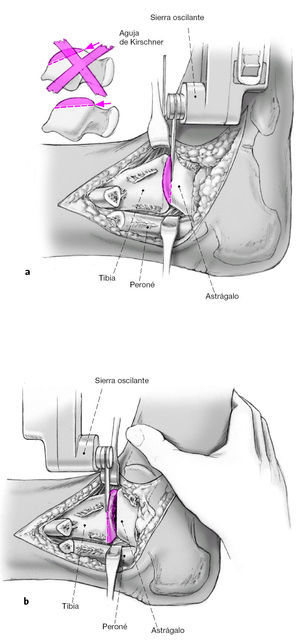
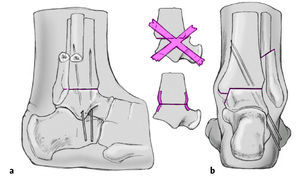
Resección de la superficie articular de la cúpula astragalina desde la cara lateral con una sierra oscilante. Es importante que la sierra este paralela a la planta del pié y que el corte se inicie en el borde anterior de la cúpula astragalina. Esta área debe estar bien visible para no realizar únicamente un corte de la superficie posterior astragalina. Se reseca una pastilla ósea de un grosor no mayor a 5 mm (a). El pie se coloca en la posición deseada y mantenido por un ayudante. Podemos colocar agujas guía en la superficie de corte del astrágalo o en la tibia distal para que nos sirvan de referencia para el corte óseo. Resección de la tibia distal paralelamente a la superficie de resección del astrágalo (b). La resección debe ser lo más fina posible (apenas subcondral en la parte más delgada). La resección debe finalizar a 10 mm de la cortical medial para prevenir una osteotomía accidental de todo el maléolo medial. Es útil la colocación de una aguja de Kirschner en sentido anteroposterior para indicarnos donde finaliza la osteotomía.
Figura 6
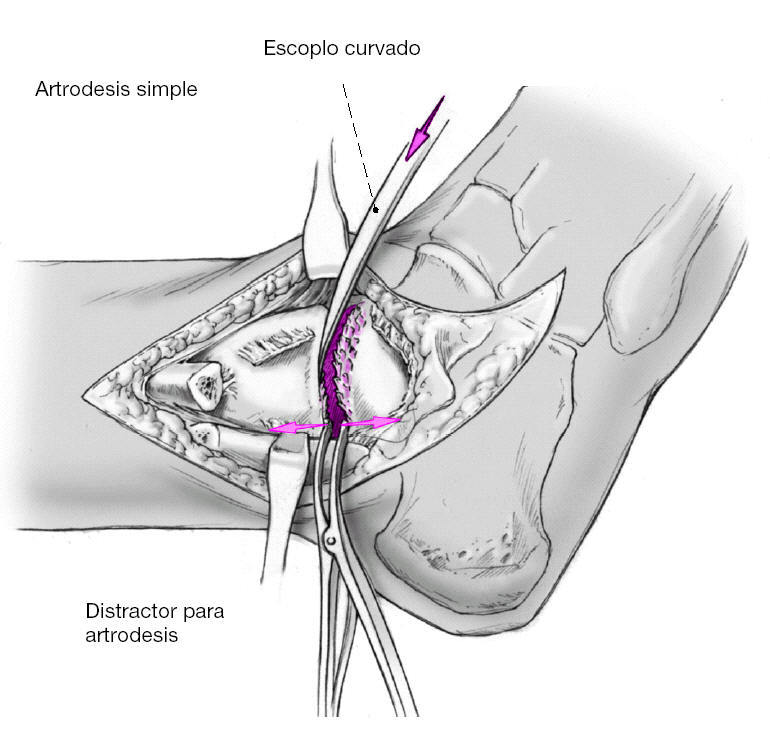
Artrodesis simple: si no se precisa corrección de deformidad, los contornos óseos pueden preservarse y las superficies articulares pueden cruentarse con un escoplo curvo. Este procedimiento no comporta acortamiento de la extremidad. No es preciso cruentar la gotera medial, si las superficies pueden adaptarse correctamente a nivel medial. La utilización de un distractor permite la mejor visualización de las superficies articulares. Las palas del distractor debe ir cambiándose de posición anterior a posterior paulatinamente. Para incrementar la superficie de contacto se crean pétalos óseos en la superficie con el escoplo lo que disminuye la dureza de la superficie y aumenta la estabilidad. Ayudará a una consolidación más rápida.
Figuras 7a y b
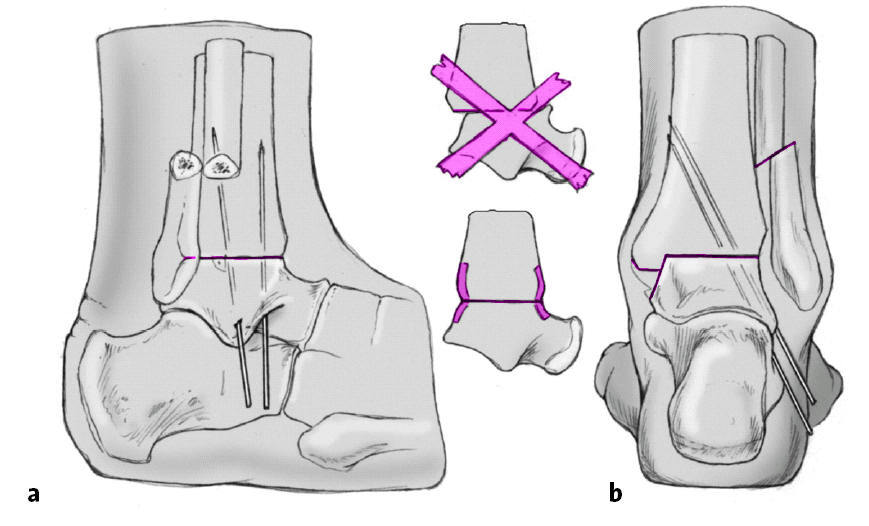
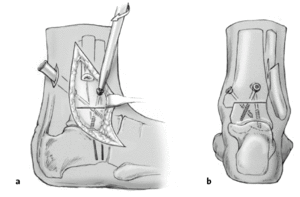
El astrágalo se coloca perpendicular a la tibia y en la rotación externa deseada y provisionalmente mantenido con 2 o 3 agujas de Kirschner de 2 mm (a). Hemos de comprobar que el astrágalo esté correctamente posicionado hacia posterior sin que exista subluxación anterior. Resección de los osteofitos del cuello astragalino que bloqueen este desplazamiento posterior. El borde posterior astragalino debe estar en línea con la cortical tibial posterior. Por otro lado un posicionamiento demasiado posterior del centro del astrágalo puede condicionar una alteración de la marcha desfavorable. (Estudio personal no publicado). Para comprobar la correcta posición de la artrodesis, colocamos una plataforma plana (cristal estéril) que apoyamos sobre el pie.
El pie debe situarse perpendicular a la pierna en el plano sagital y transversal (eje de referencia: diáfisis peroneal desde la osteotomía a la cabeza peroneal; b). El talón debe colocarse en ligero valgo y con una rotación externa de entre 15-20º (como habremos determinado en el lado sano preoperatoriamente).
La posición de la artrodesis se comprueba en dos planos con el intensificador de imágenes. Verificaremos la posición así como el contacto de las superficies de artrodesis.
Figuras 8a y b
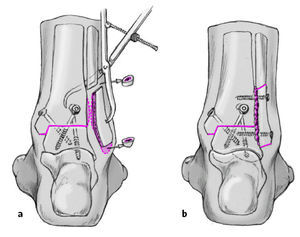
a) La fijación interna empieza con un tornillo a compresión introducido en la tibia desde posterolateral hacia la cabeza y cuello astragalino en dirección anteromedial. Este tornillo previene un desplazamiento anterior del astrágalo y comprime las superficies óseas. A veces no es posible la inserción de este tornillo a través de la herida quirúrgica y se realizará otra incisión adicional de 3 cm de longitud lateral y proximal al tendón Aquiles (atención: nervio sural). Disección roma entre los músculos peroneos y el flexor propio del dedo gordo hasta la superficie posterior tibial y inserción de una guía de broca grande (diámetro interno de 9 mm). Introduciremos una aguja guía para la colocación de un tornillo canulado o una broca para la colocación de un tornillo a compresión. La posición se comprueba con un intensificador de imágenes. Un segundo tornillo a compresión se coloca en la cara anterolateral de la tibia lo más vertical posible hasta el centro de la mitad externa del astrágalo. Dependiendo de la elasticidad de los tejidos y para evitar un estiramiento excesivo del paquete neurovascular realizaremos una pequeña incisión anterior y utilizaremos una cánula para la protección de las partes blandas. Los tornillos se aprietan de forma alternante controlando a su vez la posición del tobillo con el intensificador de imágenes.
b) Si observamos movilidad del foco de artrodesis con la manipulación forzada o existe una separación medial consideraremos o la colocación de un tercer tornillo a compresión proximal al maléolo interno dirigido hacia el centro del astrágalo. En nuestra experiencia esto suele ser raramente necesario. Además no suele ser necesario colocar este tornillo muy posterior pues el tendón de Aquiles ejerce una banda de tensión posterior que estabiliza el tobillo.
Figuras 9a y b
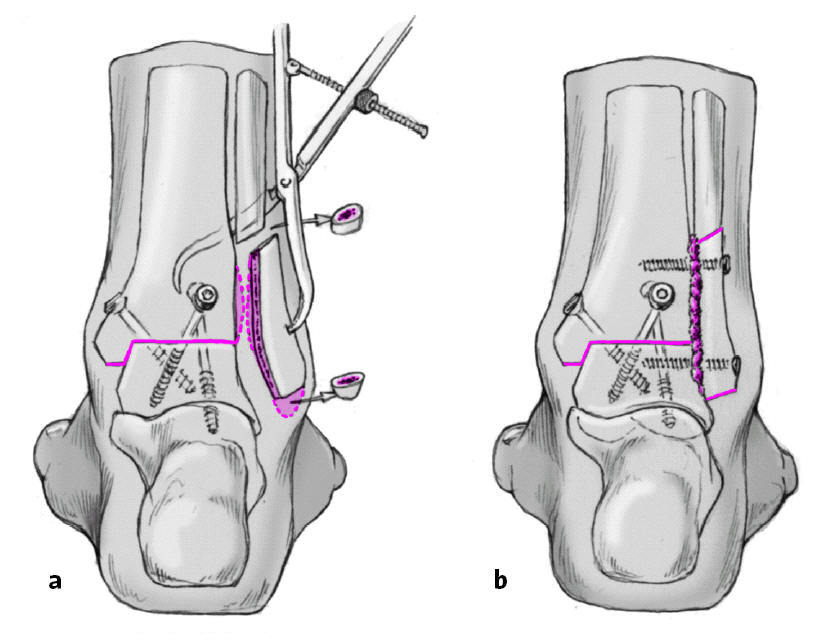
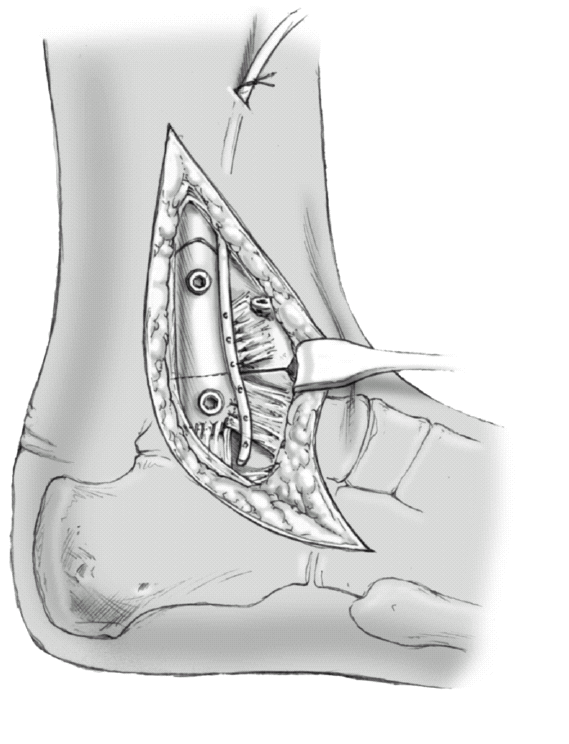
Cuando hayamos completado la artrodesis tibioastragalina resecamos la cortical medial del maléolo lateral con sierra oscilante. Se moldea el peroné para permitir un correcto contacto con la tibia y el astrágalo. Debido al acortamiento secundario a la cruentación tibiotalar deberemos realizar una osteotomía del peroné de unos 5-10 mm. Este segmento de peroné extraído, la punta del maléolo interno y otros fragmentos óseos que se obtengan se utilizarán como injerto óseo alrededor del área de artrodesis. La superficie lateral de la tibia y astrágalo se cruenta. Se reduce el peroné mediante una pinza de reducción sobre la tibia y astrágalo (a) y se fija con dos tornillos de cortical de 3,5 mm utilizando el principio de compresión (fijación uni o bicortical dependiendo dela calidad ósea; b).
Figura 10
Los colgajos periósticos de la tibia y del maléolo así como los ligamentos se suturan. Esto previene la formación de espacios muertos lo que comporta formación de hematomas. Colocación de drenaje aspirativo, sutura fascial y del tejido subcutáneo con sutura reabsorbible de 2-0 o 3-0. Sutura piel con sutura irreabsorbible de 3-0 o 4-0 según técnica de Donati. En la cara medial suturaremos el muñón del ligamento deltoideo al periostio así como de tejido subcutáneo y piel como en el lado externo. No precisa la colocación de drenaje pues comunica con el lado externo.
Se practican radiografías del tobillo en dos planos.
Tratamiento postoperatorio
* Se coloca una botina de yeso de descarga inmediatamente después de la cirugía. Se retira el apósito al 2º día postoperatorio. Se retira el drenaje aspirativo y se coloca un apósito simple. Cuando la herida esté seca y exista poco edema se coloca un yeso de plástico ligero Soft-Scotchcast. Esto permite iniciar una deambulación precoz con descarga con ayuda de una muleta. Se retira la sutura a los 10-14 días del postoperatorio y se coloca un nuevo Soft-Scotchcast; se permite una carga de 10-15 kg durante las próximas cuatro semanas. Se indica fisioterapia si el paciente no tiene habilidad para deambular con muletas. Se retira el yeso de plástico a las 6 semanas y se realiza un control radiológico en dos planos. Si existe una progresión hacia la consolidación puede aumentarse la carga hasta 25-30 kg con botina de protección que permita la carga en pacientes que se encuentran inseguros o únicamente con una bota de soporte. Se recomiendan medias de compresión para evitar edema de la pierna. El siguiente control radiológico se realiza a las 10 semanas. Si la consolidación progresa adecuadamente la carga puede incrementarse gradualmente hasta la carga completa. Generalmente, a los tres meses de la intervención es posible la deambulación sin ayuda.
* Se realiza profilaxis de la tromboembolia mediante heparina de bajo peso molecular hasta la carga completa sin yeso. Deberán retirarse los tornillos que produzcan molestias una vez conseguida la fusión. Último control clínico-radiológico al año de la intervención.
Errores, riesgos y complicaciones
* Mala alineación en varo, valgo, flexión o extensión: corrección mediante una nueva resección, si es posible, únicamente a nivel de tibia. De otra manera el anclaje del tornillo a nivel del astrágalo puede alterarse. En caso de exceso de resección se puede aportar injerto autólogo de cresta ilíaca.
* Posición excesivamente anterior del astrágalo: generalmente debido a la falta de resección de los osteofitos anteriores del astrágalo (sobretodo cara medial), de la punta del maléolo interno o del margen posterior tibial. Deberá realizarse una resección que permita la correcta colocación del astrágalo. La reposición correcta del astrágalo sólo es posible si las superficies óseas de tibia y astrágalo son planas.
* Resección completa del maléolo interno en lugar de únicamente la punta: refijación con dos tornillos de 3,5 mm de cortical.
* Retardo de consolidación o seudoartrosis: revisión incluyendo refrescamiento de las superficies articulares, desbridamiento de las zonas escleróticas, aporte de hueso corticoesponjoso, y fijación con tornillos a compresión.
* Lesión del nervio sural o de la rama lateral del nervio peroneo superficial: sutura con la ayuda de lupas de aumento o microscopio.
* Lesión del nervio tibial: exploración nerviosa mediante un abordaje dorsomedial. Apertura del retináculo de los flexores y sutura con microscopio.
* Lesión de la arteria tibial posterior: exploración con un abordaje dorsomedial, reparación microquirúrgica.
* Molestias por protusión de la cabeza de los tornillos: pueden retirarse una vez se haya consolidado la artrodesis.
* Pie equino después de la fusión completa: elevación del talón. Si es muy sintomático, osteotomía y nueva artrodesis.
Resultados
Entre enero de 1997 y mayo de 2001, hemos empleado esta técnica descrita en 22 pacientes (23 tobillos). Se ha efectuado un seguimiento clínico-radiológico > 1 año en 19 pacientes (20 tobillos). Un paciente no pudo localizarse, dos desarrollaron un trastorno psiquiátrico severo y no pudieron presentarse para su evaluación. El tiempo medio de seguimiento fue de 39 meses (12-69 meses).
La edad media de las 4 mujeres y 15 hombres en el momento de la cirugía fue de 52 años (27-75). La indicación quirúrgica fue una artropatía postraumática en 10 pacientes, 4 pacientes presentaban una articulación del tobillo muy alterada asociado a pie cavo debido a una enfermedad neurológica, una artrosis primaria en 3 pacientes, una artritis séptica en 2 pacientes y en un paciente una artropatía por hemocromatosis. En un paciente realizamos una artrodesis bilateral con un intervalo de 13 meses. En cuatro pacientes fue preciso combinar una artrodesis de tobillo y subtalar o la realización de una artrodesis de tobillo en un paciente que ya tenía una artrodesis subastragalina.
Se han excluido los pacientes a los que se les ha realizado una artrodesis de tobillo con otras técnicas como la cruentación articular artroscópica y colocación de un fijador externo.
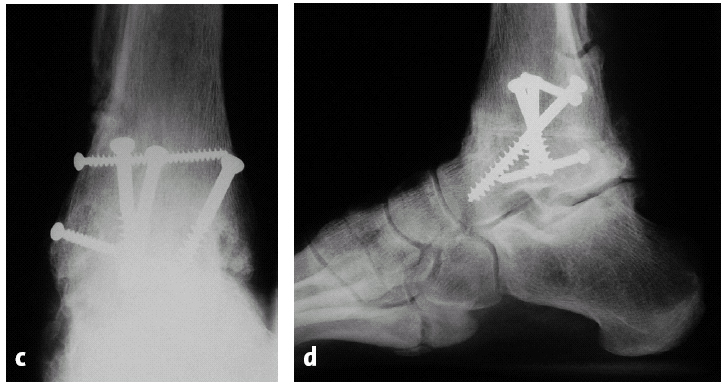
En el control radiológico efectuado a los 3 meses o al final del seguimiento todas las artrodesis habían consolidado. En un paciente evidenciamos una flexión plantar de 3º a pesar de procurar una posición plantígrada. En otro paciente la osteotomía de peroné no consolidó y acabó en seudoartrosis; no se realizó tratamiento pues el paciente toleraba esta situación (figs. 11a a 11d). En siete pacientes no se evidenciaron cambios degenerativos en articulaciones vecinas (subastragalina y articulaciones de Chopart y Lisfranc); de toda manera 8 pacientes mostraron leves signos degenerativos en la articulación astragaloescafoidea, 6 pacientes mostraron un ligero aumento de la esclerosis y mínimo estrechamiento de la articulación subtalar (figs. 12a a 12d).Observamos cambios degenerativos a nivel articulación calcaneocuboidea en un paciente y uno en la articulación escafocuneana.
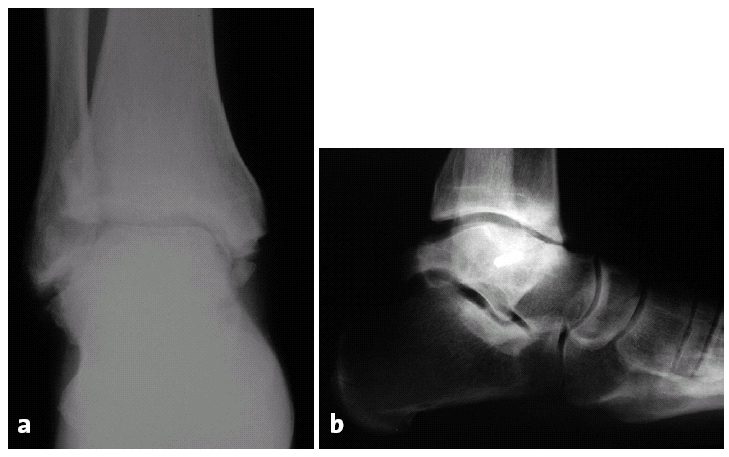
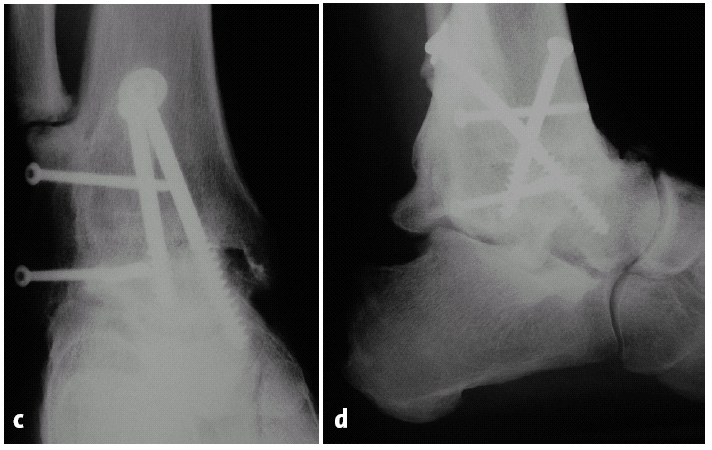
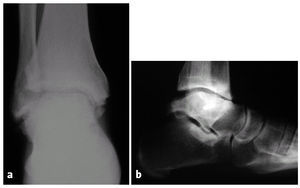
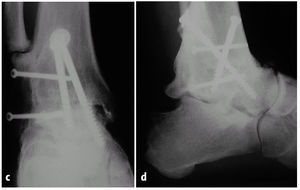
Figuras 11a y b.Paciente de 35 años con artrosis postraumática severa de tobillo 10 años después de una fractura de astrágalo.
Figuras 11c y d.Evolución a los 5 años de la artrodesis con un abordaje transfibular. Correcta posición del retropié, consolidación sólida de la artrodesis con una seudoartrosis asintomática del peroné.
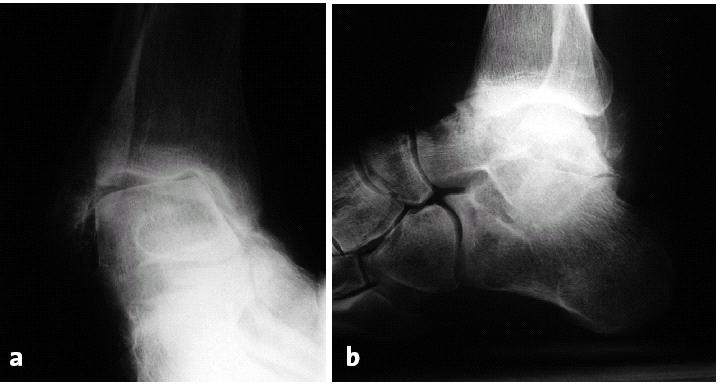
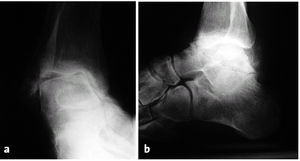
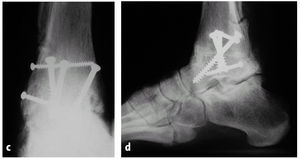
Figuras 12a y b.Paciente de 56 años de edad con una polineuropatía de origen desconocido así como una inestabilidad en varo del retropié y un pié cavo presente desde la adolescencia. Radiografías en proyección lateral y anteroposterior.
Figuras 12c y d.Evolución a los 5 años de la artrodesis a través de un abordaje transfibular. En este caso se asoció un abordaje medial. La radiografía lateral muestra cambios discretos y asintomáticos de la articulación subastragalina. Correcta posición de la artrodesis.
Al final del seguimiento la mayoría de pacientes estaban satisfechos con el resultado de la cirugía. La puntuación AOFAS (American Orthopaedic Foot and Ankle Society) del retropié16 con un máximo de 86 puntos al excluir la puntuación de la flexión/extensión (máximo 8 puntos) y la inversión/eversión (máximo 6 puntos). Nueve de nuestros pacientes consiguieron 86 puntos, 8 entre 70 y 84, y tres entre 40 y 58 puntos. El paciente que obtuvo 40 puntos presentaba una atrofia muscular espinal que limitaba su movilidad. Refería dolor muscular matutino y el dolor relacionado con la actividad en ambos pies era suficientemente severo para la toma de analgésicos regularmente. El paciente, a pesar de todo, refería que su situación había mejorado notablemente.
La puntuación media de la escala AOFAS era de 78,5 puntos (40-86 puntos).
Encontramos siete complicaciones: un paciente presentó un aumento de la hipoestesia que ya presentaba previa a la cirugía en el territorio de los nervios tibial y peroneo superficial. Esta hipoestesia fue debida a un accidente (caída mientras practicaba ciclismo de montaña, presentando una fractura conminuta de pilón tibial, que se trató con osteosíntesis interna y evolucionó con una malaalineación secundaria). Otro paciente presentó una hipoestesia en todo el territorio del nervio tibial en el postoperatorio. Se realizó una descompresión inmediata evidenciándose una cicatriz retromaleolar que envolvía el nervio secundaria a múltiples esguinces. Persistió una hipoestesia a nivel del dedo gordo. Muy probablemente la tracción intraoperatoria con el distractor lesionó por tracción al nervio que estaba envuelto en un tejido cicatricial. Un tercer paciente presentó una hipoestesia del dedo gordo sin que se averiguara el mecanismo exacto de dicha lesión. Esta alteración sensitiva mejoró de forma considerable a los 13 meses de la cirugía.
Otras complicaciones incluyen un hematoma postoperatorio que precisó drenaje, una necrosis superficial de los márgenes de la herida quirúrgica en el paciente afecto de hemocromatosis, que curó espontáneamente, una distrofia simpaticorrefleja que requirió tratamiento y una seudoartrosis de peroné que no precisó tratamiento pues el paciente presentaba poca sintomatología.
Correspondencia
Dr. Martin Weber
Universitätsklinik und Poliklinik für Orthopädische Chirurgie Inselspital
CH-3010 Bern
Tel.: (+41/31) 632-2220; fax: -3600
Correo electrónico: martin.weber@insel.ch