adecuadamente mediante flexión plantar del pie. Lesiones localizadas de cartílago grado 3 y 4 de Outerbridge y de la "International Cartilage Repair Society" que se han tratado sin éxito con otros procedimientos artroscópicos (resección, curetaje y perforaciones, microfracturas).
Molestias álgicas y limitación de la movilidad debidas a las lesiones. Contraindicaciones Osteoporosis (densidad mineral ósea al menos 2,5 desviaciones estándar por debajo de la media del pico de masa ósea). Paciente poco colaborador. Patologías de base tales como la vasculopatía obstructiva periférica, diabetes, polineuropatía, tratamientos corticoideos prolongados. Lesiones osteocondrales extensas grados 3 y 4 (Outerbridge, International Cartilage Repair Society) de la cúpula del astrágalo. Edad > 60 años. Lesiones osteocondrales de la parte anterior de la cúpula del astrágalo. Técnica quirúrgica Abordaje anterior del tobillo y apertura de la articulación. Incisión longitudinal del periostio de la superficie anterior de la tibia. Se perforan dos orificios en sentido anteroposterior para facilitar la posterior fijación de la cuña tibial planificada. Osteotomía de un bloque óseo triangular de la tibia con base distal, cortando el cartílago articular con bisturí, y movilización del bloque óseo. Se coloca el trasplante osteocondral procedente de una parte libre de carga de la cúpula astragalina anterior en el defecto astragalino previamente preparado. Fijación del bloque óseo y cierre de la herida. Resultados Entre enero de 2000 y febrero de 2001, ocho pacientes fueron intervenidos mediante la técnica descrita (cinco mujeres, tres hombres, edad media 26 años). Seguimiento medio de 29 meses. La puntuación media en la Escala de Tobillo de Friburgo mejoró de 54 puntos en el preoperatorio a 92 puntos en el postoperatorio. La resonancia magnética nuclear (RMN) postoperatoria ya mostraba a los 6 meses, una buena integración y vitalidad del bloque óseo tibial fijado y de los cilindros osteocondrales.
Notas preliminares
Los trasplantes osteocondrales autólogos constituyen una técnica establecida para tratar lesiones osteocondrales astragalinas grados III y IV de Berndt y Harty1.
Las lesiones de las partes media y posterior de la cúpula del astrágalo requieren un abordaje adecuado para ver correctamente, como es la osteotomía del maléolo medial. Sin embargo, esta técnica, puede producir: en casos de fijación inadecuada del retináculo extensor subluxación o pinzamiento de los tendones que entorpezcan la rehabilitación, estiramiento del paquete neurovascular, y seudoartrosis; también incongruencia articular que conduzca a la artrosis4,9,11,15-17. Por todo ello se ha desarrollado un nuevo abordaje que respete el maléolo: movilización temporal de un bloque óseo de la parte anterior de carga de la tibia distal. Flick & Gould describieron en 19853 los primeros intentos de abordaje de las lesiones osteocondrales mediales mediante la resección de un fragmento osteoarticular pequeño; retiraban el fragmento con un escoplo curvo de 4-6 mm de grosor y 6-8 mm de profundidad y lo rechazaban. Para exponer las lesiones más posteriores, el bloque óseo debe ser mayor y permitir la recolocación dado su papel como superficie de carga. En el 2002, Sammarco & Makwana13 publicaron una técnica que consistía en la retirada temporal de un bloque óseo de la tibia con 5 caras mediante sierra oscilante y su posterior reposición. Desde el año 2000, utilizamos un bloque óseo más pequeño de 4 caras con forma piramidal.
Principios quirúrgicos y objetivos
Abordaje anterior del tobillo sin interferir en las estructuras ligamentosas. Se necesita un escoplo fino para obtener una brecha de osteotomía tan estrecha como sea posible. El cartílago articular se corta únicamente con bisturí. Se hacen dos orificios con broca en el bloque óseo antes de la osteotomía para facilitar su recolocación exacta. Se introduce un periostótomo ligeramente curvo, de 1 cm de grosor, en el espacio articular para proteger la superficie articular del astrágalo. Se fija el bloque óseo con implantes reabsorbibles, se sutura el periostio.
Los objetivos son la reconstrucción y preservación de la forma y de la función de la parte superior de la articulación del tobillo, eliminar el dolor y las irritaciones, así como prevenir la artrosis.
Ventajas
* Exposición excelente de la lesión osteocondral astragalina situada en la zona posterior.
* No hay riesgo de laxitud ligamentosa postoperatoria.
* La osteotomía puede situarse exactamente encima de la lesión.
* Gracias a la fijación con implantes reabsorbibles no es necesaria la retirada del material.
Inconvenientes
* Técnica quirúrgica compleja.
* Riesgo de lesión del cartílago articular de la tibia y del astrágalo.
* Deprivación transitoria circulatoria y metabólica del bloque osteoarticular retirado; su reincorporación dura muchos meses.
* La fijación inestable o imprecisa del bloque de hueso producirá irritación y artrosis de tobillo.
Indicaciones
* Lesiones osteocondrales grado III (el fragmento está desprendido pero no desplazado) y grado IV (el fragmento está desplazado) según Berndt & Harty1 en las porciones media y posterior de la cúpula del astrágalo que no son accesibles o que sólo se pueden alcanzar de forma inadecuada a pesar de la flexión plantar forzada.
Contraindicaciones
* Osteoporosis (densidad mineral ósea al menos 2,5 desviaciones estándar por debajo de la media del pico de masa ósea)10.
* Paciente de colaboración dudosa.
* Patología concomitante como la vasculopatía obstructiva periférica, diabetes, polineuropatía, tratamiento corticoesteroideo prolongado.
* Lesiones osteocondrales de la cúpula del astrágalo extensas (grado 3 y 4 de acuerdo a Outerbridge12 y la clasificación de la International Cartilage Repair Society2).
* Edad > 60 años.
* Lesiones osteocondrales de la parte anterior de la cúpula del astrágalo.
Información para el paciente
* Riesgos quirúrgicos habituales como la infección de la herida, hematoma, tromboflebitis, y embolia.
* Utilización de dos muletas y carga parcial de la extremidad intervenida (10-15 kg) durante 6 semanas.
* Riesgo de lesión de las ramas cutáneas del nervio peroneo profundo con hipo o disestesias del dorso del pie.
* Derrame del tobillo que precisa aspiración.
* Riesgo de recolocación de la cuña de tibia inadecuada o contención insuficiente dando dolor y artrosis.
* Riesgo de infección ósea o de partes blandas, con necesidad de revisión.
* Se precisa la extracción de un cilindro osteocondral de una zona libre de carga del mismo astrágalo o de la rodilla ipsilateral.
* Puede ser necesaria una reintervención.
* No disponemos aún de resultados a medio y largo plazo.
Planificación preoperatoria
* Entrenamiento de la deambulación con muletas y carga parcial.
* Pedicura.
* Rasurado del campo quirúrgico inmediatamente antes de la cirugía.
* Comprobación de la estabilidad ligamentosa del tobillo, y radiografías en inversión y eversión forzadas.
* Radiografías de ambos tobillos en dos planos.
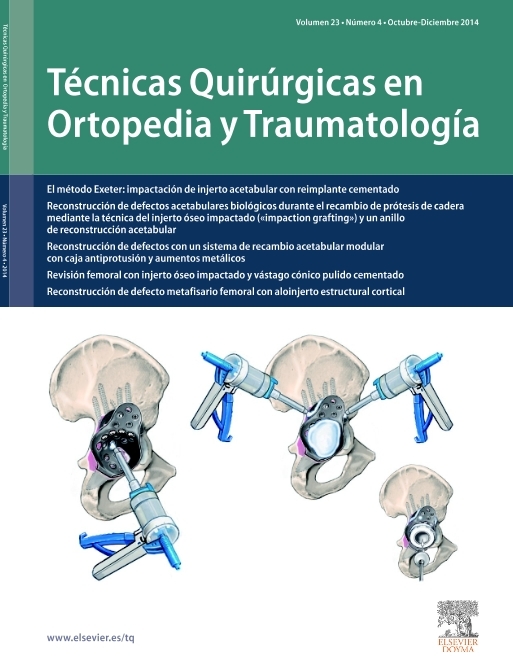
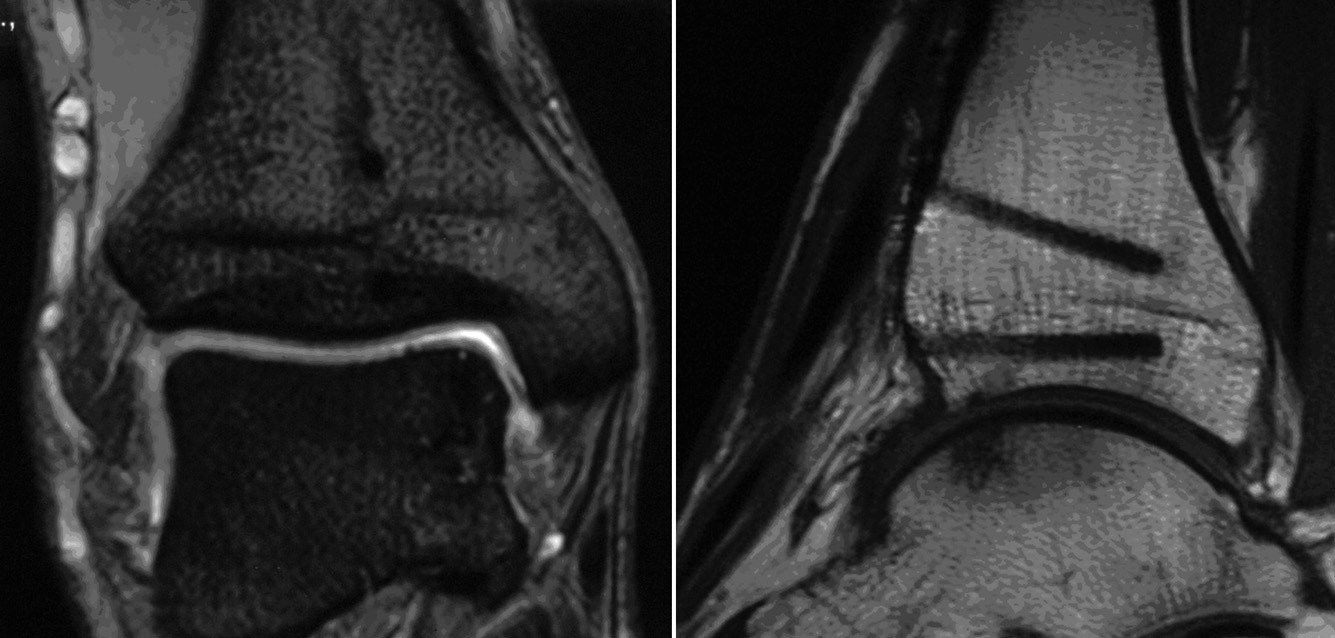
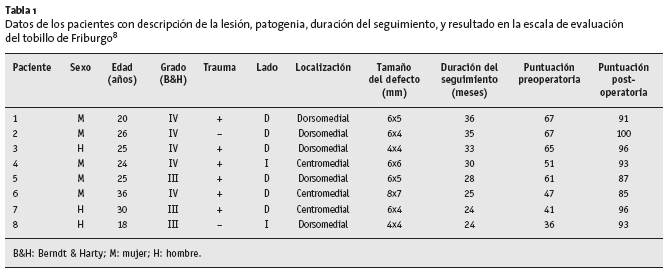
* RMN para determinar la extensión y localización de la lesión (fig. 1).
* Si existe duda de la etiología del dolor: evaluación neurológica.
Instrumental quirúrgico e implantes
* Instrumental para artroscopia de tobillo.
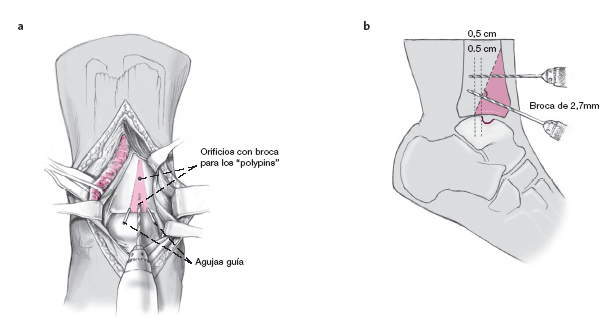
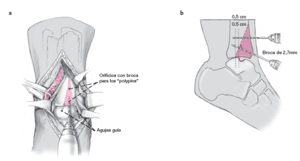
* Escoplos finos de varios anchos (0,5, 1,0, 1,6, y 2,5 cm; fig. 2a).
* Martillo (fig. 2a). * Periostótomo ligeramente curvo, ancho de 1 cm (fig. 2a).
* Bisturí.
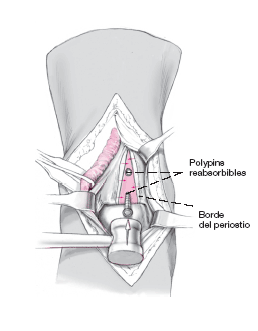
* Implantes reabsorbibles de poliglicolato, diámetro de 2,7 mm para fijar el bloque tibial ("polipins", Centerpulse Orthopedics Division, Compañía Zimmer) (fig. 2b).
* Instrumental para extracción de cilindros osteocondrales autólogos (Soft Delivery System, Centerpulse; fig. 2c).
* Sutura reabsorbibles 5-0 para el periostio.
* Drenaje aspirativo, calibre 8.
Figura 1. RMN de tobillo en la que se observa una lesión osteocondral de la porción posterior del astrágalo.
Figura 2a
Figura 2b
Figura 2c
Figuras 2a-c
Instrumental quirúrgico.
a) Escoplos muy finos de varias anchuras (0,5, 1,0, 1,6, y 2,5 cm; en el centro), martillo (izquierda), y periostótomo ligeramente curvo de 1 cm de anchura (derecha).
b) Polypin (implante de poliglicolato reabsorbible de 2,7 mm, Centerpulse, Sulzer Medica) para la síntesis del bloque óseo. Se puede recortar el implante en el momento de la cirugía para obtener la longitud adecuada.
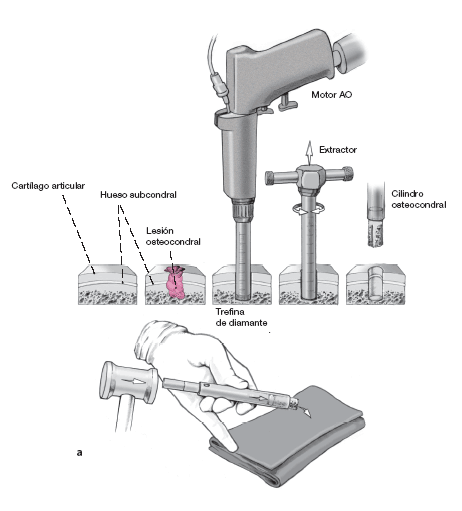
c) Instrumental para el trasplante ostocondral autólogo (Soft Delivery System, Centerpulse, Sulzer Medica). De arriba abajo, en cuatro filas de diferentes tamaños: 1: fresa hueca, 2: extractor, 3:guía del extractor, 4: punzón cónico, 5: guía del impactador. Centro: 6: llave extractora, 7:soporte extractor, 8: impactador.
Técnica quirúrgica
Figuras 3 a 12
Figura 3
Incisión longitudinal anteromedial de 8 cm de longitud.
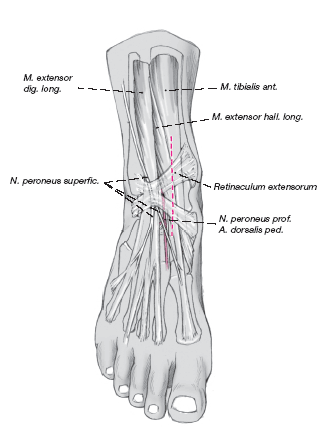
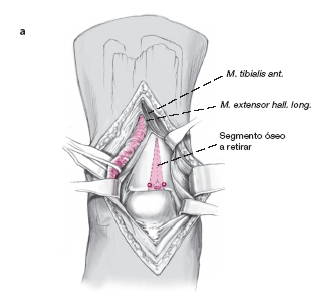
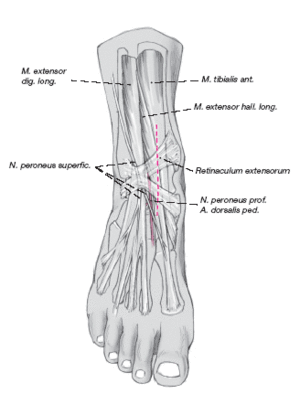
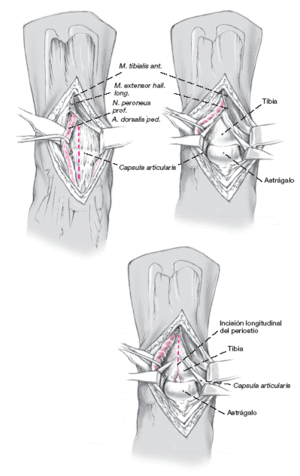
Tras separar la piel y el tejido celular subcutáneo se abre el retináculo. La rama cutánea lateral dorsal del nervio peroneo superficial queda lateral a la incisión y debe protegerse.
Se avanza en profundidad entre los tendones del tibialis anterior y el extensor hallucis longus. Los tendones extensores se separan en sentido lateral con un Langenbeck protegiendo
el nervio peroneo profundo y la arteria dorsal del pie.
Si la lesión queda directamente en la parte medial de la cúpula del astrágalo, la incisión longitudinal se hace medial al tibialis anterior y este se separa en sentido lateral.
Figura 4
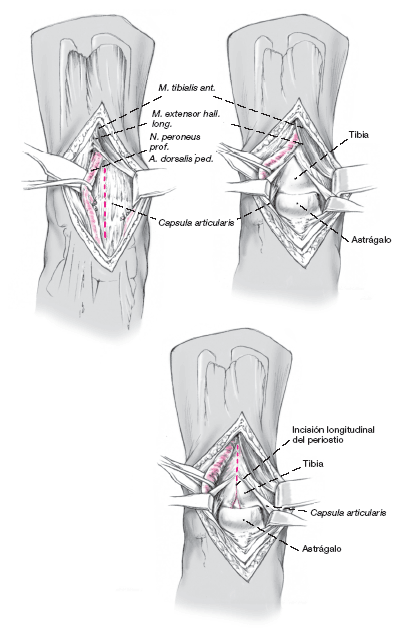
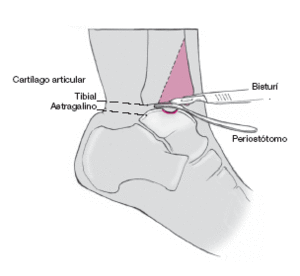
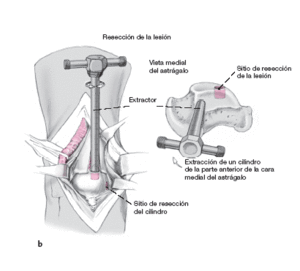
Exposición de la cápsula articular y apertura longitudinal de la misma. Esto permite colocar el extractor perpendicular a la lesión para proceder a la exéresis de la lesión.
Se desinsertan los colgajos capsulares,
y se desplazan medial y lateralmente desde la tibia y el astrágalo con un periostótomo. Se continúa proximalmente la incisión capsular en la tibia cortando el periostio longitudinalmente. Se separa también
el periostio medial y lateralmente hasta que queda expuesta el área de la cuña ósea prevista. La zona expuesta queda exactamente encima de la zona lesionada.
Figura 5
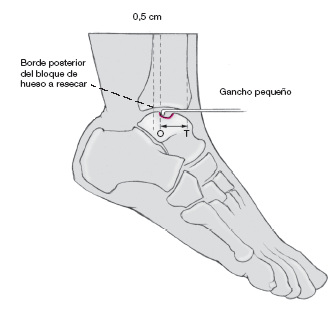
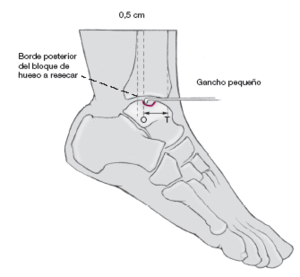
Se mide la distancia T-O entre el borde anterior de la tibia T,
y el borde posterior de la lesión O, con ayuda de un pequeño gancho manteniendo el pie en flexión plantar máxima. El punto posterior de la base triangular debe situarse 0,5 cm por detrás de este punto.
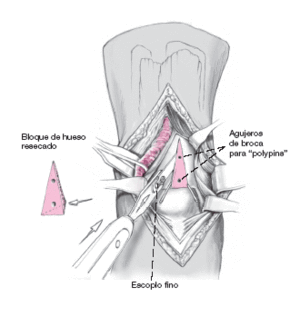
Figuras 6a-c
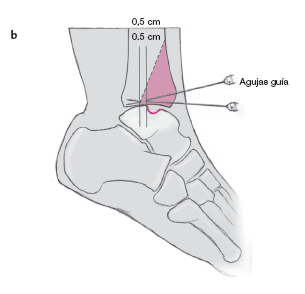
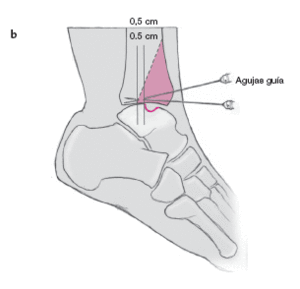
a) Con un rotulador estéril marcamos el bloque de hueso en la cara anterior de la tibia. Se colocan dos agujas guía con la angulación prevista en la base de la cuña ósea (ángulo de resección), inmediatamente proximales a la superficie articular indicando la dirección de la osteotomía.
b) Las agujas se orientan posterocranealmente siguiendo la superficie articular de la tibia distal, correspondiendo a la superficie ligeramente cóncava. Las agujas (imagen lateral) deben cruzarse a 0,5 cm de la lesión por detrás de la misma (posición del gancho).
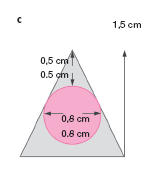
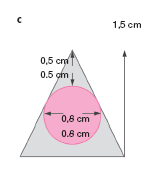
c) La anchura del bloque de hueso debe ser de 1,5 cm y su altura aproximada de 4,5 cm. Así se puede alcanzar completamente aquella lesión que tenga 8 mm de diámetro y que quede a 1 cm de profundidad.
Figuras 7a y b
A continuación se perforan dos orificios de 2,7 mm en el plano horizontal desde anterior, sobrepasando T-O en 1,5 cm para posteriormente fijar el bloque de hueso con los "polypins" (a). El agujero distal se realiza en el plano del cartílago articular de la tibia, ascendiendo ligeramente y alcanzando el borde posterior de los dos cortes de osteotomía del bloque de hueso en ángulo recto.
El segundo orificio, también en dirección horizontal y sagital, se sitúa 2-3 cm más proximal (b).
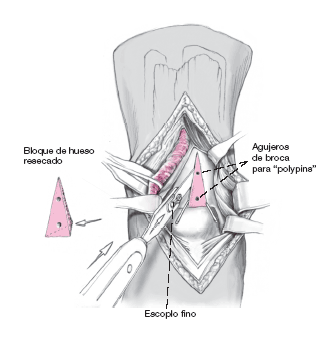
Figura 8
Se corta un bloque de tibia triangular con escoplos finos, siguiendo la línea de las dos agujas guía, asegurando la profundidad y angulación adecuadas. Marcar el hueso garantiza la convergencia proximal de las osteotomías. El cartílago articular se corta a bisturí. A continuación se extrae el hueso y se guarda en una gasa humedecida con suero fisiológico. Queremos insistir en la utilización de escoplos (de un solo bisel) y no de osteótomos (dos biseles). Esto proporciona unas superficies óseas cortical y esponjosa rugosas que favorece la interdigitación en el momento de recolocar el bloque de hueso. Es muy importante obtener una superficie de corte lisa, especialmente en el cartílago articular.
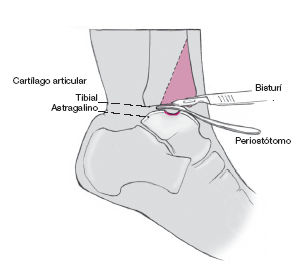
Figura 9
Tal y como se ha descrito previamente, se corta el cartílago con un bisturí. Se coloca un periostótomo de 0,5 cm de anchura en el espacio articular.
Figuras 10a-c
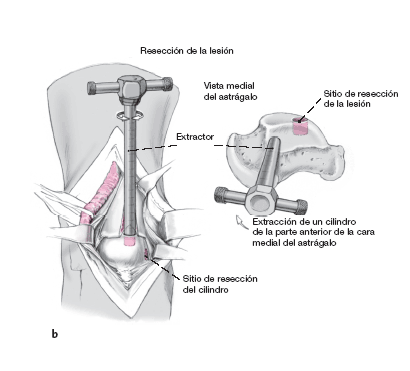
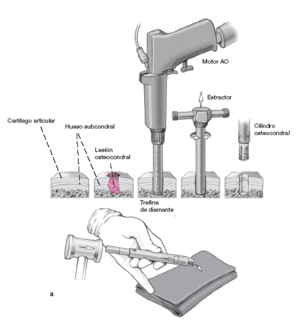
Tratamiento de las lesiones osteocondrales. Mediante la apertura en forma de cuña de la tibia, se puede llegar a la lesión con el instrumental.
Para preparar el lecho receptor, se sobredimensiona la perforación de la zona de necrosis y se extrae con el extractor. Así se aseguran unos bordes osteocondrales intactos.
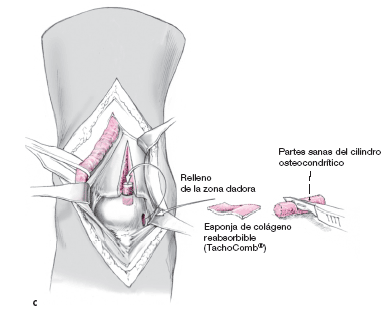
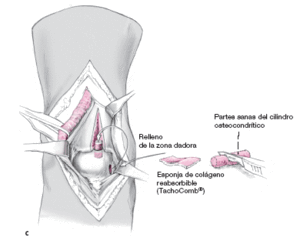
Las partes sanas del cilindro extraído se guardan para rellenar más tarde el área dadora (a).
Entonces se toma el trasplante osteocondral de una zona de no carga de la cara medial o lateral del astrágalo. La inclinación del extractor determinará un trasplante con una superficie más o menos convexa, a obtener dependiendo de la zona de la lesión: porción central de la cúpula astragalina, o borde medial (b).
La longitud del cilindro obtenido se recorta hasta obtener el tamaño deseado, y se coloca en el lecho preparado (fig. 13). Se rellena la zona dadora con chips de hueso sano de la zona lesional curetada y con esponja reabsorbible de colágeno (TachoComb®, Nycomed Pharma GMBH, Edisonstraße 16, 85716 Unterschleßheim, Alemania) previniendo así el sangrado articular (c).
Figura 11
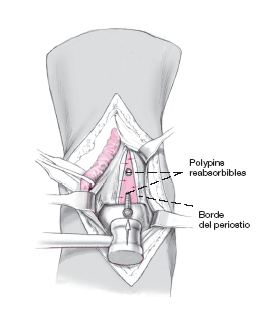
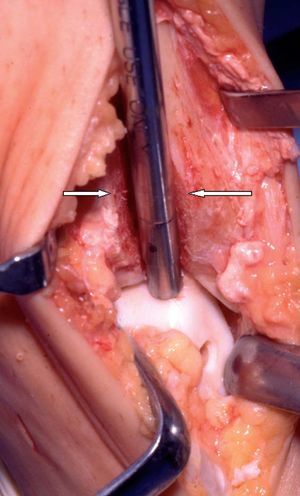
Se repone el bloque de hueso en la tibia y se fija con dos implantes reabsorbibles de 2,7 mm ajustados a la profundidad del orificio.
Figura 12
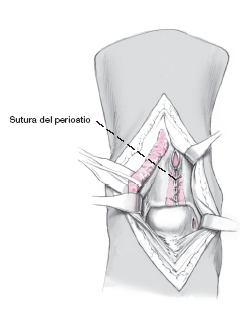
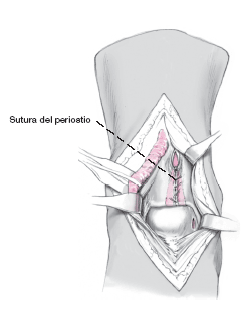
Liberación del manguito de isquemia. Hemostasia cuidadosa. Sutura meticulosa del periostio. Drenaje por aspiración intraarticular. Cierre de la cápsula articular con hilo reabsorbible de 5-0, cierre del retináculo, cierre de la herida. Vendaje ligeramente compresivo desde la raíz de los dedos hasta la ingle. Control radiográfico en dos proyecciones.
Figura 13
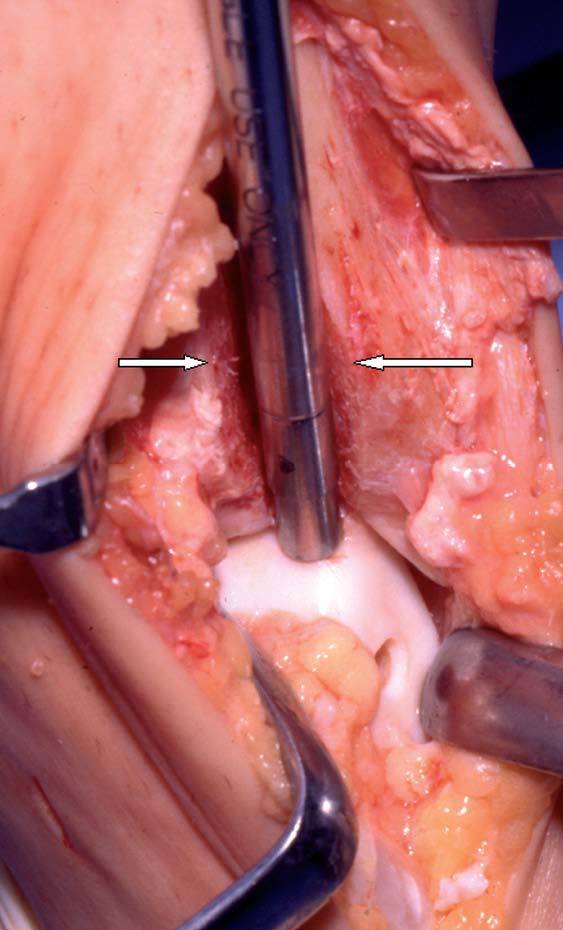
Inserción de un cilindro osteocondral dentro de la lesión tras retirar temporalmente un bloque de hueso. La lesión tiene 6 mm de diámetro y se ve al forzar la flexión plantar. El bloque de hueso mide 9 mm de ancho, 1,1 cm de profundidad, y aproximadamente 4 cm de altura (las superficies de osteotomía están marcadas con flechas blancas). La zona dadora del trasplante osteocondral se ve en la cara anteromedial del astrágalo.
Anestesia y colocación
* Anestesia endotraqueal o regional.
* Preparación del campo quirúrgico hasta la parte media del muslo.
* Exanguinación y manguito neumático a 300 mmHg.
* Decúbito supino sobre mesa quirúrgica estándar. Se cubre completamente la otra pierna. El pie de la extremidad a intervenir se coloca en el borde de la mesa pero no debe sobrepasarla.
Manejo postoperatorio
* Colocación de la extremidad un poco elevada sobre una férula almohadillada con la rodilla en flexión de 20º y el tobillo en posición intermedia.
* Heparina de bajo peso molecular s.c. durante 2 semanas tras la cirugía.
* Movilidad pasiva articular mediante férula motorizada con tope de la movilidad (25º de flexión, 10º de extensión) empezando el día 1. Se añaden ejercicios isométricos.
* Primer cambio de vendaje el día 2.
* Retirada de los drenajes el día 2 o 3 dependiendo de la cantidad producida.
* M ovilización con dos muletas tan pronto como haya disminuido el dolor y el edema. Carga parcial (10 kg, carga mínima) al menos durante 6 semanas.
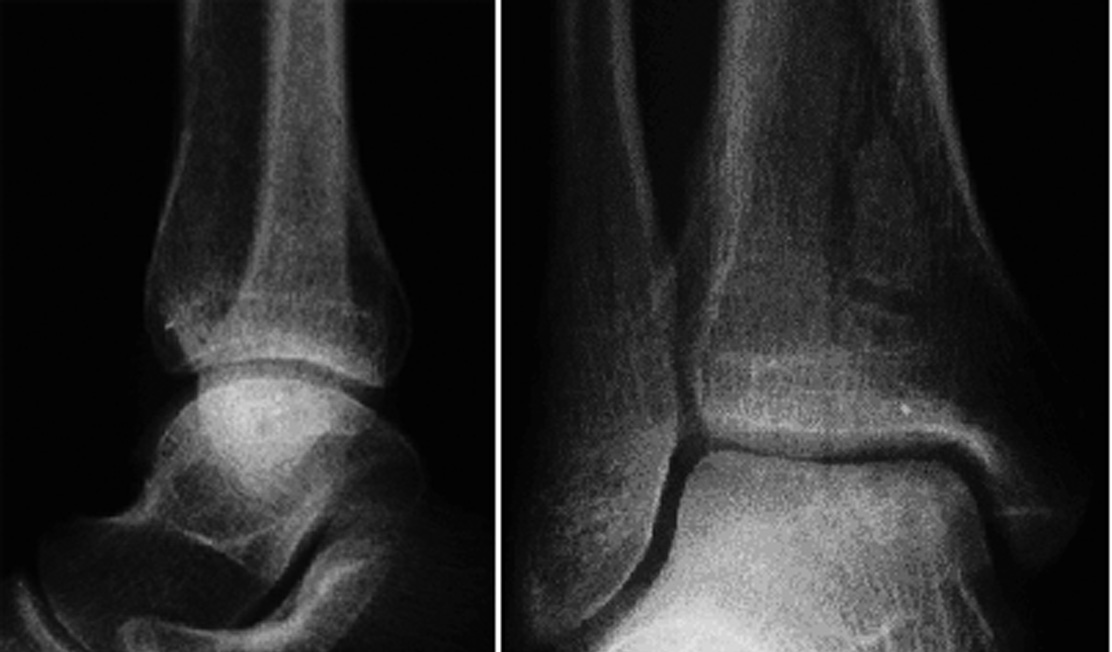
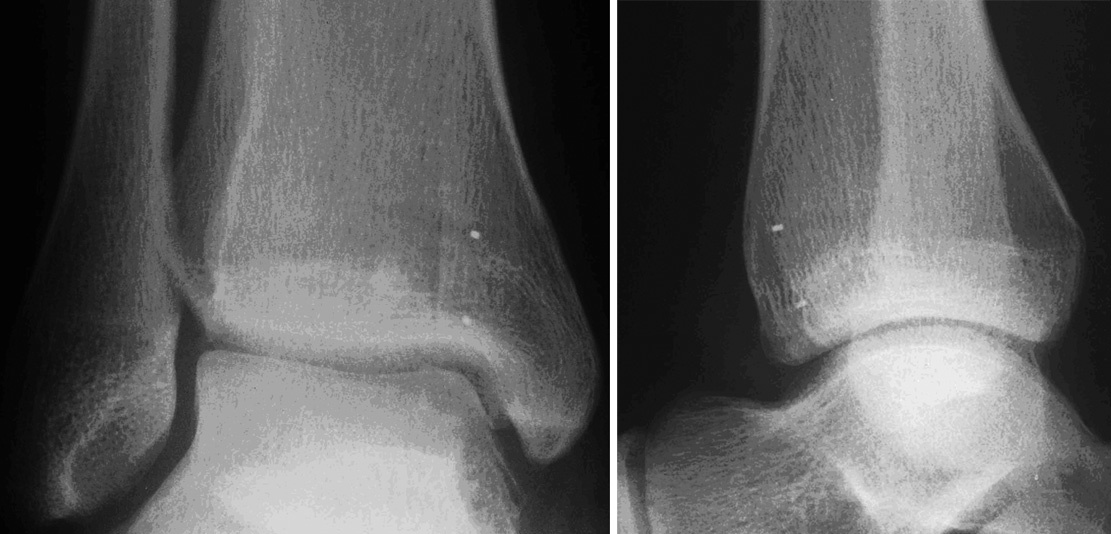
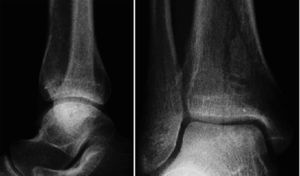
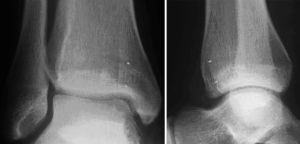
* Control radiológico a las 6 semanas en dos planos (fig. 14). Si el injerto se ha integrado correctamente, se incrementa progresivamente la carga hasta alcanzar la carga completa en torno a las 12 semanas.
* Radiografías y RMN a los 3 meses.
* Controles de RMN posteriores a los 6 y 12 meses.
Figuras 14a y b
Radiografías del tobillo en dos planos, a las 6 semanas de la intervención. Las cabezas de los implantes están recubiertas de fábrica con un marcador radioopaco, se identifican en la imagen como puntos. El bloque de hueso ha consolidado sin escalones y apenas se diferencia del hueso circundante. El cilindro está en una posición perfecta pero no se ha integrado completamente.
Errores, riesgos y complicaciones
* Perforación de un orificio demasiado grande o pequeño para el bloque óseo de la tibia adyacente; "polypins" demasiado cortos o demasiado delgados; osteotomía con escoplo demasiado grueso o inicio demasiado precoz de la carga; desplazamiento o incongruencia de la cuña tibial. Molestias álgicas, retardo de consolidación o seudoartrosis, rigidez articular, riesgo de artrosis tras la consolidación en casos de malalineación.
* Separación del cartílago articular de la tibia con escoplo en lugar de con bisturí: lesión del cartílago articular con el consiguiente riesgo de artrosis.
* Cirugía en pacientes con ostoporosis: la presa de los "polypins" es insuficiente y hay riesgo de desplazamiento del bloque óseo. Puede ser necesario reoperar. Carga parcial durante 12 semanas.
* Retirada demasiado precoz de los drenajes y movilización forzada: se forman colecciones líquidas: aspiración, estudio microbiológico, vendaje compresivo elástico. En caso de ser necesario, se colocarán drenajes de nuevo.
* Lesión nerviosa (nervio peroneo profundo, ramas del nervio peroneo superficial): incisión siempre longitudinal, uso cuidadoso del bisturí eléctrico o de la pinza bipolar; protección de las partes blandas; en casos de persistir las parestesias o de formarse neuroma: revisión con instrumental microquirúrgico.
* Infección: eritema doloroso y edema de partes blandas. Reoperar, desbridamiento, lavado artroscópico, tratamiento antibiótico tras toma de cultivos y determinación de sensibilidades; en función del estatus clínico, de los parámetros serológicos de inflamación (proteína C-reactiva, velocidad de sedimentación, y recuento de leucocitos), la temperatura corporal, y los resultados de los cultivos: puede estar indicada la revisión. También deben cultivarse y determinar sensibilidades de los tubos de aspiración de los drenajes.
* Hematoma postoperatorio: importante inflamación del tobillo, dolor, limitación de la movilidad con posición en equino progresiva del pie: aspiración articular bajo anestesia local. Estudio bacteriológico del aspirado. La evacuación quirúrgica puede ser necesaria seguida de la colocación de un drenaje.
* Síndrome compartimental inminente secundario al sangrado o al edema del compartimiento extensor (tibialis anterior, extensor hallucis longus, extensor digitorum longus) acompañados de un dolor insoportable del pie y de la pierna, alteraciones sensitivas, edema, ausencia de pulso pedio, dolor severo con la movilidad pasiva de los dedos y del pie: riesgo de necrosis tisular con lesión nerviosa y muscular irreversible: descompresión inmediata, apertura generosa de la herida, exposición del compartimiento extensor.
Resultados
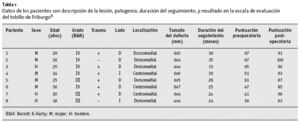
Entre enero de 2000 y febrero de 2001, se operaron ocho pacientes (cinco hombres, tres mujeres, edad media 26 años [18-36 años]) con lesiones osteocondrales del astrágalo utilizando el abordaje descrito (fig. 11) y realizando un trasplante osteocondral. Todos ellos habían sido intervenidos previamente sin éxito, realizándose técnicas como la exéresis, curetaje y perforaciones, y microfracturas14. En cinco casos el fragmento de osteocondritis disecante estaba completamente desprendido, libre en la articulación; el resto de los pacientes tenían lesiones de grado III de Berndt & Harty1.
La lesión afectaba al tobillo derecho en seis casos. Seis pacientes referían traumatismo en supinación. En todos los casos la lesión afectaba al lado medial del astrágalo, en cinco ocasiones posterior y en tres casos en la porción media. El tamaño medio del defecto era de 5,8 x 4,9 mm.
La duración media del seguimiento fue de 29 meses (24-36 meses; tabla 1). La Escala de Tobillo de Friburgo8 mejoró de 54 puntos en el preoperatorio (36-67 puntos) hasta 92 puntos en el momento del seguimiento (85-100 puntos) (tabla 2). Por tanto, la mejoría media fue de 38 puntos.
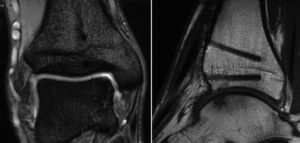
A los seis meses de la cirugía la RMN ya mostraba una buena integración del bloque óseo y del cilindro implantado. Concretamente a nivel de la tibia, no se encontraron edema perifocal, vetas de esclerosis, ni incongruencia de las superficies articulares (fig. 15).
Figura 15
Las radiografías no mostraban ninguna evidencia de artrosis ni escalones a nivel del bloque óseo incorporado (fig. 16).
Figura 16
En el año 2002, Sammarco & Makwana13, que habían utilizado un abordaje similar para lesiones localizadas en la zona posterior desde 1998, publicaron resultados igual de buenos tras un seguimiento de 25 meses. Publicaron 12 pacientes con una edad media de 41 años operados en un lapso de tiempo de 4 años. Tomaban el cilindro osteocondral bien de la cara lateral, bien de la cara medial del astrágalo. A diferencia de la técnica de Sammarco & Makwana que utiliza un bloque de cinco caras, nosotros utilizamos un bloque de cuatro caras. El riesgo de fracaso de la integración es menor dado que las superficies de resección y el área de cartílago articular del bloque óseo de cuatro caras son más pequeñas (micromovimientos de la superficie de carga de la zona de carga).
La escala AOFAS (American Orthopaedic Foot and Ankle Society) [7] mejoró de 64 a 91 puntos de un total posible de 100 puntos. A pesar de que todos sus pacientes afirmaban estar dispuestos a aceptar de nuevo la intervención, dos de los pacientes de Sammarco & Makwana tuvieron que ser revisados artroscópicamente. En el mismo momento de la cirugía, se identificaron pequeños osteofitos en los dos pacientes; uno en el maléolo lateral, y uno en el reborde anterior de la cuña tibial. El cartílago articular no era distinguible y no se vieron escalones articulares. Las seudoartrosis tras la osteotomía del maléolo interno descritas por varios autores4,9,11,15-17 no han aparecido obviamente tras la síntesis del bloque óseo de la tibia por Sammarco & Makwanna ni por nosotros.