Las enfermedades pulmonares intersticiales (EPI) o enfermedades pulmonares infiltrativas difusas (EPID) engloban a un grupo heterogéneo de procesos caracterizados por la aparición de una reacción inflamatoria en la pared alveolar, desencadenada por diferentes antígenos.
Este grupo de enfermedades representa un espectro de procesos de etiología diversa y, en ocasiones, nomenclatura confusa.
La tomografía computarizada de alta resolución (TCAR) es el método de imagen de elección en la evaluación y el diagnóstico de las EPI, ya que confirma la presencia de patología pulmonar y establece el correcto diagnóstico de las complicaciones asociadas. No obstante, el diagnóstico definitivo de estas enfermedades requiere la concordancia con las manifestaciones clínicas y la comprobación anatomopatológica. Las imágenes radiológicas obtenidas por la TCAR en este grupo de enfermedades son muy ilustrativas, fundamentalmente para evitar la realización de biopsias innecesarias. Por estas razones, el médico clínico debe familiarizarse con los patrones radiológicos básicos asociados a este grupo especial de enfermedades pulmonares: septal, reticular, nodular, en «vidrio deslustrado», quístico y de condensación. En este artículo se describen las características y la forma de presentación de estos patrones, y se revisan algunas de las EPI más frecuentes, haciendo hincapié en los patrones radiológicos predominantes en ellas.
Interstitial lung disease (ILD), or diffuse infiltrative lung disease, includes a heterogeneous group of processes characterized by the appearance of an inflammatory reaction in the alveolar wall, triggered by different antigens.
This group represents a spectrum of diseases with distinct causes; furthermore, there is confusing variation in the use of nomenclature.
The imaging method of choice in the evaluation and diagnosis of ILD is high-resolution computed tomography (HRCT), as it confirms the presence of lung disease and establishes the correct diagnosis of associated complications. However, the definitive diagnosis of these diseases requires consistency between the clinical and pathological findings. The radiologic images obtained by HRCT in this group of diseases are highly useful, especially to avoid unnecessary biopsies. For these reasons, clinicians should be familiar with the basic radiologic patterns associated with this special group of lung diseases: septal, reticular, nodular, ‘ground glass’, cystic, and condensation. This article describes the characteristics and presentation of these patterns and reviews some of the most frequent ILD, with special emphasis on their main radiological patterns.
Bajo el término «enfermedad pulmonar intersticial» (EPI) o «enfermedad pulmonar infiltrativa difusa» (EPID) aguda o crónica se engloba un grupo heterogéneo de procesos caracterizados por la aparición de una reacción inflamatoria en la pared alveolar y desencadenados por diferentes antígenos que llegan al epitelio alveolar tras su inhalación a través de la circulación sanguínea. La respuesta desencadenada por estos antígenos variados suele ser estereotipada y origina una reacción inflamatoria inicialmente localizada en la pared alveolar, que posteriormente se extiende hacia el interior de los alvéolos y el intersticio.
La incidencia de EPI se estima en 31,5 casos por cada 100.000varones y 26,1 casos por cada 100.000mujeres1. Las enfermedades intersticiales más frecuentes son las neumonías intersticiales idiopáticas (NII), la sarcoidosis y la alveolitis alérgica extrínseca2,3.
Las técnicas de imagen radiológica, principalmente la tomografía computarizada de alta resolución (TCAR), son herramientas de gran utilidad en el estudio de las enfermedades intersticiales4-7. El papel del radiólogo consiste en identificar el patrón radiológico de las mismas y trabajar conjuntamente con el clínico y el patólogo para generar un diagnóstico clínico integrado8. El diagnóstico definitivo de estas entidades deberá hacerse siempre por consenso clínico-radiológico-patológico4,9.
El objetivo de este trabajo es revisar los diferentes patrones radiológicos en la EPI y revisar las manifestaciones radiológicas de las EPI más frecuentes.
Métodos diagnósticos en la enfermedad pulmonar intersticialRadiografía de tóraxLa radiografía de tórax sigue siendo útil en el estudio de la EPI. Es una técnica accesible, económica y su dosis de radiación es aceptable. Sirve también para valorar complicaciones asociadas como la neumonía, el neumotórax y el cáncer de pulmón. La comparación de los hallazgos radiológicos actuales con los previos permite valorar la progresión y la gravedad del proceso.
Radiológicamente, el patrón intersticial se caracteriza por imágenes lineales y nodulillares de distribución bilateral y difusa. Las enfermedades intersticiales son difíciles de interpretar radiológicamente; el desacuerdo entre observadores alcanza hasta el 30%. En su fase inicial, la sensibilidad de la radiografía de tórax es muy baja. Un estudio de correlación radiopatológica en pacientes con enfermedad intersticial histológicamente probada demostró que en el 10% de los casos la radiografía de tórax era normal10.
Tomografía computarizada de alta resoluciónLa TCAR es una técnica de amplio uso en el estudio de las enfermedades pulmonares y de la pequeña vía aérea. Desde el punto de vista técnico, se caracteriza por la realización de cortes finos (inferiores a 2mm de grosor) con un algoritmo de reconstrucción de alta resolución que permite demostrar detalles finos del parénquima pulmonar. Mediante esta técnica se obtienen imágenes morfológicas detalladas de la anatomía del lobulillo pulmonar secundario similares a la anatomía macroscópica pulmonar. En estudios de correlación TC-patológica de pacientes con EPI histológicamente probada, la TCAR fue normal en el 11% de los casos11.
Los avances técnicos actuales en los nuevos equipos TC permiten adquirir los datos de corte simultáneamente a partir de múltiples filas de detectores. La tomografía computarizada con multidetectores (TCMD) obtiene imágenes de alta resolución para un estudio completo de tórax durante una sola fase de apnea. Mediante esta adquisición volumétrica se obtienen imágenes de alta calidad en cualquier plano del espacio12-15. La utilización de reconstrucciones multiplanares con máxima intensidad de proyección (MIP) y mínima intensidad de proyección (MinIP) proporcionan información adicional a los estudios convencionales.
Las indicaciones de la TCAR/TCMD en las EPI son: a)demostrar la presencia de enfermedad pulmonar en los casos con sospecha clínica y radiografía normal; b)caracterizar de manera más precisa una enfermedad pulmonar previamente demostrada en la radiografía simple, identificando el patrón morfológico de la misma; c)valorar la posible actividad de la enfermedad y sus posibilidades de tratamiento, y d)indicar el lugar anatómico más adecuado para realizar una biopsia y mostrar el tipo de procedimiento a realizar.
Breve anatomía del lobulillo pulmonar secundarioEl lobulillo pulmonar secundario es la porción anatomo-funcional más pequeña del pulmón y está rodeado por tabiques de tejido conectivo. Se compone de entre 3 y 5bronquiolos terminales, su configuración es poliédrica y su diámetro es de entre 1 y 2,5cm. Los tabiques de tejido conectivo (o septos) que lo delimitan están en contigüidad anatómica con el tejido intersticial alveolar, pleural y peribroncovascular. En el centro del lobulillo se sitúan la arteriola y el bronquiolo terminal. Las venas y los conductos linfáticos se localizan en la periferia del mismo, en el interior de los septos interlobulillares.
Patrones radiológicos básicos en la radiografía simple de tórax y en la tomografía computarizada de alta resoluciónLa valoración de las enfermedades intersticiales pulmonares mediante la radiografía simple es difícil, no obstante esta técnica de imagen es el primer paso diagnóstico a seguir ante un paciente en quien se sospecha enfermedad intersticial. Es importante señalar que la detección de un patrón intersticial en un estudio radiológico simple debe ser siempre confirmada mediante una TCAR. La TCAR sirve no solo para caracterizar los hallazgos, sino para valorar su distribución anatómica.
Mediante la TCAR, las lesiones intersticiales se agrupan en 5patrones básicos:
- 1.
Patrón lineal-reticular.
- 2.
Patrón nodular.
- 3.
Patrón en «vidrio deslustrado».
- 4.
Patrón quístico.
- 5.
Patrón de condensación o consolidación.
Este patrón se debe al engrosamiento intersticial a nivel de los septos interlobulares o intralobulares:
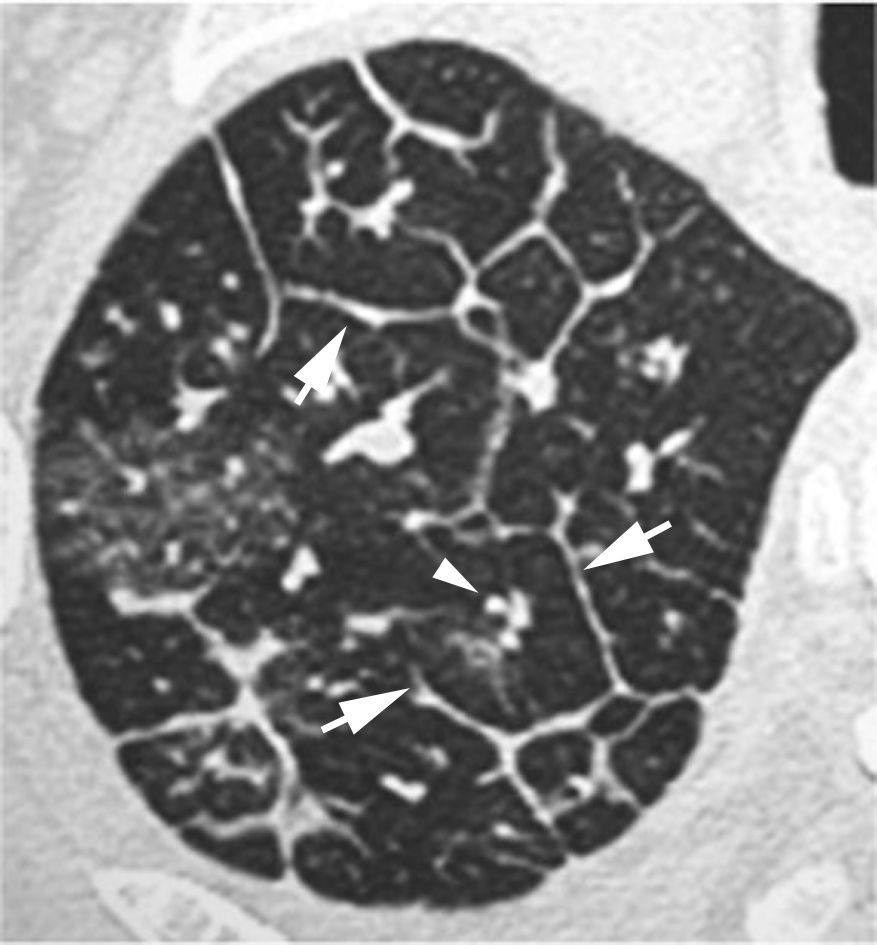
Engrosamiento de los septos interlobularesEl engrosamiento de los septos interlobulares de localización central produce imágenes lineales de varios centímetros de longitud. Los septos localizados en la periferia y perpendiculares a la superficie pleural dan lugar a las llamadas líneasB de Kerley. El engrosamiento septal puede ser liso o nodular (fig. 1). El engrosamiento liso se produce principalmente en el edema intersticial pulmonar y en la diseminación linfática pulmonar de algunos tumores. En la linfangitis carcinomatosa, el engrosamiento septal podrá se liso o nodular. El engrosamiento septal nodular se observa también en el sarcoma de Kaposi, el linfoma y la sarcoidosis.
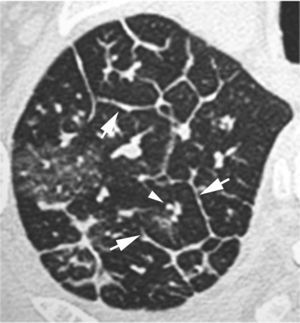
Engrosamiento intersticial intralobularSe caracteriza por la presencia de una fina trama reticular que se extiende desde las estructuras peribroncovasculares del centro del lobulillo hasta los septos interlobulares, con una morfología «en tela de araña» (fig. 2). Este patrón aparece en la linfangitis carcinomatosa y en el edema pulmonar. También está presente en la fibrosis.
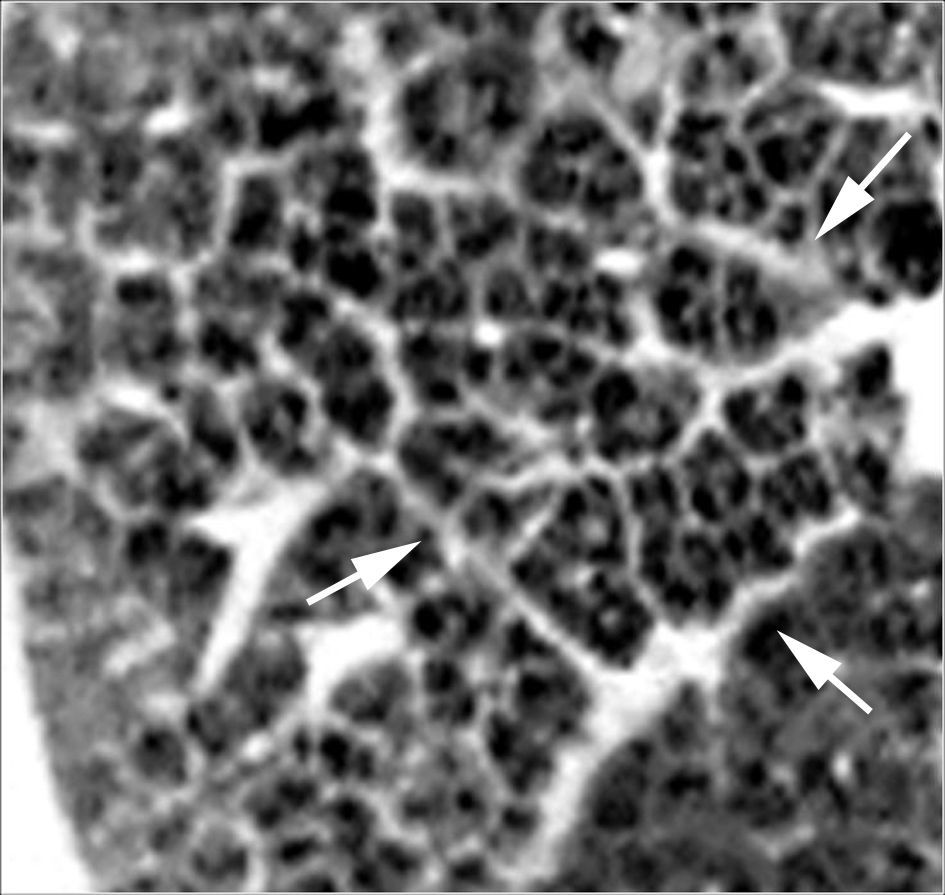
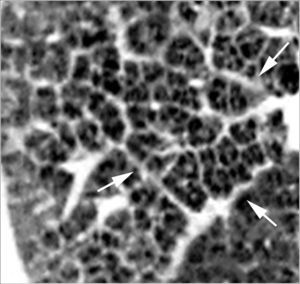
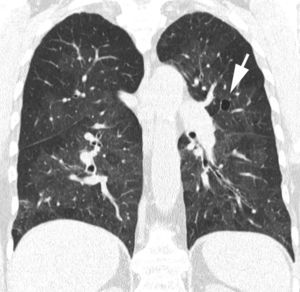
Patrón nodularLos nódulos pueden ser de pequeño tamaño (>2mm) o miliares (1-2mm) (fig. 3). El patrón micronodular es frecuente en enfermedades granulomatosas como la sarcoidosis, la tuberculosis, la silicosis y la histiocitosis de células de Langerhans, así como también en pacientes con metástasis. Pueden verse también imágenes micronodulares en pacientes con enfermedad alveolar, con una localización centrolobulillar. La distribución anatómica de los nódulos es de gran importancia en el diagnóstico. La distribución perilinfática es sugestiva de sarcoidosis, silicosis o linfangitis carcinomatosa; una distribución aleatoria es característica de la tuberculosis miliar o de las metástasis; la distribución centrolobulillar es típica de la patología inflamatoria o infecciosa de la pequeña vía aérea o del espacio peribronquiolar.
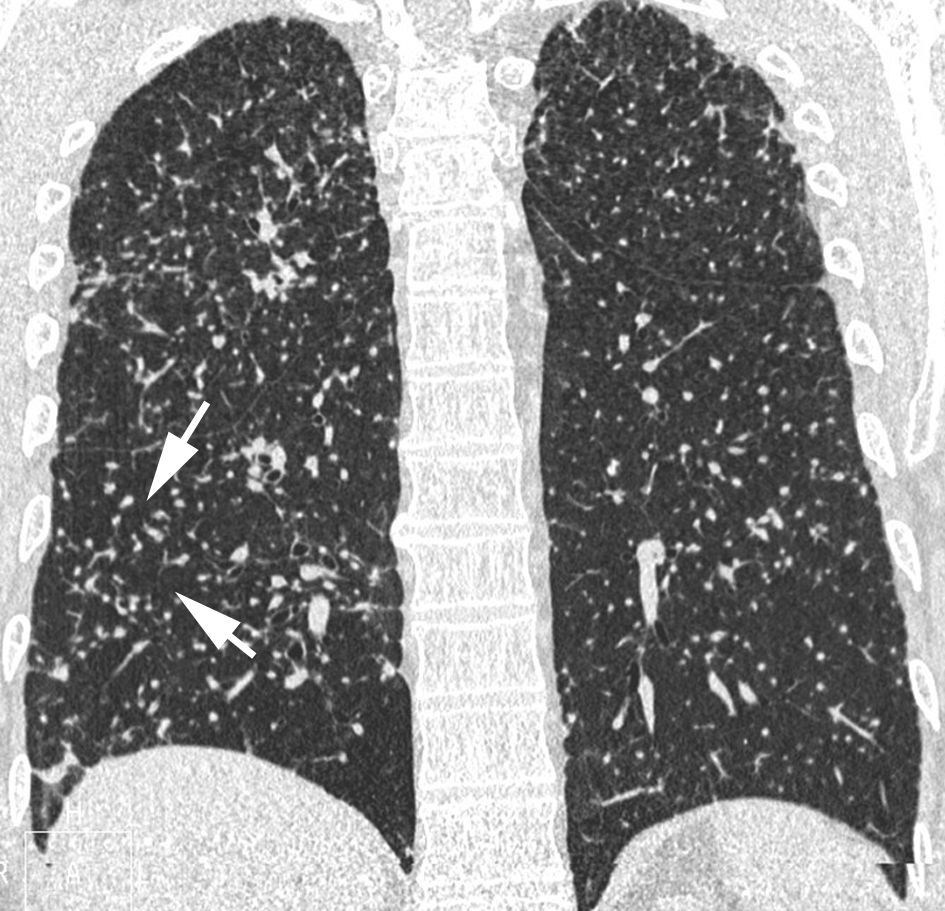
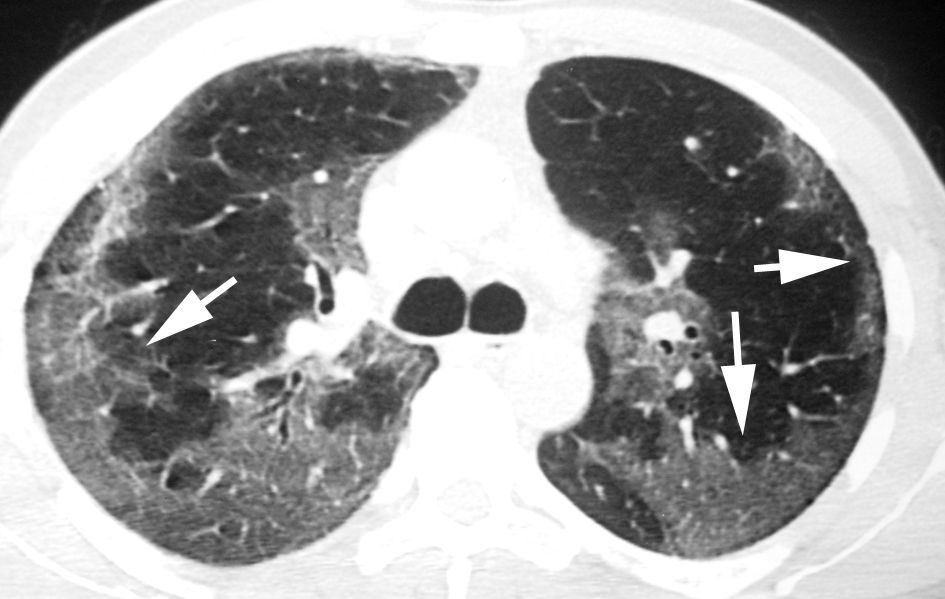
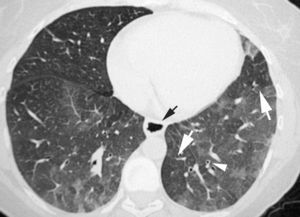
Patrón en «vidrio deslustrado»En la TCAR, el patrón en «vidrio deslustrado» se define como un tenue aumento de la densidad pulmonar de distribución a menudo geográfica, que no borra las estructuras vasculares adyacentes (fig. 4). Es un patrón inespecífico que se asocia a enfermedades alveolares, intersticiales o mixtas. En la enfermedad intersticial es visible cuando existe engrosamiento de los septos interlobulares o un grado mínimo de fibrosis. En la mayoría de los casos indica una patología potencialmente tratable. Se denomina patrón en «empedrado» (crazy-paving) a la superposición de un patrón lineal sobre un patrón en «vidrio deslustrado». Originalmente este patrón se describió asociado a la proteinosis alveolar, pero también se ha observado en la neumonía lipoidea exógena, en la hemorragia alveolar, en el daño alveolar difuso y en la infección por Pneumocystis jiroveci.
Imagen TCAR localizada en lóbulos inferiores que muestra un tenue aumento de densidad difuso, correspondiente a patrón en «vidrio deslustrado». Nótese que algunos lobulillos pulmonares no están afectados (flechas). Existe engrosamiento de las paredes bronquiales (cabeza de flecha) y una discreta dilatación esofágica (flecha negra).
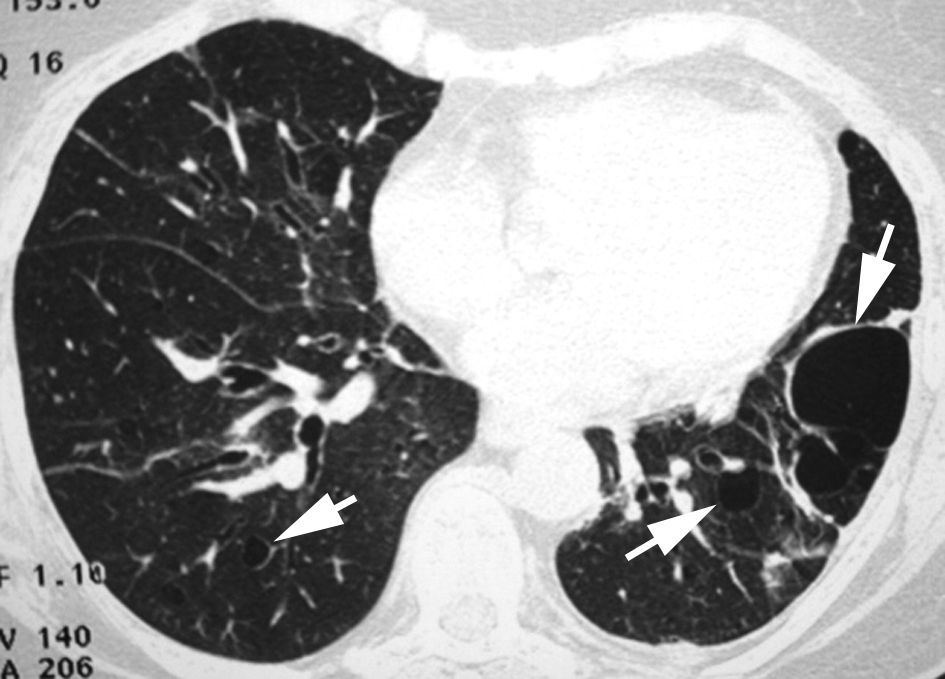
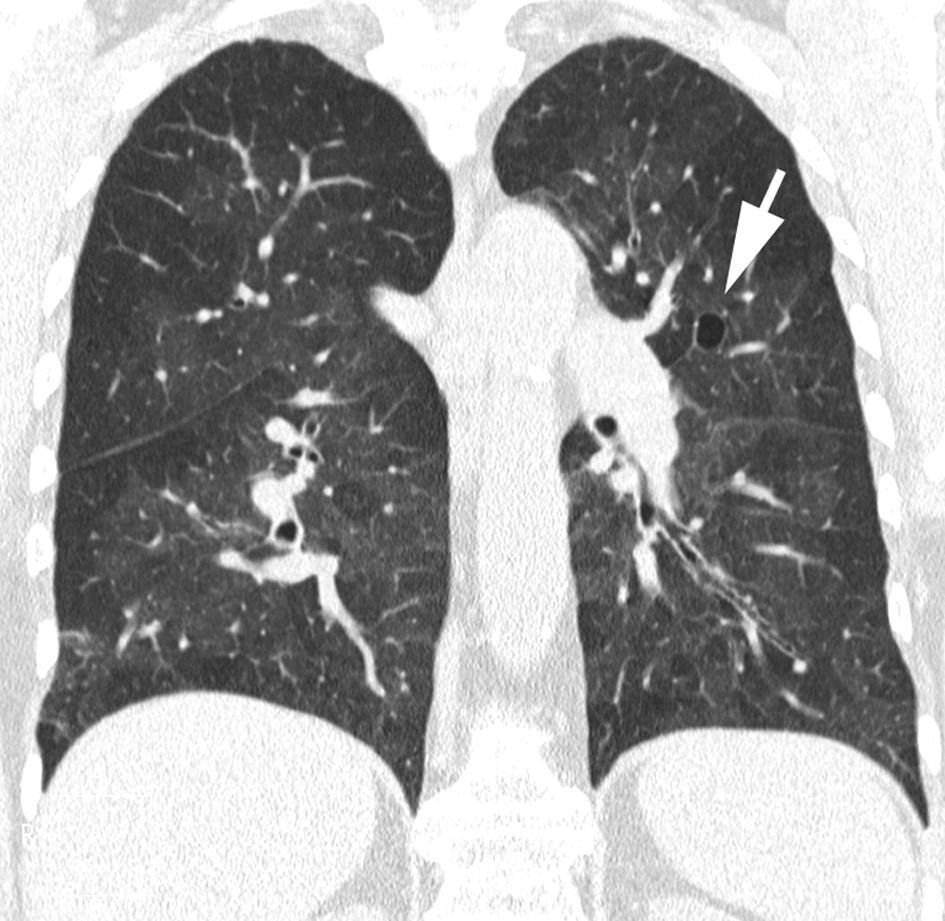
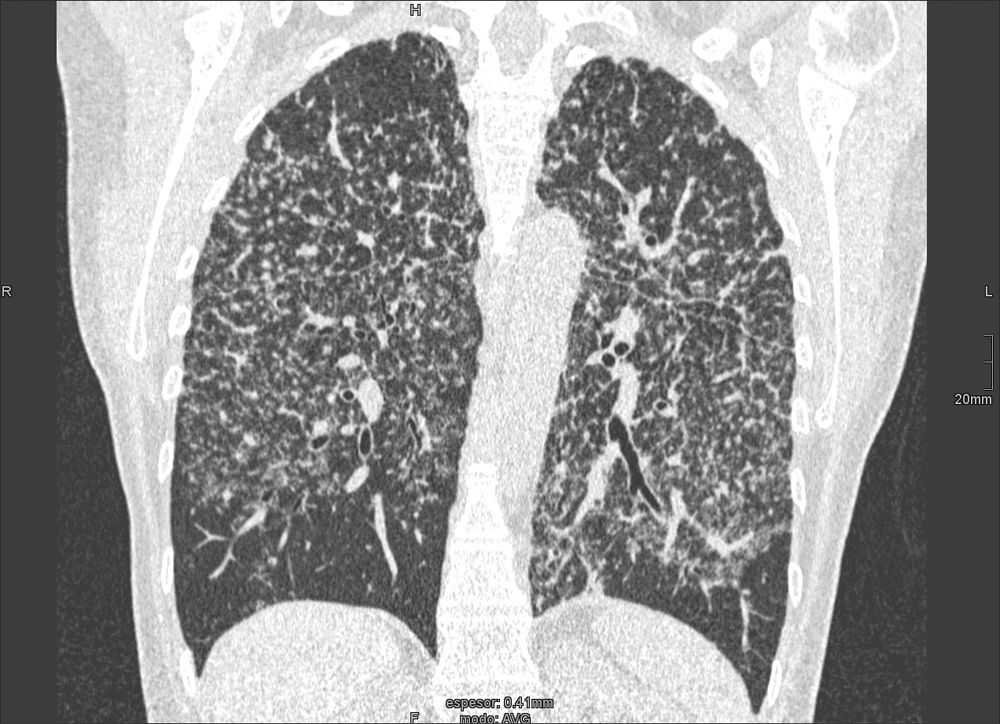
Caracterizado por la existencia de imágenes redondeadas de paredes finas (generalmente de 1 a 3mm de grosor), bien definidas y con aire en su interior (fig. 5). Los quistes pueden representar neumatoceles, áreas de panalización y bronquiectasias quísticas. Las enfermedades pulmonares crónicas asociadas a la presencia de quistes incluyen: fibrosis pulmonar idiopática, neumonía intersticial linfocítica, histiocitosis pulmonar de células de Langerhans y linfangioleiomiomatosis. El patrón en panal representa el estadio terminal en la afectación pulmonar («pulmón en estadio final») y contraindica la realización de una biopsia pulmonar en dicha zona. En los pacientes con NII, la demostración de panalización en la TCAR tiene implicaciones diagnósticas y pronósticas muy importantes. La presencia de panalización con una distribución atípica se ha descrito en la asbestosis, en la sarcoidosis, en la neumonía intersticial no específica, en la fibrosis pulmonar secundaria al consumo de fármacos y en la alveolitis alérgica extrínseca crónica.
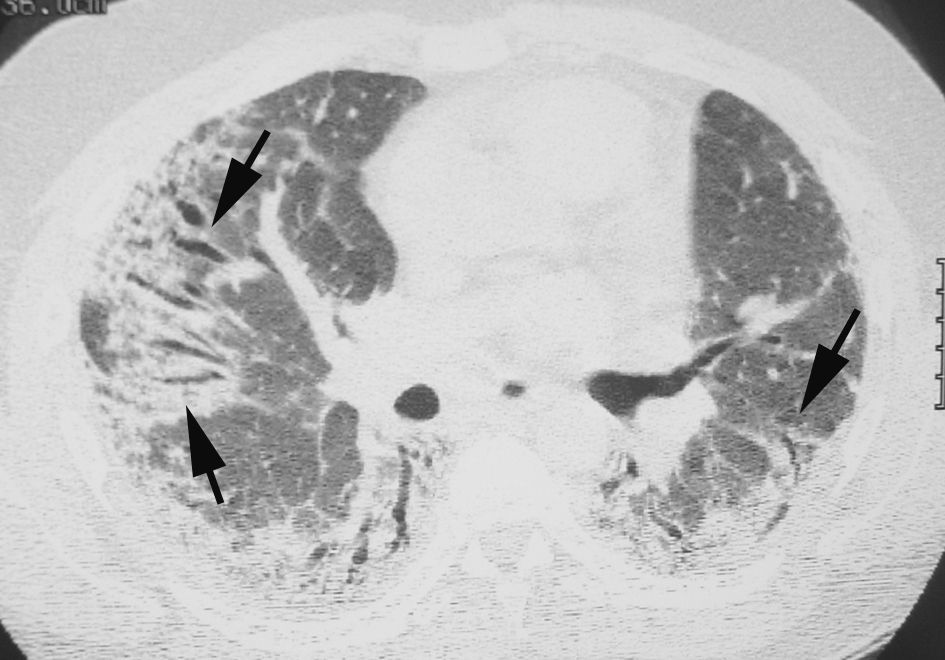
Patrón de condensación o consolidaciónEl patrón de condensación o consolidación se caracteriza por un aumento de la atenuación pulmonar asociado a un borramiento del contorno de los vasos adyacentes; en ocasiones puede identificarse la presencia de broncograma aéreo (fig. 6). En la mayoría de los casos el patrón de condensación representa enfermedad alveolar. Es un patrón frecuentemente observado en las infecciones, y puede estar presente también en la neumonía intersticial aguda, en la neumonía organizada y en la alveolitis alérgica extrínseca.
Diagnóstico diferencial de las enfermedades pulmonares intersticialesExisten más de 200entidades caracterizadas por presentar en las pruebas de imagen radiológica una afectación pulmonar intersticial. A pesar de la diversidad de etiologías, algunas de ellas presentan hallazgos radiológicos muy similares, lo que dificulta su diagnóstico. El contexto clínico de la enfermedad es crucial para poder establecer un diagnóstico radiológico correcto. De ahí que, en el diagnóstico de la EPI, sea imprescindible una estrecha colaboración entre clínicos, radiólogos y patólogos.
A continuación resumiremos las características de algunas de las EPI más frecuentes, basándonos principalmente en sus patrones de imagen característicos.
Neumonías intersticiales idiopáticasLas NII constituyen un grupo heterogéneo de enfermedades pulmonares caracterizadas histológicamente por la presencia de inflamación y fibrosis intersticial. No es infrecuente observar un mínimo componente de afectación alveolar en estas entidades.
En 2001, la ATS y la ERS, basándose en criterios clínicos, radiológicos y anatomopatológicos, clasificaron en consenso a las NII en neumonía intersticial usual/fibrosis pulmonar idiopática (NIU/FPI), neumonía intersticial no específica (NINE), neumonía intersticial aguda (NIA), neumonía intersticial descamativa (NID), bronquiolitis respiratoria con enfermedad intersticial pulmonar (BR-EPI), neumonía intersticial linfocítica (NIL) y neumonía organizada (NO)16.
La NIU y la NINE representan más de los dos tercios de las NII. Sin embargo, las mismas manifestaciones radiológicas y anatomopatológicas pueden aparecer en otras enfermedades como conectivopatías, alveolitis alérgica extrínseca crónica y reacciones pulmonares a fármacos.
Debido a su mal pronóstico, el objetivo final del diagnóstico debe encaminarse a la distinción de la neumonía intersticial usual (NIU) del resto de las NII.
Neumonía intersticial usual/Fibrosis pulmonar idiopáticaLa neumonía intersticial usual (NIU) es la forma más frecuente de NII. Se presenta entre la quinta y la séptima décadas de la vida y el cuadro clínico se caracteriza por disnea progresiva, tos seca y fatiga. Los hallazgos histológicos de la NIU coinciden con los de la fibrosis pulmonar idiopática (FPI), de ahí que en ocasiones los términos NIU y FPI se utilicen como sinónimos7. El pronóstico de la enfermedad es malo y la mortalidad a los 10años de su diagnóstico alcanza el 50%17.
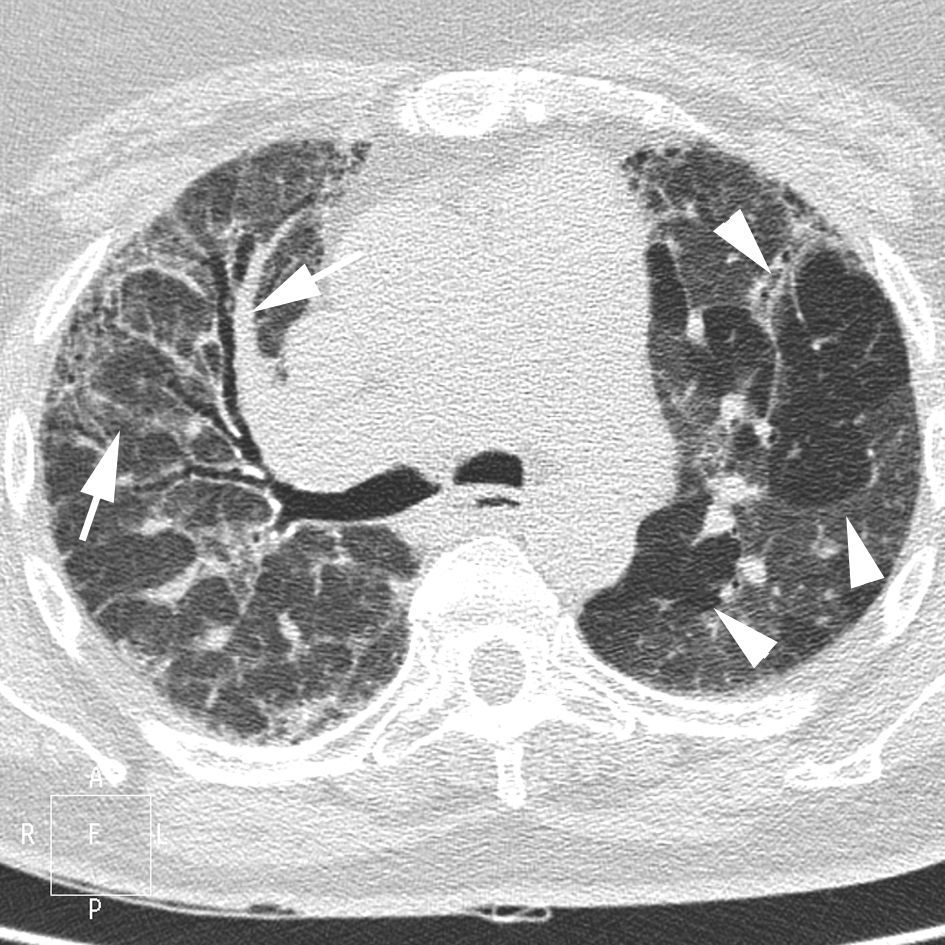
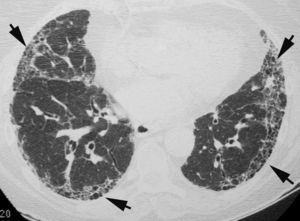
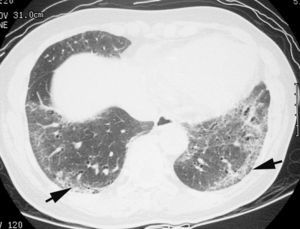
Los hallazgos radiológicos más frecuentes de la NIU incluyen la disminución global del volumen pulmonar, la presencia de opacidades pulmonares de tipo reticular y de localización basal y periférica, y la existencia de panalización (fig. 7)11,18. La presencia exclusiva de un patrón en «vidrio deslustrado» es un hallazgo TCAR infrecuente en la NIU. La gran utilidad de la TCAR en los pacientes con NIU reside en mostrar el grado de fibrosis y establecer la fase evolutiva de la enfermedad. Dado que la FPI es una enfermedad de difícil tratamiento que tiene un mal pronóstico, en los casos con panalización evidente y criterios característicos en la TCAR no debe realizarse biopsia pulmonar5.
El diagnóstico diferencial de esta entidad incluye la fibrosis intersticial secundaria a la asbestosis19, diversas enfermedades del tejido conectivo (principalmente la artritis reumatoide y la esclerodermia)20 y la toxicidad pulmonar por fármacos21-23. La alveolitis alérgica extrínseca crónica y la sarcoidosis en estadio iv pueden en ocasiones presentar un patrón de NIU24,25.
Neumonía intersticial no específicaLa NINE es una entidad clínico-patológica de etiología desconocida, diferente de la NIU y la NID. A pesar de que el cuadro clínico es similar, el pronóstico clínico de la NINE es mejor que el de la NIU y similar al de la NID. Desde el punto de vista anatomopatológico, un patrón de NINE puede encontrarse en enfermedades del tejido conectivo, en la reacción pulmonar a determinados fármacos, asociado a infecciones pulmonares, y en ocasiones la causa es desconocida (idiopática)26.
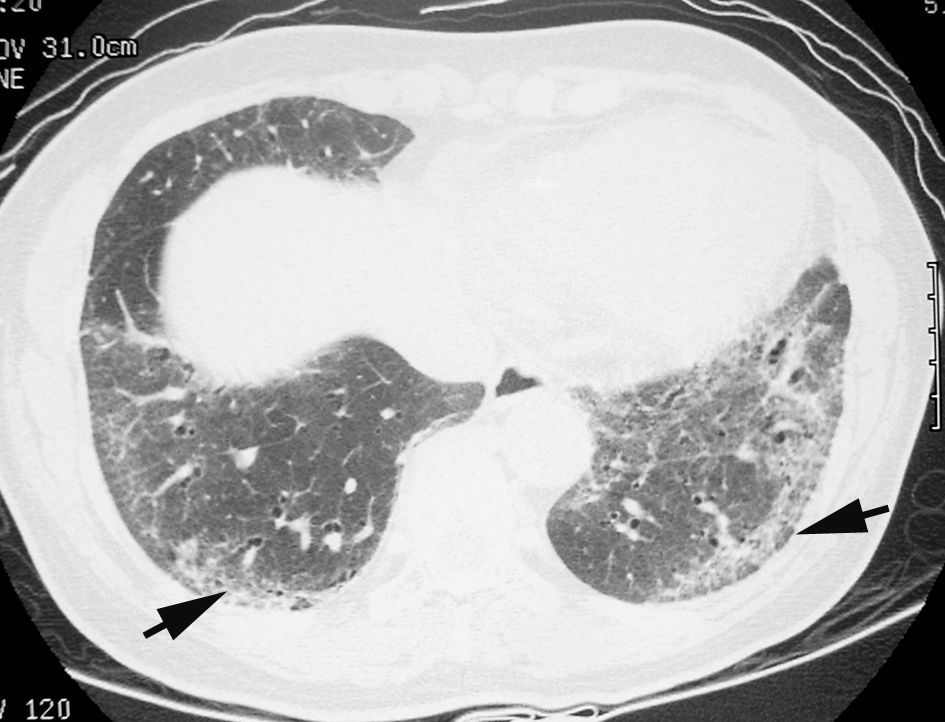
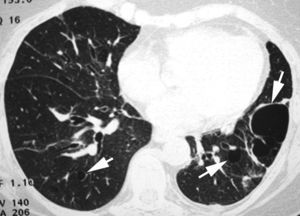
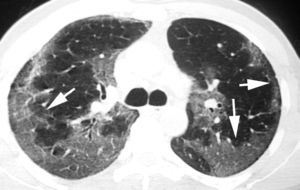
En algunos casos de NINE, como suele suceder en otras neumonías intersticiales, la radiografía de tórax es normal27,28. En la TCAR, lo que caracteriza al patrón de NINE es el «vidrio deslustrado» periférico, en las zonas medias y basales de ambos pulmones (fig. 8)29,30. La panalización ocurre en el 27% de los pacientes, y a medida que progresa la fibrosis, las bronquiectasias y bronquiolectasias de tracción son más visibles7,31. Los hallazgos radiológicos pueden desaparecer por completo tras el tratamiento con esteroides.
Neumonía intersticial descamativaEl término NID fue introducido por Liebow en 1965, al creer que las células descritas en estos pacientes a nivel intraalveolar correspondían a neumocitos tipo2 descamados. Actualmente se sabe que la NID forma parte de un espectro de enfermedades intersticiales asociadas al consumo de tabaco, entre las que se incluyen la bronquiolitis respiratoria y la bronquiolitis respiratoria asociada a enfermedad intersticial pulmonar (BR-EIP)32,33. Un dato importante es que el 90% de los pacientes con un patrón histológico de NID son fumadores32. A diferencia de los pacientes con NIU, los pacientes con NID son significativamente más jóvenes y presentan una buena evolución clínica.
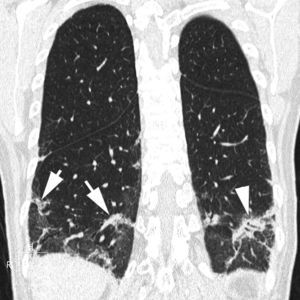
El estudio radiológico es normal en el 22% de los pacientes con NID34. La imagen TCAR consiste en opacidades bilaterales en «vidrio deslustrado» de localización simétrica y basal (fig. 9). También se han descrito opacidades lineales y reticulares que en ocasiones son indistinguibles de los hallazgos radiológicos descritos en la NIU35,36.
Bronquiolitis respiratoria con enfermedad intersticial pulmonarLa bronquiolitis respiratoria (BR) es un hallazgo frecuente en fumadores. Los pacientes suelen ser asintomáticos. Se caracteriza histológicamente por la presencia de macrófagos pigmentados en el interior de los alvéolos y de los bronquiolos respiratorios35,37,38. La bronquiolitis respiratoria con enfermedad intersticial pulmonar (BR-EIP) representa la manifestación clínica de la BR cuando se acompaña de enfermedad intersticial. Los hallazgos histológicos de la BR-EIP y la NID son muy similares, siendo la distribución de los macrófagos más difusa en la NID y más bronquiolocéntrica en la BR-EIP.
Aproximadamente en el 30% de los pacientes con BR-EIP la radiografía de tórax es normal. Los hallazgos de la TCAR incluyen áreas multifocales de «vidrio deslustrado», pequeños nódulos centrolobulillares mal definidos y cambios enfisematosos mínimos. No existen bronquiectasias de tracción, ni áreas de panalización39,40. El diagnóstico diferencial de la BR-EIP debe establecerse fundamentalmente con la alveolitis alérgica extrínseca.
Neumonía intersticial agudaLa NIA es una enfermedad intersticial caracterizada por el desarrollo rápido de opacidades pulmonares difusas, disnea e hipoxia. Histológicamente existe un daño alveolar difuso (DAD), con presencia de edema pulmonar y formación de membranas hialinas. Los hallazgos más frecuentes en la TCAR consisten en áreas multifocales de consolidación que tienden a la coalescencia y progresan hacia un patrón alveolar difuso7,41-44. Si durante días o semanas el cuadro progresa, la TCAR mostrará signos de fibrosis caracterizados por la distorsión de la arquitectura del parénquima pulmonar, bronquiectasias de tracción y zonas de panalización.
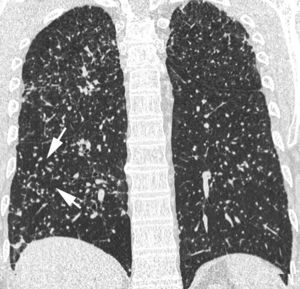
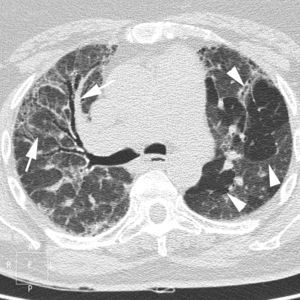
Neumonía intersticial linfocíticaLa NIL es un término clínico-patológico45,46. Histológicamente se caracteriza por una infiltración intersticial difusa por linfocitos policlonales. Suele afectar a mujeres de una edad media de 50años. Los síntomas clínicos son disnea, tos y dolor torácico. La TCAR muestra áreas multifocales de densidad en «vidrio deslustrado», generalmente bilaterales y predominantemente localizadas en los lóbulos inferiores, pequeños nódulos centrolobulillares de contornos mal definidos y quistes pulmonares de paredes finas (fig. 10).
Neumonía organizadaLa NO, anteriormente denominada bronquiolitis obliterante con neumonía organizada (BONO), se caracteriza histológicamente por la proliferación de tejido de granulación en el interior de los bronquiolos, en los ductos alveolares y en los espacios alveolares adyacentes.
La NO puede ser idiopática (neumonía organizada criptogénica) o representar una respuesta pulmonar ante diversos procesos, entre los que se incluyen las enfermedades del tejido conectivo, las infecciones virales o bacterianas, los episodios de aspiración y los fármacos. Clínicamente los pacientes presentan un cuadro subagudo, de características «seudogripales», con síntomas inespecíficos que incluyen tos no productiva, disnea y fiebre.
En la TCAR aparecen áreas multifocales de consolidación que tienden a la coalescencia y progresan hacia un patrón alveolar difuso7,41-44. Si durante días o semanas el cuadro progresa, la TCAR mostrará signos de fibrosis caracterizados por la distorsión de la arquitectura del parénquima pulmonar, bronquiectasias de tracción y zonas de panalización.
Enfermedades del tejido conectivoLa mayor parte de las enfermedades del tejido conectivo pueden afectar al parénquima pulmonar produciendo una neumopatía intersticial, indistinguible de cualquiera de los patrones TCAR descritos en las NII. La presencia de lesiones relacionadas con la conectivopatía de base, como erosiones articulares, dilatación esofágica o aumento de calibre de la arteria pulmonar, es de ayuda en la orientación diagnóstica de las lesiones pulmonares. Sin embargo, en algunos casos la enfermedad pulmonar puede preceder a la aparición de los síntomas clínicos. A pesar de haberse descrito alteraciones pulmonares en casos de lupus eritematoso sistémico, síndrome de Sjögren, enfermedad mixta del tejido conectivo, dermatomiositis o polimiositis y espondilitis anquilopoyética, las 2conectivopatías más frecuentemente asociadas a EPI son la esclerodermia y la artritis reumatoide. Los patrones TCAR más frecuentes en estos pacientes son NINE y la NIU, comunes en la esclerodermia y en la artritis reumatoide (fig. 11)20,47,48. La neumonía organizada se presenta también con frecuencia en las enfermedades del tejido conectivo, generalmente asociada a otros patrones de neumonía intersticial49. El síndrome de Sjögren puede asociarse a diferentes patrones radiológicos, con mayor frecuencia el de NINE y el de NIL, y también a afectación de pequeña vía aérea50. El patrón de NIA puede observarse en la dermatopolimiositis16.
Enfermedades inhalacionalesAlveolitis alérgica extrínsecaLa alveolitis alérgica extrínseca (AAE) o neumonitis por hipersensibilidad es una respuesta inmunológica pulmonar desencadenada por la inhalación repetida de diferentes partículas antigénicas. El diagnóstico de la AAE es fundamentalmente clínico y se basa en una historia de exposición a un determinado agente causal. La forma aguda de AAE ocurre frecuentemente entre los cuidadores de aves. Clínicamente, estos pacientes desarrollan una reacción pulmonar grave entre las 4 y las 8h siguientes a la exposición antigénica. El cuadro clínico de fiebre, disnea, tos y malestar general mejora tras el cese de la exposición antigénica causal. Los pacientes expuestos de manera crónica y continuada a un determinado antígeno desarrollan una forma de alveolitis que, en ocasiones, solo es sintomática en sus estadios más avanzados.
Los hallazgos radiológicos en la AAE dependen de la fase clínica. En las fases agudas se observa la presencia de múltiples imágenes nodulillares de contornos mal definidos, o también opacidades alveolares bilaterales con broncograma aéreo visible51. En la fase crónica se caracteriza por la presencia de fibrosis de predominio en campos superiores.
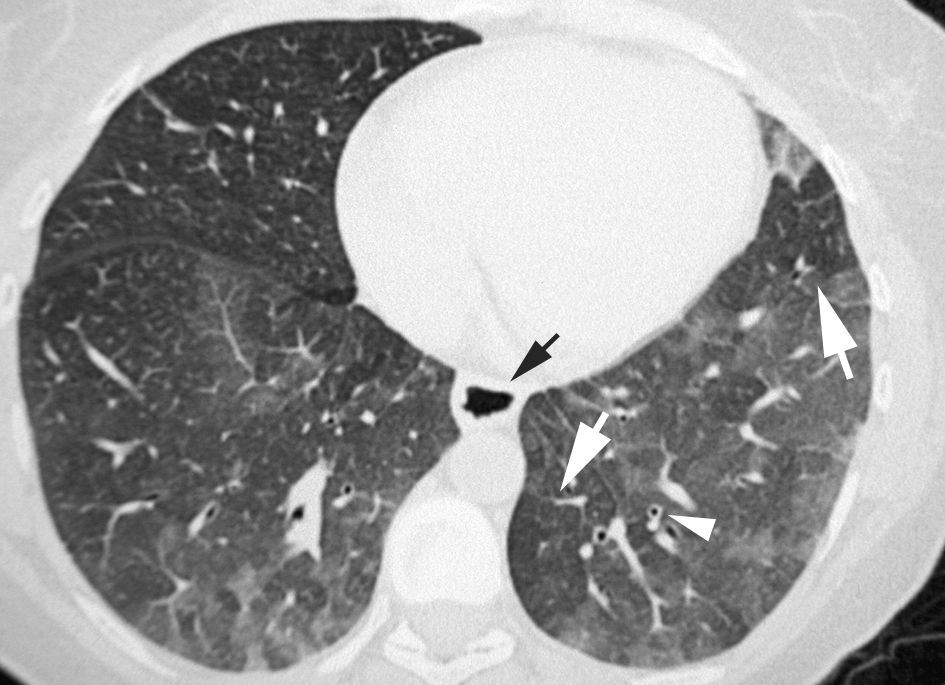
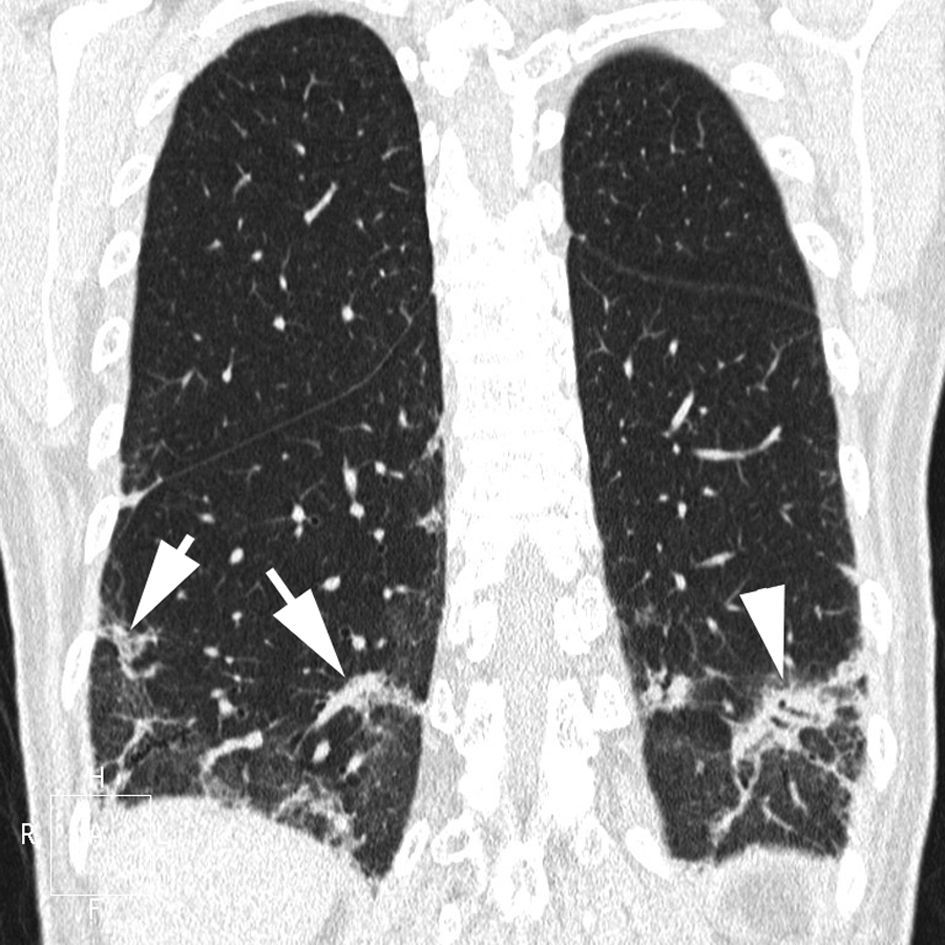
En la TCAR, la fase aguda de la AAE se caracteriza por la presencia de un patrón pulmonar difuso en «vidrio deslustrado», un patrón nodulillar o un patrón mixto, asociado muchas veces a áreas parcheadas de atrapamiento aéreo. En las fases crónicas, la presencia de un patrón reticular con desestructuración y retracción de los ejes broncovasculares refleja la presencia de fibrosis. Es frecuente el hallazgo asociado de áreas focales de atrapamiento aéreo (fig. 12)51.
Imagen TCAR centrada en lóbulos superiores en un paciente con alveolitis alérgica extrínseca en fase crónica, que destaca la presencia de opacidades reticulares, bronquiectasias de tracción y «vidrio deslustrado» (flechas), asociado a áreas focales de atrapamiento aéreo en lóbulo superior izquierdo (cabezas de flecha).
La silicosis es una enfermedad fibrogénica producida por la inhalación de sílice.
En la radiografía simple de tórax, la forma simple o no complicada de la enfermedad se caracteriza por la presencia de múltiples nodulillos fibróticos visibles de forma predominante en los lóbulos superiores y en los segmentos apicales de los lóbulos inferiores. La presencia de adenopatías mediastínicas e hiliares calcificadas en forma de cáscara de huevo es un hallazgo frecuente de esta entidad. La forma complicada de silicosis se diferencia de la forma simple por su gran componente fibrogénico, caracterizado por la presencia de gran retracción del parénquima pulmonar y por la aparición de una fibrosis masiva progresiva. Esta se caracteriza por la aparición de masas bilaterales de forma ovalada que se localizan en los lóbulos superiores y que se desarrollan por la coalescencia de múltiples nódulos silicóticos. En la TCAR, al igual que en los estudios simples, los hallazgos radiológicos serán la presencia de un patrón micronodulillar difuso bilateral de distribución centrolobulillar o subpleural. Los casos con fibrosis masiva progresiva se presentarán siempre con un patrón micronodulillar asociado.
Enfermedades granulomatosasSarcoidosisLa sarcoidosis es una enfermedad sistémica de etiología desconocida que se caracteriza por la presencia diseminada de granulomas epitelioides no caseificantes. La afectación torácica es muy frecuente a nivel tanto mediastínico como parenquimatoso. Las lesiones granulomatosas se distribuyen anatómicamente a lo largo de las estructuras linfáticas localizadas en el intersticio peribroncovascular, septal y subpleural.
La evolución clínica de la sarcoidosis es variable, pudiendo evolucionar hacia una curación completa en la mayor parte de los casos (80%) o progresar hacia la fibrosis pulmonar (20%).
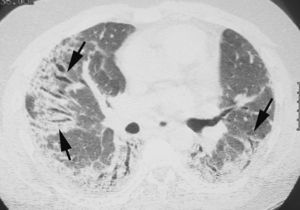
En la radiografía simple de tórax el hallazgo más típico es la presencia de adenopatías hiliares bilaterales y paratraqueales derechas. En algunos casos las adenopatías mediastínicas pueden calcificar con una morfología «en cáscara de huevo» de forma similar a la descrita en la silicosis y en la tuberculosis. A nivel parenquimatoso, el hallazgo radiológico más característico es la presencia de un patrón difuso de tipo reticular y nodular que afecta predominantemente a los campos medios y superiores de ambos pulmones. La TCAR muestra una afectación parenquimatosa predominantemente micronodular, con distribución peribroncovascular y perilinfática, con presencia de engrosamientos septales, áreas de densidad en «vidrio deslustrado», con mayor afectación de los campos pulmonares superiores y medios (fig. 13). En los casos más evolucionados se observa la aparición de fibrosis, con distorsión de la arquitectura pulmonar, patrón en panal, quistes y conglomerados de nódulos.
Enfermedades infecciosasTuberculosis miliarLa forma miliar de tuberculosis se produce por el paso masivo de bacilos tuberculosos a la circulación sanguínea, habitualmente a partir de un foco de necrosis o caseificación. La tuberculosis miliar es frecuente en individuos inmunodeprimidos, en niños y en ancianos.
En la radiografía simple de tórax, la tuberculosis miliar diseminada puede no tener representación en su inicio debido al pequeño tamaño de las lesiones. Cuando las lesiones alcanzan un determinado tamaño o son muy numerosas, pueden identificarse radiológicamente como un patrón nodulillar diseminado y uniforme.
La TCAR es mucho más sensible en el diagnóstico de la tuberculosis miliar. Se presenta con un patrón nodular, con nódulos uniformes de pequeño tamaño (entre 1 y 2mm) difusamente distribuidos por el parénquima pulmonar, afectando al intersticio intralobular, los septos interlobulares, el intersticio peribroncovascular y el espacio subpleural.
Enfermedades neoplásicasLinfangitis carcinomatosaLinfangitis carcinomatosa es el término que se utiliza para describir la diseminación tumoral a través de los conductos linfáticos. Los tumores que con mayor frecuencia se diseminan a través de la vía linfática son los de pulmón, mama, estómago, páncreas y colon.
Los hallazgos radiológicos de la linfangitis carcinomatosa son la presencia de un patrón lineal y/o reticulonodular. El depósito y el crecimiento de células neoplásicas en el intersticio condiciona la presencia de este patrón mixto. La presencia de derrame pleural y cisural, y de adenopatías hiliares y mediastínicas, son hallazgos radiológicos frecuentemente asociados a la linfangitis carcinomatosa, así como en la TCAR la ausencia de distorsión de las estructuras broncovasculares. La afectación intersticial central se acompaña de un engrosamiento significativo del grosor de los ejes broncovasculares y del fino intersticio intralobulillar. El engrosamiento uniforme de los septos interlobulillares produce un patrón poligonal característico en la TCAR.
Enfermedades quísticasHistiocitosis de células de LangerhansLa histiocitosis de células de Langerhans (HCL), también denominada antiguamente histiocitosis X, es una enfermedad de etiología desconocida. A pesar de que su patogénesis es desconocida, su casi exclusiva presentación en pacientes fumadores hace sospechar alguna relación causal con el hábito tabáquico. La HCL se asocia con relativa frecuencia a la aparición de neumotórax espontáneo.
La evolución radiológica de la HCL suele ser favorable, aunque en ocasiones las lesiones parenquimatosas evolucionan hacia la fibrosis pulmonar.
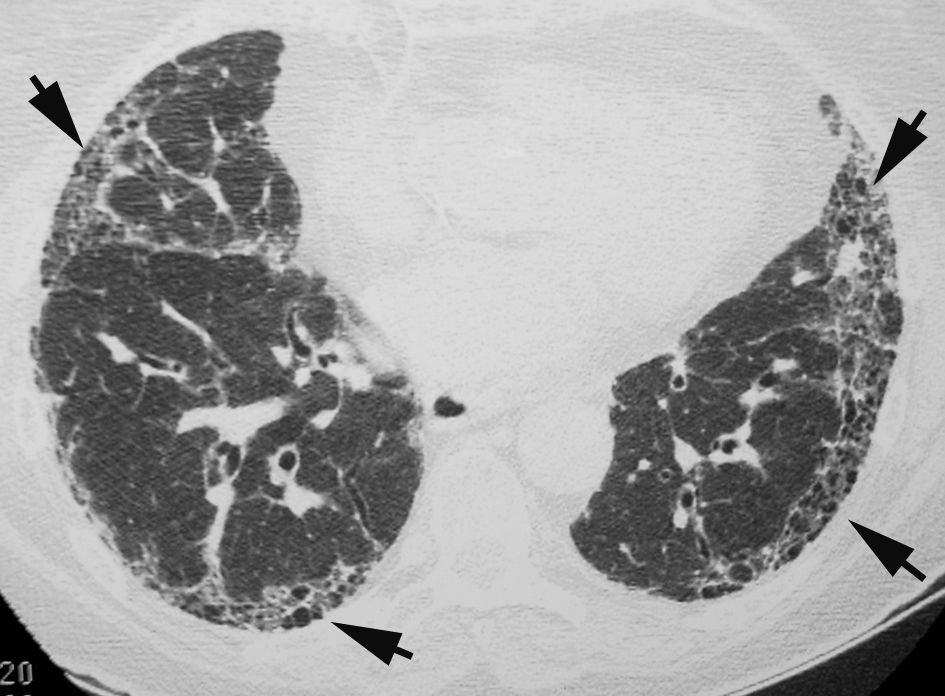
Los hallazgos radiológicos muestran un patrón difuso de tipo reticulonodular o exclusivamente nodular localizado en los lóbulos superiores. La asociación de lesiones parenquimatosas y un volumen pulmonar normal es un hallazgo radiológico muy característico de la HCL. En la TCAR el patrón básico consiste en múltiples imágenes quísticas que afectan difusamente a las porciones superiores de ambos pulmones. La coexistencia de lesiones quísticas y nodulares, con o sin cavitación, es un hallazgo muy característico de esta enfermedad.
LinfangioleiomiomatosisLa linfangioleiomiomatosis es una rara entidad que afecta fundamentalmente a mujeres en edad fértil y que se caracteriza por la presencia de un patrón quístico difuso. El neumotórax espontáneo, al igual que en la HCL, es frecuente en estas pacientes y se debe a la rotura de los pequeños quistes subpleurales.
Los hallazgos radiológicos son variables y dependen de la fase clínica de la enfermedad. La presencia de neumotórax espontáneo y/o derrame pleural (quiloso) son los hallazgos radiológicos más característicos de la fase inicial de la enfermedad. A medida que la enfermedad progresa, se pueden identificar imágenes reticulares y nodulares que representan la afectación a nivel parenquimatoso. La obstrucción de la vía aérea distal condiciona el desarrollo del patrón quístico difuso asociado a un aumento del volumen pulmonar.
En la TCAR aparece un patrón difuso bilateral caracterizado por la existencia de múltiples quistes de pared fina y forma redondeada o geográfica. Estos hallazgos son tan característicos que hacen innecesarios otros procedimientos diagnósticos.
ConclusiónLas llamadas enfermedades pulmonares intersticiales (EPI) o enfermedades pulmonares infiltrativas difusas (EPID) constituyen un espectro de entidades de nomenclatura confusa y prevalencia variable. Las enfermedades más comunes son las neumonías intersticiales idiopáticas (NII), la sarcoidosis y la alveolitis alérgica extrínseca (AAE), aunque también están presentes en otras muchas entidades, como en las enfermedades del tejido conectivo. Las técnicas de imagen radiológica, principalmente la tomografía computarizada de alta resolución (TCAR), tienen una gran utilidad en la evaluación de estas enfermedades por su papel en la identificación de diferentes patrones radiológicos, básico en la detección precoz de la EPI, lo que facilita establecer un tratamiento adecuado en las fases más iniciales.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.