A pesar del desarrollo de la hospitalización domiciliaria en España durante los últimos años, es llamativa la escasez de literatura. El siguiente estudio pretende exponer los datos obtenidos por la Unidad de Hospitalización a Domicilio de Psiquiatría del Hospital del Mar (HADMar). HADMar es un programa de hospitalización domiciliaria creado hace 2años, que recibe pacientes procedentes de servicios comunitarios y hospitalarios con un seguimiento limitado en el tiempo. Al alta, el paciente es derivado a la unidad de referencia ambulatoria apropiada para cada caso.
Material y métodosSe seleccionó a todos los pacientes visitados desde 2015 hasta la actualidad. Se llevó a cabo un estudio descriptivo que define las características sociodemográficas de la muestra. Las variables clínicas estudiadas fueron la gravedad de los síntomas, el riesgo de suicidio y los cambios en la funcionalidad.
ResultadosUn total de 135 pacientes fueron incluidos en la muestra. La edad media de los pacientes fue de 44,6 años y no hubo diferencias entre ambos sexos. De ellos, 26 pacientes tenían un historial de intentos autolíticos y el 11,1% vivían solos. El 51,1% fueron diagnosticados de un trastorno psicótico. La puntuación media en la escala GEP en la variable gravedad de los síntomas psiquiátricos fue 2,39 y el riesgo medio de suicidio 0,49. La puntuación de EEAG al alta era mayor que al ingreso.
ConclusionesLos resultados obtenidos en nuestro estudio son consistentes con resultados reportados en estudios previos. Los equipos de hospitalización domiciliaria han demostrado ser una alternativa a la hospitalización tradicional. Sin embargo, se necesitan más estudios que apoyen estos resultados.
Although home hospitalization has begun to develop widely in recent years there is a notable lack of studies. The following study includes data from the Psychiatric Home Hospitalization Unit of the Hospital del Mar (HADMar). This program has been running for 2years and takes place in a socio-demographically depressed area in Barcelona. It receives patients from community and hospital services. Monitoring is limited in time and at discharge patient are referred to the ambulatory unit.
Material and methodsAll patients visited from 2015 to the present time were selected. A total of 135 patients were included in the sample. A qualitative descriptive study was carried out in order to define the socio-demographic characteristics. The severity of symptoms, suicidal risk and changes in the functionality were considered as clinical outcomes.
ResultsThe mean age of patients was 44.6 years and there were no gender differences. A total of 26 patients had a history of suicidal attempts and 11.1% lived alone; 51.1% were diagnosed with a psychotic disorder. The mean GEP score for the severity of the psychiatric symptoms was 2.39 and the mean risk of suicide was 0.49. There is an increase in the EEAG score from admission to discharge, which means an improvement in the functionality of patients.
ConclusionsThe results obtained in our study are consistent with previous results. Home crisis intervention teams have proved to be an alternative to traditional hospitalization. However, more studies are needed to support these results.
La hospitalización a domicilio en casos de enfermedad mental tiene como objetivo ofrecer asistencia en el momento de la crisis y un tratamiento domiciliario intensivo como alternativa al ingreso hospitalario. Desde finales de los años 90 la implantación de este tipo de modelos terapéuticos se ha desarrollado de forma paralela en distintos lugares de Australia, Estados Unidos y Europa1-4, incluida España. No obstante, es notable la ausencia de estudios que aporten datos estadísticos objetivos y son notorias las diferencias existentes en cuanto a los recursos y características de los dispositivos en las distintas regiones5. Por este motivo, es indispensable obtener información concreta del funcionamiento y las características de los equipos de atención domiciliaria en nuestro medio. Con este propósito se ha llevado a cabo el siguiente estudio, que recoge los datos pertenecientes a una unidad de hospitalización domiciliaria que opera en el área metropolitana de Barcelona. Concretamente, la unidad de Hospitalización Domiciliaria psiquiátrica del Hospital del Mar (HADMar).
Este programa está en marcha desde enero de 2015 y atiende a los pacientes de los sectores Sant Martí y Ciutat Vella, unas áreas sociodemográficamente deprimidas dentro de la Ciudad Condal. Está constituido por un equipo fijo de 2psiquiatras, una psicóloga, 2enfermeras y un auxiliar de enfermería, que operan de las 8 a. m. a las 5 p. m. de lunes a viernes. Para contactar con el equipo se facilitan 2números de teléfono a los que el paciente o los familiares pueden dirigirse dentro del horario asistencial o fuera de ese horario mediante un buzón de llamadas. Asimismo, en caso de urgencia de 5 p. m. a 8 a. m. y los fines de semana, los pacientes son atendidos por el psiquiatra de guardia, quien tiene acceso a la historia clínica de todos los pacientes ingresados en el domicilio. Son seleccionados únicamente pacientes con trastorno mental severo descompensado pertenecientes al área de referencia que acepten las condiciones del ingreso (toma de tratamiento e indicaciones terapéuticas) y que dispongan de un familiar o cuidador que actúe de coterapeuta. Los criterios de exclusión son la presencia de alteraciones conductuales graves, ausencia de un soporte adecuado, ideación autolítica, ser menor de 16años, tener un diagnóstico de deterioro cognitivo, dependencia o abuso concomitante de tóxicos, diagnóstico exclusivo de trastorno de personalidad o de trastorno de la conducta alimentaria. Llegan pacientes derivados desde los centros de salud mental ambulatoria, la unidad de hospitalización de agudos del Hospital del Mar, urgencias de Psiquiatría del Hospital del Mar, unidad de crisis o del hospital de día y consultas externas del Hospital del Mar. Las derivaciones se pueden realizar por vía telefónica, fax o por correo electrónico. El auxiliar es quien recibe los datos del paciente y la enfermería especializada, de acuerdo con el psiquiatra, valora la pertinencia de la petición y se pone en contacto con el especialista referente para informar de la aceptación o rechazo del caso. Los pacientes admitidos son valorados por el equipo en un plazo inferior a 48 h, sin que exista en el momento actual ningún tipo de lista de espera. Tanto el paciente como el cuidador responsable firman un consentimiento informado de ingreso domiciliario. El seguimiento es limitado en el tiempo, en función de las necesidades de cada caso, con visitas diarias o espaciadas un máximo de 3días. Durante el seguimiento se mantiene contacto con los referentes de Atención Primaria para valoración de problemas orgánicos o sociales que puedan surgir. Al alta, se contacta y se coordina una visita de vinculación con la unidad de derivación ambulatoria pertinente y se facilita un informe. Por último, antes de cerrar el caso, se confirma que el paciente ha acudido a la primera visita de seguimiento ambulatorio.
El tratamiento agudo domiciliario, que incorpora los Programas de Resolución de Crisis (PRC), surgió en Reino Unido a partir de la implementación del plan nacional de salud en el año 2000, de forma paralela al desarrollo de otros servicios de atención comunitaria como los equipos de intervención temprana y los de tratamiento asertivo comunitario. Igual que los PRC ingleses, el HADMar pretende ofrecer una respuesta terapéutica rápida y eficaz dentro de la comunidad a pacientes en momentos de crisis. El seguimiento es intensivo y continuado, con visitas frecuentes al domicilio hasta que sea posible la vinculación a otro dispositivo de seguimiento adecuado para cada caso. Se dirige a personas que, en ausencia de PRC, requerirían de ingreso hospitalario y, además, tiene la finalidad de facilitar la transferencia al domicilio de pacientes ya ingresados con el fin de reducir la estancia hospitalaria. Otras similitudes entre ambos servicios es que los equipos son multidisciplinares, realizan intervenciones coordinadas y proporcionan una intervención limitada en el tiempo. Como diferencias, habría que mencionar limitaciones en cuanto a la disponibilidad y el número de visitas, con una proporción más elevada de pacientes por profesional.
Material y métodosSe incluyó a 135 pacientes en la muestra, que conforman el total de pacientes visitados por este equipo desde enero de 2015 hasta agosto de 2017. Se ha realizado un estudio descriptivo cuantitativo con el objetivo de definir las características sociodemográficas de la población diana y valorar los resultados clínicos obtenidos. Con este fin, se planteó como variable principal la gravedad de los síntomas medida por la Escala de Gravedad de la Enfermedad Psiquiátrica (GEP) y los cambios en la funcionalidad al ingreso y al alta medidos a través de la Escala de Evaluación de la Actividad Global (EEAG). Como variable secundaria se estudió el riesgo potencial de suicidio evaluado mediante el ítem en la escala GEP. En el caso de los pacientes con trastorno psicótico, se han valorado también cambios en la puntuación total de la Positive And Negative Syndrome Scale (PANSS) antes y después de la intervención. Además, se analizó también de forma retrospectiva el número de ingresos en unidades de agudos convencionales a las 6 semanas y a los 6 meses tras el alta de la hospitalización domiciliaria y se describieron las variables sociodemográficas de este subgrupo de pacientes.
ResultadosLos resultados obtenidos fueron recogidos en las tablas y figuras que se muestran a continuación. La tabla 1 resume las características sociodemográficas de la muestra.
Características sociodemográficas de la muestra
| Edad, media (DE) | 44,6 (15,4) |
|---|---|
| Sexo, n (%) | |
| Hombre | 69 (51,1) |
| Mujer | 66 (48,9) |
| Nivel de estudios, n (%) | |
| Sin estudios | 1 (0,7) |
| Estudios primarios | 45 (33,3) |
| Estudios secundarios | 65 (48,1) |
| Estudios universitarios | 22 (16,3) |
| Convivencia, n (%) | |
| Solo | 15 (11,1) |
| Con familia de origen | 63 (46,7) |
| Con familia propia | 51 (37,8) |
| Institucionalizado | 1 (0,7) |
| Otros | 4 (3) |
| Situación laboral, n (%) | |
| Inactivo | 34 (25,2) |
| Estudiante | 7 (5,2) |
| Activo | 15 (11,1) |
| Jubilado | 13 (9,6) |
| Incapacitado/pensionista | 30 (22,2) |
| Otros | 35 (25,9) |
| Antecedentes somáticos, n (%) | 81 (60) |
| Consumo de tóxicos, n (%) | 70 (51,9) |
| Ingresos en Unidad de Agudos, n (%) | 99 (73,3) |
| Intentos autolíticos previos, n (%) | 26 (19,3) |
| N.° de visitas, media (DE) | 7,2 (4,7) |
| Dispositivo de derivación, n (%) | |
| Servicios Sociales | 1 (0,7) |
| CSMA | 8 (5,9) |
| Urgencias | 32 (23,7) |
| Unidad de Crisis | 13 (9,6) |
| CAP | 1 (0,7) |
| EMSE | 2 (1,5) |
| Unidad de Hospitalización de Agudos | 65 (48,1) |
| Familia | 1 (0,7) |
| Otros | 11 (8,2) |
| Diagnóstico estimado, n (%) | |
| Trastorno cognitivo | 3 (2,2) |
| Trastorno por consumo de sustancias | 2 (1,5) |
| Esquizofrenia/trastorno psicótico | 69 (51,1) |
| Trastorno bipolar | 31 (23) |
| Trastorno depresivo | 18 (13,3) |
| Trastorno de ansiedad | 2 (1,5) |
| Trastorno de personalidad | 5 (3,7) |
| Otros | 5 (3,7) |
CAP: centro de Atención Primaria; CSMA: centro de salud mental de adultos; EMSE: equipo multidisciplinar de soporte especializado.
La mayoría de los pacientes atendidos se encuentran en la adultez media, a pesar de que la muestra incluye también población geriátrica. Todos los pacientes visitados son mayores de 18 años. No hay diferencias entre sexos y el nivel de estudios es representativo de la población. La mayoría conviven con la familia de origen o la propia y menos del 12% viven solos. Una cuarta parte permanecen inactivos laboralmente. Destaca la presencia de antecedentes somáticos distintos a la enfermedad psiquiátrica y el consumo de tóxicos, que afectan a más de la mitad de la muestra. Un 73% de los casos tienen antecedentes de al menos un ingreso en una unidad de agudos de psiquiatría y un 20% reportaron episodios de tentativas autolíticas en el pasado. Con relación al tipo de enfermedad psiquiátrica, el 51% fueron diagnosticados de trastornos psicóticos y el 36%, de trastornos afectivos. En cuanto a las características de la asistencia clínica en HADMar, el promedio de seguimiento es de 7 visitas por paciente. La fuente principal de derivación de pacientes es la Unidad de Hospitalización de Agudos, seguida por las urgencias psiquiátricas.
La media obtenida en la escala GEP para la gravedad de los síntomas psiquiátricos de los pacientes visitados fue de 2,39 (DE 0,7) y el riesgo potencial de suicidio medio fue GEP1 = 0,49 (DE 0,75). En ambas subescalas los resultados se miden del 0 al 3, con mayor riesgo y gravedad de los síntomas cuanto mayor sea el número.
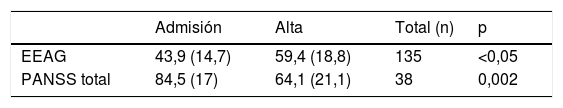
En la tabla 2 se recogen los cambios en la funcionalidad y la gravedad de los síntomas antes y después de la intervención. Existe un incremento en la puntuación de la escala EEAG desde que los pacientes son ingresados hasta el momento del alta. Este incremento es de casi 15 puntos y representa una mejoría significativa y clínicamente relevante en la funcionalidad de los pacientes que reciben tratamiento domiciliario. Además, a 38 de los 69 individuos del subgrupo de los pacientes con trastorno psicótico se les realizó una medición de la gravedad de los síntomas con la escala PANSS. En el estudio, se recogieron los valores de la PANSS total en la admisión y al alta en este grupo de pacientes. Los resultados obtenidos fueron una disminución de 21 puntos en la escala, hecho que supone una mejoría en la gravedad de los síntomas.
De los 135 pacientes incluidos inicialmente en la muestra, el seguimiento no pudo realizarse en 2pacientes debido a un cambio en la sectorización, pero sí se pudo obtener información después del alta de los 133 pacientes restantes. Durante el seguimiento, se recogieron 12 reingresos y 5 episodios de tentativas autolíticas; ninguno de ellos resultó en un suicidio consumado. Tras el alta, 42 (31,6%) pacientes precisaron de uno o más ingresos en unidades de hospitalización de agudos convencionales. En total se encontraron 57 episodios de ingreso en agudos, de los cuales, 25 (43,9%) fueron durante las primeras 6 semanas después del alta y, de estos, 16 (64%) se produjeron antes de las 24 h. Entre las 6 semanas y los 6 meses se contaron un total de 13 (22,8%) episodios de ingreso y 19 (33,3%) fueron posteriores a los 6 meses. En la tabla 3 se describen las características sociodemográficas principales de este subgrupo de pacientes. Destaca un número mayor de mujeres que fueron admitidas para ingreso, en contraposición a otras muestras, en las que el género masculino se ha asociado con un incremento en el riesgo de ingreso hospitalario. Menos del 10% de los casos habían presentado una oposición activa importante al tratamiento y solo en un 5-12% existía riesgo heteroagresivo6,7. En cuanto al resto de las variables estudiadas, los resultados son similares a los hallazgos reportados en estos estudios. En un 50% de los casos el motivo de consulta fue la presencia de delirios o alucinaciones y las derivaciones provenían en su mayoría de las urgencias hospitalarias y de la planta de agudos. El 45% tenía un diagnóstico de trastorno psicótico y el 81% tenía uno o más ingresos previos en unidades hospitalarias de agudos.
Características sociodemográficas de los pacientes que reingresan en unidades de hospitalización de agudos
| Edad, media (DE) | 46,4 (16,1) |
|---|---|
| Sexo, n (%) | |
| Hombre | 19 (45,2) |
| Mujer | 23 (54,8) |
| Nivel de estudios, n (%) | |
| Sin estudios | 0 |
| Estudios primarios | 17 (40,5) |
| Estudios secundarios | 19 (45,2) |
| Estudios universitarios | 6 (14,3) |
| Convivencia, n (%) | |
| Solo | 4 (9,5) |
| Con familia de origen | 21 (50) |
| Con familia propia | 15 (35,7) |
| Institucionalizado | 0 |
| Otros | 2 (4,8) |
| Situación laboral, n (%) | |
| Inactivo | 10 (23,8)) |
| Estudiante | 4 (9,5) |
| Activo | 3 (7,1) |
| Jubilado | 7 (16,7) |
| Incapacitado/pensionista | 11 (26,2) |
| Baja | 7 (16,7) |
| Motivo de consulta, n (%) | |
| Delirios/alucinaciones | 21 (50) |
| Conducta autolítica | 1 (2,4) |
| Clínica depresiva | 12 (28,6) |
| Euforia/júbilo | 7 (16,7) |
| Acumulación | 1 (2,4) |
| Antecedentes psiquiátricos, n (%) | 40 (95,2) |
| Consumo de tóxicos, n (%) | 20 (47,6) |
| Agresiones previas n (%) | 2 (4,8) |
| Ingresos en Unidad de Agudos, n (%) | 34 (81) |
| Oposición al tratamiento, n (%) | 4 (9,6) |
| Peligro para los demás, n (%) | 5 (11,9) |
| Dispositivo de derivación, n (%) | |
| CSMA | 3 (7,1) |
| Urgencias | 10 (23,8) |
| Unidad de Crisis | 3 (7,1) |
| CAP | 1 (2,4) |
| EMSE | 3 (7,1) |
| Unidad de Hospitalización de Agudos | 19 (45,2) |
| Otros | 2 (4,8) |
| Diagnóstico estimado, n (%) | |
| Trastorno cognitivo | 1 (2,4) |
| Trastorno por consumo de sustancias | 1 (2,4) |
| Esquizofrenia/trastorno psicótico | 19 (45,2) |
| Trastorno bipolar | 12 (28,4) |
| Trastorno depresivo | 7 (16,7) |
| Trastorno de ansiedad | 0 |
| Trastorno de personalidad | 1 (2,4) |
| Otros | 1 (2,4) |
CAP: centro de Atención Primaria; CSMA: centro de salud mental de adultos; EMSE: equipo multidisciplinar de soporte especializado.
Persiste en la actualidad en el sistema de salud mental un desequilibrio entre las necesidades asistenciales de los pacientes y la provisión de servicios comunitarios para el tratamiento de la enfermedad psiquiátrica aguda y grave. Los esfuerzos de la Organización Mundial de la Salud y las instituciones europeas por promover políticas basadas en la comunidad han facilitado la creación de nuevos tipos de intervenciones en crisis que han tenido, no obstante, un desarrollo desigual8,9. En las últimas décadas han surgido de forma exponencial movimientos basados en la intervención temprana de los pacientes con enfermedad mental, que pretenden no solo reducir la sintomatología sino también preservar la autonomía y la funcionalidad de los pacientes. Dentro de estos modelos, la existencia de una atención al domicilio representa un requisito indispensable en su implementación10,11.
Según los datos revisados en nuestro estudio, el modelo de atención domiciliaria que se lleva a cabo en el Hospital del Mar obtendría resultados positivos en cuanto a la mejoría significativa de los síntomas psiquiátricos y, de forma más discreta, en los niveles de funcionalidad. Es difícil saber si estos resultados son equiparables a los beneficios que se obtendrían con la hospitalización, pues no existen hasta el momento estudios suficientes que comparen ambas intervenciones12.
En cuanto a las características sociodemográficas, los hallazgos reportados indican un perfil de pacientes con enfermedad mental grave y descompensaciones frecuentes, congruente con los resultados obtenidos en la escala GEP. No obstante, estos datos contrastan con resultados obtenidos por otros grupos. Ness et al.13, en un artículo descriptivo sobre un equipo de atención domiciliaria noruego, encontró que un tercio de los pacientes no presentaban problemas mentales significativos y una quinta parte fueron respuestas reactivas al estrés. Hasselberg et al.2 publicaron resultados similares en una muestra de pacientes predominantemente femenina y con enfermedad psiquiátrica crónica leve-moderada. Los autores sostienen que en países como Noruega los pacientes con mayor riesgo de autoagresión y en situación de vulnerabilidad son derivados de forma preferente a centros hospitalarios.
A pesar de la gravedad y la complejidad de los pacientes atendidos por la unidad HADMar, destaca un riesgo de suicidio relativamente bajo (<0,5 media en la subescala GEP), con una incidencia de menos del 4% de tentativas autolíticas tras el alta. En algunos grupos específicos de pacientes, como pacientes que vivan solos, este riesgo puede ser mayor y, por lo tanto, debe priorizarse la seguridad del paciente y definir un perfil concreto de individuo que pueda beneficiarse de este tipo de intervención14.
El estudio del seguimiento al alta de los pacientes aportó resultados comparables a los obtenidos en los estudios de Islington15,16, en el que la tasa de reingresos en agudos al alta a las 6 semanas es menor al 50% y aproximadamente de un 30% a los 6 meses: esta última es significativa únicamente en el caso de los ingresos voluntarios. Igual que en nuestra muestra, Cotton et al. reportan en su artículo un porcentaje muy elevado de pacientes (70%) que reingresan antes de las 24 h. Este hecho podría explicarse por una derivación improcedente de pacientes que, tras una valoración inicial por el equipo de atención domiciliaria, se considera que no cumplen los requisitos de inclusión y que precisan de una intervención terapéutica ingresados en una planta de hospitalización. Puesto que la procedencia de los pacientes derivados es principalmente urgencias y las plantas de agudos, es lógico pensar que la presión asistencial y gestora juega un papel fundamental en el elevado número de reingresos durante estas primeras horas.
Entre las limitaciones del estudio, cabe mencionar que se trata de un análisis observacional y que, por tanto, de él no pueden extraerse conclusiones definitivas. Además, es una muestra relativamente pequeña que analiza los resultados de un programa piloto, por lo que no se han recogido detalles cuantitativos de la población de referencia. En cuanto a la severidad de la sintomatología en el subgrupo de pacientes con trastorno psicótico, no se hallaron motivos que puedan justificar el considerable número de pérdidas. Por otro lado, las escalas utilizadas para medir el riesgo de suicidio y la gravedad de la enfermedad psiquiátrica son usadas en la práctica clínica habitual, pero no se utilizan en investigación, por lo que convendría replicar los resultados con métodos de medición de mayor especificidad. Dado que el estudio está dirigido a una población de pacientes muy restringida, es cuestionable el nivel de validez externa que aporta. Además, la heterogeneidad en el funcionamiento y los recursos disponibles en cada equipo dificultan aún más la generalización de los resultados.
En resumen, a pesar de las limitaciones, este estudio aporta datos relevantes en cuanto a la mejoría en la sintomatología y la funcionalidad en los pacientes, con bajo riesgo de suicidio asociado, y propone la hospitalización domiciliaria como una alternativa eficaz a la hospitalización convencional en pacientes con enfermedad mental severa descompensada. Son necesarios, no obstante, más estudios que apoyen estos datos y, sobre todo, estudios de tipo coste-beneficio y cualitativos que estudien otros factores importantes como los efectos de este tipo de atención sobre la carga familiar.
Conflicto de interesesNinguno.