Verificar a prevalência e a gravidade da sibilância no primeiro ano de vida em lactentes no município de Santo André.
MétodosEstudo transversal com aplicação de questionário escrito, padronizado e validado do estudo EISL (do espanhol: Estudio Internacional de Sibilancias en Lactantes) aos pais e/ou responsáveis por lactentes de 12 a 24 meses de idade, em unidades básicas de saúde, durante campanhas de vacinação em creches e escolas maternais. O questionário consiste de questões sobre características demográficas, presença de sibilância, infecções respiratórias e fatores de risco. Os dados obtidos foram analisados com o Statistical Package for the Social Sciences for Windows, versão 20.0 (SPSS inc., Chicago, Il, EUA). A regressão logística foi aplicada para analisar as variáveis associadas à presença de sibilos recorrentes.
ResultadosDo total de 1.028 lactentes estudados, 48,5% apresentaram um ou mais episódios de sibilância nos primeiros 12 meses de vida (sibilância alguma vez) e 23,9%, três ou mais episódios (sibilância recorrente). Sintomas noturnos, dificuldade intensa para respirar e visitas à emergência estiveram presentes em 67,3%, 42,4% e 60,7% dos lactentes, respectivamente, sendo que 19,4% foram hospitalizados e 11,0% tiveram diagnóstico médico de asma. O uso de β2–agonistas, corticoides inalatórios, corticoides orais e antagonistas do receptor de leucotrienos foram observados em 88,8%, 21,0%, 54,9% e 3,2% das crianças com sibilância, respectivamente. Uso de corticoide oral, percepção de falta de ar pelos pais, diagnóstico de asma, pneumonia e hospitalização por pneumonia foram mais frequentes entre os sibilantes recorrentes (p<0,001).
ConclusõesNo município de Santo André, cerca da metade dos lactentes estudados apresentava pelo menos um episódio de sibilância no primeiro ano de vida, e metade deles apresentou sibilância recorrente, com início precoce e alta morbidade.
To determine the prevalence and the severity of wheezing in the first year of life for infants who live in Santo André, São Paulo, Brazil.
MethodsCross sectional study with the administration of the Estudio Internacional de Sibilancias en Lactantes (EISL), which is a standardized and validated written questionnaire applied to parents and/or guardians of infants aged 12–24 months treated at primary health units, vaccination centers, day care centers, or kindergartens. The questionnaire consisted of questions regarding demographic characteristics, presence of wheezing, respiratory infections, and risk factors. Results were analyzed using the SPSS for Windows, 20.0 (SPSS Inc. – Chicago, Il, United States). Logistic regression was applied to verify variables associated to recurrent wheezing.
ResultsAmong the 1,028 infants studied, 48.5% had one or more episodes of wheezing during the first 12 months of life (wheezing once), and 23.9% had three or more episodes (recurrent wheezing). Nocturnal symptoms, severe breathing difficulty, and visits to the emergency room were observed in 67.3%, 42.4%, and 60.7% of infants, respectively. Among the studied infants, 19.4% were hospitalized, and 11.0% had a medical diagnosis of asthma in the first year of life. Use of β2-agonists, inhaled corticosteroids, oral corticosteroids, and leukotriene receptor antagonists were observed in 88.8%, 21.0%, 54.9%, and 3.2% of children with wheezing, respectively. Use of oral corticosteroids, perception of breathlessness by parents, diagnosis of asthma, pneumonia, and hospitalization for pneumonia were more frequent among infants with recurrent wheezing (p<0.001).
ConclusionsIn the city of Santo André, approximately half of infants had at least one episode of wheezing in the first year of life, and almost 25% had recurrent wheezing. Wheezing disorders in Santo André have early onset and high morbidity.
Os distúrbios alérgicos constituem um dos principais problemas de saúde das sociedades modernas, e entre elas destaca-se a asma como a mais comum das doenças crônicas da infância,1 estando associada a altas taxas de hospitalização, consultas em serviços de emergência e importante morbidade, responsável por grande impacto nos sistemas públicos de saúde.2
A asma é uma doença inflamatória que determina aumento da resposta das vias aéreas a certos estímulos e obstrução brônquica reversível com ou sem tratamento, caracterizando-se por sintomas como sibilância recorrente, dispneia e tosse. Em menores de cinco anos pode ser confundida com outras doenças.3
A sibilância é um achado clínico comum em pediatria, especialmente nos primeiros anos de vida. Estudos epidemiológicos têm encontrado prevalências elevadas nesse grupo etário. Estudos realizados em países desenvolvidos encontraram prevalências entre 20% e 30%, com alta recorrência dos episódios.4,5 Em países em desenvolvimento, as prevalências parecem ser maiores. Numa coorte no Chile, 188 neonatos foram acompanhados até um ano de idade, sendo identificados episódios de sibilância em 80% e recorrência em 50% deles.6
Recentemente, as academias europeia e americana de asma, alergia e imunologia publicaram um consenso sobre sibilância em lactentes descrevendo quatro padrões distintos durante a infância, assim como sua evolução.3 São eles: sibilância transitória (sibilos durante os três primeiros anos de vida e interrupção após essa idade); sibilância não atópica (sibilância desencadeada principalmente por vírus que tende a desaparecer com o avançar da idade); asma persistente (sibilância associada a manifestações clínicas de atopia, eosinofilia e/ou níveis séricos elevados de IgE total ou sensibilização comprovada a alimentos e/ou aergoalérgenos ou ter pai e/ou mãe com asma); e sibilância intermitente grave (episódios pouco frequentes de sibilância aguda associados a poucos sintomas fora dos quadros agudos, e com a presença de características de atopia).3
O protocolo International Study of Asthma and Allergies in Childhood (ISAAC) propôs um método único de pesquisa e permitiu maximizar o valor das pesquisas epidemiológicas sobre a asma e outras doenças alérgicas na infância, além de possibilitar a colaboração internacional.7
No Brasil, estudo transversal realizado em São Paulo encontrou prevalência de sibilância recente (um ou mais episódios nos últimos 12 meses) de 11% entre crianças de 6 a 11 meses e de 14,3% entre as de 12 a 23 meses de vida.7 Na mesma cidade, coorte de crianças com risco elevado para desenvolver asma documentou que, ao fim de 30 meses de acompanhamento, 52% delas apresentavam quadro de sibilância recorrente.8
Para comparar a prevalência da sibilância em lactentes foi idealizado o EISL (do espanhol: Estudio Internacional de Sibilâncias en Lactentes), estudo multicêntrico internacional do qual participam países da América Latina (Brasil, Chile, Colômbia, Venezuela e México), Holanda e Espanha, na sua primeira fase. A exemplo do estudo ISAAC, foi elaborado um questionário escrito (QE), validado em cada país, para a obtenção de dados confiáveis sobre sibilância em lactentes.9,10 O questionário escrito padronizado do EISL é composto por 45 perguntas sobre características demográficas, sibilância e outros sintomas respiratórios, consumo de medicações, diagnósticos médicos e possíveis fatores de risco, a ser respondido pelos pais ou responsáveis pelos lactentes.11
O município de Santo André localiza-se na região metropolitana de São Paulo, que integra um grupo de municípios conhecidos como Grande ABC. Sua população é de 673.396 habitantes (estimativa de 2009). Ocupa uma área de 175km2, o que resulta numa densidade demográfica de 3.816,52 habitantes/km2.12 O clima da região é subtropical úmido mesotérmico e, de acordo com a classificação climática de Köppen-Geiger, é do tipo Cfb (verões quentes e invernos amenos). A temperatura média anual fica em torno dos 19°C.12 A economia da região é representada principalmente pelo setor industrial. Nesse contexto, o objetivo deste estudo foi descrever e avaliar a prevalência e a gravidade da sibilância em lactentes no município, utilizando o questionário EISL padronizado e validado para a língua portuguesa, a exemplo de estudos realizados em diversos municípios brasileiros.
MétodosTrata-se de um estudo transversal, realizado no período de 2006 a 2010, na cidade de Santo André. Foram entrevistados pais ou responsáveis de 1.028 lactentes, de diferentes classes sociais, residentes no município e que responderam ao questionário. Para a realização da pesquisa, foi padronizado pelos coordenadores do EISL que a amostra deveria incluir pelo menos mil lactentes. O tamanho amostral foi baseado no International Study of Asthma and Allergies in Childhood (ISAAC), considerando uma prevalência de sibilância de 30% e 25% em dois centros diferentes, com força de estudo de 95% e nível de significância de 1% para essa amostra, a fim de garantir poder adequado às comparações entre centros e países, mesmo para perguntas com baixa prevalência de respostas afirmativas.11
Foram excluídas as crianças cujos pais informaram terem doenças crônicas capazes de repercutir sobre o sistema respiratório (neuropatias, miopatias, cardiopatias, doenças genéticas e malformações graves), bem como os questio-nários cujo preenchimento fosse inferior a 90%.
O questionário, originalmente em espanhol, foi traduzido para o português e previamente validado.13,14 A faixa etária escolhida foi de 12 a 24 meses de vida em virtude da dificuldade em completar o estudo com lactentes de até 15 meses, e tendo em vista a validação prévia para a faixa ampliada até 36 meses.10
As entrevistas foram realizadas em dez unidades básicas de saúde (cerca da metade da rede do município), durante três campanhas de vacinação, em quatro creches municipais e quatro escolas maternais particulares. Antes da aplicação do questionário, os pais ou responsáveis foram informados sobre os objetivos da pesquisa, e os que concordaram assinaram o termo de consentimento livre e esclarecido. Em seguida, foram entrevistados por pesquisadores treinados.
O QE-EISL contém 45 perguntas sobre características demográficas, sibilância, doenças respiratórias, pneumonias, antecedentes pessoais, familiares e demais fatores de risco.11 Além disso, há perguntas sobre o uso de medicações inaladas para alívio de sintomas e sua frequência, diagnóstico médico de asma, idade de início e frequência de infecções de vias aéreas superiores, presença de infecção de vias aéreas inferiores, presença individual ou familiar de atopia, tempo de amamentação, vacinação e tempo de aleitamento materno exclusivo.11 Constam ainda dados sobre identificação, medidas antropométricas, condições socioambientais, permanência em creche e idade recomendada para tal, presença de animais domésticos, poluição ambiental, número de irmãos, nível de escolaridade e raça.15
Os lactentes sibilantes foram separados por sexo, número de episódios de sibilância e diagnóstico de asma. Os que apresentaram pelo menos um episódio de sibilância foram avaliados segundo o sexo sobre a frequência da sibilância, os sintomas apresentados, o uso de medicações e o diagnóstico de asma, pneumonia e infecções de vias aéreas e tipo de tratamento.
Os resultados obtidos foram transferidos para um banco de dados, elaborado no Microsoft Excel 2000 e analisados com o Statistical Package for the Social Sciences for Windows, versão 20.0 (SPSS inc., Chicago, Il, EUA). Na análise das variáveis, foram utilizados testes paramétricos (t-Student) e não paramétricos (qui-quadrado e exato de Fisher) e regressão logística (Backward Stepwise). Valores de p<0,05 foram considerados estatisticamente significantes para rejeição da hipótese de nulidade.
O estudo teve aprovação do comitê de ética em pesquisa da Faculdade de Medicina do ABC (protocolo CEP/FMABC n° 108/205).
ResultadosDos 1.038 questionários iniciais preenchidos, verificou-se inconsistência em dez, sendo 1.028 considerados válidos. As mães responderam por 846 (82,2%) investigados, ao passo que em 530 casos (51,5%) quem respondeu era do sexo masculino, não havendo diferença significante entre os sexos.
Episódios de sibilância nos primeiros 12 meses de vida ocorreram em 499 (48,5%) lactentes (pelo menos uma vez), sendo que 253 lactentes (24,6%) apresentaram um a dois episódios (sibilância ocasional) e 246 (23,9%), três ou mais episódios (sibilância recorrente).
Os lactentes que apresentaram sibilância alguma vez na vida, discriminados quanto ao sexo, estão registrados na tabela 1. Os meninos apresentaram valores superiores aos das meninas para peso e estatura ao nascer e aos 12 meses de vida. A Tabela 2 mostra as características demográficas e clínicas dos grupos de sibilantes com um a dois episódios (sibilantes ocasionais) e três ou mais episódios (sibilantes recorrentes). Foram observados três ou mais episódios de sibilância no primeiro ano de vida em 499 (48,5%) lactentes.
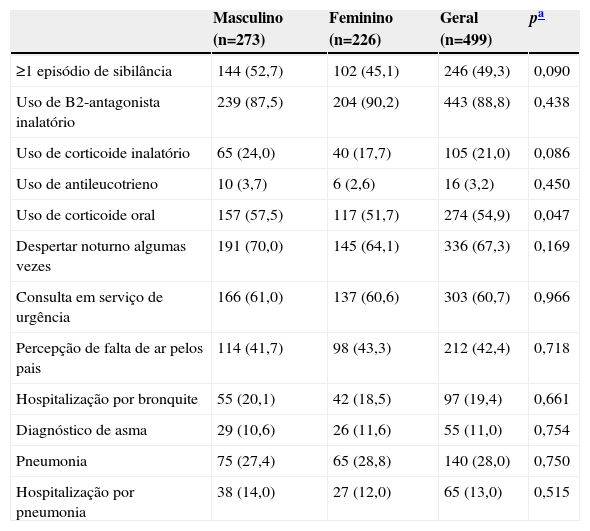
Características clínicas dos lactentes que apresentaram sibilância pelo menos uma vez na vida, discriminados quanto ao sexo, expressa em número (%)
| Masculino (n=273) | Feminino (n=226) | Geral (n=499) | pa | |
|---|---|---|---|---|
| ≥1 episódio de sibilância | 144 (52,7) | 102 (45,1) | 246 (49,3) | 0,090 |
| Uso de B2-antagonista inalatório | 239 (87,5) | 204 (90,2) | 443 (88,8) | 0,438 |
| Uso de corticoide inalatório | 65 (24,0) | 40 (17,7) | 105 (21,0) | 0,086 |
| Uso de antileucotrieno | 10 (3,7) | 6 (2,6) | 16 (3,2) | 0,450 |
| Uso de corticoide oral | 157 (57,5) | 117 (51,7) | 274 (54,9) | 0,047 |
| Despertar noturno algumas vezes | 191 (70,0) | 145 (64,1) | 336 (67,3) | 0,169 |
| Consulta em serviço de urgência | 166 (61,0) | 137 (60,6) | 303 (60,7) | 0,966 |
| Percepção de falta de ar pelos pais | 114 (41,7) | 98 (43,3) | 212 (42,4) | 0,718 |
| Hospitalização por bronquite | 55 (20,1) | 42 (18,5) | 97 (19,4) | 0,661 |
| Diagnóstico de asma | 29 (10,6) | 26 (11,6) | 55 (11,0) | 0,754 |
| Pneumonia | 75 (27,4) | 65 (28,8) | 140 (28,0) | 0,750 |
| Hospitalização por pneumonia | 38 (14,0) | 27 (12,0) | 65 (13,0) | 0,515 |
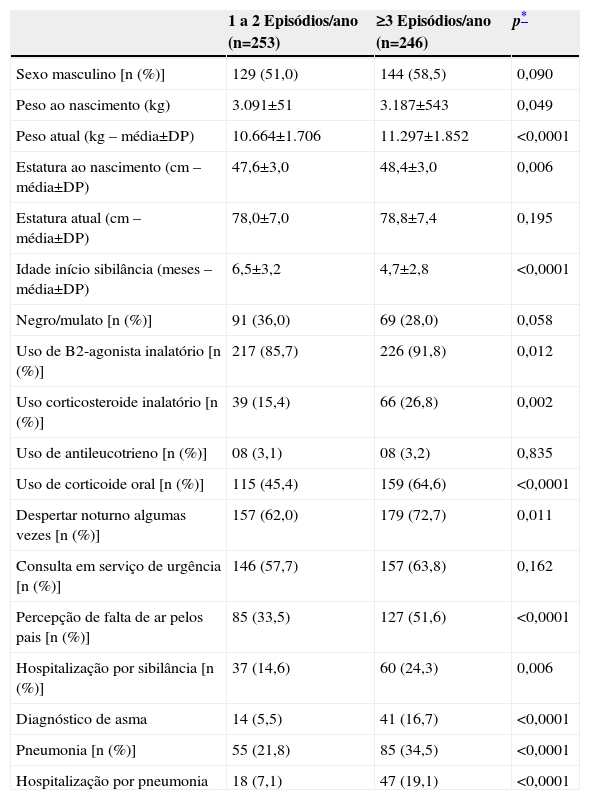
Características demográficas e clínicas dos lactentes segundo número de episódios de sibilância no primeiro ano de vida (n=499)
| 1 a 2 Episódios/ano (n=253) | ≥3 Episódios/ano (n=246) | p* | |
|---|---|---|---|
| Sexo masculino [n (%)] | 129 (51,0) | 144 (58,5) | 0,090 |
| Peso ao nascimento (kg) | 3.091±51 | 3.187±543 | 0,049 |
| Peso atual (kg – média±DP) | 10.664±1.706 | 11.297±1.852 | <0,0001 |
| Estatura ao nascimento (cm – média±DP) | 47,6±3,0 | 48,4±3,0 | 0,006 |
| Estatura atual (cm – média±DP) | 78,0±7,0 | 78,8±7,4 | 0,195 |
| Idade início sibilância (meses – média±DP) | 6,5±3,2 | 4,7±2,8 | <0,0001 |
| Negro/mulato [n (%)] | 91 (36,0) | 69 (28,0) | 0,058 |
| Uso de B2-agonista inalatório [n (%)] | 217 (85,7) | 226 (91,8) | 0,012 |
| Uso corticosteroide inalatório [n (%)] | 39 (15,4) | 66 (26,8) | 0,002 |
| Uso de antileucotrieno [n (%)] | 08 (3,1) | 08 (3,2) | 0,835 |
| Uso de corticoide oral [n (%)] | 115 (45,4) | 159 (64,6) | <0,0001 |
| Despertar noturno algumas vezes [n (%)] | 157 (62,0) | 179 (72,7) | 0,011 |
| Consulta em serviço de urgência [n (%)] | 146 (57,7) | 157 (63,8) | 0,162 |
| Percepção de falta de ar pelos pais [n (%)] | 85 (33,5) | 127 (51,6) | <0,0001 |
| Hospitalização por sibilância [n (%)] | 37 (14,6) | 60 (24,3) | 0,006 |
| Diagnóstico de asma | 14 (5,5) | 41 (16,7) | <0,0001 |
| Pneumonia [n (%)] | 55 (21,8) | 85 (34,5) | <0,0001 |
| Hospitalização por pneumonia | 18 (7,1) | 47 (19,1) | <0,0001 |
Houve uma associação significante entre sibilância recorrente com peso por ocasião da entrevista, idade de início da sibilância, uso de corticoide oral e inalatório, percepção de falta de ar pelos pais, hospitalização por sibilância, diagnóstico de asma, ocorrência e hospitalização por pneumonia. Na análise multivariada, entretanto, observou-se associações independentes de sibilância recorrente apenas com o uso de corticoide oral (OR=1,8; IC95%: 1,1–2,8; p=0, 009) e diagnóstico de asma (OR=2,7; IC95%: 1,2–6,0; p=0, 012).
Os pais de 55 (5,3%) lactentes referiram diagnóstico médico de asma, sendo que a grande maioria apresentava sibilância de repetição (74,5%).
Na Tabela 3 estão especificadas as características dos lactentes com e sem diagnóstico de asma. Na análise multivariada, observou-se associação entre diagnóstico de asma e uso de corticoide oral (OR=4,1; IC95%: 1,7–9,8; p=0, 001), ter tido pneumonia (OR=2,8; IC95%: 1,4–5,5; p=0,002) e ter familiares com asma (OR=2,1; IC95%: 1,1–4,1; p=0,02).
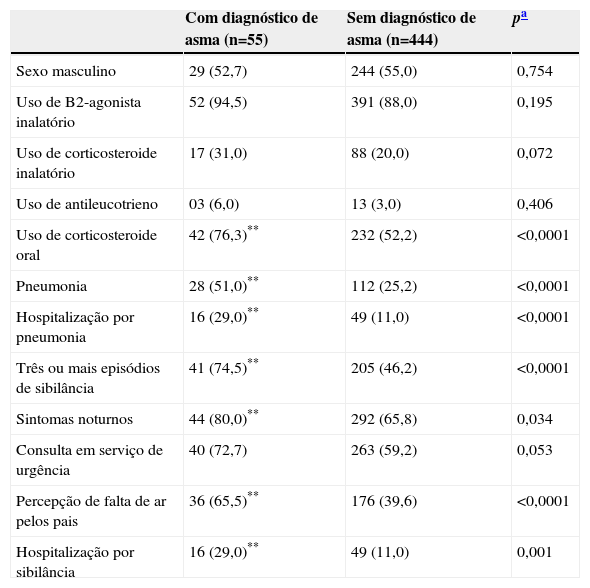
Características pessoais e clínicas dos lactentes com e sem diagnóstico médico de asma, expressas em n (%)
| Com diagnóstico de asma (n=55) | Sem diagnóstico de asma (n=444) | pa | |
|---|---|---|---|
| Sexo masculino | 29 (52,7) | 244 (55,0) | 0,754 |
| Uso de B2-agonista inalatório | 52 (94,5) | 391 (88,0) | 0,195 |
| Uso de corticosteroide inalatório | 17 (31,0) | 88 (20,0) | 0,072 |
| Uso de antileucotrieno | 03 (6,0) | 13 (3,0) | 0,406 |
| Uso de corticosteroide oral | 42 (76,3)** | 232 (52,2) | <0,0001 |
| Pneumonia | 28 (51,0)** | 112 (25,2) | <0,0001 |
| Hospitalização por pneumonia | 16 (29,0)** | 49 (11,0) | <0,0001 |
| Três ou mais episódios de sibilância | 41 (74,5)** | 205 (46,2) | <0,0001 |
| Sintomas noturnos | 44 (80,0)** | 292 (65,8) | 0,034 |
| Consulta em serviço de urgência | 40 (72,7) | 263 (59,2) | 0,053 |
| Percepção de falta de ar pelos pais | 36 (65,5)** | 176 (39,6) | <0,0001 |
| Hospitalização por sibilância | 16 (29,0)** | 49 (11,0) | 0,001 |
No município de Santo André, até o momento, não havia nenhum estudo anterior sobre a prevalência da sibilância no primeiro ano de vida em lactentes. No Brasil, o questionário EISL foi aplicado em crianças de 12 a 15 meses em Belém, Belo Horizonte, Curitiba, Fortaleza, Porto Alegre, Recife e São Paulo.13,16 Alguns autores, entretanto, observando a dificuldade em diagnosticar asma em crianças com até três anos, bem como de diferenciar a sibilância de outras doenças nessa faixa etária, realizaram a validação do QE-EISL para crianças de 12 a 36 meses. Os objetivos dessa validação foram também verificar se os resultados obtidos na faixa etária mais restrita se mantinham em crianças maiores, além de registrar sua reprodutibilidade e consistência interna.17 Dessa forma, durante a realização da presente pesquisa, considerou-se apropriado estender a faixa etária de aplicação do questionário de 12 a 15 meses para 12 a 24 meses.
Em Curitiba, a prevalência de pelo menos uma manifestação de sibilância no primeiro ano de vida foi de 45,4% e, em São Paulo, de 46,0%,13,18 resultados muito distantes dos encontrados em Porto Alegre (63,3%),14 possivelmente devido a condições climáticas. Em Santo André, este estudo mostrou que 48,5% dos lactentes apresentaram sibilância no primeiro ano de vida, dado semelhante aos de São Paulo e Curitiba, municípios com alta prevalência de sibilância e asma em crianças e adolescentes.15,19 Estudo transversal realizado em São Paulo encontrou prevalência de sibilância recente (um ou mais episódios nos últimos 12 meses) de 11% em crianças de 6 a 11 meses e de 14,3% entre as de 12 a 23 meses de vida.20
Diversos estudos mostraram que existe maior frequência de sibilância recorrente em países em desenvolvimento em comparação aos países desenvolvidos.6,21,22 Em São Paulo, numa coorte de lactentes provenientes de famílias de baixa renda, documentou-se que, ao fim de 30 meses de acompanhamento, 52% deles apresentavam sibilância recorrente.8 Muiño et al acompanharam uma coorte de recém-nascidos até 12 anos em Pelotas (RS) e observaram prevalência de sibilância transitória (chiado até 4 anos e ausência de chiado aos 10–12 anos) de 43,9%, sibilância persistente (chiado em todos os acompanhamentos) de 6,4% e sibilância de início tardio (chiado aos 10–12 anos) de 3,3%.23 No presente estudo, verificou-se que 23,9% apresentaram sibilância recorrente com três ou mais episódios de sibilância nos primeiros anos de vida, dado semelhante ao encontrado em Curitiba (23%) e inferior aos de São Paulo (27%) e Recife (26%) com a utilização do QE-EISL.12,18,24
O sexo masculino é sabidamente um fator de risco para a sibilância na infância devido ao menor calibre das vias aéreas.4 No presente estudo, observou-se uma tendência a maior número de sibilantes no sexo masculino (273/226), porém somente houve diferença significante quanto ao uso de corticoide oral, o que pode ter ocorrido devido à maior gravidade dos episódios nos meninos. Não houve diferença entre os sexos quanto a prevalência de sibilância de repetição, uso dos outros medicamentos, sintomas de despertar noturno e diagnóstico de asma.
Os sibilantes recorrentes iniciaram a sibilância mais precocemente do que os ocasionais e apresentaram maior peso na época da pesquisa, fator apontado por alguns como associado à sibilância de repetição na infância e asma.20 Em estudo prospectivo realizado por Martinez et al, a maioria das crianças que apresentaram sibilância manifestou os primeiros episódios durante o primeiro ano de vida. Dessas, metade continuou com os sintomas até os seis anos, sendo considerados asmáticos.4
No presente estudo, de acordo com a informação dos pais, 54,9% dos lactentes sibilantes fizeram uso de corticoide oral para o tratamento do episódio de sibilância, sendo esse uso associado à maior frequência e à gravidade dos episódios. O uso de corticoide foi elevado no grupo dos sibilantes recorrentes quando comparado ao dos sibilantes ocasionais, tanto por via oral (64,6 versus 45,4%) quanto por via inalatória (26,8 versus 15,4%). Como era de se esperar, lactentes com sibilância recorrente, que apresentam maior risco de desenvolvimento de asma,25,26 mostraram associação com variáveis que indicam maior gravidade dos episódios, como diagnóstico de asma, pneumonia e internação por pneumonia.
A sibilância foi identificada como fator de risco para a pneumonia em estudo realizado em São Paulo.18 A hospitalização por pneumonia, além de elevar os custos para o sistema de saúde, gera custos sociais, psicológicos, comprometimento nutricional e risco de infecções hospitalares oportunistas.27 Segundo o Ministério da Saúde, em 2006, 34,5% das internações hospitalares de indivíduos menores de um ano de vida, em todo o Brasil, foram causadas por doenças do aparelho respiratório. Em São Paulo, essa mesma taxa foi de 34,9% e, em Santo André, 40%.28
Os lactentes que receberam o diagnóstico de asma apresentaram três ou mais episódios de sibilância, sintomas noturnos e percepção mais frequentes de falta de ar pelos pais, maior uso de corticoide oral, associação com pneumonia e hospitalização por pneumonia. Resultados similares foram observados em São Paulo, Maceió e Curitiba.12,18,24
Neste trabalho, foram observadas associações significantes entre o diagnóstico de asma e maior número de crises, percepção de falta de ar pelos pais e uso de corticosteroide oral. Excluídas as sibilâncias de origem viral, a asma é a causa mais comum de sibilância na infância.29 No entanto, constatou-se que apenas 5,5% das crianças receberam esse diagnóstico. O diagnóstico correto de asma na infância, desde o primeiro ano de vida, é importante para os lactentes com sibilância recorrente.12 Os pediatras, diante de uma criança com sibilância de repetição, hesitam muitas vezes em usar o termo asma, tendendo a enfatizar o diagnóstico de infecções. O termo “bronquite” está mais próximo desse conceito e costuma ser mais facilmente aceito pelos pais, por não significar, no seu entender, o estigma de doença crônica e incurável. O subdiagnóstico e o subtratamento da asma são responsáveis por grande parte das hospitalizações pediátricas. O atraso no diagnóstico de asma na criança resulta em agravamento dos sintomas e aumento nos custos com o tratamento.30
As pesquisas sobre sibilância e asma na infância são necessárias para colaborar com a implantação de políticas públicas de saúde direcionadas a diminuir as desigualdades socioeconômicas e educacionais da população, e, consequentemente, reduzir a prevalência e a gravidade da sibilância no primeiro ano de vida, sobretudo em países em desenvolvimento.31 Deve ser estimulada a instituição de campanhas contra o tabagismo passivo, tendo em vista que a exposição à fumaça de cigarro pré e/ou pós-natal é um dos importantes fatores de risco para sibilância em lactentes.32 Em uma coorte de crianças na Alemanha,33 o tabagismo de um dos pais, associado à história familiar de asma, triplicou o risco de sibilância quando comparado à história familiar de asma de forma isolada.
Conclui-se que, no município de Santo André, metade dos lactentes avaliados apresentou pelo menos um episódio de sibilância no primeiro ano de vida. Metade desses lactentes é sibilante recorrente, e tal sibilância de repetição está associada à alta morbidade. Entretanto, são poucos os lactentes que recebem o diagnóstico de asma.
Conflitos de interesseOs autores declaram não haver conflitos de interesse.
FinanciamentoFaculdade de Medicina do ABC.
Estudo conduzido na Faculdade de Medicina do ABC, Santo André, SP, Brasil.