Describir datos demográficos y clínicos de pacientes con penfigoide ocular cicatricial,evaluar los hallazgos de inmunofluorescencia directa (IFD) en la biopsia conjuntival y su relación con el grado de inflamación y cicatrización conjuntival.
Materiales y métodosSe revisaron 36 historias clínicas de pacientes con penfigoide ocular cicatricial. 19 (52.8%) eran mujeres. La edad promedio fue 69.5 años (rango 34-86). Se recabaron datos clínicos y de biopsia conjuntival. Se empleó el test exacto de Fisher para el análisis estadístico.
ResultadosTreinta pacientes tenían informe de IFD. No se halló relación entre la presencia de depósitos y el grado de cicatrización o inflamación ocular (IgG, p: 0.55; IgA, p: 0.62 y C3, p: 1.00). Se encontró un patrón particular de IFD en el 46.7% de los casos (depósitos de IgG lineales en membrana basal, IgA en células superficiales y C3 en estroma).
ConclusiónLos hallazgos de la IFD no muestran relación con el grado de inflamación ni de cicatrización conjuntival.
To describe demographic and clinical data of patients with ocular cicatricial pemphigoid, assess direct immunofluorescence (DIF) findings in the conjunctival biopsy and its relationship to degree of ocular inflammation and scarring.
Materials and methods36 records of patient with ocular cicatricial pemphigoid were reviewed. 19 (52.8%) were women. The average age was 69.5 years (range 34-86). Clinical and conjunctival biopsy data were collected. Fisher exact test was used to statistical analysis.
Results30 patients had reports of DIF. No relationship was found between the presence of deposits and the degree of inflammation or scarring (IgG, p: 0.55; IgA, p: 0.62 y C3, p: 1.00). A particular DIF pattern was found in 46.7% of cases, with linear deposits in basement membrane IgG, IgA and C3 in stroma.
ConclusionThe findings of DIF show no relation to the degree of conjunctival inflammation or scarring.
El penfigoide ocular cicatricial (POC) es la manifestación ocular de una enfermedad sistémica denominada penfigoide de membranas mucosas1–3. Afecta con mayor frecuencia las mucosas orofaríngea y la conjuntiva, pero también puede afectar la mucosa de la nariz, laringe, esófago, genitales e incluso la piel.
La inflamación recurrente de las mucosas resulta en cicatrización progresiva de las mismas, pudiendo resultar fatal si compromete esófago o tráquea a causa de estenosis. El compromiso ocular ocurre en aproximadamente un 80% de los pacientes con penfigoide de membranas mucosas2, causando fibrosis subtarsal, acortamiento de fondos de saco, simblefarón, entropión cicatricial, lagoftalmos, obstrucción cicatricial de los conductos de las glándulas lagrimales y de Meibomio, triquiasis, fibrosis conjuntival con pérdida de células mucosecretantes y finalmente alteración severa de la superficie ocular, vascularización corneal y anquiloblefarón. El resultado final de este cuadro clínico es la ceguera.
El pronóstico visual se relaciona directamente con el diagnóstico temprano y el uso de fármacos inmunosupresores adecuados. Sin embargo, a pesar de recibir tratamiento y reducir la inflamación ocular en forma considerable, hasta un 38% de los pacientes presenta progresión de esta enfermedad evidenciado por los estadios de Foster4.
La prevalencia en Argentina es desconocida, pero se considera una enfermedad poco frecuente. En Estados Unidos la prevalencia estimada es entre 1/20,000 y 1/60,000 pacientes que concurren a la consulta oftalmológica5. Existe una ligera preferencia por el sexo femenino6.
La edad más común de presentación es alrededor de los 70 años, pero puede verse en pacientes de entre 30 y 90 años y también hay casos descritos en niños5,7.
La etiología es autoinmune, y estaría mediada por autoanticuerpos dirigidos contra epítopes presentes en la membrana basal de las mucosas (más precisamente en la unión membrana basal y el epitelio8,9, la mayoría del isotipo IgG.
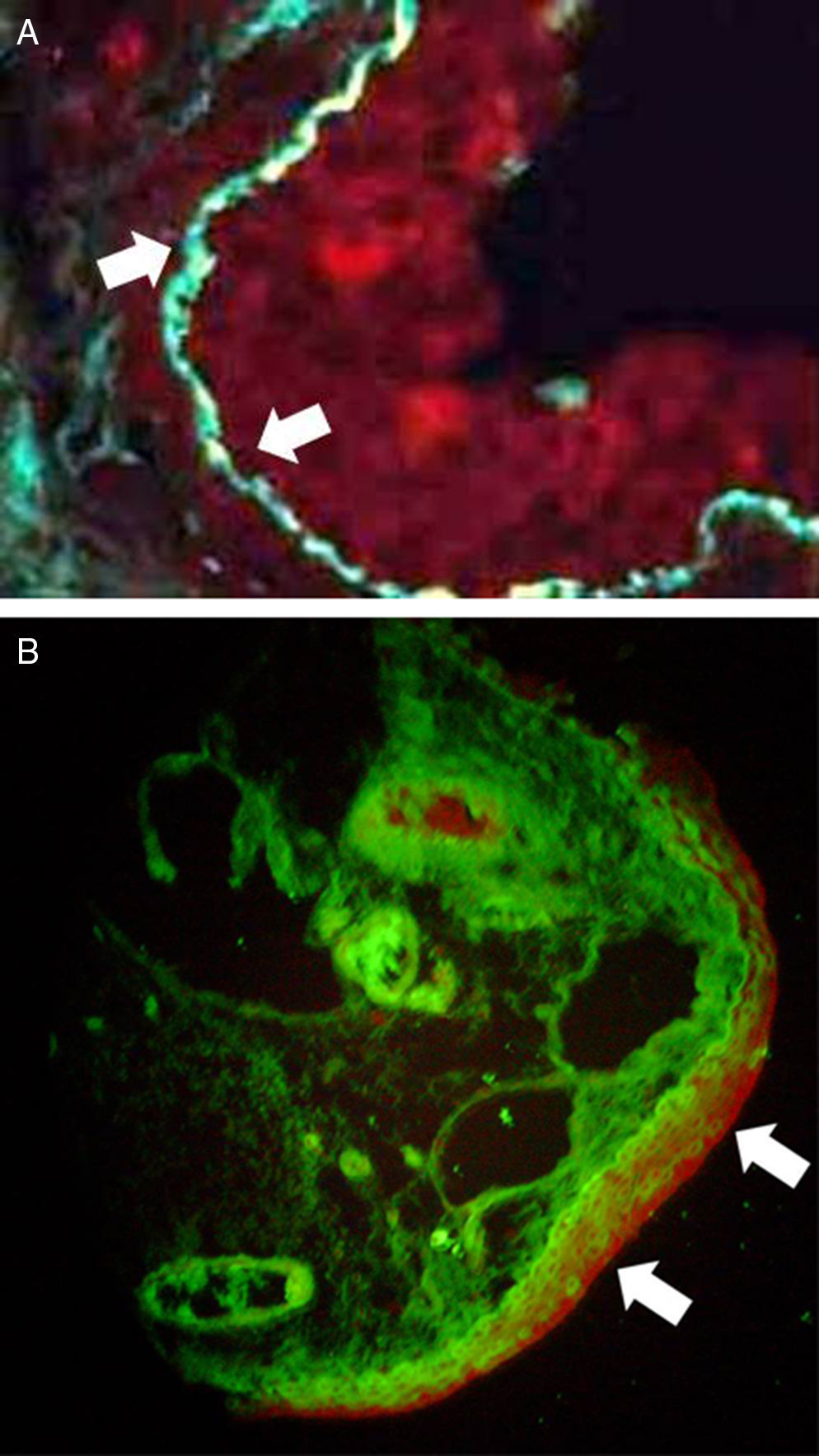
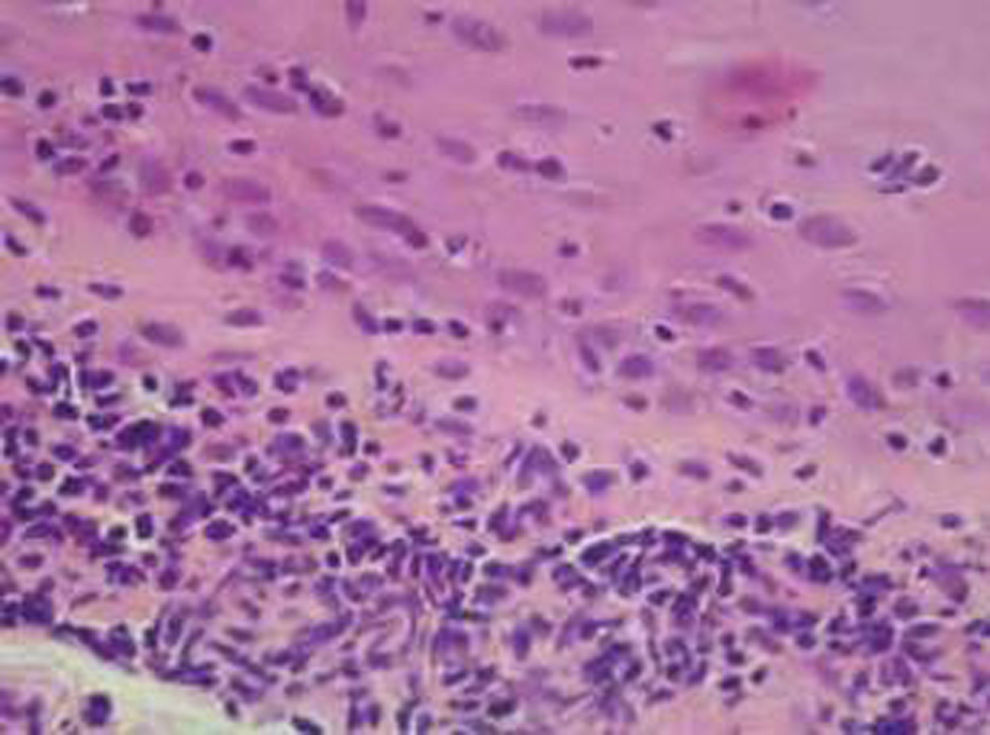
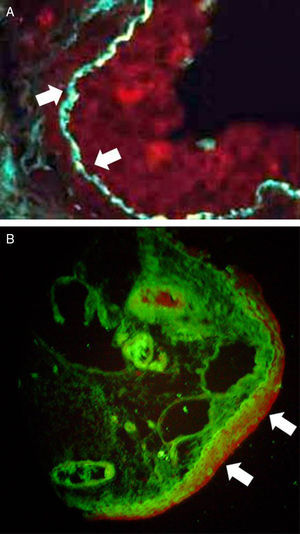
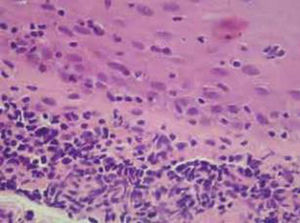
El diagnóstico de POC es fundamentalmente clínico y se apoya en los hallazgos inmunopatológicos de la biopsia conjuntival analizados con inmunofluorescencia directa (IFD) o inmunohistoquímica, los cuales pueden detectar depósitos lineales de IgA, IgG y C3 en la membrana basal de las mucosas (fig. 1). La sensibilidad de la IFD varía entren el 60 y el 80%9,10. En la histología se puede observar alteraciones en el epitelio y corion con disminución o ausencia de células caliciformes, metaplasia escamosa, paraqueratosis, vasodilatación, congestión, fibrosis intensa e infiltrado linfocitario (fig. 2).
Inmunofluorescencia directa. Depósito lineal de IgG, a lo largo de la membrana basal epitelial de la conjuntiva. Se observa dos fotos de muestra de conjuntiva, analizadas con inmunofluorescencia directa, empleando antianticuerpos contra IgG, IgA y C3. Se observa depósito lineal en la membrana basal de IgG (señalado con flechas blancas), un hallazgo característico de esta patología.
A efectos prácticos de la evaluación diagnóstica, los autores nos planteamos si existe correlación entre las características de los depósitos de inmunocomplejos analizados con IFD y el estadio de cicatrización o grado de inflamación ocular al momento de realizar la biopsia. También evaluamos si existe un patrón de inmunofluorescencia característico para POC distinto al descrito en la bibliografía internacional, teniendo en cuenta que la totalidad de los pacientes que participaron del estudio presentan exclusivamente compromiso ocular, quizá debido al sesgo por realizar el diagnóstico de todos ellos en un centro de derivación oftalmológica (Hospital Oftalmológico Santa Lucía, Ciudad Autónoma de Buenos Aires). El tratamiento inmunosupresor fue realizado por el Servicio de Inmunología del Hospital Durand (Ciudad Autónoma de Buenos Aires).
Sujetos, materiales y métodosSe revisaron las historias clínicas de pacientes con diagnóstico de POC en seguimiento conjunto entre el Hospital Durand y el Hospital Oftalmológico Santa Lucía entre diciembre de 2011 y enero de 2014 inclusive.
Los criterios de inclusión fueron: pacientes con diagnóstico de POC, con historia clínica completa y sin diagnóstico alternativo que explique el cuadro.
Los criterios de exclusión fueron: historia clínica incompleta, presentar un diagnóstico alternativo que explique el cuadro.
El total de pacientes incorporados fue de 36. Las variables demográficas analizadas fueron el sexo, la edad al momento de la primera consulta, al comienzo de los síntomas/signos y al momento de diagnóstico de POC, el tiempo de retraso diagnóstico y el lugar de residencia
Las variables clínicas analizadas fueron la presencia de los siguientes síntomas y signos al comienzoa: fotofobia, dolor y/o ardor, prurito, sensación de cuerpo extraño, lagrimeo/epifora, ojo rojo, cambios palpebralesb, secreción conjuntival y el grado de cicatrización ocular, medido con la escala Foster5 (estadio I: fibrosis subtarsal; estadio II: acortamiento de fondos de saco; estadio III: simblefarón y estadio IV: anquiloblefarón) tomando en cuenta el ojo más afectado a fin de clasificar los pacientes (ver más adelante).
La inflamación ocular fue clasificada arbitrariamente en 3 grados (0: sin inflamación, 1: leve moderada y 2: severa) para disminuir los sesgos de evaluación clínica (tabla 1). Se tomó en cuenta el ojo con mayor grado de inflamación para clasificar a cada paciente (ver más adelante).
Otras variables analizadas fueron: antecedentes de cirugías oculares previas al desarrollo del cuadro y tipo de cirugía, la presencia de otras patologías o factores que pudieran actuar como potencial confundidor como rosácea, conjuntivitis alérgica o tratamiento tópico para glaucoma.
Método de obtención y análisis de las biopsias conjuntivalesLas muestras de conjuntiva fueron obtenidas en el Hospital Oftalmológico Santa Lucía y analizadas por el doctor Jorge Zárate, médico especialista en Anatomía Patológica. Se describieron los hallazgos histológicos y de la IFD.
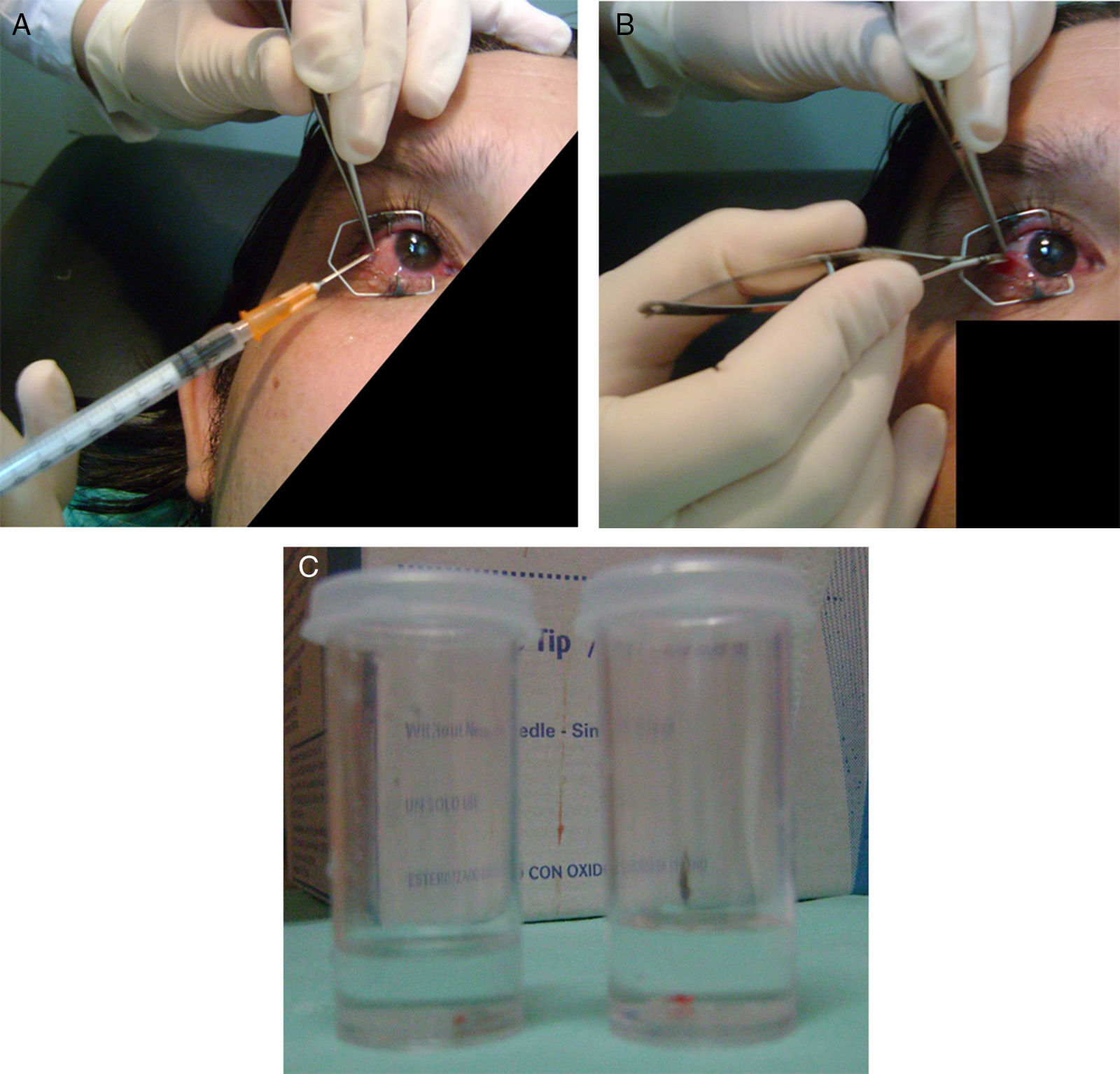
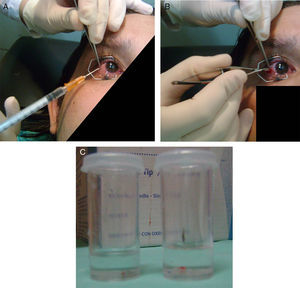
Se tomaron 2 muestras de 2×2mm de la conjuntiva bulbar temporal en la región interpalpebral, respetando Tenon y evitando cicatrices. Las biopsias fueron obtenidas de un solo ojo en todos los casos. Una de dichas muestras fue conservada en formol buffer y la otra en un frasco con líquido preservante conteniendo solución salina balanceada fría. Es importante aclarar que la toma de muestra se obtuvo del ojo con mayor grado de inflamación y si los dos presentaban igual grado de inflamación, se obtuvo del ojo con enfermedad más avanzada.
Las muestras conservadas en formol fueron teñidas con las coloraciones de hematoxilina y eosina, Giemsa-Wright y ácido peryódico de Schiff para su análisis histológico. Las muestras conservadas en líquido preservante, fueron rápidamente embebidas y congeladas en compuesto (Optimum Cutting Temperature Compound; Miles Inc., Elkhart, Indiana, EE. UU.) para su posterior procesamiento por IFD (fig. 3).
A) Anestesia en región bulbar temporal. La imagen muestra el sitio de colocación de anestesia previo a la biopsia. B) Toma de muestra conjuntival. El momento de toma de muestra de conjuntiva. C) Líquido preservante y formol buffer temporal. La muestra tomada se divide en dos pequeños frascos: uno con formaldehido al 40% y otro con solución salina balanceada fría para el estudio histológico y de inmunofluorescencia respectivamente.
Se recabaron distintos datos de la histología: presencia de paraqueratosis superficial del epitelio, la disminución/ausencia de células caliciformes en el epitelio, infiltrado linfoplasmocitario en la interfase epitelio-corion o en corion, alteraciones vasculares en el corion como vasodilatación, congestión o neoformación, presencia de mastocitos en el corion y su degranulación.
Respecto de la IFD se registró la presencia o ausencia de depósitos de IgG, IgA yC3 y su localización (membrana basal, epitelio y estroma).
Metodología de análisis de asociaciónA fin de realizar el análisis, se separó a los pacientes según el grado de cicatrización e inflamación en dos grupos: uno con estadio I y II de Foster por un lado (Grupo 1: poca-moderada fibrosis. En este se incluyó un paciente que por su estadio tan temprano no calificaba para ninguno de los estadios de Foster) y los de estadio III y IV por el otro (Grupo 2: fibrosis significativa). Se analizó la presencia/ausencia de cada tipo de depósito (IgG, IgA y C3) por separado en cada grupo.
El mismo procedimiento se realizó para evaluar la asociación de positividad de IFD con el grado de inflamación: se dividió a los pacientes con estadio 0 y 1 de inflamación ocular por un lado (Grupo 1: ninguna a poca-moderada inflamación) y el estadio 2 por el otro (Grupo 2: inflamación significativa). Se analizó la presencia/ausencia de cada tipo de depósito (IgG, IgA y C3) por separado en cada grupo.
EstadísticaLos datos fueron expresados en valores absolutos y porcentajes, promedios y rangos. En lo que respecta a los estudios de correlación/asociación, los datos se analizaron en tablas de contingencia de 2×2, y se utilizó el test exacto de Fisher de dos colas debido al número reducido de pacientes (en algunos casos la frecuencia esperada era menor a 5). Se fijó el valor de significación una p<0.05.
Los datos fueron analizados con el programa Epidat 3.1. (Servicio de Epidemiología de la Dirección general de Innovación y Gestión de Salud Pública de la Consejería de Sanidad [Xunta de Galicia]).
ResultadosDe los 36 pacientes con diagnóstico de POC, 52.8% (19) eran mujeres y 47.2% (17) hombres (relación mujer/hombre de 1.10). El promedio de edad al diagnóstico fue de 68.2 años (± 12.6 años DE, rango: 34-86 años). Todos habitaban en la provincia de Buenos Aires, excepto 2 pacientes que provenían de otras provincias argentinas.
El tiempo de retraso en el diagnóstico fue en promedio de 6.4 años pero con un rango muy amplio (± 9.2 DE. años; rango: 2 meses-46 años). En el 38% de los casos, el retraso fue de 5 años o más. El 39.4% (13) tenían antecedente de cirugía ocular previa, de las cuales la más común fue cirugía de cataratas.
El 45.5% (15) presentaba alguna patología concomitante que podría causar síntomas o signos similares a POC, siendo la más frecuente la rinoconjuntivitis alérgica (tabla 2). La importancia de estas enfermedades radica en la dificultad para el diagnóstico diferencial con POC. En muchos casos los pacientes recibieron múltiples tratamientos para la patología concomitante retrasando la sospecha para el diagnóstico de POC (tabla 2).
Factores «confundidores»
| Factor | Frecuencia | % |
|---|---|---|
| Alergia | 7 | 50,0 |
| Rosácea | 4 | 28,6 |
| Glaucoma con tratamiento tópico | 4 | 28,6 |
| Colagenopatías | 1* | 7,1 |
| Patología oncológica | 0 | 0,0 |
| Infecciones oculares crónicas | 0 | 0,0 |
Los síntomas más frecuentes al inicio de la enfermedad fueron: sensación de cuerpo extraño (41.4%-12 pacientes) y fotofobia (31%-9 pacientes). Llama la atención un 27.6% (8 pacientes) asintomáticos.
Respecto a los signos más comunes al comienzo de la enfermedad (referidos por los pacientes directamente o por el facultativo) fueron el ojo rojo (75.9% - 22 pacientes), seguido por lagrimeo/epífora (41.4% - 12 pacientes). Prácticamente todos los pacientes tenían al menos uno de estos dos signos. El 13.8% (4 pacientes) no presentaba ningún signo (solo síntomas). Ningún paciente presentó lesiones en otras mucosas extraoculares o en piel del tipo ampollar o relacionada.
El compromiso cicatricial medido en estadios de Foster fue simétrico para ambos ojos en el 72.2% (26) y asimétrico en el 27.8% (10), con un índice simetría/asimetría de 2.6. En los casos de asimetría, se clasificó al paciente de acuerdo al ojo en estadio más avanzado. Siguiendo esta premisa, 7 pacientes (19.4%) se encontraban en estadio 1, 4 (11%) en estadio 2, 19 (52.78%) en estadio 3, 5 (13.89%) en estadio 4 y uno de los pacientes (2.8%) fue clasificado como estadio «cero», ya que al momento del diagnóstico no presentaba cicatrices ni otro signos que permitieran clasificarlo en alguno de los estadios de Foster.
Cuando se analizó cada ojo por separado se halló que el estadio de Foster más frecuente fue el grado III con un 44.4% (32 ojos) siguiéndole el grado II con 23.6% (17 ojos).
El grado de inflamación ocular fue simétrico en un 80.6% de los casos (29). Al momento del diagnóstico (teniendo en cuenta el ojo más afectado como se mencionó anteriormente) un 47.2% presentaba inflamación leve a moderada y un 38.9% severa. Es decir que más del 80% presentaba signos de actividad de la enfermedad al momento de diagnóstico o próximo a él (expresando la actividad como inflamación ocular).
Al revisar las historias clínicas de los 36 pacientes, se encontraron resultados de las biopsias en 30 de ellos, de los cuales 29 contaban con el informe detallado de la histopatología.
En la histología se observó como único hallazgo universal el infiltrado linfoplasmocitario, aunque hallazgos como alteraciones vasculares y la ausencia de células caliciformes se hallaron en más de un 80% (tabla 3). Llama la atención la presencia de mastocitos en la gran mayoría de los informes (fig. 2).
Histología
| Hallazgo histológico | % |
|---|---|
| Infiltrado linfoplasmocitario | 100,0 |
| Mastocitos | 89,7 |
| Ausencia o disminucion cel. caliciformes | 86,2 |
| Alteraciones vasculares* | 82,8 |
| Paraqueratosis | 72,4 |
| Degranulación de mastocitos | 54 |
Se obtuvieron los datos de la IFD en 30 pacientes. Todos presentaban inmunofluorescencia positiva de al menos un tipo de depósito. Los más frecuentemente observados fueron IgG e IgA (ambos se encontraron en el 90% de los casos). La presencia de C3 se halló en el 66.7%. Se encontró triple positividad en el 63.3% de los casos (19 informes). Respecto a la localización de los depósitos, la mayoría de los complejos inmunes que marcaban para IgG, se hallaban en la membrana basal. El 100% de las marcaciones para IgA fue en células epiteliales y la mayoría (85%) de C3 se localizó en el estroma. El perfil de depósito más frecuentemente hallado en los informes con triple positividad, como era de esperar, fue de IgG en membrana basal, IgA en células epiteliales y C3 en estroma. Dicho patrón se halló en un 73.7% de los pacientes que presentaron triple positividad, lo cual representa un 46.7% del total de los informes (fig. 3A y B).
Para el análisis de asociación entre depósitos inmunes y grado de cicatrización e inflamación ocular, se analizaron los 30 informes mencionados anteriormente. Uno de ellos pertenecía a un caso que no alcanzaba el mínimo valor de la escala de Foster. Es interesante resaltar que este paciente presentaba en la inmunofluorescencia depósitos de IgA en células epiteliales y de C3 en estroma (no se halló IgG) y no padecía ninguna otra patología que pudiera explicar el cuadro clínico.
A fin de simplificar el análisis, se separó a los pacientes con estadio I y II de Foster por un lado (Grupo 1: poca-moderada fibrosis. En este se incluyó el paciente que no calificaba para ninguno de los estadios de Foster) y los de estadio III y IV por el otro (Grupo 2: fibrosis significativa). Se analizó la presencia/ausencia de cada tipo de depósito (IgG, IgA y C3) por separado en cada grupo y se los comparó en tablas de contingencia de 2×2. No se halló diferencia significativa entre la presencia (o ausencia) de depósitos entre ambos grupos (IgG, p: 0.55; IgA, p: 0.62 y C3, p: 1.00). Cuando se compararon los pacientes con estadios Foster I y IV por separado se obtuvo una p: 1.00 para los 3 depósitos.
El mismo procedimiento se realizó para evaluar la asociación de positividad de IFD con el grado de inflamación. Se dividió a los pacientes con estadio 0 y 1 de inflamación ocular por un lado (Grupo 1: ninguna a poca-moderada inflamación) y el estadio 3 por el otro (Grupo 2: inflamación significativa). Se analizó la presencia/ausencia de cada tipo de depósito (IgG, IgA y C3) por separado en cada grupo y se los comparó en tablas de contingencia de 2×2. Al igual que con el grado de fibrosis ocular, no se hallaron diferencias significativas entre la presencia de depósitos entre ambos grupos (IgG, p: 0.63; IgA, p: 0.63 y C3, p: 0.43). Cuando se compararon los pacientes sin inflamación ocular frente aquellos con inflamación severa por separado tampoco se hallaron diferencias (IgG, p: 0.12; IgA, p: 1.00 y C3, p: 0.56).
DiscusiónEl POC es una enfermedad sistémica caracterizada por la inflamación de la conjuntiva con posterior cicatrización de la misma. Existen múltiples estudios que han probado su etiología autoinmune, lo cual se evidencia claramente a través de los resultados de la IFD. La prevalencia exacta en nuestro medio es desconocida. Los dos trabajos con las series más grandes publicados en Argentina son de 4111 y 7612 pacientes que consultaron en periodos de 14 y 10 años respectivamente, con lo que se puede estimar que la prevalencia es muy baja.
En nuestro estudio, la edad promedio de diagnóstico fue 69.5 años pero con un rango muy amplio y la prevalencia por sexo fue levemente mayor en mujeres (52.8%), lo cual coincide con las series internacionales5,6 y los últimos estudios. En los trabajos argentinos mencionados previamente la edad diagnóstico promedio fue similar (6011 y 6712 años) y también con rangos muy amplios (de 16 a 93 años).
Llama la atención el retraso en el diagnóstico que se vio en algunos casos (hasta 46 años en uno de los pacientes). Esto puede deberse a varios factores como la baja prevalencia de esta enfermedad y, por ende, su subdiagnóstico interpretándose en la mayoría de los casos como cuadros de conjuntivitis recurrente alérgica o viral. Algunos signos pueden ayudar al diagnóstico temprano: está reportado1 que en la mayoría de los casos el POC comienza como una conjuntivitis persistente, con ojo rojo, que no responde al tratamiento tópico, con cicatrización posterior del canto interno ocular, afectación de la carúncula, y eventual cierre del punto lagrimal que lleva al lagrimeo. Estos datos mencionados fueron confirmados por nuestro estudio ya que casi todos los pacientes tenían ojo rojo, lagrimeo/epífora u ambos al comienzo de la enfermedad. Sin embargo casi la mitad de los pacientes presentaban alguna patología concomitante que podría explicar al menos el ojo rojo como rinitis alérgica o rosácea. Respecto a los síntomas precoces el más común fue la sensación de cuerpo extraño aunque algo más de un 25% de los pacientes estaban asintomáticos al inicio. Se puede concluir por lo dicho anteriormente que el aspecto clínico más importante para el diagnóstico precoz es la cicatrización de la carúncula de causa no traumática.
El pronóstico de la enfermedad depende del diagnóstico precoz y el tratamiento oportuno. La mayoría de los pacientes de nuestro estudio fueron diagnosticados en estadio III de Foster (52.78%), seguido por el estadio I (19.4%). Estos valores coinciden en parte con otras series publicadas2, en los cuales el estadio más frecuente de diagnóstico es el III (60%) seguido por el II (34%). Similares hallazgos fueron vistos en uno de los trabajos argentinos mencionados11: el estadio más frecuente fue el III (56%) seguido del II (24.4%). Estos valores indican el retraso en el diagnóstico mencionado anteriormente. De todas maneras es destacable el porcentaje de pacientes con POC en estadio I al momento de la BC en este trabajo lo que marca que el progreso en el conocimiento de esta patología permite una sospecha temprana.
Un dato clínico destacable es que ningún paciente presentó compromiso en otra mucosa o en piel. Esta observación también fue vista en los trabajos argentinos: solo el 5% (aproximado) de los casos presentaban algún compromiso extraocular. Esto podría explicarse por el hecho de ser derivados de hospitales oftalmológicos, aunque es posible que se trate de un fenotipo propio de la enfermedad (ver más adelante).
Los estudios de la biopsia de conjuntiva brindaron datos particulares. En la histología se observó datos inespecíficos como infiltrado linfoplasmocitario y alteraciones vasculares, pero también se halló una gran presencia de mastocitos (casi en un 90%) con fenómenos de degranulación en la mitad de los casos. Este dato fue reportado en el trabajo original de Foster, no siendo informado en trabajos más actuales, lo que da cuenta que existen distintos tipos de población inflamatoria en esta patología.
En lo que respecta a la inmunofluorescencia también se hallaron datos notables. En principio de los 30 pacientes con informe de biopsia (con diagnóstico clínico de POC) solo uno no presentaba ningún depósito de IgG, IgA o C3 (3.3% del total de informes). Como fue mencionado, todos los pacientes biopsiados tenían diagnóstico clínico confirmado de POC. En la bibliografía, la sensibilidad reportada IFD es del 60-80%1,10 por lo que llama la atención la tasa de positivos encontrados en nuestro estudio (100%). En cuanto a las características de los depósitos, llama la atención que los depósitos de IgA y C3 no se presentaron en forma lineal sobre la membrana como era de esperarse según lo descrito en la bibliografía1,3,8,10,13, sino que en la gran mayoría de los casos la IgA se depositó en células superficiales y el C3 en estroma. Además un 10% de los pacientes no presentaban el clásico depósito de IgG lineal en membrana pero sí de IgA o C3 en las localizaciones mencionadas. Algo similar se reportó en uno de los trabajo argentinos mencionados: de 48 informes de biopsias, solo el 64.5% presentaban depósitos lineales característicos de inmunoglobulinas o de C312.
Los hallazgos clínicos y de la biopsia de conjuntiva (hallazgos histológicos y fundamentalmente la inmunofluorescencia directa) dan a cuenta que podríamos estar frente a un fenotipo particular dentro del espectro del penfigoide de mucosas, como es el penfigoide ocular «puro», o quizás sea una entidad nosológica por sí misma. Los estudios8,11 mencionan que existen cuatro fenotipos que se correlacionarían contra distintos antígenos blanco. El primero de estos presenta manifestación ocular pura y producción de IgG contra la subunidad β4 de la integrina α6β4 (la cual forma parte de los hemidesmosomas dermoepidérmicos) e IgA contra un antígeno de 45kd. El segundo grupo cursa con afectación concomitante de piel y mucosas y presentarían reactividad IgG e IgA contra el antígeno 2 del penfigoide bulloso (BP 180). El tercero está representado por pacientes con afectación mucosa pura y el último grupo presentaría anticuerpos contra la laminina-5, los cuales tendrían mayor riesgo de presentar neoplasias.
El penfigoide ocular «puro» es considerado por la mayoría de los autores como una forma limitada del penfigoide de mucosas. Otros investigadores creen que se trata de una entidad separada. La evidencia para tal afirmación está basada en la detección de un autoantígeno de 45kDa claramente diferente de los clásicos de 180-kDa y 230-kDa asociados con el penfigoide de mucosas y POC14. En esta línea de pensamiento, un estudio14 comparó los hallazgos de la microscopia electrónica de la conjuntiva en pacientes con POC y compromiso en otras mucosas versus compromiso ocular puro: 6 pacientes con compromiso puramente ocular presentaron depósitos inmunes en la parte superior de la lámina lúcida de la membrana basal, mientras que en 7 casos con compromiso de otras mucosas, los depósitos estaban en la parte inferior de la lámina lúcida y en lámina densa. Si bien se podría pensar que el POC sin compromiso de otra mucosa podría representar un estadio temprano del penfigoide de membranas mucosas, el hecho de que existan pacientes con inflamación y fibrosis de igual severidad en ambos grupos no favorece dicha hipótesis14.
Respecto a uno de los principales objetivos del estudio, evaluar la correlación entre el grado de cicatrización e inflamación con los hallazgos por IFD, fue analizada y prácticamente descartada. Este dato tiene implicancia práctica ya que permite al oftalmólogo elegir en qué ojo realizar la biopsia conjuntival de acuerdo a su criterio personal (elegir según agudeza visual, inflamación ocular, cicatrización, etc.) sin que sean condicionantes para el rédito diagnóstico. De todas maneras, es lógico afirmar que en un ojo que presenta una fibrosis de conjuntiva muy importante como en el caso de los pacientes con estadio de Foster IV, se debe tomar biopsia de un sitio adecuado y no de un sector de conjuntiva que esté totalmente fibrosado.
En conclusión, podemos afirmar que el grado de inflamación y cicatrización ocular en principio no afectaría la sensibilidad diagnóstica de la BC evaluada por IFD (siempre y cuando no se tome muestras de las zonas cicatrizadas). Por otra parte, la ausencia de compromiso de otras mucosas y el hecho de que el patrón de IFD descrito en este trabajo no se halle reportado en la bibliografía, hace pensar que estamos frente a un cuadro clínico distinto a lo descrito hasta ahora, que podría ser parte del espectro del denominado penfigoide ocular «puro» o una entidad nosología por sí misma. Este punto podría tener implicancias en el pronóstico y la terapéutica aunque, en nuestra experiencia, el curso clínico y la respuesta al tratamiento no se alejan de lo descrito habitualmente para POC.
A nuestro mejor entender, este trabajo es el primero (por lo menos en Latinoamérica) que describe y estudia los hallazgos de la IFD, obteniendo los hallazgos mencionados. En el futuro, series más grandes de pacientes permitirán cotejar estos datos y permitirán la comparación con la bibliografía internacional en lo que respecta a la evolución de la enfermedad y la respuesta diagnóstica.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
FinanciamientoLos autores no recibieron patrocinio para llevar a cabo este artículo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Al doctor Jorge Oscar Zárate por su aporte sobre histología e inmunofluorescencia de las biopsias de conjuntiva (El doctor Jorge Oscar Zárate trabaja en el Laboratorio de Investigaciones Oftalmológicas y Ciencias Visuales, dependiente del Departamento de Patología de la Facultad de Medicina de la Universidad de Buenos Aires, Argentina).
Al «comienzo» se refiere como aquellos primeros signos o síntomas que condujeron al paciente a la consulta médica o a tomar alguna medida para aliviarlo.
Cambios palpebrales comprenden: disminución del fórnix, entropión, simblefarón, lagoftalmos, distiquiasis, triquiasis.