Mostrar la efectividad del neumodesplazamiento en hemorragia subretiniana y agujero macular postraumático.
MétodoReporte de caso.
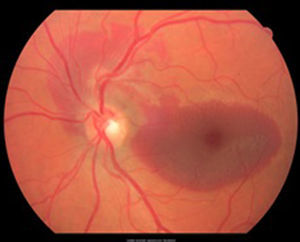
ResultadosPaciente masculino de 39 años de edad quien tras trauma contuso en ojo izquierdo presenta disminución de agudeza visual. Examen oftalmológico: agudeza visual del ojo izquierdo: movimiento de mano. Fundoscopia ojo izquierdo: hemorragia subretiniana en polo posterior y agujero macular. Se coloca burbuja de gas (C3F8), obteniéndose desplazamiento de la hemorragia subretiniana del área foveolar con cierre del agujero macular.
ConclusionesEl trauma ocular representa todo un desafío para el oftalmólogo, en este caso producto de un trauma ocular contuso. Para la resolución de la hemorragia subretiniana producto de una rotura coroidea yuxtapapilar y del agujero macular traumático, tenemos varias opciones quirúrgicas que dependerán de la decisión del especialista en cuanto conocimiento, experiencia y experticia del mismo. El neumodesplazamiento sin vitrectomía vía pars plana ha sido utilizado para desplazar sangre subretiniana secundaria a degeneración macular relacionada con la edad. Usando el mismo principio pero aplicado a diferente patología, se decidió realizar desplazamiento neumático, obteniendo como resultado drenaje a cavidad vítrea de la hemorragia subretiniana y cierre del agujero macular. El neumodesplazamiento puede ser considerado una opción terapéutica eficaz versus la vitrectomía vía pars plana en el manejo de esta dolencia.
Show the effectiveness of pneumodisplacement in subretinal hemorrhage and post traumatic macular hole.
MethodCase report.
ResultsMale patient, 39 years of age who after blunt trauma left eye have decreased visual acuity. Eye exam: visual acuity left eye: hand movement. Funduscopy left eye: subretinal hemorrhage in the posterior pole and macular hole. Gas bubble is placed (C3F8), whereby displacement of subretinal hemorrhage foveal area with macular hole closure.
ConclusionsOcular trauma represents a challenge for the ophthalmologist, in this case the result of a blunt ocular trauma. For the resolution of subretinal hemorrhage juxtapapillary product of choroidal rupture and traumatic macular hole, we have several surgical options that depend on the decision as specialist knowledge, experience and expertise of it. The pneumatic displacement without vitrectomy has been used to displace subretinal blood secondary to macular degeneration related to age. Using the same principle but applied to different diseases, we decided to perform pneumatic displacement resulting in vitreous cavity drainage of sub-retinal hemorrhage and macular hole closure. The pneumatic displacement can be considered an effective treatment option versus vitrectomy in the management of this condition.
A nivel mundial, cada año se producen más de 500,000 lesiones causantes de ceguera. Aproximadamente 1.6 millones de personas presentan ceguera a causa de un traumatismo ocular, 2.3 millones tienen discapacidad visual bilateral y 19 millones pérdida visual unilateral1. Son más frecuentes en varones, con una proporción hombres:mujeres de 3-5:12.
Los agujeros maculares traumáticos son defectos retinianos de espesor completo que se localizan en el área macular3. Los agujeros maculares traumáticos habitualmente se originan tras un traumatismo contuso sobre el ojo con una pelota o un puñetazo. Pueden presentarse de manera instantánea tras el traumatismo o manifestarse de forma más tardía, al cabo de varios días o incluso semanas. La incidencia es del 1.4% en pacientes con traumatismos contusos. Se han postulado 2 mecanismos de formación de agujeros maculares traumáticos. Un tipo de agujeros se desarrollan inmediatamente tras el traumatismo, por compresión anteroposterior y expansión ecuatorial del globo ocular, que produce un estrés significativo sobre la retina en puntos de adherencia vítrea, con la consecuente avulsión y rotura foveal que produce una pérdida visual aguda. Otro tipo de agujeros ocurren de manera más gradual, al cabo de días o semanas, produciéndose una pérdida visual progresiva secundaria a una adherencia vitreofoveal persistente que acabaría originando una dehiscencia foveal4. Igualmente esta descrita la aparición de agujeros maculares posterior a una hemorragia subretiniana producida por una rotura coroidea, después del edema macular cistoide grave o un edema de Berlín intenso5. Los traumatismos cerrados pueden producir hemorragia en la coroides con rotura secundaria de la membrana de Bruch y desgarro del EPR. Las hemorragias coroideas pueden variar en intensidad, desde pequeñas hemorragias subretinianas asociadas con rotura de la membrana de Bruch hasta grandes hemorragias supracoroideas1.
El activador del plasminógeno tisular se ha utilizado en combinación con cirugía, con inyección intravítrea de gas (en pacientes con rotura coroidea traumática) o como terapia aislada con resultados favorables en la mejoría de la visión, aplazando en ocasiones la necesidad de la vitrectomía. Estos procedimientos se han utilizado en casos de hemorragias subfoveal y retrohialoideas. Después de un seguimiento medio de 10.5 meses, la agudeza visual final mejora 2 o más líneas de visión (67%) con visión de 20/80 o mejor en (40%) de los pacientes1.
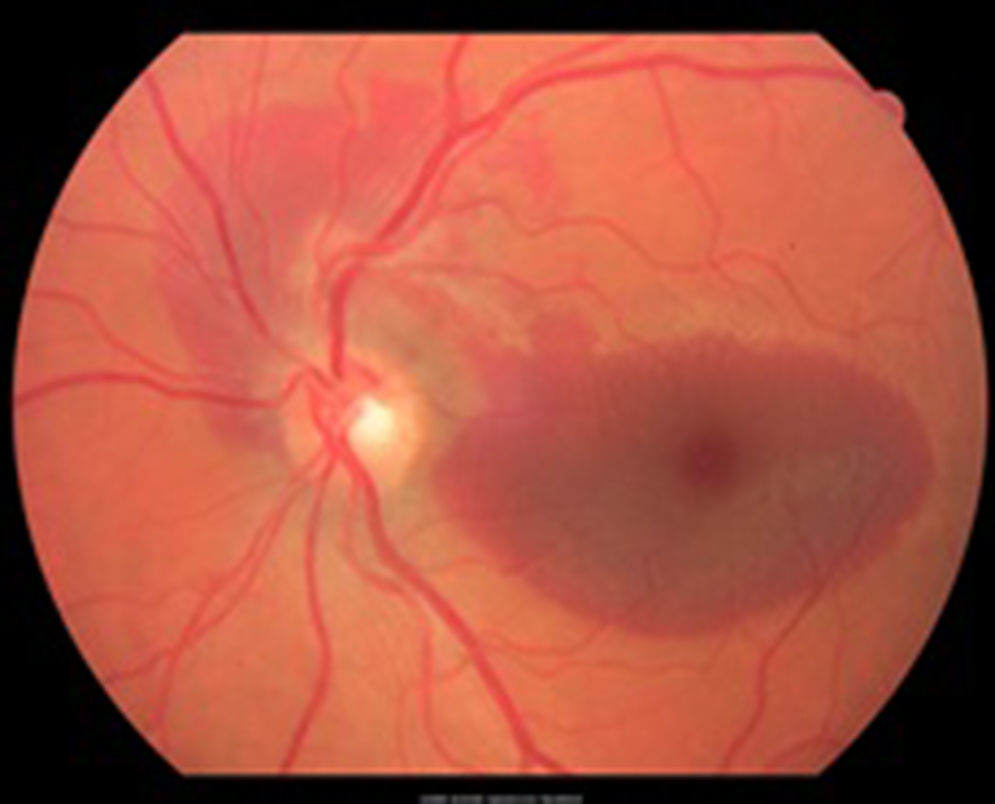
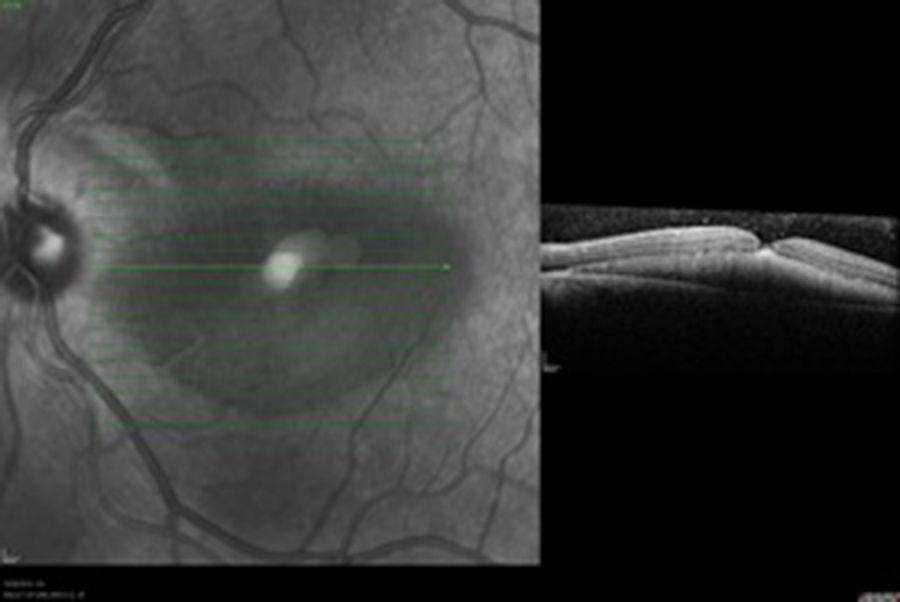
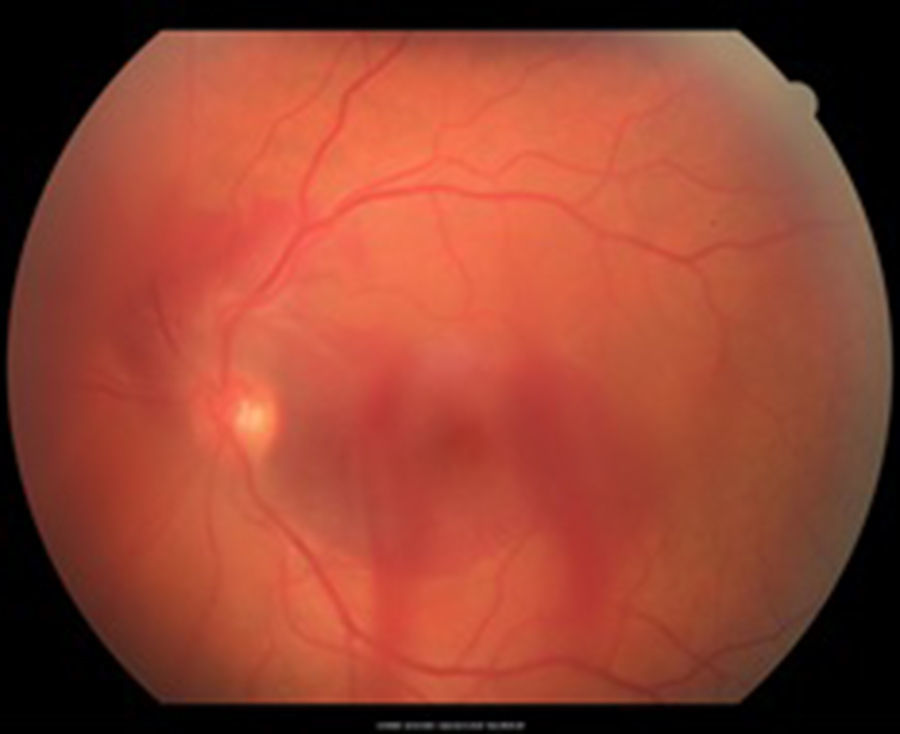
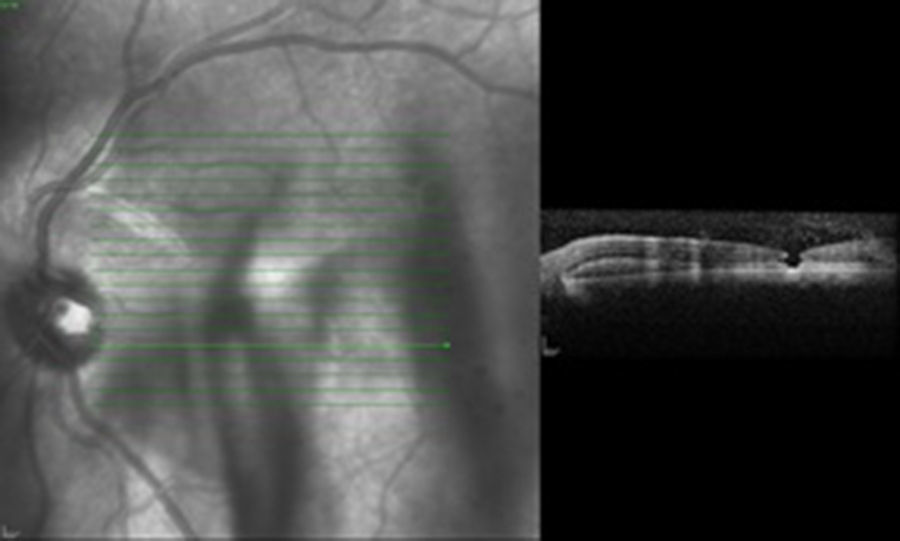
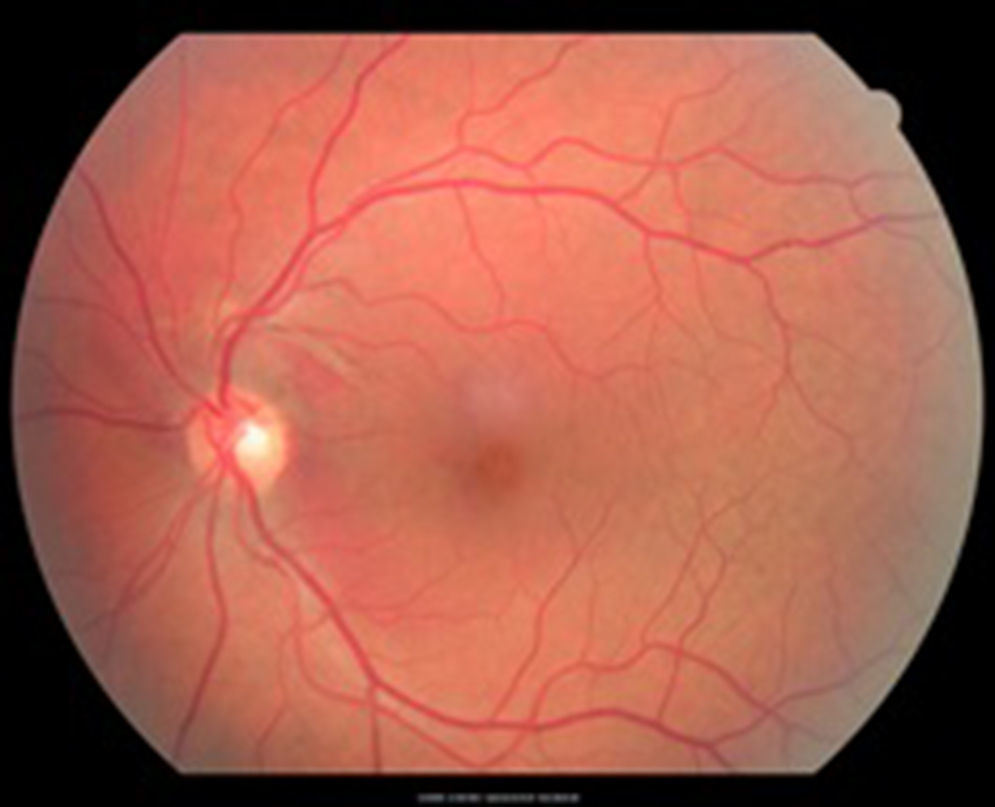
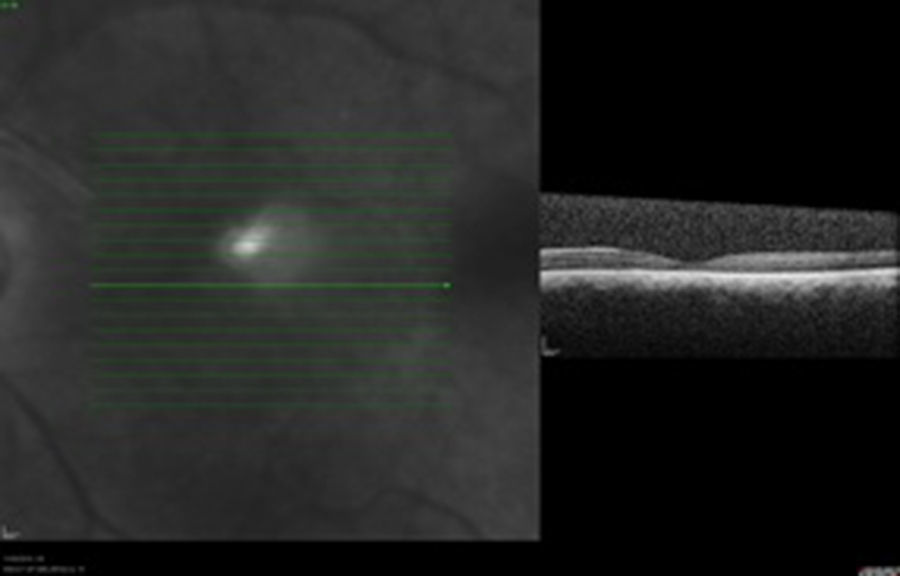
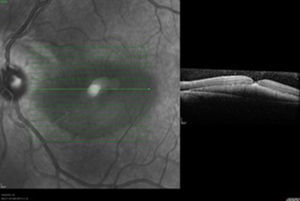
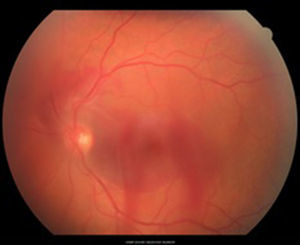
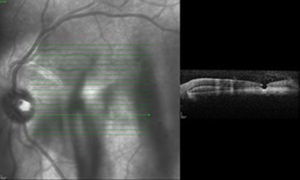
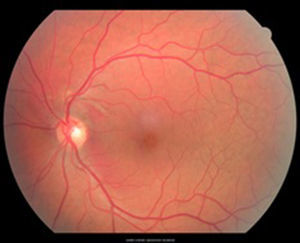
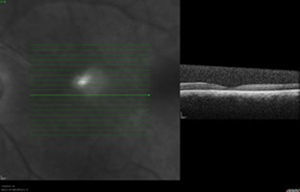
Caso clínicoSe trata de un paciente masculino de 39 años de edad quien presentó trauma ocular contuso en ojo izquierdo con botella. Acude a las 72h tras el trauma por presentar disminución de agudeza visual en dicho ojo. Examen oftalmológico: agudeza visual del ojo izquierdo: movimiento de mano. En la biomicroscopia se observa córnea transparente, cámara anterior formada, humor acuoso claro, iris trófico, reflejo pupilar directo y consensual conservado, y cristalino transparente. Fundoscopia del ojo izquierdo: evidencia cavidad vítrea clara sin desprendimiento de vítreo posterior (DVP), disco óptico de bordes definidos, excavación fisiológica, emergencia central de vasos, relación y trayecto conservados. Rotura coroidea en arcada temporal superior a un diámetro de disco óptico del disco óptico. Hemorragia subretiniana en polo posterior y agujero macular (figs. 1 y 2). Se procede a inyectar vía pars plana 0.3ml de gas puro (C3F8) y se indica posición de decúbito ventral durante 72h. Se realizan controles sucesivos con agudeza visual, tomografía de coherencia óptica (OCT) y fotografía, presentando DVP parcial, desplazamiento de la hemorragia subretiniana del área macular a cavidad vítrea con cierre del agujero macular con cambios atróficos de epitelio pigmentario de la retina en la fóvea con agudeza visual final de 20/40, a los 4 meses (figs. 3–6).
DiscusiónLa historia natural de la hemorragia subretiniana ha sido reportada en diferentes estudios. La resolución de la misma puede variar de 2-18 meses, con mal pronóstico visual para aquellas secundarias a membranas neovasculares por degeneración macular relacionada con la edad o debida a otras causas. El subgrupo debido a rotura coroidea suele tener mejor pronóstico visual debido a que la hemorragia subretiniana es fina y a que presentan mejor agudeza visual inicial6.
Los resultados quirúrgicos en la evacuación de la hemorragia subretiniana son más favorables con el uso del activador de plasminógeno tisular para todas las causas excepto las secundarias a degeneración macular relacionada con la edad, e incluso mejores que el neumodesplazamiento con activador de plasminógeno tisular7.
El neumodesplazamiento sin activador del plasminógeno tisular puede ser considerado una opción terapéutica eficaz en este caso versus la resolución quirúrgica8,9. Estudios experimentales han demostrado que el activador del plasminógeno tisular aplicado en cavidad vítrea no atraviesa la retina neurosensorial y por ende no alcanza el espacio subretiniano10.
En cuanto a los agujeros maculares postraumáticos que se forman inmediatamente luego del trauma pueden ser debidos a hemorragia subretiniana por rotura coroidea y al cambio de forma brusca del ojo con acortamiento del eje anteroposterior y rebote, causando tracción vítrea sobre la retina con vectores anteroposteriores y tangenciales. Este evento agudo en pacientes jóvenes sin DVP y membrana limitante interna rígida puede causar un agujero macular pequeño11. Con este procedimiento mínimamente invasivo se consiguió desplazar la hemorragia subretiniana de forma mecánica a cavidad vítrea a través del agujero macular postraumático, permitiendo aproximación de los bordes del agujero y el posterior cierre del mismo por células gliales o por el mismo epitelio pigmentario de la retina, obteniendo en este caso una buena evolución anatómica y funcional, con mejoría de agudeza visual hasta 20/40 debido a daño al epitelio pigmentario de la retina y fotorreceptores en la fóvea11.
La OCT es un estudio complementario al examen clínico para entender la patogénesis de los agujeros maculares secundarios a trauma ocular contuso, correlacionar hallazgos con los hallazgos clínicos, y clasificar y tratar de predecir comportamiento a largo plazo de los mismos. Sin embargo ninguno de los parámetros estudiados se correlaciona con agudeza visual, solamente aquellos que conserven grosores retinianos promedios presentarán una mejor agudeza visual final12. Ha sido publicado que en el 50% de los casos no hay DVP total en el momento del diagnóstico, hay pérdida total de tejido retiniano, bordes rectos a nivel del defecto en el 41.7%, solo un 25% presenta membrana epirretiniana y en el 100% de los casos anormalidades del epitelio pigmentario de la retina, y en apenas un 8.3% cierre espontáneo del agujero13. En la OCT inicial (fig. 2) no se evidencia DVP, hay agujero pequeño con bordes en forma huso y no rectos, ausencia de membrana epirretiniana y presencia de hemorragia subretiniana. Al tercer día del procedimiento (fig. 4) se observa drenaje casi total de la hemorragia subretiniana con un acercamiento de los bordes del agujero, y a las 6 semanas (fig. 6) anatomía foveal casi normal, con irregularidades en retina interna que justifican la agudeza visual final. La OCT es una herramienta más para el especialista en retina para tratar de entender la fisiopatología, correlacionar hallazgos clínicos y tratar de predecir resultados finales en las diferentes enfermedades retinianas.
ConclusionesEl trauma ocular representa todo un desafío para el oftalmólogo, en este caso producto de un trauma ocular contuso. Para la resolución de la hemorragia subretiniana producto de una rotura coroidea yuxtapapilar y del agujero macular traumático, tenemos varias opciones quirúrgicas que dependerán de la decisión del especialista en cuanto conocimiento, experiencia y experticia del mismo. El neumodesplazamiento sin vitrectomía vía pars plana ha sido utilizado para desplazar sangre subretiniana secundaria a degeneración macular relacionada con la edad. Usando el mismo principio pero aplicada a diferente dolencia, se decidió realizar desplazamiento neumático, obteniendo como resultado drenaje a cavidad vítrea de la hemorragia subretiniana, aproximación de los bordes del agujero y posterior cierre del agujero macular por células gliales o epitelio pigmentario de la retina. El neumodesplazamiento puede ser considerado una opción terapéutica eficaz versus la vitrectomía vía pars plana en el manejo de esta dolencia.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
FinanciamientoNo se recibió patrocinio de ningún tipo para llevar a cabo este artículo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.