El trasplante de páncreas-riñón (TPR) para pacientes portadores de diabetes mellitus tipo 1 (DM1) con insuficiencia renal crónica terminal, ha demostrado ser una terapia eficaz para alcanzar el estado de normoglicemia de manera estable, con la consecuente disminución de las complicaciones crónicas de la DM y mejoría de la expectativa y calidad de vida. Actualmente, en casos seleccionados, se ha planteado el trasplante de páncreas (TP) como una alternativa para los pacientes con diabetes mellitus tipo 2 (DM2) considerando la diferencia entre los pacientes del tipo 1 y 2. Si bien es menos frecuente en la experiencia mundial, trasplantar pacientes con DM2 demuestra cifras alentadoras y comparables con el TP en enfermos portadores de DM1. En general, pacientes que desarrollan enfermedad renal terminal secundaria a diabetes 1 o 2 que requieren insulina, no obesos, deben ser considerados para el trasplante de páncreas con riñón simultáneo o secuencial. Clínica Las Condes es la de mayor experiencia en Chile, con resultados muy comparables a centros de gran importancia a nivel internacional.
ObjetivoDar a conocer la situación actual del trasplante de páncreas y sus modalidades en el mundo y mostrar la experiencia en TPR en Clínica Las Condes en la sobrevida de los pacientes, de injerto de páncreas e injerto de riñón en 10 años y sus complicaciones, además de las técnicas quirúrgicas realizadas.
MétodoSe recolectó la información de 16 pacientes sometidos a trasplante páncreas-riñón en Clínica Las Condes entre 1994-2014, analizando las variables con estadística descriptiva.
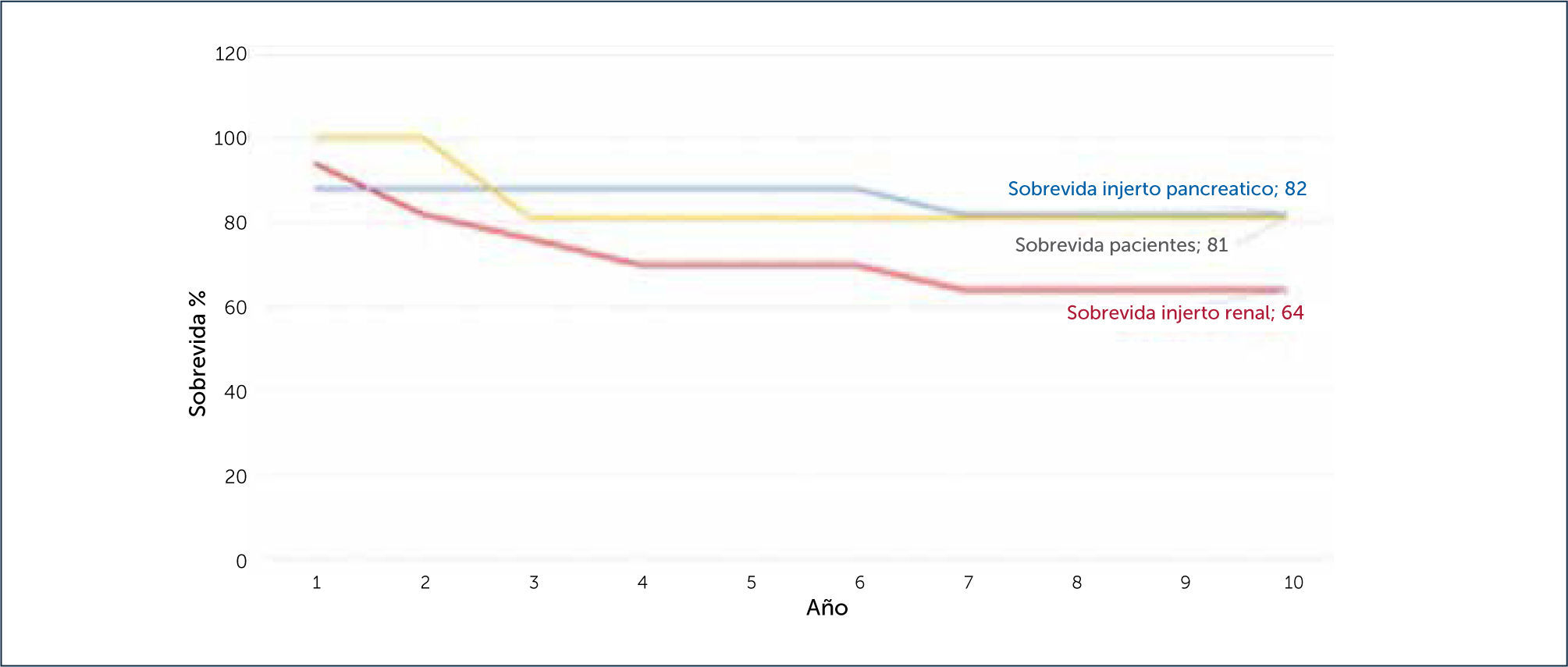
ResultadosDe los 16 enfermos, 9 de ellos fueron hombres, la edad promedio fue 38,7 años al momento del trasplante, el tiempo promedio de diabetes fue 23,5+/-7.3 años. Todos los injertos pancreáticos fueron anastomosados a los vasos ilíacos comunes derechos en forma término-terminal y el duodeno fue anastomosado en 8 casos a la vejiga y en los últimos 8 al íleon. La sobrevida de los pacientes a 10 años fue del 81%, del injerto de páncreas el 82% y del injerto renal el 65%. La complicación post operatoria más importante fue sepsis, causando la muerte en 2 pacientes. Y entre las complicaciones de tipo inmunológico, 8 pacientes presentaron rechazo agudo, siendo manejados con terapia esteroidal de rescate o timo globulina.
Combined kidney pancreas trasplant (PKT) in diabetes mellitus type 1 (DM1) patients with end stage renal disease, has proven to be an effective therapy to reach normoglicemia stability, with the consequent reduction of diabetes chronic complications an improvement in life expectancy and Quality of Life. Currently in selected cases of type 2 diabetes mellitus (DM2) patients with terminal nephropathy it has been proposed pancreas transplantation (PT) as an effective alternative. The results have been comparable between DM1 and DM2 patients. Patients who develop end stage renal disease secondary to type 1 or 2 DM, insulin dependent, non obese, should be considered for PKT. Clínica Las Condes has one of the mayor experience in Chile, in PKT, with comparable results to centers of great importance of International Level.
ObjectiveTo show the situation of Pancreas Transplantation and its different modalities in the world. Also to show the experience in PKT at Clinica Las Condes, in 10 years patient's survival, in pancreas and kidney graft survival and complications and the surgical techniques.
MethodInformation collected from 16 patients undergoing PKT at Clinica Las Condes between 1994-2014, analyzing the variables with descriptive statistics.
ResultsOf the 16 patients, 9 were men, average age 38.7 years at transplant time; the average time of diabetes was 23.5+/-7.3 years. All pancreatic grafts were term-terminal to anastomosed the right iliac common vessels and duodenum was anastomosed is 8 cases to the bladder and in the last 8 to the ileum. Patient survival at 10 years was 81%, pancreatic graft 82% and 65% renal graft. The most relevant postoperative complication was sepsis, killing two patients. The immune complications were presented in eight patients. It was acute rejection, being managed with steroid therapy or thymoglobuline.
La diabetes mellitus tipo 1 (DM1) es una enfermedad crónica caracterizada por la destrucción de las células beta de los islotes de Langerhans, ubicadas en el páncreas. La manifestación clínica y de laboratorio más evidente es la hiperglicemia debida a una falta de insulina secretada por el páncreas1.
La DM1 suele manifestarse en la etapa infanto-juvenil, aunque puede presentarse a cualquier edad; puede relacionarse con enfermedades autoinmunes y requiere de tratamiento con insulina desde el momento del diagnóstico y etiopatológicamente no está relacionada con el sobrepeso u obesidad.
La diabetes mellitus tipo 2 (DM2) también es una enfermedad crónica considerada como una pandemia con una incidencia en aumento. Esta enfermedad está directamente relacionada con el sobrepeso, los malos hábitos alimentarios, sedentarismo y suele presentarse en forma gradual después de los 40 años y tiene una clara tendencia familiar.
El tratamiento de la DM2 está basado en agentes antidiabéticos orales, dieta adecuada y actividad física; y en algunos casos, insulinoterapia para obtener un adecuado control metabólico.
La diferenciación del tipo de diabetes puede ser ocasionalmente difícil ya que a pesar de los criterios existentes, algunos pacientes no son clasificables en una u otra categorización.
A diferencia de la DM1, la DM2 suele ser una enfermedad silenciosa que afecta a muchos sistemas y órganos, lo que retarda el diagnóstico y muchas veces éste se realiza por las manifestaciones secundarias de la enfermedad en forma tardía. Por otro lado, debido a su carácter asintomático muchos pacientes no toman las medidas adecuadas en forma oportuna. Las manifestaciones más frecuentes son la patología cardiovascular, enfermedades arteriales oclusivas, enfermedades renales, oculares, sensitivas, etc.1,4. Es importante recalcar que por tratarse de una enfermedad que impacta directamente el sistema vascular, prácticamente todos los órganos y sistemas se ven afectados cuando existe un inadecuado manejo de esta enfermedad.
La terapia con microinfusores o bombas de insulina constituye una alternativa de tratamiento que consiste en dispositivos de infusión continua de insulina subcutánea, algunas asociadas a monitoreo continuo de glucosa con la ventaja de entregar información de la glicemia intersticial durante las 24 horas del día. Permiten de esta forma la administración de insulina basal y en bolos de corrección o debido a la ingesta de carbohidratos. Estudios publicados en cuanto a la efectividad de las bombas han demostrado que este tipo de tratamiento permite reducir las hipoglicemias severas, disminuye la variabilidad de la glucosa y mejora la calidad de vida de pacientes seleccionados. El grado de mejoría del control metabólico es variable según las series2,3.
El tratamiento de la DM 1 con células madre constituye uno de los posibles tratamientos para la DM 1, pero aún se encuentra en etapa de investigación.
Consiste en obtener células de un donante de médula ósea, las que se cultivan en laboratorio y se inyectan a los pacientes. El efecto en la disminución de la glicemia se debería probablemente a una acción inmunomoduladora que permitiría detener la destrucción de las células beta y la formación de ⿿novo⿿ de otras células productoras de insulina4.
TRASPLANTE DE PÿNCREAS, UNA ALTERNATIVA PARA EL PACIENTE DIABÿTICOEn el año 1966, se realizó el primer trasplante combinado de riñón y páncreas cuando los doctores W. Kelly y R. Lillehei de la Universidad de Minnesota trasplantaron un riñón y el páncreas completo de un donante no vivo, en un enfermo con DM1 y daño renal terminal. Si bien los resultados no fueron óptimos, debido a múltiples factores, principalmente la poca disponibilidad de drogas inmunosupresoras y los precarios conocimientos inmunológicos de la época, esta experiencia permitió iniciar una alternativa terapéutica que actualmente presenta resultados satisfactorios en distintas experiencias a nivel mundial1.
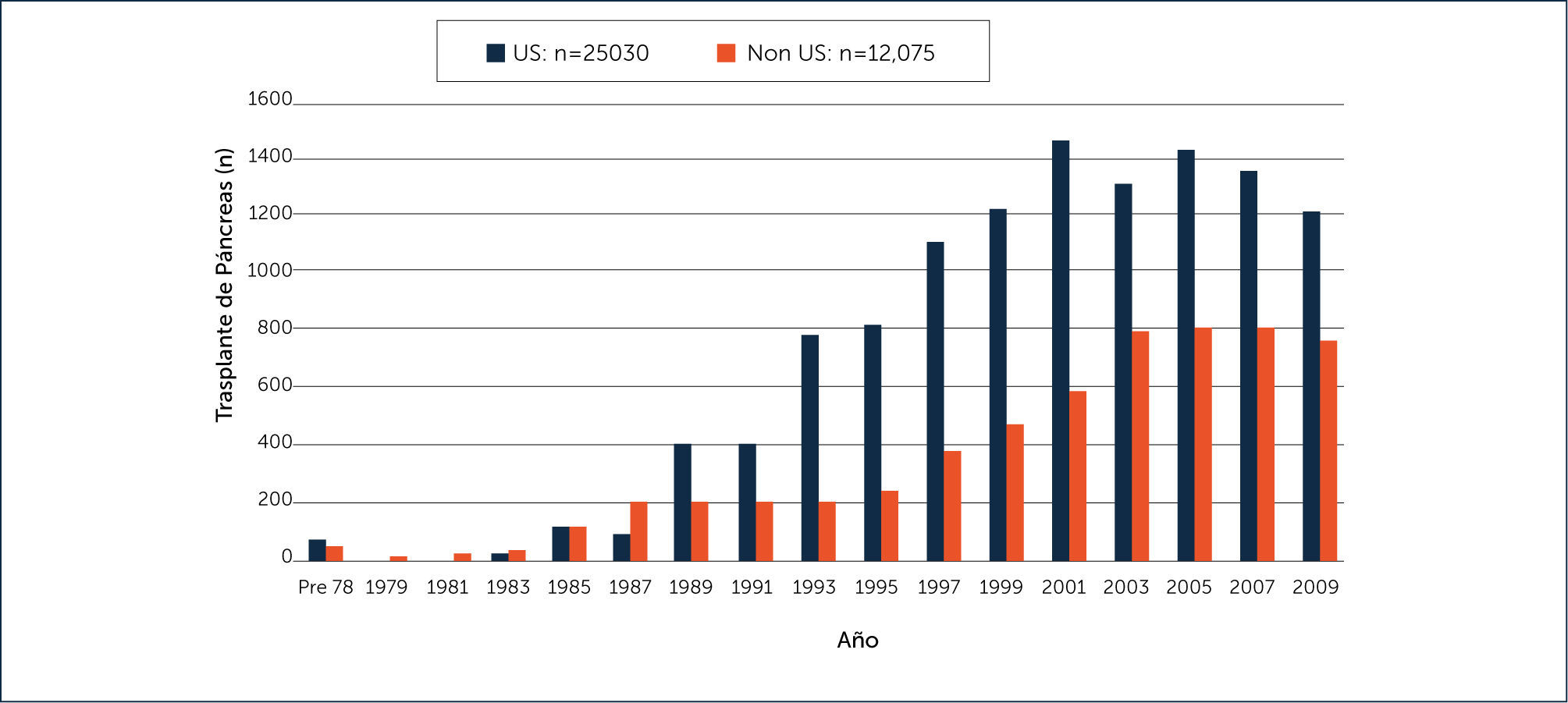
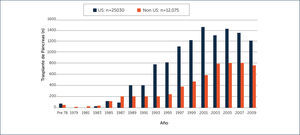
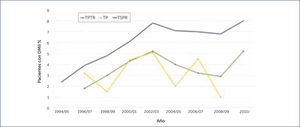
Actualmente se realizan alrededor de 1600 trasplantes de páncreas asociados a riñón o solos al año (Figura 1) y existe un registro mundial de más de 42.000 trasplantes realizados hasta la fecha que involucran el páncreas5. Esto ha sido posible gracias al mejoramiento de los procedimientos quirúrgicos y a los grandes avances en inmuno-supresión más segura.
INDICACIONES PARA EL TRASPLANTE DE PÿNCREASEl requerimiento de insulina de las personas con DM1 puede ser administrada en forma subcutánea con múltiples dosis que cubran las necesidades basales y prandiales o en forma continua mediante una bomba de insulina. Cuando no se consigue un adecuado control metabólico de la enfermedad, los pacientes presentan complicaciones y daño progresivo de órganos blancos.
Como ya se mencionó, la diferenciación entre los tipos de diabetes en ocasiones puede ser compleja incluso en pacientes con péptido C positivo en sangre (precursor de la insulina producido por las células B del páncreas)5.
Actualmente en el paciente con DM1 y, por lo tanto, con déficit absoluto de insulina y daño renal terminal, que reúne las características necesarias, el trasplante de riñón y páncreas constituye la mejor alternativa terapéutica, ya que le permitirá una mejor calidad de vida por el control metabólico que da la presencia de una producción de insulina endógena dada por las células Beta del páncreas trasplantado. Este trasplante puede ser hecho en forma sincrónica, vale decir del mismo donante o en forma secuencial, trasplantando de páncreas a un paciente ya trasplantado de riñón.
También se ha planteado el trasplante de páncreas (TP) como una alternativa para casos seleccionados de pacientes con DM2, y algunas experiencias han reportado que trasplantar pacientes con DM2 muestra cifras alentadoras y comparables con el TP en enfermos portadores de DM1.
En general, aquellos pacientes que desarrollan enfermedad renal terminal secundaria a diabetes 1 o 2 que requieren de insulina, no obesos, deben ser considerados para el trasplante de páncreas con riñón simultáneo o secuencial6,7.
Características del donanteLa gran mayoría de los TP se realizan con donante no vivo, si bien existen algunas experiencias menores de TP con donante vivo utilizando el páncreas distal. En el primer caso, el donante no vivo debe reunir algunas características más selectivas que para otros trasplantes, ya que estas características influirán en forma determinante en los resultados del trasplante. Se prefieren donantes de menos de 45 años con índice de masa corporal (IMC) menor a treinta y que el componente graso y fibroso del órgano sea adecuada3.
Características del receptorEl o la paciente deben comprender que todos estos procedimientos terapéuticos están asociados a complicaciones iniciales, que suelen ser del ámbito quirúrgico y a complicaciones crónicas que se relacionan al uso de medicamentos de por vida. Esto también debe ser compartido con la familia.
Los diferentes centros de trasplantes tienen protocolos de estudio preoperatorios, pero en general son bastante similares e incluyen parámetros personales y del entorno del paciente. Se requiere de una estabilidad emocional y un soporte en esta área que debe ser evaluada y tratada por especialistas.
La evaluación y manejo de estos pacientes es multidisciplinaria durante la cual se confirmará el diagnóstico, se determinará la capacidad del paciente para tolerar un tratamiento crónico expuesto a los efectos del trasplante y se determinará si cumple con los criterios de inclusión o más importante si tiene criterios de exclusión los que serán debidamente informados.
La evaluación consiste en un estudio desde el punto vista cardiovascular que permitirá conocer las capacidades cardiacas, la reserva funcional, el estado anatómico de las arterias coronarias y periféricas, el estado funcional de éstas.
Se indica estudio invasivo de las arterias coronarias en aquellos pacientes de mayor riesgo, tales como DM por más de 20 años, amputaciones no traumáticas de miembros, enfermedad coronaria conocida, hipertensión pulmonar, arritmias cardiacas, valvulopatías o si el cardiólogo lo requiere para la completa evaluación. Es importante destacar que el antecedente de patología cardiovascular no constituye contraindicación, ya que se han mostrado excelentes resultados en TP en estos pacientes.
Se puede resumir que el receptor con diabetes tipo 2 debe cumplir las siguientes características: edad menor a 60 años, IMC<30kg/m2, nivel péptido C <10ng/ml, dosis de insulina diaria mayor a 1U/kg/día, uso de insulina por más de 5 años, historia de adherencia a tratamientos, dieta satisfactoria, ausencia de amputaciones, tabaquismo, y enfermedad cardiovascular severa7.
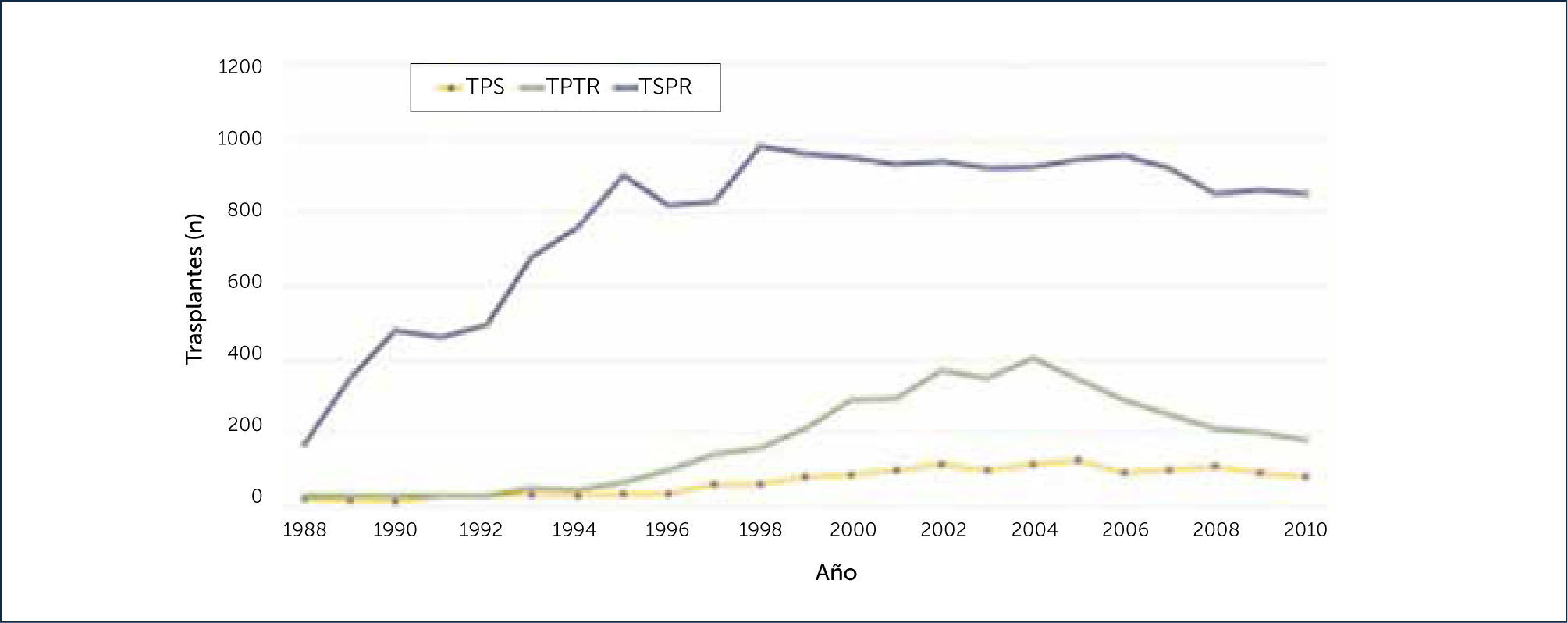
REALIDAD ACTUAL DEL TRASPLANTE DE PÿNCREAS EN CHILE Y EN EL MUNDOComo muestra la Figura 1, el trasplante pancreático se ha desarrollado como una real alternativa terapéutica en los últimos 20 años. Este trasplante actualmente se puede realizar en tres modalidades, el más frecuente es el trasplante riñón-páncreas simultáneo, seguidos por el trasplante de páncreas aislado y trasplante de páncreas después del trasplante de riñón (Figuras 1 y 2)1.
El número total de trasplantes de páncreas en los EE.UU. fue de 25.030 entre los años 1966 y 2010. Después de un aumento constante en el número de casos de trasplante, el número global empezó a disminuir en 20051.
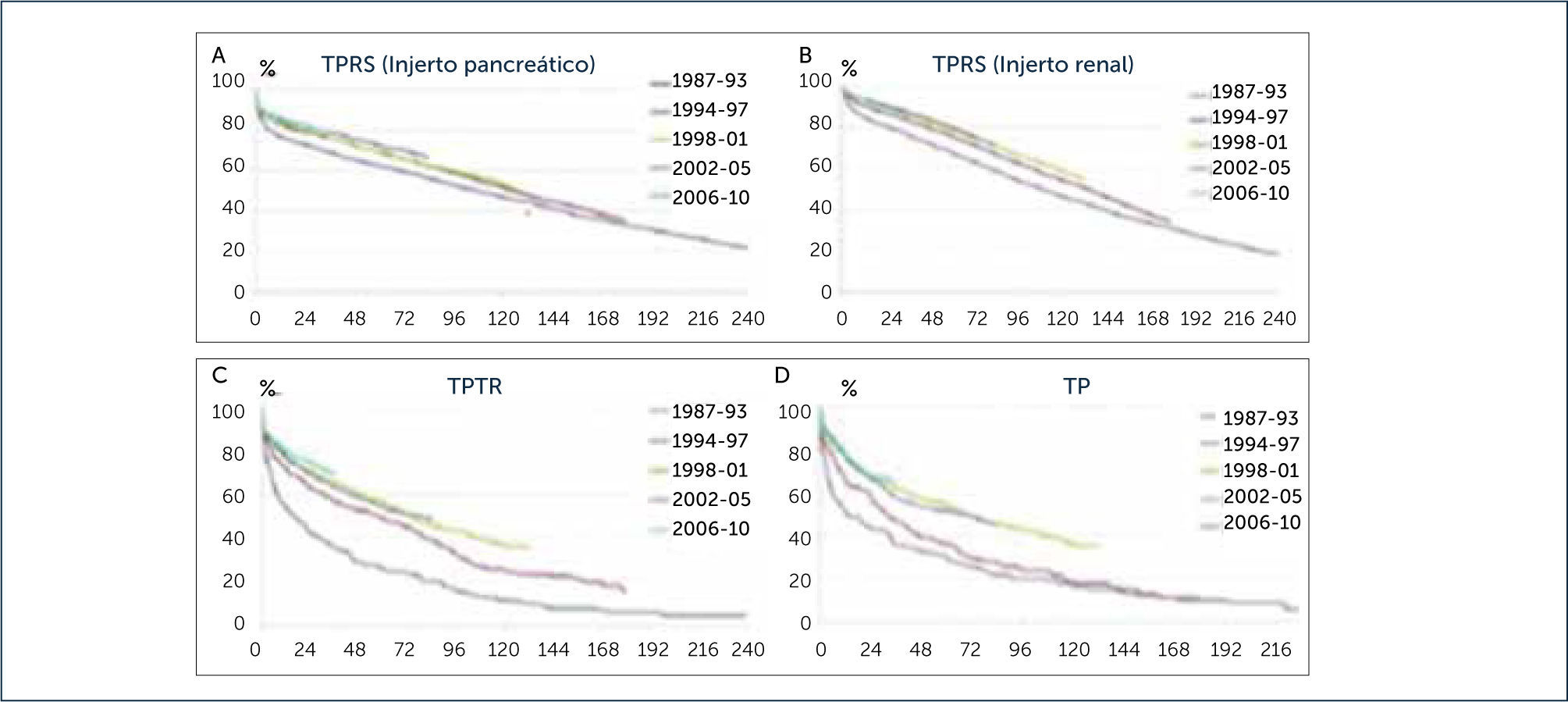
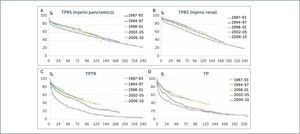
Desde 2004, el número total de trasplantes de páncreas en las tres grandes categorías ha ido disminuyendo constantemente. Se observó una disminución global del 20% en 2010, en comparación con 2004. La mayor disminución se observó en la categoría TPTR (55%), seguido por TPS (30%) y TSPR (8%)1. En el trasplante de órganos, uno de los factores más importantes a analizar es la sobrevida de los pacientes y el tiempo que se mantiene funcionando el o los injertos. Como se muestra en la figura siguiente, la sobrevida en ambos indicadores es muy buena1 (Figura 3).
SOBREVIDA DE INJERTOS SEGÿN TIPO DE TRATAMIENTO
A.- Función del injerto pancreático en trasplante páncreas - riñón simultáneo (TPRS) en un año aumentó de 77,2% en 1987-1993 al 85,5% en 2006-2010. B.- La función del injerto renal en TPRS mejoró de 85,0% en 1987-1993 al 93,4% en 2006-2010. C.- La función del injerto a 1 año aumentó de 53% en 1987-1993 al 79,9% en 2006-10. D.- En trasplante pancreático la función del injerto de un año aumentó de 51,5% en 1987-1993 hasta el 77,8% en 2006-10. e 1987 y 1997 y trasplantes realizados entre 1998 y 2010 (1).
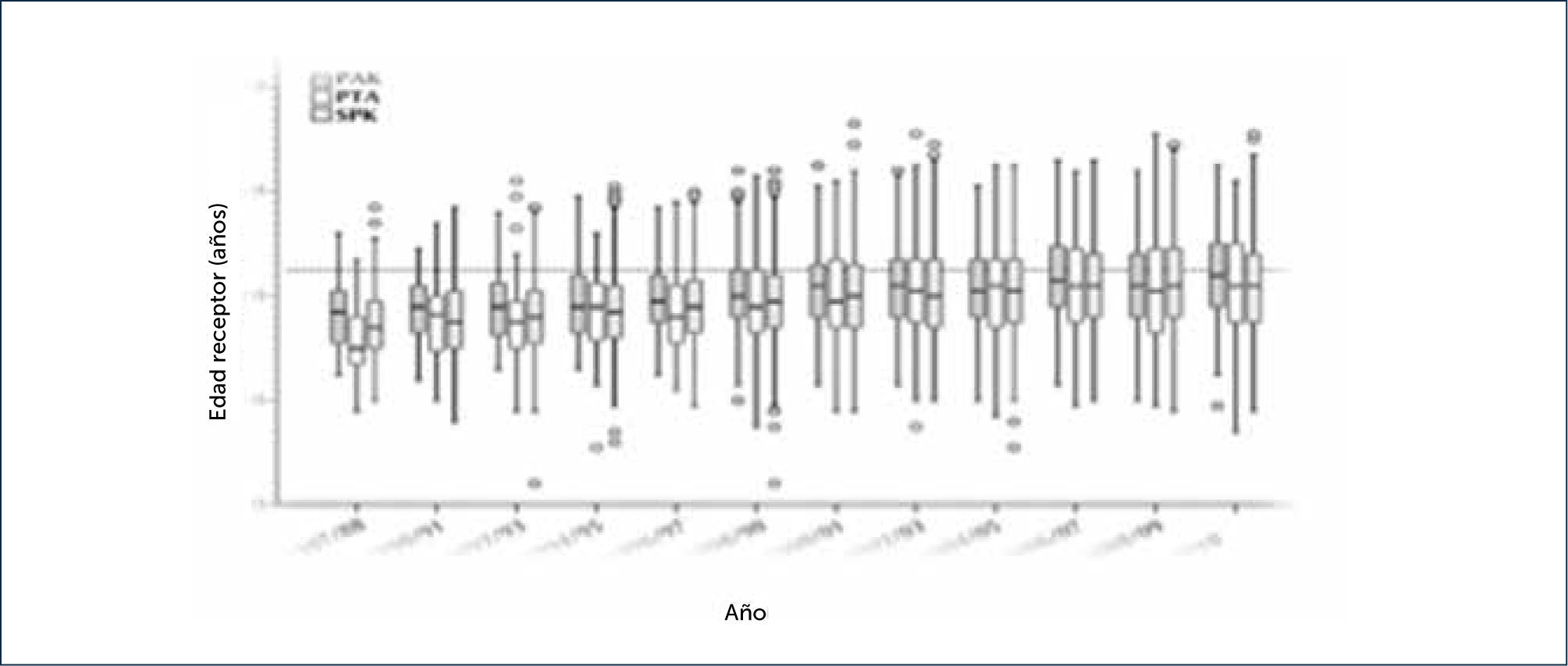
En la Figura 4 se puede observar cómo la edad de los pacientes que son trasplantados de páncreas, en algunas de las tres modalidades posibles, ha ido aumentando de manera que la indicación del trasplante se ha ampliado a pacientes más complejos por sus años de diabetes y además, al agregarse la indicación en pacientes con DM2.
Pacientes de mayor edad recibieron trasplante de páncreas. Los pacientes con trasplante de páncreas solo (PTA), fueron los más jóvenes y pacientes que recibieron trasplante pancreático después del de riñón (PAK) eran los más antiguos1.
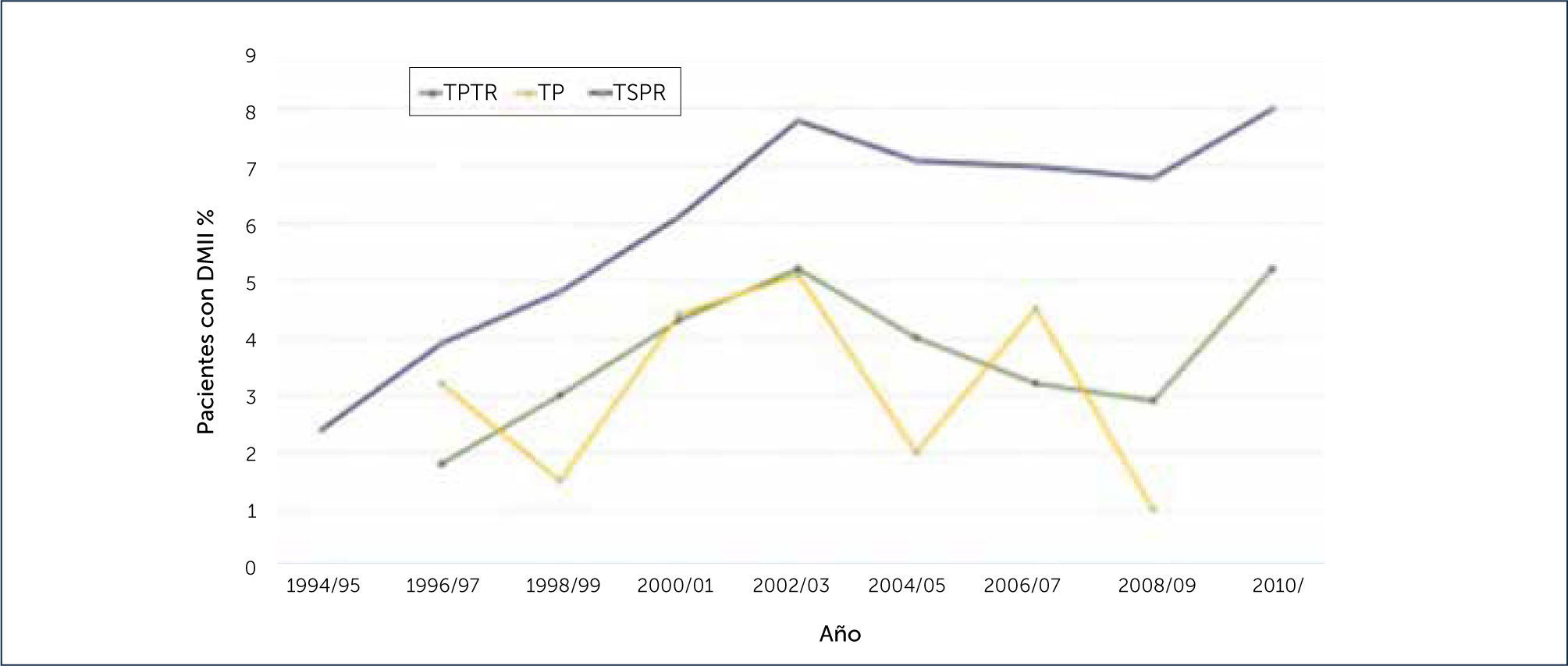
Como ya se señaló anteriormente, un porcentaje minoritario de pacientes con DM2 también es susceptible de ser tratado a través del trasplante. Sin embargo, esta alternativa de tratamiento está adquiriendo mayor relevancia dentro del número de trasplantes pancreáticos1,3 (Figura 5).
Desde 1994 la tasa global de pacientes clasificados como DM2 aumentó del 2% en 1995 al 7% en 2010 y en este año, aproximadamente el 8% de TSPR, 5% de TPTR y el 1% de la TP se realizaron para los DM2. En TP y TSPR los pacientes con DM2 fueron mayores que los pacientes con DM1 en el momento del trasplante1.
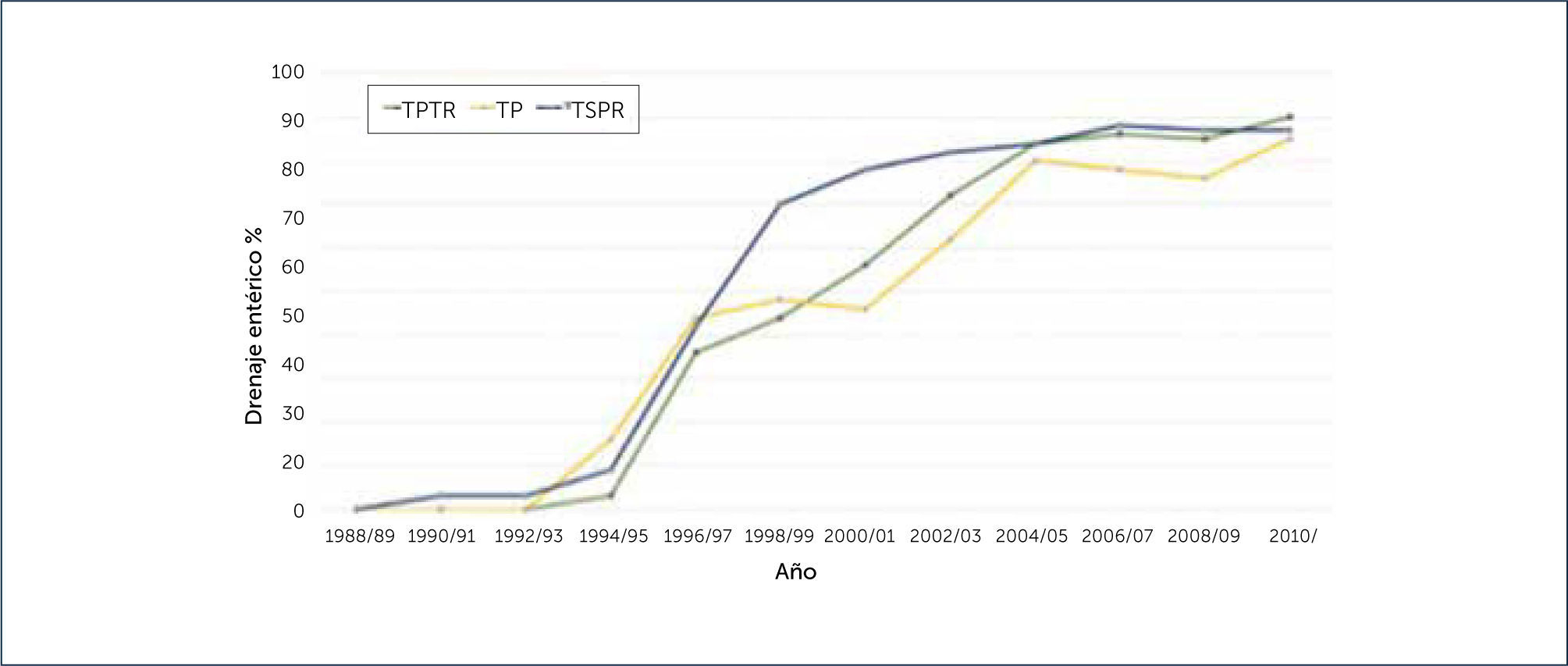
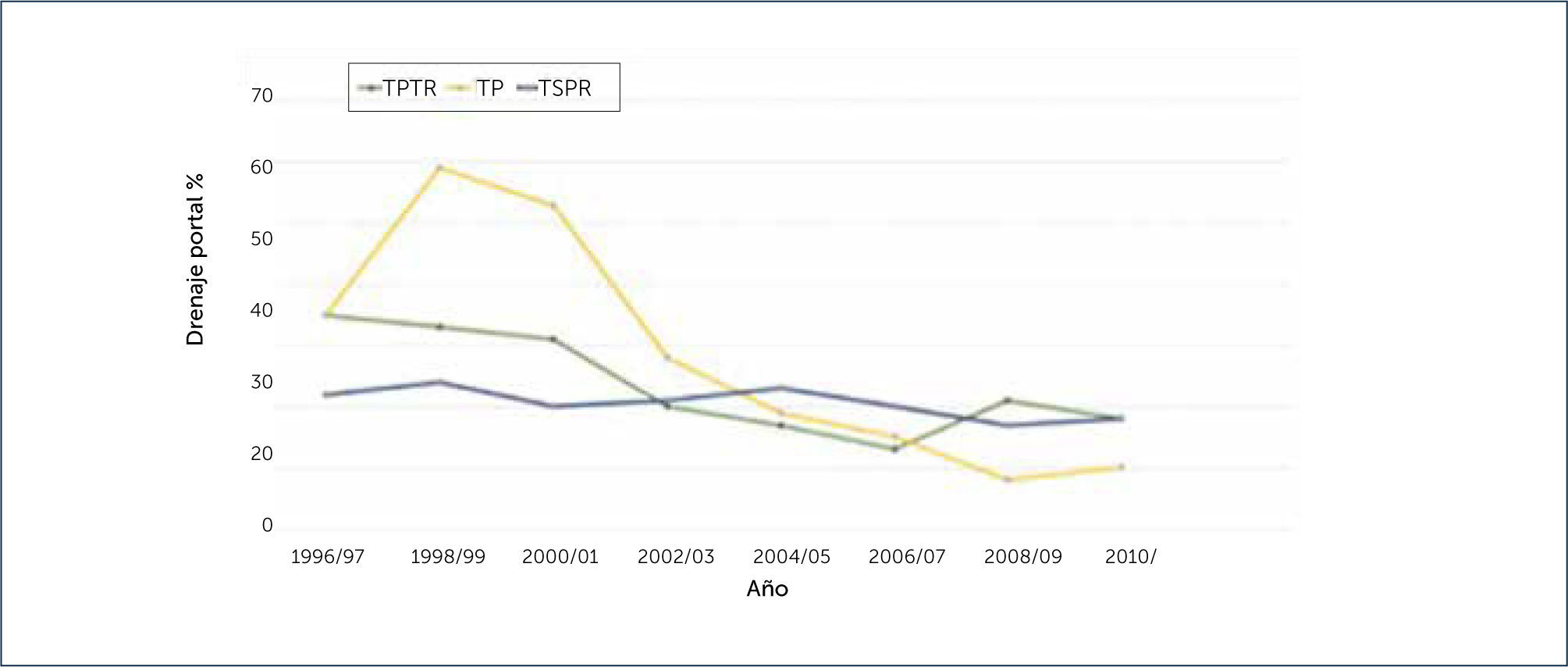
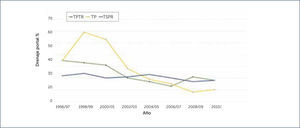
Respecto a la reconstitución del flujo exocrino pancreático, las técnicas quirúrgicas cambiaron del drenaje a la vejiga al drenaje entérico (DE) (Figura 6). El drenaje entérico ahora se utiliza en la mayoría de los trasplantes. En 2010, ED se utilizó en 91% de TPRS, 89% de TPTR, y 85% de los pacientes TP. En trasplantes entéricos, el drenaje venoso sistémico se llevó a cabo en la mayoría de los casos (Figura 7). En 2010, representó solo el 18% de TPRS y TPTR, y el 10% en el TP1.
EXPERIENCIA CHILENA Y DE CLÿNICA LAS CONDESEn Chile la experiencia en este tipo de trasplantes se inició en el año 1994 con muy pocos casos y resultados discutibles. Clínica Las Condes en 1994 inicia el programa de trasplantes combinados de páncreas riñón con la experiencia más importante del país, encabezado por los doctores Erwin Buckel, Jorge Morales y Carlos Zavala. A la fecha llevamos 16 pacientes trasplantados con diabetes tipo 1 con nefropatía diabética en insuficiencia renal, etapa IV y V. Para el trasplante se exigió compatibilidad de grupo sanguíneo y con crossmatch negativo para linfocitos B y T. De estos 16 enfermos, 9 fueron hombres, la edad promedio fue 38,7 años al momento del trasplante; el tiempo promedio de diabetes fue 23,5+/-7.3 años (experiencia inicial publicada en la Revista Médica de Chile)8. Los criterios de selección de los donantes fueron: sin historia de diabetes 1 o 2 o pancreatitis aguda o crónica, edad < 45 años, índice de masa corporal >30kg/m2, sin antecedentes quirúrgicos de páncreas o bazo, sin historia de alcoholismo. Desde el punto de vista inmunológico el promedio de sensibilización PRA pre trasplante fue 5,8% (PRA máximo 47%)8,9.
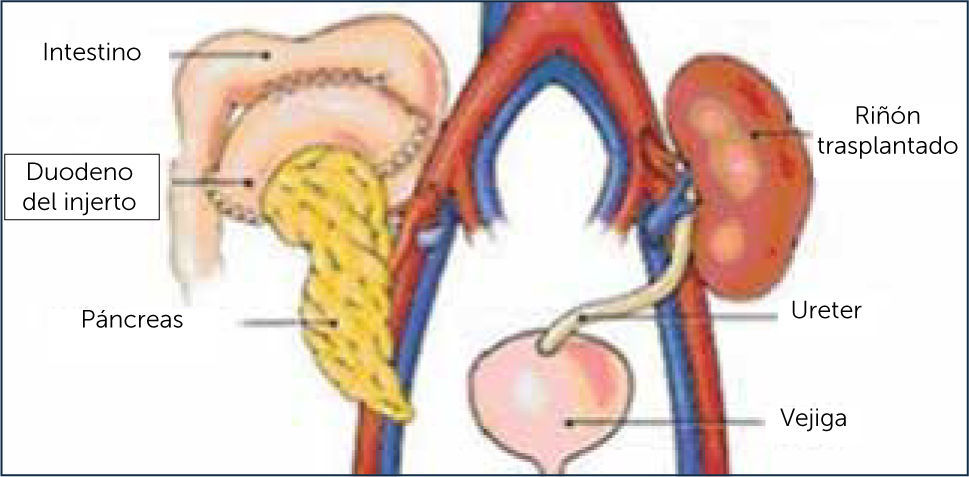
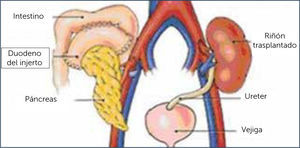
TÿCNICA QUIRÿRGICA DEL TRASPLANTE COMBINADO DE RIÿÿN PÿNCREASLa técnica quirúrgica utilizada en el receptor fue una laparotomía media amplia permitiendo anastomosar el injerto renal a los vasos ilíacos externos izquierdos, en forma término-lateral en todos los casos y la anastomosis ureteral a la vejiga con la técnica anti reflujo Lich-Gregoire. Los vasos sanguíneos del injerto pancreático fueron anastomosados a los vasos ilíacos comunes derechos en forma término lateral y el duodeno fue anastomosado en 8 casos a la vejiga y en los últimos 8 enfermos, al íleon en forma látero-lateral, como se muestra en la Figura 8.
Resultados en Clínica Las CondesDe los 16 pacientes trasplantados riñón páncreas, el promedio de edad de los donantes fue 30 años, el tiempo promedio de isquemia fría fue 6,5 horas, el promedio de mismatch HLA fue de 4,5. Los 16 casos recibieron como inducción algún tipo de anticuerpo (timoglobulina, alemtuzumab o basiliximab) más esteroides en dosis decreciente, la inmunosupresión de mantención fue ciclosporina o tacrolimus asociado a azatioprina o micofenolato mofetil o sirulimus.
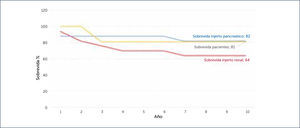
Sobrevida de pacientes y de injertosLa sobrevida se calculó por el método de Kaplan-Meier; se consideró sobrevida pancreática cuando el paciente estuvo independiente de insulina y sobrevida del riñón cuando el enfermo no requirió hemodiálisis (Figura 9).
En pacientes sometidos a TPRS, la sobrevida del injerto pancreático fue de 82%, del injerto renal 64% en 10 años. En general, la sobrevida de los pacientes fue de 81%.
COMPLICACIONESEste tipo de trasplante no está exento de complicaciones importantes, debido a la complejidad de los receptores por las patologías asociadas como al trasplante propiamente tal. En nuestra experiencia las complicaciones infecciosas fueron las más frecuentes (dos enfermos murieron por sepsis), le segunda complicación es la vascular en extremidades inferiores, complicaciones post quirúrgicas en tres enfermos que requirieron re operación y aseo. En un enfermo trasplantado con derivación duodeno vesical, requirió una transformación a duodeno ileal debido a hematuria recurrente, cistitis y uretritis importante. Desde el punto de vista inmunológico, 8 enfermos presentaron rechazo agudo que requirieron terapia esteroidal de rescate o timoglobulina.
Situación actual de los enfermosDe los 16 pacientes trasplantados, hay 14 pacientes vivos, todos haciendo una vida normal y en seguimiento en Clínica Las Condes6.
DISCUSIÿNLa frecuencia de diabetes tipo 1 y 2 está aumentando en forma importante en el mundo y Chile no es una excepción. La diabetes es la principal causa de hemodiálisis en Chile (38%)7, además de generar otras complicaciones importantes. El trasplante de páncreas ha mostrado una excelente sobrevida al año y 5 años en rangos de 96 y 80% respectivamente, con impacto importante en la calidad de vida, mejorías en diferentes grados de complicaciones propias de la diabetes tales como neuropatía, retinopatía, cardiopatía entre otros 10,11. Los enfermos portadores de diabetes tipo 2 que tienen una enfermedad renal terminal están siendo trasplantados y es importante destacar que la experiencia mundial no ha demostrado diferencias significativas entre ambos tipos de diabetes y el resultado del trasplante. La experiencia en Chile ha sido lenta y escasa, si bien es cierto que Clínica Las Condes es uno de los centros de trasplantes con mayor experiencia a nivel nacional y con resultados y complicaciones comparables a la experiencia internacional, el trasplante de páncreas no se ha consolidado en nuestro país como lo está a nivel mundial. Probablemente existen varios factores que podrían explicar por qué el escenario es tan complejo en nuestro país. Primero, es que no hemos sido capaces de convencer a los especialistas de que este tipo de trasplante es una opción para un determinado grupo de enfermos; segundo, no hay una derivación fácil y oportuna a los centros de trasplantes y finalmente la no cobertura de FONASA ni de las Isapres o seguros para este tipo de trasplante. Esto último está probablemente en un proceso de cambio, puesto que FONASA ha iniciado un apoyo al trasplante simultáneo de páncreas riñón, lo que abre una ventana importante para el desarrollo futuro de los trasplantes en nuestros pacientes diabéticos.
Los autores declaran no tener conflictos de interés, en relación a este artículo.