Estudios epidemiológicos han señalado que el Síndrome Metabólico (SM) es un factor de riesgo independiente, que incidiría en el desarrollo de daño renal crónico, existiendo además una relación gradual entre el número de componentes del SM y la prevalencia de enfermedad renal crónica (ERC). El SM corresponde a una agrupación de factores de riesgo: Obesidad abdominal, hipertrigliceridemia, colesterol HDL bajo, elevación de la presión arterial, elevación de la glicemia en ayunas, que se asocian a un aumento del riesgo de desarrollo de diabetes mellitus y enfermedades cardiovasculares. Debido a limitaciones metodológicas de los estudios actuales, no ha sido posible demostrar si el SM es causa o efecto de ERC. Se describen los mecanismos fisiopatológicos del SM y de su asociación a ERC. La American Heart Association recomienda un manejo agresivo y enfocado en los múltiples factores de riesgo del SM; sin embargo, aún no existen estudios que hayan evaluado si este tipo de intervenciones en pacientes con SM puede reducir la incidencia o la progresión de ERC. Se requieren estudios prospectivos e intervencionales que permitan medir de manera exacta el impacto del tratamiento del SM y la obesidad en el riesgo de ERC.
Epidemiological studies have indicated that the metabolic syndrome (MS) is an independent risk factor, which would impact on the development of chronic kidney disease (CKD), thus also existing a gradual relationship between the number of components of the MS and prevalence of CKD. The MS corresponds to a cluster of risk factors: abdominal obesity, hypertriglyceridemia, low HDL cholesterol, elevated blood pressure, elevated fasting glucose, which are associated with an increase of the risk of developing diabetes mellitus and cardiovascular disease. Due to methodological limitations of the existing studies, it has not been possible to demonstrate whether the MS is a cause or an effect of CKD. The Physiopathological mechanisms of the MS and its association to CKD are described. The American Heart Association recommends aggressive and focused on multiple risk factors of MS management; however, no studies have still evaluated whether these interventions in patients with MS can reduce the incidence or progression of CKD. Prospective and interventional studies are required in order to measure in an accurate way the impact of the treatment of MS and obesity on the risk of CKD.
El número de pacientes con enfermedad renal crónica ha aumentado progresivamente en el mundo durante la última década, y se espera que continúe incrementándose.
Diversas publicaciones basadas en investigaciones epidemiológicas en diferentes países han señalado que el Síndrome Metabólico (SM) es un factor de riesgo independiente, que incidiría en el desarrollo de daño renal crónico, existiendo además una relación gradual entre el número de componentes del SM y la prevalencia de Enfermedad Renal Crónica (ERC) (1). Estudios transversales (2, 3) y estudios longitudinales (4, 5) han demostrado que la presencia del síndrome metabólico se asocia a un aumento del riesgo de desarrollar enfermedad renal crónica.
También es necesario señalar que existen asociaciones epidemiológicas (estudios transversales y prospectivos) entre obesidad y daño renal crónico.
La importancia de estas asociaciones, es que tanto la obesidad como el SM son factores de riesgo potencialmente modificables (6).
Síndrome metabólico (SM)Corresponde a una agrupación de factores: Obesidad abdominal, hipertrigliceridemia, colesterol HDL bajo, elevación de la presión arterial, elevación de la glicemia en ayunas, que se asocian a un aumento del riesgo de desarrollo de diabetes mellitus y enfermedades cardiovasculares (7). Existen varias definiciones operacionales del SM. Las que han sido utilizadas con mayor frecuencia corresponden al Programa Nacional de Educación del Colesterol (NCEP), Tercer Panel de Tratamiento de Adultos (ATP III) y la Federación Internacional de Diabetes (IDF) (8).
Recientemente, la Federación Internacional de Diabetes (IDF), y la American Heart Association/National Heart, Lung, and Blood Institute (AHA/NHLBI), establecieron un consenso para la definición del SM. En esta nueva definición, la obesidad abdominal no es un prerrequisito para el diagnóstico (como lo planteó previamente la IDF); sólo es uno de los cinco criterios establecidos (9).
El SM no ha estado exento de críticas y ha generado importantes controversias.
En una revisión crítica del SM, publicado en Diabetes Care, se mencionan ocho puntos polémicos del SM (10):
-Criterios diagnósticos ambiguos e incompletos.
-La validez de incluir a los pacientes diabéticos en la definición, es cuestionable.
-La insulinoresistencia como etiología unificadora del SM es incierta.
-No existen bases claras para la inclusión/exclusión de otros factores de riesgo cardiovascular.
-El riesgo cardiovascular es variable y depende de los factores de riesgo incluidos.
-El riesgo cardiovascular asociado con el SM no parece ser mayor que la suma de todas sus partes.
-El tratamiento del SM no difiere del tratamiento de cada uno de sus componentes.
-La validez médica de efectuar el diagnóstico de SM es incierta.
SM se define de acuerdo a la presencia de tres o más componentes de la siguiente lista de factores de riesgo:
-Obesidad abdominal: Definiciones y puntos de corte específicos para distintas poblaciones y países. En Chile se han utilizado los siguientes valores como puntos de corte de circunferencia de cintura: Normal hasta 102cm en hombres y normal hasta 88cm en mujeres (11).
-Triglicéridos: Valor mayor o igual a 150mg/dl o tratamiento farmacológico de hipertrigliceridemia.
-Colesterol HDL: Menor a 40mg/dl (hombres) y menor a 50mg/dl (mujeres) o tratamiento farmacológico de colesterol HDL bajo.
-Presión arterial: Mayor o igual a 130/85 o tratamiento farmacológico de hipertensión arterial.
-Glicemia en ayunas. Valor mayor o igual a 100mg/dl o tratamiento farmacológico de hiperglicemia (9).
De acuerdo a la base de datos del National Health and Nutrition Examination Survey 1999–2002 en USA, 39% de los participantes alcanzaron los criterios de SM de acuerdo a la IDF, y 34,5% de acuerdo al NCEP ATP III (12, 13).
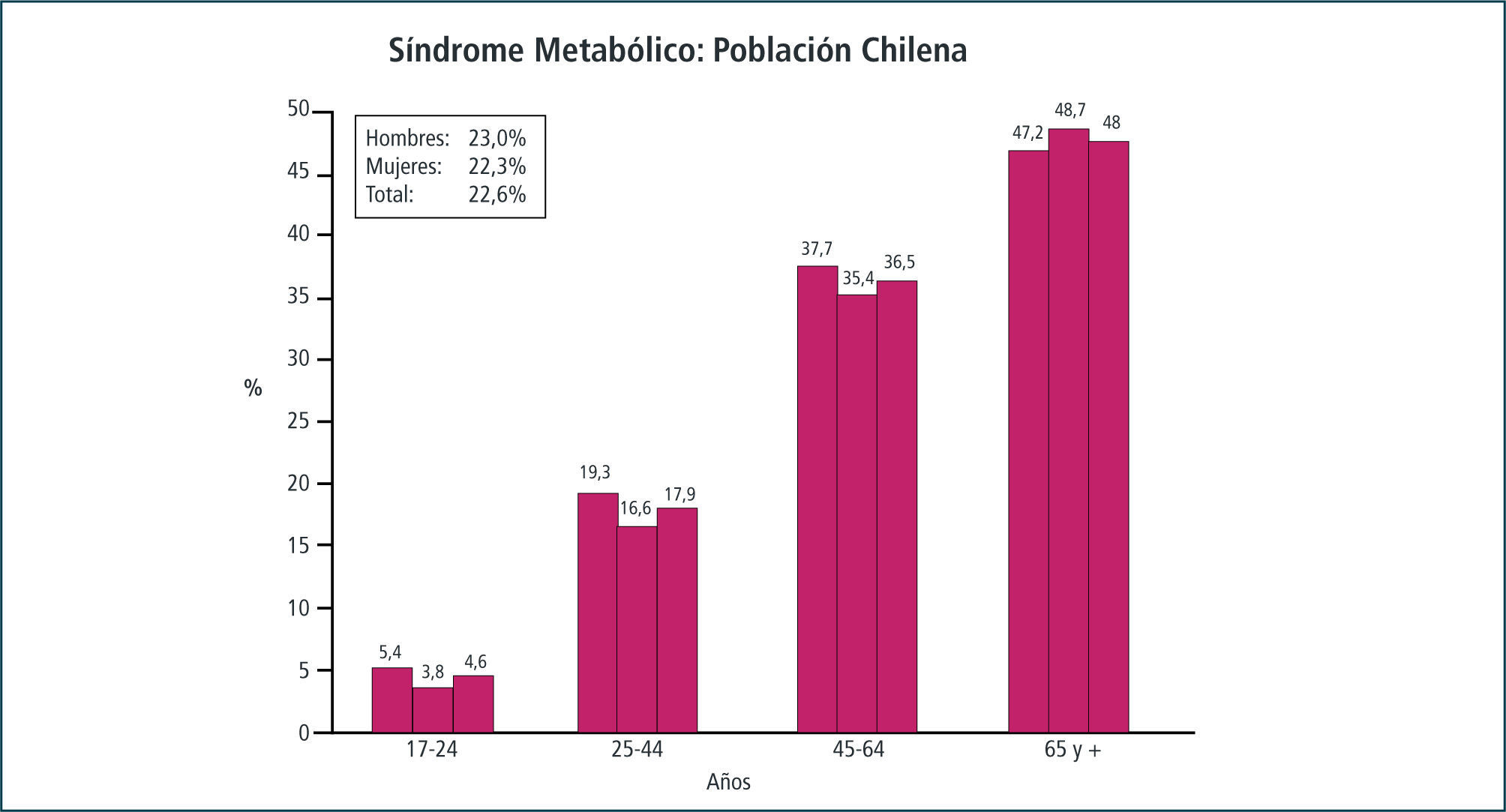
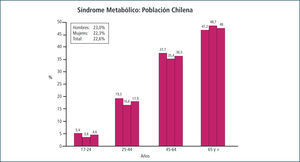
En Chile, la Encuesta Nacional de Salud del año 2003, realizada con una muestra (3619) representativa de la población chilena mayor de 17 años (45,5% hombres y 55,5% mujeres), reveló una prevalencia del SM de un 22.6% (23% hombres y 22.3% mujeres), utilizando criterio diagnóstico del NCEP ATP III. (11) (Figura 1).
El SM, definido como una constelación de factores de riesgo, incluye obesidad abdominal, intolerancia a la glucosa en asociación con hiperinsulinemia y resistencia a la insulina, dislipidemia caracterizada por colesterol HDI bajo y triglicéridos elevados.
El SM es un precursor de diabetes mellitus 2 y aumenta el riesgo cardiovascular, aún con niveles de glicemia inferiores a los de diabetes. Indicadores de daño renal crónico: Micro o macroalbuminuria y disminución de la velocidad de filtración glomerular se asocian de manera independiente a un aumento del riesgo cardiovascular en la población general, como también en los subgrupos de alto riesgo.
La microalbuminuria es un criterio clínico para el diagnóstico de SM, de acuerdo a la clasificación de la OMS.
La frecuencia de microalbuminuria aumenta a través del espectro de tolerancia normal a la glucosa (5–10%), SM (12–20%), Diabetes Mellitus 2 (25–40%).
La pérdida de albúmina por la orina reflejaría un estado de disfunción endotelial, y su etiología es multifactorial (14).
Epidemiología del daño renal asociado al síndrome metabólicoEstán surgiendo estudios prospectivos que indican que existiría una asociación independiente entre el SM y la aparición de enfermedad renal crónica, aún después de ajustar por la presencia de diabetes mellitus e hipertensión arterial (15, 16, 17).
En un estudio de corte transversal de una cohorte del NHANES III (Thrird National Health and Nutrition Examination Survey) en USA, Chen et al. demostraron en esta población (n=6217) una asociación significativa entre el SM (según definición del ATP III) y la presencia de daño renal crónico (tasa de filtración glomerular <60ml/hr/1.73m2); OR (odds ratio) =2.6 y microalbuminuria (OR=1.89), después de ajustar por edad, sexo, y factores de riesgo propios del estilo de vida. Esta asociación persistió aún después de excluir los pacientes diabéticos.
El OR (odds ratio) para daño renal crónico y microalbuminuria también se incrementó al aumentar el número de componentes del SM (18). OR corresponde a una razón entre la probabilidad de experimentar un evento, en relación con la probabilidad de no experimentarlo, dado que se está o no expuesto al factor de riesgo estudiado. Es un cuociente de probabilidades.
Otros estudios de corte transversal han reportado similares asociaciones.
Debido a las limitaciones metodológicas presentes en este tipo de estudios, éstos no pueden demostrar si el SM es causa o efecto del daño renal crónico.
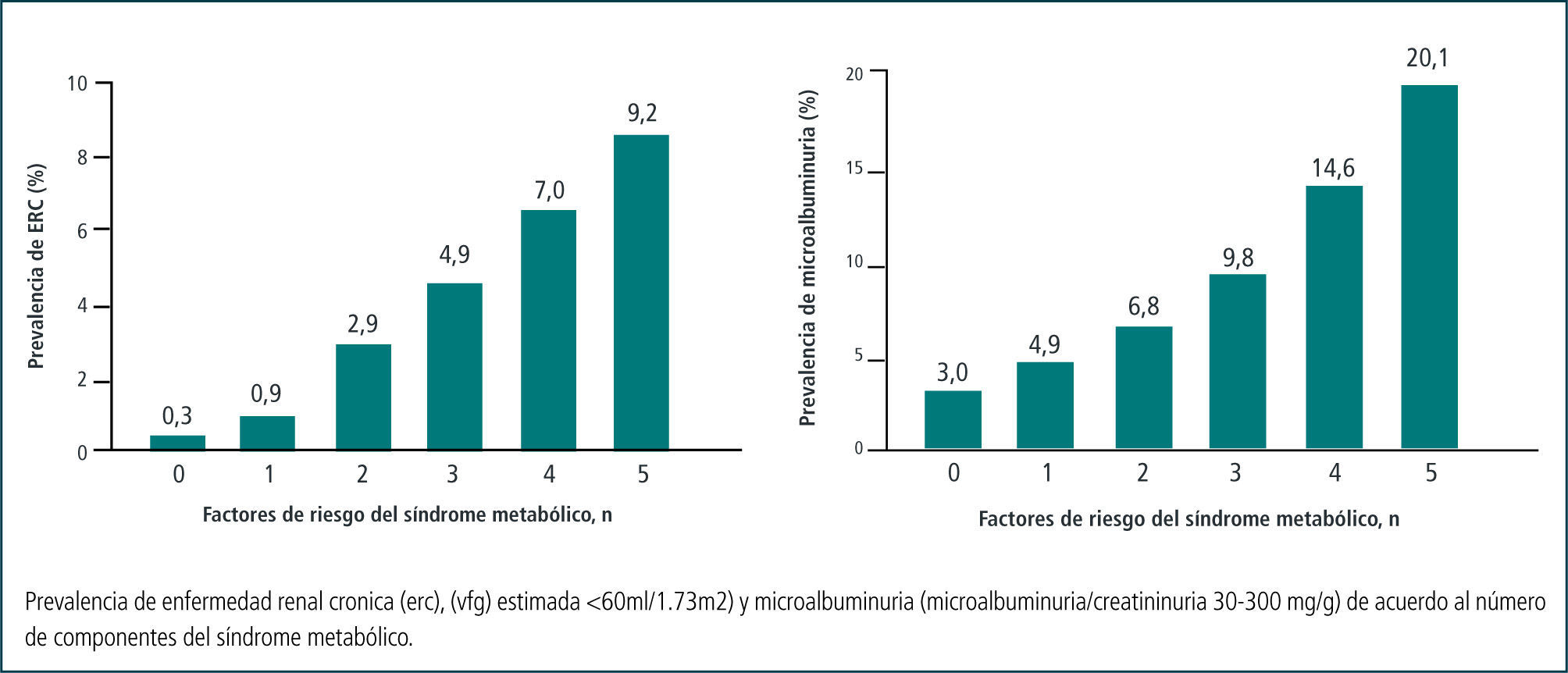
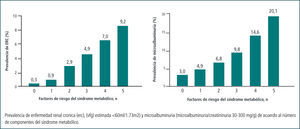
La evidencia actual sugiere que el SM actúa sinérgicamente aumentando el riesgo de daño renal, sin embargo aún no está claro cuales componentes serían los que tendrían un mayor valor predictivo en la aparición de la enfermedad renal. La prevalencia de microalbuminuria y/o disminución de la velocidad de filtración glomerular, aumenta progresivamente, al incrementarse el número de factores de riesgo del síndrome metabólico (14) (Figura 2).
Obesidad y daño renalLa obesidad es definitivamente una característica muy relevante en el SM.
Existe una glomerulopatía asociada a obesidad, y se caracteriza por lo siguiente:
-Presencia de glomerulomegalia en 100% de los casos.
-Glomeruloesclerosis focal y segmentaria en 80% de los casos.
-Aumento de la matriz mesangial y celularidad en 45% de los casos.
Todas estas características, tienen una marcada similitud con la glomerulopatía inducida por diabetes y/o hipertensión arterial.
Por otra parte, al igual que en las condiciones mencionadas anteriormente, el curso clínico de la glomerulopatía asociada a obesidad sería progresivo (14).
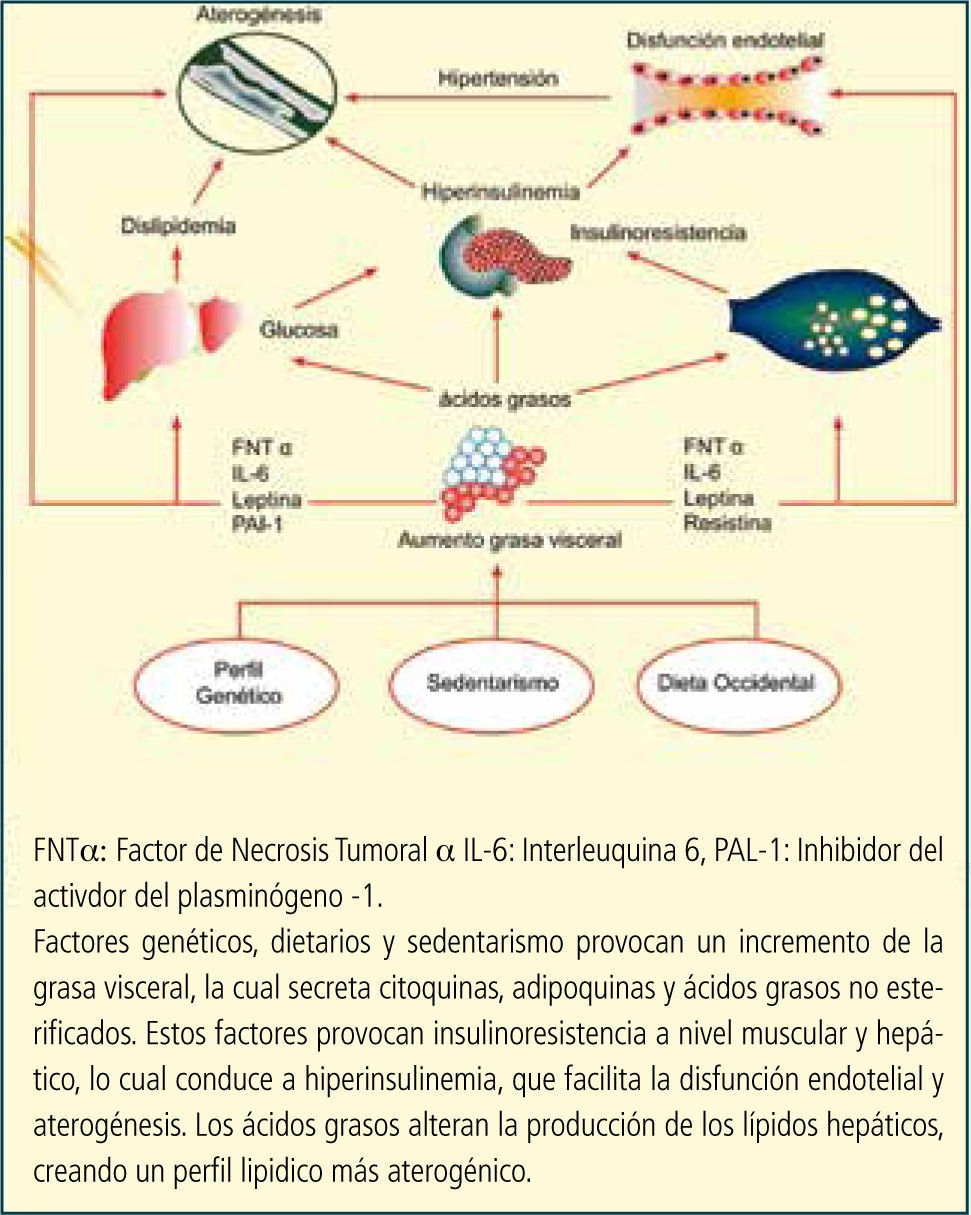
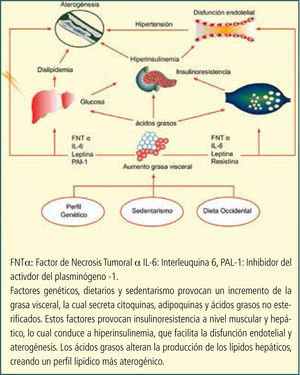
Fisiopatología del síndrome metabólicoPredisposición genética, sedentarismo y una dieta baja en fibra y elevada en grasas saturadas provocan un aumento de la grasa visceral, la cual secreta citoquinas inflamatorias y adipoquinas (leptina, resistina, interleuquina -6, inhibidor -1 del activador del plasminógeno, factor de necrosis tumoral alfa), junto con ácidos grasos no esterificados. Estos factores crean la insulinoresistencia a nivel del músculo esquelético e hígado, provocando una hiperinsulinemia, la cual contribuye a provocar disfunción endotelial, y aterogénesis.
Los ácidos grasos alteran la lipogénesis hepática, creando un perfil lipídico más aterogénico (colesterol-HDL bajo, aumento de LDL y triglicéridos).
Desde el punto de vista global, el incremento del tejido adiposo visceral es el eje central de las alteraciones metabólicas que constituyen el SM (19) (Figura 3).
Fisiopatología del daño renal asociado a síndrome metabólicoLa insulinoresistencia es el sello del SM, y se plantea como la causa subyacente de la asociación con las alteraciones metabólicas: hiperglicemia, dislipidemia, e hipertensión arterial.
La insulinoresistencia provoca hiperinsulinemia e hiperglicemia, que serían factores fundamentales en el desarrollo de la aterosclerosis, y que además podrían contribuir directamente al daño renal, debido a las alteraciones del proceso hemodinámico normal, a través de múltiples mecanismos.
Los adipocitos viscerales secretan angiotensinógeno, estimulando el eje renina-angiotensina-aldosterona, provocando hipertensión arterial, hiperfiltración y daño renal.
Por otra parte, el incremento del número y tamaño de los adipocitos viscerales estimula la liberación de VLDL y triglicéridos, los cuales son aterogénicos y podrían contribuir al daño renal.
Los mecanismos propuestos de lipotoxicidad incluyen el reclutamiento de las células inflamatorias y estimulación de la proliferación de las células mesangiales, depósito de matriz extracelular, y síntesis de citoquinas inflamatorias.
Otro fenómeno que se agrega dentro de este cuadro, es la leptino resistencia, lo cual conlleva a una disminución de la saciedad y consecuentemente a un aumento de la ingesta calórica. Adicionalmente los adipocitos producen menos adiponectina, hormona que contribuye a suprimir las alteraciones metabólicas asociadas al síndrome metabólico.
La secreción disfuncional de adiponectina, leptina, y de los mediadores inflamatorios, interfieren con la vía del receptor de insulina, provocando insulinoresistencia.
La insulinoresistencia conduce a retención de sodio, aumento de la actividad simpática, y disfunción endotelial, mecanismos que están implicados en la hipertensión sistémica.
La hipertensión arterial es un factor de riesgo de enfermedad renal crónica, y su estrecho control disminuye la velocidad de progresión del daño renal. La insulinoresistencia causaría además hiperfiltración glomerular y un incremento de la fracción de filtración glomerular, que predispondría a la aparición de glomeruloesclerosis.
Otros mecanismos de injuria glomerular, secundarios a la insulino resistencia corresponden a:
-Estimulación dependiente de insulina de la liberación del factor beta de transformación de crecimiento de las células mesangiales, el cual actúa como mediador del depósito de matriz extracelular.
-Aumento de la síntesis de endotelina (células endoteliales).
-Liberación de productos del stress oxidativo.
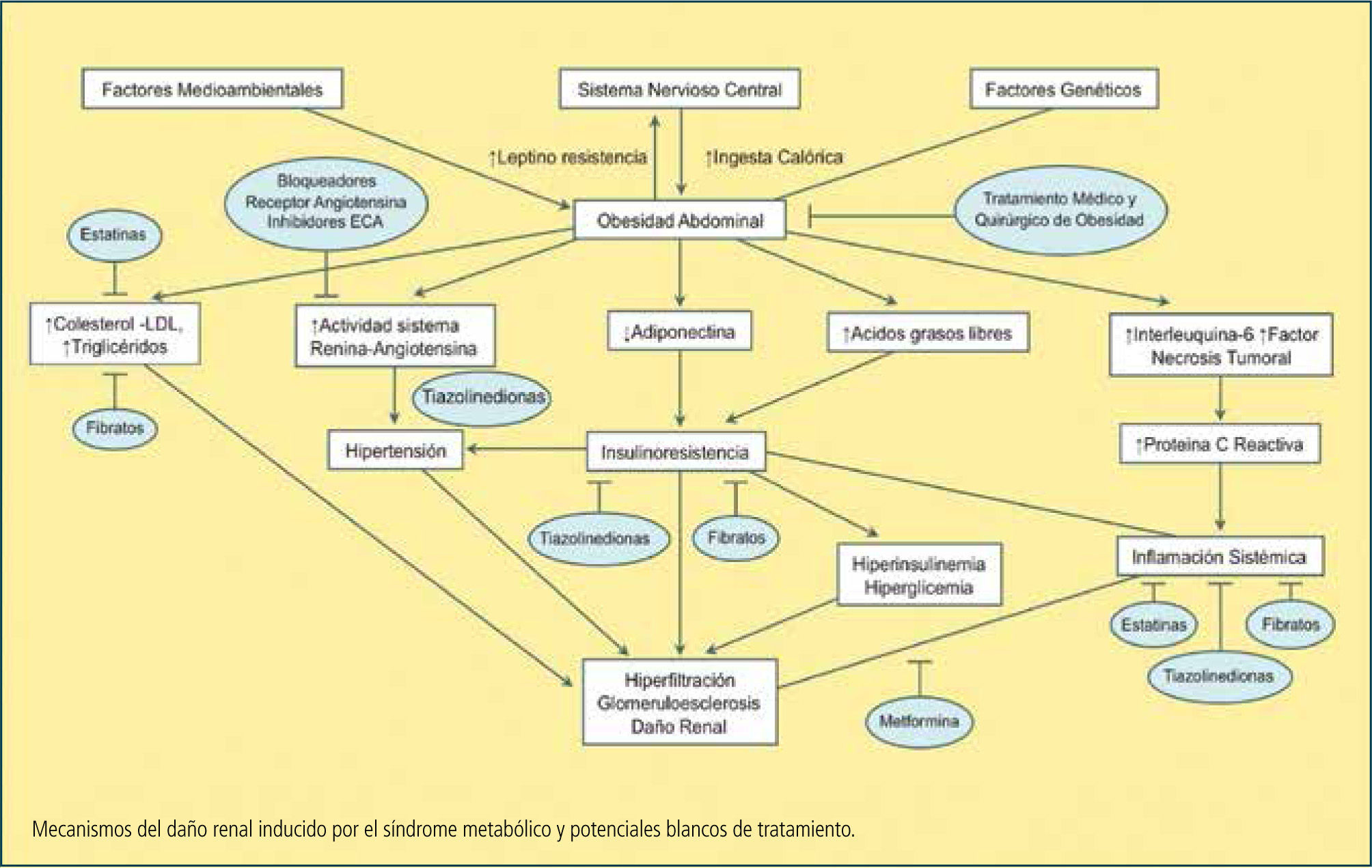
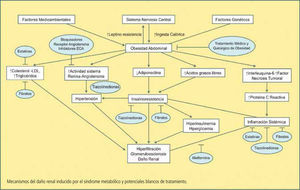
Por lo tanto los glomérulos se encontrarían expuestos a numerosos factores de injuria en el SM: Hipertensión arterial, hiperinsulinemia, hiperglicemia, hiperlipidemia e inflamación sistémica, los cuales desembocarían en daño renal inducido por hiperfiltración (20) (Figura 4)
Tratamiento del síndrome metabólicoNo existen estudios prospectivos, randomizados y controlados que hayan evaluado la progresión a enfermedad renal crónica terminal en pacientes con SM (20).
La AHA (American Heart Association) recomienda un manejo agresivo y enfocado en los múltiples factores de riesgo del SM; sin embargo, aún no existen estudios que hayan evaluado si este tipo de intervenciones en pacientes con SM, puede reducir la incidencia o la progresión del daño renal crónico.
Por otra parte, en el caso de los pacientes diabéticos tipo 2, el estudio de intervención de múltiples factores de riesgo demostró que el tratamiento intensivo de la diabetes tipo 2 (cambios conductuales y terapia farmacológica) provocaron una reducción significativa de la albuminuria (reducción media de 22mg por día) y del riesgo del daño renal crónico inducido por diabetes (OR=Odds ratio 0.27 [95% IC 0.10–0.75] (21).
Todos los componentes del síndrome metabólico (indepedientemente o interdependientemente) pueden provocar daño renal y aumentar el riesgo cardiovascular.
A continuación, se explicarán de manera sucinta, las distintas opciones de tratamiento del SM, considerando un enfoque de prevención y/o protección desde el punto de vista del riñón como órgano blanco:
Reducción del tejido adiposopuede lograrse a través de restricción calórica, con o sin aumento de la actividad física.
Medicamentos utilizados para tratar la obesidad- Orlistat: inhibidor de la lipasa gastrointestinal, disminuye en un 30% la absorción de las grasas.
- Sibutramina: inhibidor de la recaptación de serotonina-norepinefrina, actúa produciendo saciedad precoz y aumentando el gasto metabólico.
Desafortunadamente, ambos medicamentos, al ser utilizados en conjunto con cambios en el estilo de vida (dieta y ejercicio), han demostrado lograr disminuciones de peso de aproximadamente un 5% (20).
Control de la presión arterialA través del uso de inhibidores de la enzima convertidora de la angio-tensina, bloqueadores del receptor de la angiotensina II, bloqueadores del receptor de la aldosterona e inhibidores directos de la renina, son agentes que pueden potencialmente reducir el daño renal debido a la activación simpática (20).
Acción sobre lipotoxicidadFibratosActuarían disminuyendo el nivel de triglicéridos, aumentando el colesterol HDL, incrementando la sensibilidad a la insulina, acción antinflamatoria y antihipertensiva, reducción del depósito de matriz mesangial glomerular (22).
EstatinasReducción de los niveles de colesterol LDL, triglicéridos y de inflamación sistémica. Posible mejoría en la función endotelial e inhibición de la proteinuria mediada por endotelina-1 (23, 24). Acción sobre insulinoresistencia.
TiazolinedionasDisminución de la insulinoresistencia y mejoría del control glicémico en pacientes diabéticos. Disminución de la presión arterial, mejoría de la función endotelial, acciones antinflamatoria y antiproliferativa, disminución de los niveles de angiotensina y endotelina (25).
MetforminaDisminución de la insulinoresistencia y mejoría del control glicémico. Mejoría en la función endotelial (26) (Figura 4).
By pass gístrico en insuficiencia renal crónica y trasplante renalLa glomerulopatía asociada a obesidad, se define morfológicamente como glomerulomegalia con o sin glomeruloesclerosis focal y segmentaria. Frecuentemente se presenta como síndrome nefrótico e insuficiencia renal (27).
La cirugía bariátrica ha surgido como el tratamiento más efectivo para lograr una disminución masiva de peso en los pacientes con obesidad mórbida.
Más de un 90% de las comorbilidades asociadas mejoran o se resuelven completamente con el by pass gástrico (28).
Existe evidencia que apoya la estabilización o resolución de la falla renal crónica en pacientes obesos que han tenido una baja de peso significativa posterior a la realización de una cirugía bariátrica; y aunque los mecanismos asociados a esta mejoría no están del todo establecidos, se sugiere que podrían estar involucrados:
La desaparición de la injuria por hiperfiltración, y la resolución de las comorbilidades (diabetes mellitus, hipertensión arterial).
Como contrapartida a los beneficios asociados a la cirugía bariátrica, debe señalarse que esta cirugía aumenta el riesgo de hiperoxaluria, desencadenando una falla renal acelerada si no es detectada a tiempo.
En relación a obesidad y la mortalidad en pacientes con trasplante renal, Pischon y Sharma compararon la mortalidad global de pacientes obesos vs. no obesos trasplantados, la mortalidad a 5 años de los pacientes obesos fue 23–45% vs 10–11% en pacientes no obesos. La mortalidad fue provocada principalmente por un aumento de los eventos cardiovasculares (29).
DiscusiónSe desconoce la prevalencia exacta del daño renal crónico secundario al SM; sin embargo, está demostrado que los pacientes con SM tienen un riesgo significativamente mayor de presentar microalbuminuria y/o daño renal crónico, y el grado de riesgo se relaciona con el número de componentes del síndrome metabólico (30).
Un estudio realizado con biopsia renal, demostró que la prevalencia de la glomerulopatía asociada a obesidad está incrementándose (31).
Aunque es difícil discriminar los efectos perjudiciales en el riñón, producidos por el SM, de aquellos producidos por la presencia de hipertensión arterial o alteraciones del metabolismo de la glucosa, otros factores, particularmente la obesidad, favorecerían independientemente el desarrollo del daño renal, y por lo tanto debería considerarse como un factor de riesgo modificable de enfermedad renal crónica (30).
ConclusiónLa prevalencia de obesidad y del SM están incrementándose en el mundo de manera sostenida. Se estima que en el mundo existirían actualmente al menos un billón de personas con sobrepeso u obesidad (IMC≥25kg/M2) y al menos trescientos millones personas obesas (IMC≥30kg/M2) (32).
Ambas condiciones serían factores de riesgo independientes y adicionales a la presencia de diabetes mellitus e hipertensión arterial, por lo tanto deberían ser reconocidas como tales, de manera que su tratamiento permitiera disminuir la aparición del daño renal asociado (30).
De todas formas, se requieren estudios prospectivos e intervencionales que permitan medir de manera exacta el impacto del tratamiento del SM y la obesidad en el riesgo de enfermedad renal crónica (7).
El autor declara no tener conflictos de interés, en relación a este artículo.