La evaluación de un paciente con dolor crónico, que a menudo ha pasado por diversas consultas médicas y ha seguido múltiples tratamientos ineficaces, siempre es un reto para el facultativo. La visita a un especialista en dolor puede representar una luz de esperanza que facilite su recuperación, si se consigue ganar la confianza del paciente con una actitud proactiva, interés y dedicación. Se comienza en la primera visita realizando una historia clínica completa que abarque tanto los aspectos físicos como los psicológicos. En este artículo se explican los principios generales de evaluación inicial del paciente con dolor crónico, incluyendo los antecedentes, la anamnesis del dolor y la exploración física. Se mencionan las escalas de valoración del dolor validadas más importantes. El objetivo es diagnosticar la causa del dolor descartando patología grave, identificar las posibles ganancias secundarias y elaborar en consecuencia, un plan de tratamiento sin descuidar la esfera psicológica.
Medical evaluation of a chronic pain patient, who has very often seeked medical attention and has experience with useless treatments, represents a challenge for the physician. The visit to a pain specialistmaybe a glimmer of hope thatease his recuperation, provided the confidence is gained through a proactive, involved and dedicated attitude. It commences in the first visit by performing a comprehensive clinical history that encompass physical and phsycological issues. In this paper, general principles of the medical assessment of patients with chronic pain are discussed, including his past medical history, pain history and physical examination. The most important validated Pain scales and tools are also mentioned. The objective is to diagnose the source of pain while discarding severe pathology, to identify possible secondary gains and, therefore, to develop a treatment plan without missing the psycological sphere.
La Asociación Internacional para el Estudio del Dolor (IASP) define el dolor como “una experiencia sensorial y emocional desagradable, asociada a una lesión tisular presente, potencial o descrita en términos de la misma” (1). Esta definición supera los modelos simplistas por valorar el dolor como algo subjetivo y complejo y dar importancia a la esfera psicológica y afectiva del paciente. Asimismo la IASP define dolor crónico como “el dolor que persiste una vez pasado el período normal de cicatrización”.
Al ser el dolor una experiencia subjetiva difícilmente valorable con métodos objetivos y exploraciones físicas o técnicas complementarias, la historia clínica adquiere la máxima relevancia. Ésta se debe realizar desde una perspectiva multidimensional, que abarque tanto los aspectos físicos como los factores de comportamiento y biopsicosociales que contribuyen a la experiencia dolorosa, así como el grado de alteración en la actividad diaria que ésta provoca.
Aunque muchos pacientes poseen ya un diagnóstico preciso, un alto porcentaje se ha sometido a pruebas exhaustivas sin encontrar una causa que justifique su padecimiento, mientras que otros acuden a la consulta de la Unidad del Dolor sin ser suficientemente estudiados o con diagnósticos erróneos. Por ello, el primer objetivo de la evaluación es descartar patología orgánica que pueda ser tratada con más garantías por otra disciplina médico-quirúrgica siguiendo un modelo biomédico.
Aquellos casos más difíciles en los que el paciente ya se ha sometido a diferentes pruebas diagnósticas con resultados negativos y en los que el dolor y discapacidad no tienen una base orgánica reconocible y se han convertido en el problema central del paciente, pueden agruparse en el ambiguo grupo de “síndrome de dolor crónico”. El médico debe identificar los casos en los que el sometimiento a más pruebas de alta tecnología es inútil y asumir un modelo biopsicosocial en la interacción con ellos, con el propósito de aliviar el dolor más que erradicarlo, a través de la rehabilitación y la modificación de patrones de comportamiento (2,3). Otro objetivo de la evaluación es transmitir la suficiente empatía como para que el paciente acepte que puede ser necesaria una valoración psicológica y psicosocial (4).
La historia clínicaPara alcanzar estos objetivos, la información se obtiene de los pacientes, familiares, cuestionarios y dibujos realizados por el paciente.
El protocolo estándar de la mayoría de las Unidades del Dolor es:
- 1.
Cuestionario de dolor (completado por el paciente previo a la consulta).
- 2.
Entrevista clínica.
- 3.
Medidas para evaluar el dolor: escalas y test de medición del dolor.
- 4.
Exploración clínica.
- 5.
Evaluación psicológica.
Debe recoger la información básica y relevante sobre el paciente, incluyendo sus antecedentes y tratamiento actual. Suele ofrecerse al paciente un dibujo del cuerpo humano donde pueda marcar o pintar los sitios donde le duele (tabla 1).
Contenidos de un cuestionario de dolor.
| Categoría | Detalles |
|---|---|
| Características demográficas | Edad, estado civil, etnia, situación laboral y nivel de estudios |
| Características del dolor | Localización, intensidad (escala analógica visual 0–10), duración, descriptores sensoriales y afectivos, qué alivia o aumenta el dolor y alteraciones del sueño |
| Circunstancias de comienzo del dolor | Fecha, comienzo traumático vs insidioso |
| Antecedentes médicos | Tratamientos previos para el dolor y su eficacia, hospitalizaciones previas por dolor, tratamiento actual |
| Entorno social | Interferencia del dolor en la pareja, en la sexualidad y en las actividades sociales y recreativas |
| Estatus funcional | Situación laboral actual (litigios y compensaciones), interferencia del dolor en su actividad, habilidad laboral, n° de horas que reposa por culpa del dolor, habilidad para las tareas domésticas y situación financiera |
El primer objetivo será ganarse la confianza del paciente transmitiéndole credibilidad en su padecimiento. Suelen ser enfermos con fracasos terapéuticos a sus espaldas que han recibido incomprensión y rechazo tanto de médicos como de su entorno familiar y social. El convencimiento de que su padecimiento no es tan raro y de que el médico tiene cualificación especial para tratar su problema y va poder ayudarle, crea una luz de esperanza que es muy beneficiosa para conseguir la colaboración y elevar el optimismo a la vez que mejorar los resultados. Esto se consigue transmitiendo humanidad y consideración en un entorno tranquilo y durante el tiempo necesario. La discusión del dolor con el paciente puede hacer aflorar signos psicológicos clave en el diagnóstico. El siguiente objetivo es elaborar un plan de evaluación y un tratamiento que sean aceptados por el paciente. Las preguntas que se formulan siguen una estructura organizada (tabla 2).
Preguntas de la historia clínica.
| 1. Dolencia principal |
| 2. Historia de la dolencia presente |
| • Forma de inicio • Distribución espacial • Evolución temporal • Factores provocativos • Factores paliativos • Tratamiento actual • Aspectos cuantitativos |
| 3. Antecedentes personales |
| • Síntomas similares • Región similar • Tratamiento pasado • Traumatismo o cirugía • Estado de salud antes de aparecer el dolor |
| 4. Revisión de sistemas |
| • Dolor en cada sistema • Salud general • Tabaco, alcohol, fármacos |
| 5. Antecedentes familiares |
| • Familiares con dolor similar • Familiares con dolor de otro tipo • Familiares con enfermedades incapacitantes • Familiares con otras enfermedades • Familiares fallecidos y causas de muerte |
| 6. Historia laboral y social |
| • Situación conyugal • Familiares dependientes • Educación y ocupación • Empleo o estado de incapacidad actual • Apoyo económico • Descanso y recreo • Participación en funciones sociales externas • Efectos sociales del dolor |
Una anamnesis detallada es capaz de proporcionar información muy importante de los mecanismos fisiopatológicos posibles del dolor crónico, así como del estado psicológico y emocional del paciente (5). Inicialmente se deja que el paciente se exprese libremente y que describa el problema con sus palabras, mostrando atención sin interrumpir. No es recomendable comenzar el interrogatorio con una lista estereotipada de preguntas detalladas. Casi siempre es necesario redirigir o acotar el relato con preguntas concretas para subrayar o descartar aspectos importantes que han pasado desapercibidos por el paciente o que no se relacionan con su dolor. Se deben identificar aquellos casos en los que haya litigios laborales o judiciales de por medio que empañen el problema y registrar detalladamente los hechos relevantes relacionados. Durante la anamnesis el clínico tiene la oportunidad de evaluar la personalidad del paciente a través de su actitud, respuestas, expresiones faciales, tono de voz, reacciones emocionales y relación con su acompañante. La historia clínica se comienza, como en cualquier disciplina médica, con la recolección de datos demográficos, incluidos el nombre, dirección, sexo, edad, estado marital, ocupación y estado laboral, raza, nacionalidad, entre otros, en caso que esta información no haya sido recabada en el formulario previo a la consulta.
Antecedentes médico quirúrgicosLos antecedentes médicos ayudan a tener una idea de la salud general del paciente antes del comienzo de su dolor actual, así como también a determinar si el paciente ha sufrido otros procesos dolorosos. En este apartado hay que recoger las posibles alergias medicamentosas, enfermedades sistémicas crónicas, intervenciones quirúrgicas, los períodos de discapacidad y bajas laborales con su fecha, duración y secuelas, así como el tratamiento actual y los recibidos con anterioridad. Esto último ayuda a no repetir pautas que previamente han fracasado.
Si el paciente tenía buena salud previa al cuadro doloroso, es razonable pensar que se recuperará con normalidad con un tratamiento eficaz. Por el contrario, si presenta una larga historia de tratamientos por trastornos físicos o psicológicos, o presenta un comportamiento demandante de atención médica relacionado con los períodos de estrés, lo realista es esperar una mejoría parcial, hasta los niveles previos de salud.
Antecedentes familiaresLa información sobre la salud de familiares cercanos proporciona claves sobre el perfil genético del paciente y puede ayudar a encontrar posibles causas del dolor. Hay evidencias de que el “modelamiento” social y cultural puede influir en el comportamiento de dolor crónico, de forma que se repitan patrones de dolor crónico en determinadas comunidades (6, 7). Otro aspecto muy relevante es identificar con tacto y delicadeza la posible existencia de historia de abusos en la infancia, ya que pueden condicionar un comportamiento de dolor en el adulto (8). Puede ser más adecuado dejar este asunto para la evaluación por parte de un psicólogo colaborador de la Unidad del Dolor. Asimismo, puede identificarse una historia de dolor crónico o abuso de fármacos psicoactivos entre familiares, lo que pondría sobre aviso al médico ante un posible abuso de prescripción.
Antecedentes socialesLa historia social proporciona datos valiosos sobre la estructura social del paciente, los mecanismos de defensa y los sistemas de apoyo (9). Una historia de abuso de drogas, desempleo o dificultades familiares afecta la habilidad del paciente para enfrentarse con éxito a las dificultades. Los pacientes casados o con hijos tienen mayor facilidad para manejar un dolor crónico y un mejor pronóstico, al igual que los pacientes con mayor satisfacción laboral y mejor actitud general hacia la vida (10).
Antecedentes psiquiátricosLa evaluación debe centrarse en investigar si existen signos de posible depresión, como tristeza, irritabilidad, insomnio, cambios ponderales o ideas autolíticas. En la población geriátrica la depresión atípica puede manifestarse como síntomas inespecíficos de dolor.
El tratamiento del dolor es incompleto cuando no se tratan los problemas psiquiátricos.
Revisión de sistemasLa revisión de sistemas da la oportunidad de evaluar si otros sistemas fisiológicos -no discutidos durante la historia de la enfermedad actualestán implicados en los síntomas que presenta el paciente. También ayuda a prescribir previniendo los posibles efectos secundarios de la medicación en dichos sistemas.
Historia del dolorDebe recoger tanto las características del dolor como la descripción de su aparición y evolución.
A. Características del dolor1. Localización y distribuciónEl lugar donde se percibe el dolor puede indicar una causa local subyacente, un origen referido, una distribución dermatomérica o de un nervio periférico o no tener ninguna relación con los patrones neuroanatómicos tradicionales:
- a.
Dolor Localizado: Evocado por la estimulación nociceptiva de estructuras somáticas. Produce un dolor sordo localizado en la zona de producción del dolor. Por ejemplo, el dolor nociceptivo lumbar tiene su origen más frecuente en la parte posterior de los discos intervertebrales, aunque puede producirse en estructuras lumbares tales como articulaciones interapofisarias, sacroilíacas o duramadre.
- b.
Dolor Irradiado: El que se transmite por todo el trayecto de un nervio con distribución segmentaria o periférica. Suele acompañarse de hiperalgesia, hiperestesia y dolor profundo al tacto, a la vez que es bien localizado en la distribución radicular o nerviosa El dolor radicular se produce por la estimulación de una raíz nerviosa inflamada o de un ganglio de la raíz dorsal. Tiene una calidad lancinante y eléctrica, con distribución segmentaria en el dermatoma correspondiente. Se debe distinguir de la radiculopatía, en la que existe déficit sensorial o motor en el territorio inervado por un nervio espinal o sus raíces. Puede haber dolor radicular sin radiculopatía y viceversa. Los patrones de irradiación de dolor radicular L4, L5 y S1 no pueden distinguirse uno de otro. Los segmentos afectados sólo pueden estimarse cuando hay radiculopatía en combinación con dolor radicular. En ese caso, es la distribución de la hipoestesia o paresia y no la distribución del dolor, la que permite identificarlos (11, 12). Otros ejemplos son la neuralgia del trigémino o la meralgia parestésica.
- c.
Dolor Referido: El dolor se percibe en regiones alejadas, con una inervación diferente de la de los tejidos estimulados nociceptivamente. Es más vago y de difícil localización. Puede ser:
- i.
Somático: Cuando el origen está en un tejido somático. Por ejemplo, la lumbalgia puede acompañarse de dolor referido en miembros inferiores aunque se origina en las estructuras lumbares mencionadas arriba. Este dolor es sordo, mordiente, descrito a veces como presión expansiva. Se extiende a áreas difíciles de precisar, pero una vez que se establece, tiende a ser fija su localización. Los patrones de dolor referido no son constantes entre los pacientes o en los estudios. Siguen, a lo sumo, un patrón de esclerotoma (11).
- ii.
Visceral: El origen del tejido enfermo es un órgano visceral profundo. Se puede acompañar de hiperalgesia e hiperestesia, dolor profundo a la palpación, espasmo muscular o trastornos del sistema autónomo. No hay cambios en reflejos ni hay debilidad o atrofia muscular. Por ejemplo, el dolor en hombro por absceso subdiafragmático, el dolor de espalda por ca. de páncreas o el de miembro superior izquierdo en la cardiopatía isquémica.
- i.
- d.
Dolor mantenido por el Sistema Simpático: No se ajusta a ninguna distribución nerviosa segmentaria o periférica ni patrón reconocible. Se acompaña de hiperalgesia, hiperestesia y cambios vasomotores o tróficos. Ocurre en muchos casos de Síndrome de Dolor Regional Complejo tipo I (antes llamado distrofia simpática refleja) y tipo II (antes llamada causalgia).
- e.
Dolor psicógeno: El sitio y la distribución del dolor no siguen ningún patrón neuroanatómico normal y se cree que son originados por alteraciones psicológicas o psiquiátricas, si bien no se trata de simulación. Ejemplos de esto son la distribución en guante o media, o la que abarca todo el cuerpo. El término Dolor Psicógeno debe restringirse por sus connotaciones negativas y peyorativas para el paciente y obliga a descartar cualquier causa que explique alguno de los síntomas. Puede tratarse de una fibromialgia, entidad controvertida, pero hay que buscar datos positivos que apoyen este diagnóstico. Paralelamente pueden darse síntomas de una patología concreta con tratamiento eficaz (ej. dolor radicular por hernia discal) en un paciente ya encuadrado en las categorías de dolor psicógeno o fibromialgia. La predisposición contra dichas entidades puede entorpecer y retrasar el correcto diagnóstico de un problema tratable (4).
Permite distinguir si el factor causante es superficial o profundo. El dolor asociado a lesión superficial suele ser punzante, quemante y bien localizado, mientras que el dolor originado por procesos somáticos o viscerales profundos es sordo, difuso y de localiza- ción imprecisa. También, el dolor descrito como escozor, quemazón y sensación eléctrica en el territorio de un nervio determinado, sugiere dolor neuropático. Existen escalas descriptivas útiles para entender mejor la gravedad real del dolor del paciente y para distinguir un dolor neuropático de uno nociceptivo (ver más adelante). Hay varios patrones que ayudan a distinguir diferentes estados dolorosos. Por ejemplo, la neuralgia del trigémino se presenta normalmente como un flash breve, mientras que el dolor inflamatorio o la migraña tienen un patrón rítmico. Desafortunadamente, la Cualidad de las descripciones del dolor de muchos pacientes varía, confundiendo los límites entre lo que es dolor somático, visceral o neuropático (13).
3. IntensidadEs el parámetro más difícil de determinar ya que no se puede medir. Se estima en función de lo que manifiesta el paciente y en la habilidad del examinador para evaluar su personalidad y estado físico. En la práctica clínica se utiliza una escala de intensidad del dolor de 0 a 10, siendo 0 la ausencia de dolor y 10 el dolor más insoportable que se pueda imaginar (Escala Visual Analógica -EVA-). Otros autores utilizan descriptores tales como “leve”, “moderado”, “severo”, “muy grave” e “insoportable”. Como se verá más adelante, se han creado varias pruebas o testpsicométricospara valorar este componente del dolor así como sus dimensiones sensorial y afectiva.
4. Duración y periodicidadPara determinar la duración y características temporales del dolor, hay que preguntar al paciente si este es continuo, intermitente, pulsátil o si se caracteriza por un aumento y disminución progresivo de intensidad en forma de onda. Pueden utilizarse curvas de tiempo-intensidad para describir cómo el dolor comienza, la rapidez con la que aumenta, la duración y la forma en la que disminuye. Adicionalmente, la relación del dolor con determinada hora del día, semana o estación, o con un estresor (emocional o ambiental), también proporciona información útil (13).
5. factores que aumentan o disminuyen el dolorEs importante determinar si el dolor se modifica con alguna postura, como decúbito, bipedestación, deambulación, flexión o extensión o al cargar pesos, entre otros, para delimitar los posibles diagnósticos. Además deben investigarse cuestiones psicológicas como depresión, estrés o factores emocionales. Los cambios bioquímicos (anomalías electrolíticas u hormonales) y los desencadenantes ambientales (dieta, cambios climáticos estacionales, entre otros) también proporcionan datos clave para el diagnóstico y tratamiento.
b. Evolución del dolorEl primer objetivo es descartar patología orgánica peligrosa para el paciente y tratable (“Banderas Rojas”): fractura, cáncere infección. Así ocurre por ejemplo con la dorsalgia por cáncer de páncreas, dolor persistente por metástasis óseas o fracturas de cadera no desplazadas en personas mayores con osteoporosis que no son evidentes en el examen de Rx. Típicamente, el dolor oncológico puede despertar por la noche y se asocia a otros síntomas. Aunque el paciente haya sido remitido a la Unidad del Dolor después de una evaluación por el especialista correspondiente, hay que estar alerta para que no pase desapercibido uno de estos problemas.
a. Comienzo del dolorEs preciso detallar la información sobre la fecha precisa de comienzo del dolor y de las circunstancias que contribuyeron a su aparición. La localización, distribución, calidad, intensidad y duración del primer episodio; si comenzó con alguna maniobra determinada (por ej. levantar un peso); si fue de comienzo brusco o insidioso; si se acompañaba de otros síntomas dermatológicos (por ej. vesículas en la piel en el herpes zóster), neurológicos (déficit, parestesias) o autonómicos. Es importante detallar con la mayor exactitud la irradiación en el caso de que exista. Por ejemplo, no es lo mismo describir una lumbalgia con “irradiación al miembro inferior izquierdo hasta el pie” que “irradiación por cara posterior del miembro inferior hasta planta del pie e hipoestesia en 5° dedo”, ya que con la primera descripción no sabemos si se trata de un dolor referido o irradiado y si fuera este último caso, no orienta sobre la posible raíz afectada, mientras que con la segunda descripción se está indicando que hay una probable radiculopatía S1. Es importante reflejar si se produjo discapacidad inmediatamente o con posterioridad, así como la relación con su entorno laboral en el caso de accidente en el trabajo. También debe reportarse el tratamiento recibido al comienzo del dolor.
b. Curso del dolorEsta información tiene mucha importancia diagnóstica. Hay que preguntar si ha experimentado mejoría o por el contrario, si el dolor se ha hecho más intenso, así como si se han registrado cambios en la distribución o si han aparecido síntomas nuevos. El paciente puede haber recibido tratamiento médico, rehabilitador o quirúrgico ¿Ha mejorado después de esos tratamientos? Si no es así, ¿el dolor que tiene ahora es el mismo que tenía antes de la intervención, en la misma distribución, o se trata de un dolor nuevo? En el síndrome de dolor regional complejo, la historia de la evolución del dolor orienta sobre la fase de la enfermedad en la que se encuentra el paciente y, más importante, sobre la tendencia de la misma. En el dolor pélvico crónico relacionado con la endometriosis, el patrón cíclico de los síntomas orientan sobre el diagnóstico. A veces los pacientes pueden realizar descripciones del dolor que desafían toda lógica, en cuyo caso las probabilidades de una causa orgánica disminuyen (tabla 3).
Dolor de posible origen no orgánico.
| Descripción del dolor en términos imaginativos sin sentido anatómico o que implican un factor causante inusual |
| Dolor que se irradia de una pierna a otra o que se distribuye de forma abigarrada |
| Dolor que no se modifica con ninguna actividad física o emocional |
| La intensidad del dolor siempre es de 10 sobre 10. |
Debido a que el dolor es muy subjetivo entre pacientes, se han desarrollado varios métodos para ayudar al médico a comprender y clasificar los síntomas:
- -
Métodos verbales: unidimensionales y multidimensionales
- -
Medidas fisiológicas
- a)
Unidimensionales
- •
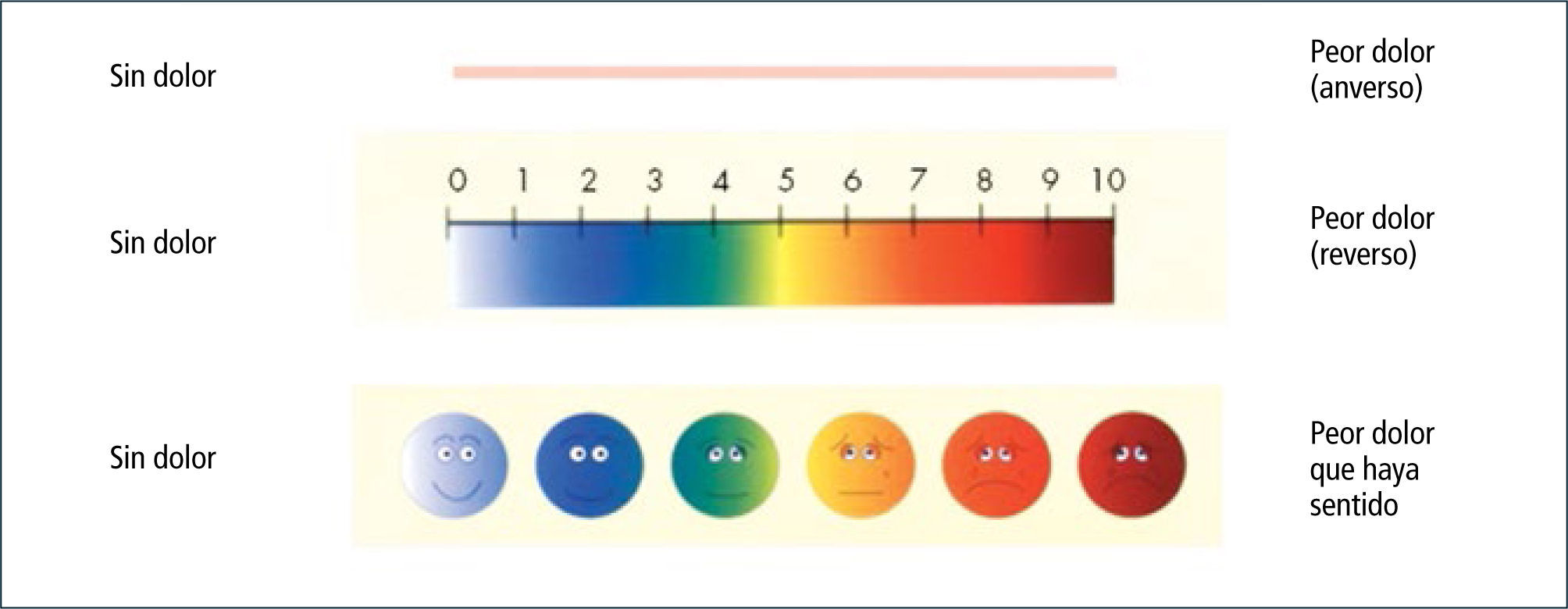
EVA (Escala Visual Análoga): Consiste en una línea recta de 10cm con las palabras “Sin Dolor” en el extremo izquierdo y “El Peor Dolor Imaginable” en el extremo derecho. El paciente debe marcar en la línea la cantidad de dolor que padece. Midiendo la distancia en cms se puede deducir una cifra de 0 a 10.
- •
Escala Numérica: La misma línea está numerada de 0 a 10 y el paciente tiene que señalar un número entre “No Dolor” (0 puntos) y “El Peor Dolor Imaginable” (10 puntos).
- •
Escala de Dolor Facial: Es fácil de entender para niños mayores de tres años (figura 1).
Estas escalas se utilizan habitualmente por su facilidad, pero no valoran la complejidad y el hecho multifactorial del dolor, además de limitar la valoración posterior si en la visita inicial el paciente marcó el 10.
- •
- b)
Multidimensionales: Proporcionan más información que las unidimensionales.
- 1.
Cuestionario de McGill: Es uno de los cuestionarios de dolor más utilizados. Explora también las esferas sensorial y afectiva. A los pacientes se les pide que escojan un adjetivo de cada 20 subclases de grupos de adjetivos. Cada palabra se asocia a una puntuación específica. Los índices de dolor se calculan para la puntuación total, así como para cada dimensión. Este cuestionario es útil para diferenciar pacientes psiquiátricos de aquellos que no lo son y en particular en su habilidad para discriminar entre pacientes que tienen clases diferentes de dolor. Existe una adaptación española.
- 2.
Test de Lattinen: Es muy utilizado en las Unidades de Dolor hispanohablantes y consta de una serie de apartados que valoran diferentes aspectos del dolor que, sumados, dan una idea general del estado del dolor del paciente. Es rápido y fácil de utilizar. Su origen es desconocido, pero ha sido validado recientemente (14).
- 3.
Cuestionario Breve del Dolor (Brief Pain Inventory): Desarrollado originalmente para el dolor oncológico, es muy utilizado en clínica e investigación para evaluar la intensidad e impacto del dolor y los efectos del tratamiento analgésico. Hay dos versiones, la larga y la corta, ambas validadas en español (15,16).
- 1.
- c)
Escalas de Valoración del Dolor Neuropático: Ayudan a determinar si un paciente tiene dolor neuropático o no. Las escalas validadas para dolor neuropático en general son (17):
- 1.
The LANSS Pain Scale: Contiene cinco síntomas y dos ítems de examen clínico. Una puntuación de 12 o más de 24 posibles, sugiere dolor neuropático. Existe una versión validada autocompletada por el paciente (S-LANSS). Tiene una sensibilidad y una especificidad que van del 82 al 91% y del 80 al 94% respectivamente, comparado con el diagnóstico clínico. Está validada en español.
- 2.
The Neuropathic Pain Questionnaire (NPQ): Consiste en 12 ítems que incluyen 10 referidos a sensaciones o respuestas sonsoriales y dos referidos al afecto. La forma corta del NPQ mantiene propiedades discri- minativas similares con sólo tres ítems. Según los estudios, tiene poder discriminativo entre dolor neuropático y no neuropático.
- 3.
Douleur neuropathique en 4 questions (DN4): Consiste en siete ítems referidos a síntomas y tres referidos a la exploración. Es fácil de puntuar y una puntuación total de 4/10 o mayor, sugiere dolor neuropático. Los siete descriptores sensoriales pueden utilizarse en un autotest con similares resultados. Originariamente escrito en francés, se ha validado en 15 idiomas, entre ellos el español (18).
- 4.
Pain DETECT: Desarrollado y validado en alemán, incorpora un cuestionario autorrellenable con nueve ítems que no requiere examen clínico. Se ha trasladado a 22 idiomas, validado también en español.
- 1.
Entre las pruebas que pueden pedirse están (19):
- -
Estudio de las respuestas psicofisiológicas del sistema nervioso autónomo.
- -
Estudio de patrones electromiográficos.
- -
Potenciales evocados.
- -
Neurografía percutánea.
- -
Determinación de péptidos opioides endógenos en LCR, que disminuyen en presencia de dolor.
- -
Reflejos nociceptivos de dolor.
- -
Determinación de catecolaminas, cortisol y ADH.
- -
Determinación de parámetros respiratorios.
Debe realizarse una aproximación al estado general físico, neurológico, musculoesquelético y psiquiátrico del paciente, ya que el dolor puede tener muchas causas.
Exploración física generalAdemás de los datos físicos habituales (talla, peso, PA, frecuencia cardiaca), debe observarse el aspecto general, distribución de la grasa y cabello, signos de pérdida de peso, emaciación, debilidad, actitudes anormales, contracciones, contracturas deformidades, atrofias o hipertrofias, aumento de tamaño de glándulas o ganglios y presencia de cambios vasomotores y tróficos. Además de observar la postura del paciente, deben buscarse deformidades, hiperlordosis, escoliosis, cifosis o asimetrías. También la expresión facial, signos de palidez o rubicundez, sudoración, midriasis, lágrimas, temblores, tensión muscular signos de angustia o miedo. En la piel hay que comprobar color, temperatura, y buscar signos de rash o edema. La ausencia o presencia anormal de vello, o crecimiento anormal de las uñas, junto con edema y alodinia, son datos presentes en el síndrome de dolor regional complejo. La ausencia de pulsos periféricos junto con frialdad y cianosis periférica indican una mala perfusión, característica de la enfermedad vascular periférica (4, 13). La exploración general de cabeza, tórax (20), abdomen (21, 22) y pelvis (23) está fuera del objetivo de este artículo y deberá realizarse con el detenimiento debido a cada caso concreto.
Exploración de la zona dolorosa InspecciónDurante la inspección pueden observarse cambios tróficos, cianosis, enrojecimiento o hipertricosis. La presencia de cutis anserina puede indicar disfunción autonómica debido a daño de una raíz nerviosa, mientras que la cianosis puede indicar mala perfusión y lesión nerviosa isquémica.
La palpaciónEl dolor profundo se desencadena mejor por presión digital y de esta forma puede delimitarse la zona dolorosa. Pueden encontrarse puntos gatillo muy concretos si el origen del dolor es más superficial, pero con frecuencia el área es difusa. Hay que comparar la respuesta bilateral-mente, en el lado no doloroso cuando esto es posible, por ejemplo al palpar facetas vertebrales. Así se obtiene información sobre la sensibilidad del paciente a estímulos nocivos y no nocivos.
Es importante atender a los signos subjetivos (gesticulación, quejidos, gritos, retorcimiento de manos y otras expresiones verbales y no verbales); y objetivos (reacción autonómica tales como la sudoración, hiperemia, taquicardia, hipertensión arterial y espasmo muscular). Las pruebas de roce, pellizco, pinchazo y rascado o escarificación ayudan a determinar si la sensibilidad anormal y el dolor a la palpación se deben del todo o en parte a alodinia, hiperalgesia o hiperestesia de la piel suprayacente (tabla 4) (24).
Taxonomía de la asociación internacional para el estudio del dolor (IASP).
| Alodinia: | Es el dolor generado por un estímulo que normalmente no lo provoca |
| Disestesia: | Sensación anormal desagradable, tanto espontánea como evocada |
| Hiperalgesia: | Un estímulo doloroso provoca un dolor más intenso de lo normal |
| Hiperestesia: | Sensibilidad aumentada a la estimulación, excluyendo los sentidos especiales. Puede ser sensibilidad al tacto, temperatura o dolor. Incluye la alodinia y la hiperalgesia |
| Hiperpatía: | Síndrome doloroso caracterizado por una reacción dolorosa anormal a un estímulo, especialmente uno repetitivo, así como un umbral aumentado |
| Hipoalgesia: | Respuesta dolorosa disminuida a un estímulo doloroso |
| Hipoestesia: | Disminución de la sensibilidad a la estimulación, excluyendo sentidos especiales |
| Anestesia dolorosa: | Dolor en un área o región anestésica |
Inspección: Tras la exploración inicial en busca de anomalías, consistente en la inspección del paciente en bipedestación en ropa interior, se explora la marcha tanto normal en busca de irregularidades, como de talones y de puntillas, para valorar integridad de aparato flexor (S1) y extensor (L5) del pie. Del aparato muscular se observan potencia y fuerza, tono, volumen y contorno de cada músculo, así como atrofias, hipertrofias o signos de irritabilidad, como los espasmos fibrilatorios. Se comparan los músculos contralaterales explorando la fuerza contra resistencia.
palpación: De los tejidos blandos, estructuras óseas y articulaciones se realiza en busca de diferencias de temperatura, edema, colecciones líquidas, crepitación, pérdidas de continuidad, clickso dolor. También se explora el rango de movimiento de las articulaciones.
Cuello: El rango de movimiento del cuello debe medirse en flexión y extensión completas, flexión lateral y movimientos de rotación. En flexión completa la barbilla toca el pecho y en extensión completa entre el occipucio y el extremo de la apófisis espinosa C7 caben dos dedos. La rotación normal es de 70° y la flexión lateral de 45°.
Extremidad superior: Se explora midiendo la fuerza a la prensión de la mano, elevación del hombro, abducción de brazos, flexión, extensión, supinación y pronación de antebrazo, flexión y extensión de la muñeca, abducción y aducción de los dedos y la oposición del quinto dedo con el pulgar. El rango funcional del hombro, articulaciones acromioclavicular, manguito de los rotadores, articulación esternoclavicular y rotación del húmero, se exploran pidiendo al paciente la abducción completa de sus brazos con las palmas juntas por encima de la cabeza. El rango de movilidad pasivo del hombro y la implicación muscular en la omalgia se explora llevando el brazo a abducción de 90°, aducción, rotación interna y rotación externa. Para comprobar el rango de movilidad de la articulación glenohumeral se estabiliza la escápula con una mano mientras se realiza rotación interna y externa del brazo.
Extremidad inferior: Se explora igualmente comprobando fuerza, rango de movimiento de todas sus articulaciones tanto de forma activa como pasiva. La maniobra de Patrick, también llamada “Fabere” (fémur en flexión, abducción y rotación externa mientras se sujeta el lado contralateral oprimiendo la cresta ilíaca) evalúa tanto la cadera como la articulación sacroilíaca.
Columna vertebral: Especialmente la lumbar, aunque también la cervical, son frecuentemente la causa de la consulta a la Unidad del Dolor, por lo que la exploración debe ser concienzuda. El origen anatómico del dolor lumbar puede estar en discos intervertebrales, duramadre, articulaciones interapofisarias o sacroilíacas, ligamentos, músculos (paravertebrales, cuadrado lumbar, psoas ilíaco, glúteos, piriforme) o en raíces nerviosas. La exploración física y la anamnesis no proporcionan el diagnóstico fiable más que en un 15% de los casos (25), pero pueden orientar mucho sobre el mismo y señalar dianas potenciales sobre las que realizar bloqueos diagnósticos con anestésicos locales. Éstos son la base para identificar las estructuras dolorosas sobre las que actuar. Una serie de síntomas y signos sugieren el origen de cada región responsable de la lumbalgia (26) (tablas 5–9).
Dolor facetario lumbar: signos y síntomas.
| Dolor a la presión paravertebral ipsilateral sobre la faceta o la apófisis transversa |
| El dolor no empeora con la flexión ventral del tronco |
| El dolor aumenta con la extensión del tronco |
| Espasmo de la musculatura paravertebral unilateral sobre la articulación afectada |
| Si hay dolor referido a miembro inferior es por encima de la rodilla |
| Ausencia de patrón radicular |
Dolor sacroilíaco: signos y síntomas.
| Dolor unilateral sobre región glútea en sedestación |
| Dolor referido a miembro inferior y excepcionalmente al pie |
| Positividad de tres o más de los siete test provocadores (aproximación, distracción, Patrick, torsión pélvica, presión axial, dedo de Fortin y Gillet) |
| El dolor aumenta al levantarse desde sedestación |
Dolor discogénico lumbar: signos y síntomas
| Dolor a la presión sobre apófisis espinosas del nivel afectado |
| Dolor lumbar nociceptivo persistente |
| Enderezamiento en dos fases desde flexión |
| Dolor lumbar irradiado a región inguinal y/o miembro inferior que aumenta con la compresión axial y mejora en decúbito |
| Las imágenes de RMN son útiles para visualizar cambios patológicos del disco, pero los hallazgos normalmente se correlacionan pobremente con la clínica |
Dolor miofascial: signos y síntomas
| M. Cuadrado lumbar | -Palpación dolorosa debajo de última costilla y a 5 cms de la apófisis transversa de L1 con dolor referido en la cresta ilíaca. -Dolor lumbar en deambulación, en sedestación, e incluso en decúbito. -Aumento del dolor con los cambios posturales en la cama. -Dolor lumbar durante la extensión activa y la inclinación lateral. -Palpación dolorosa de un punto gatillo a nivel del cuerpo vertebral de L4,1 ó 2 cms por encima de la cresta ilíaca con dolor referido en el trocánter mayor. |
| M. psoas ilíaco | -Dolor lumbar referido a cuadrante superoexterno de nalga y a menudo a cara anterior de muslo y región inguinal, que empeora con la flexión del muslo. -La elevación activa de la pierna en decúbito supino es dolorosa y la pasiva no. -Test de Thomas positivo: en decúbito supino, acortamiento doloroso durante la extensión pasiva de la cadera. -Palpación profunda dolorosa del psoas por fuera del recto abdominal en pacientes delgados. -Palpación profunda dolorosa del m. iliopsoas en su inserción en el trocánter menor. |
| M. piriforme | -Punto gatillo a mitad de recorrido entre inserción sacra e inserción en trocánter mayor. -Lumbalgia o dolor glúteo con síntomas de radiculopatía L5-S1. -Puede haber impresión de acortamiento en la extremidad inferior afectada. -En bipedestación, tendencia a mostrar el pie de la extremidad afectada abierto (rotación externa). -Test de Freiberg positivo: la rotación interna pasiva forzada del muslo extendido provoca dolor. |
Dolor radicular: signos y síntomas.
| Para atribuir a una hernia discal diagnosticada por RMN la etiología del dolor, tiene que haber correlación clínica con los síntomas |
| El paciente suele referir parestesias en el dermatoma afectado |
| El patrón de distribución dermatomérico orienta hacia la raíz afectada aunque hay variaciones anatómicas. El dermatoma S1 es el más consistente |
| El dolor de la estenosis de canal típicamente se incrementa al caminar y mejora inmediatamente al flexionar el tronco |
| El diagnóstico de dolor lumbosacro parece estar justificado si el paciente presenta dolor radicular en una extremidad, combinada con uno o más test neurológicos positivos que indiquen una irritación de una raíz nerviosa o un déficit neurológico. |
Debe realizarse en cada paciente, independientemente de la región o tipo de dolor. El objetivo es descartar anormalidades de los pares craneales, función motora y sensitiva, así como de los reflejos osteoten-dinosos. Excepto la función motora, las otras deben ser idénticas en ambos lados. Los déficits neurológicos deben ser congruentes con la distribución de los nervios periféricos, dermatomas o hemicuerpo y no terminar bruscamente en la línea media, ya que existe inervación solapada de ambos lados (13).
La exploración se hará más minuciosa posteriormente en la región dolorosa.
Examen psiquiátricoCon frecuencia las enfermedades mentales se asocian con comportamientos y cambios psicofisiológicos que pueden facilitar la enfermedad en otros sistemas. El atribuir el dolor del paciente solamente a una causa psiquiátrica no es un diagnóstico de exclusión. Las enfermedades psiquiátricas no tratadas pueden agravar el dolor crónico. Por eso, idealmente todos los pacientes con dolor crónico deberían pasar un mini-examen mental para descartar o tratar cualquier síntoma ansioso-depresivo. Aunque este test no proporciona información sobre el origen del dolor.
La mayoría de los pacientes con dolor crónico presentan cierto grado de ansiedad y debe contemplarse la posibilidad de que exista un verdadero trastorno por ansiedad. Por ejemplo, los pacientes con fibromialgia tienen con frecuencia (hasta el 30%) trastornos de ansiedad y depresión asociados que empeoran el pronóstico si no se tratan (27). Además, el paciente con dolor crónico y ansiedad suele presentar también trastornos del estado de ánimo, como la depresión o la distimia. El tratamiento de estos problemas puede corregir la ansiedad subyacente.
Los trastornos que pueden producir trastorno de ansiedad y que deben descartarse son: hipertiroidismo, disfunción adrenal, epilepsia, intoxicación farmacológica o síndrome de abstinencia. Los síntomas que pueden orientar en esta dirección son: palpitaciones, sudoración, temblor, sensación de falta de respiración, dolor torácico, náuseas, vértigos, miedo a morir o a perder el control, cambios de temperatura y parestesias.
ConclusionesLa historia del paciente tiene por objeto:
- 1.
Establecer la comunicación y confianza entre médico y paciente.
- 2.
Descartar patología orgánica que ponga en riesgo la vida o la integridad del paciente (tumor, infección, fractura).
- 3.
Diagnosticar el origen del dolor y descartar patología que pueda ser tratada con eficacia por el especialista correspondiente.
- 4.
Diferenciar entre dolor nociceptivo y dolor neuropático.
- 5.
Distinguir a los pacientes que puedan obtener ganancias secundarias de su condición de enfermos.
- 6.
Comprender los aspectos biopsicosociales que condicionan su enfermedad dolorosa.
- 7.
Diseñar un plan de tratamiento con unos objetivos razonables en cuanto al alivio del dolor y del sufrimiento.
Los autores declaran no tener conflictos de interés, con relación a este artículo.