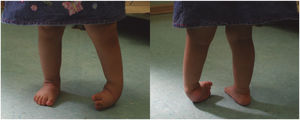
El pie bot es la deformidad congénita más frecuente de las extremidades inferiores del ser humano, afectando a 1 de cada 1000 recién nacidos vivos. Consiste en la presencia de cuatro deformidades estructurales en el pie y el tobillo: cavo del medio pie, aducto del antepié, varo del retropié y pie en equino.
Su registro en la humanidad data del siglo XII A.C. en momias del antiguo Egipto.
La fisiopatología de esta deformidad aún no está aclarada. El diagnóstico puede ser prenatal mediante visualización ecográfica, pero la forma más común de diagnóstico es postnatal. La evaluación de estos pacientes se basa en la exploración clínica. Entre las clasificaciones más utilizadas se encuentran: Diméglio, que enfatiza lo reductible ante maniobras manuales de la deformidad; Pirani, que evalúa la gravedad inicial y el progreso del tratamiento; y Ponseti International Association (PIA), que clasifica según etiología.
Durante el siglo pasado se describieron numerosos procedimientos quirúrgicos, muchos de los cuales fueron quedando en desuso ante sus resultados insatisfactorios, pies rígidos y dolorosos, con función limitada. Actualmente el método Ponseti es el Gold estándar para su tratamiento, consistiendo en una manipulación y enyesado seriado buscando la corrección sistemática del pie, basado en los fundamentos de la cinemática y la fisiopatología de la deformidad.
Clubfoot is the most frequent congenital deformity of the lower extremities of humans, affecting 1 out of 1000 live newborns. It consists of the presence of four structural deformities in the foot and ankle: midfoot cavus, forefoot adductus, hindfoot varus, and equinus foot.
Its records in humanity date from the 12th century B.C., in ancient Egyptian mummies.
The pathophysiology of this deformity is still unclear. Prenatal diagnosis by ultrasound imaging is feasible, but most common diagnosis is postnatal. The evaluation of these patients is based on clinical examination. Among the most used classifications are: Diméglio, which emphasizes the reductibility with manual maneuvers; Pirani, who assesses initial severity and progress of treatment; and Ponseti International Association (PIA), which classifies according to etiology.
During the last century, numerous surgical procedures were described, many of which were disused due to their unsatisfactory results, stiffness and painful feet, with limited functionality. Currently the Ponseti method is the gold standard for its treatment. It consists of serial manipulation and casting, looking for a systematic correction of the deformity, based on the fundamentals of kinematics and pathophysiology of the deformity.
El pie bot, pie equino varo, talipes equinovarus, o estrefopodia, es una deformidad compleja de la extremidad inferior, que afecta aproximadamente a 1 de cada 1000 nacidos vivos, siendo la malformación congénita más frecuente en las extremidades inferiores del ser humano1. Su descripción más antigua se encuentra en momias y pinturas de tumbas egipcias del siglo XII a.C.2.
Aproximadamente el 80% de los casos de pie bot son defectos congénitos aislados, de etiología idiopática3. El 20% restante se debe a malformaciones asociadas, anomalías cromosómicas y síndromes genéticos4.
La historia natural del pie bot es la evolución hacia una deformidad severa de la extremidad inferior, con dolor y alteración de la marcha, lo que resulta en una disminución de la calidad de vida y la capacidad para trabajar en el futuro5,6.
No existen una patogenia y etiología claras, considerándose una combinación de factores genéticos y ambientales.
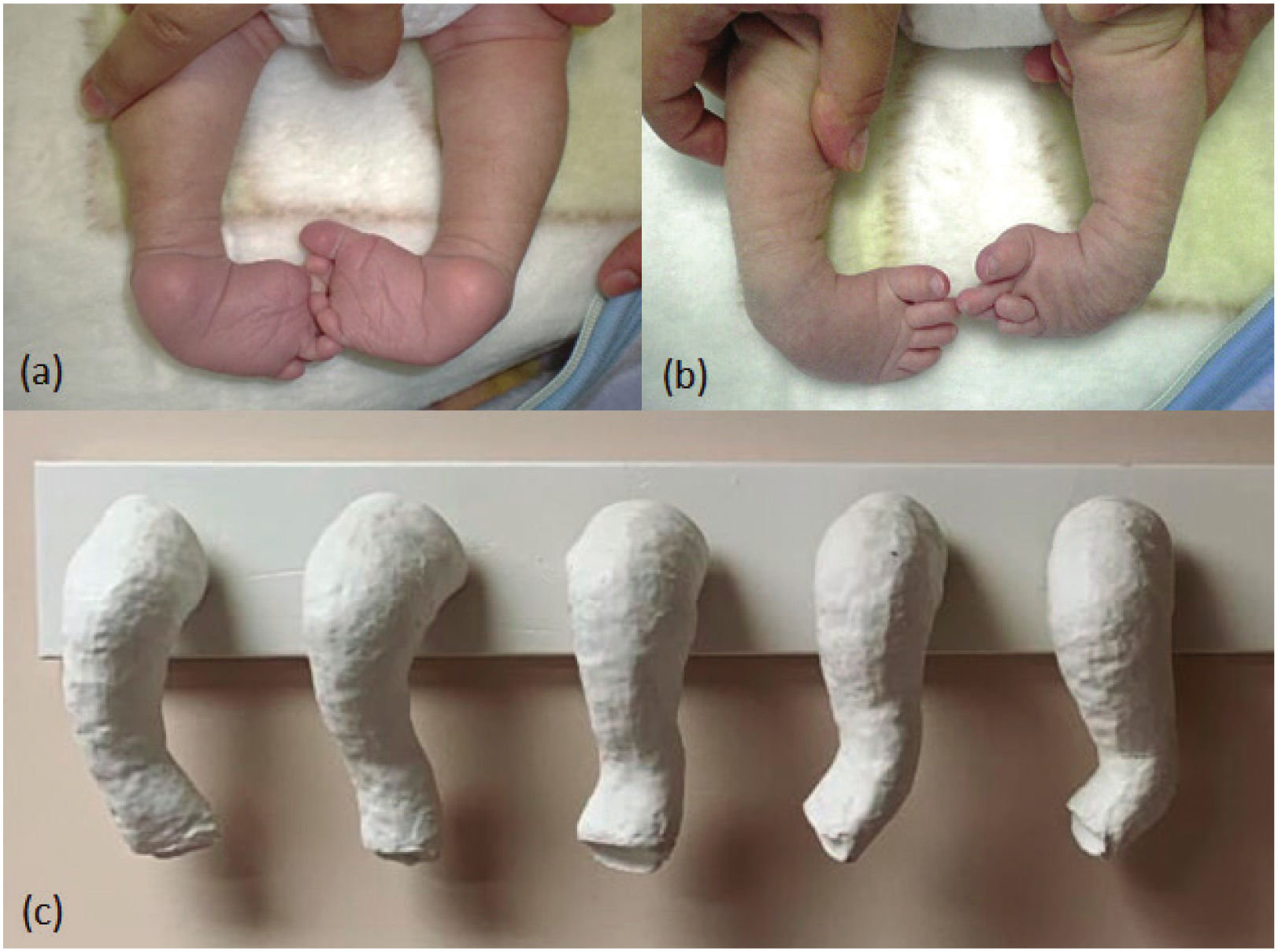
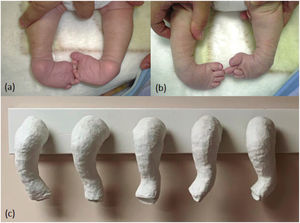
Se caracteriza por cuatro deformidades estructurales en el pie y el tobillo: cavo del medio pie, aducto del antepié, varo del retropié y tobillo equino (CAVE)7 (Figuras 1a y 1b). Estas deformidades se producen por una hipoplasia y acortamiento de los compartimentos musculares de la pantorrilla. Las deformidades óseas solo se presentan en los casos inveterados8.
Existen distintos sistemas de clasificación que se utilizan ampliamente en la evaluación inicial de las deformidades del pie bot. Los sistemas de clasificación más usados son los desarrollados por Dimeglio9 y por Pirani10. Ambos sistemas se basan en los hallazgos clínicos y se correlacionan con la severidad de la deformidad, existiendo una buena correlación entre los dos sistemas11. La clasificación de Ponseti International Association (PIA)12 los ordena según su etiología.
La identificación de la deformidad y su tratamiento temprano, antes de la edad de marcha, es crucial para un resultado adecuado. La evolución del tratamiento ha presentado múltiples métodos, tanto quirúrgicos como conservadores. Los métodos quirúrgicos tienen limitaciones por asociarse a complicaciones post operatorias y resultados insatisfactorios. En la actualidad el método de Ponseti es la forma de tratamiento más usada y aceptada. Consiste en la manipulación del pie y colocación de yesos seriados, habitualmente asociado a una tenotomía percutánea del tendón de Aquiles al término de la corrección (aproximadamente en el 90% de los casos)13,14. Posterior a lograr un pie corregido, se debe indicar el uso de una férula para mantener la corrección en los pies, por algunos años, para reducir la recidiva de la deformidad. La recidiva se debe principalmente al mal o no uso de esta férula. Los pacientes con mala adherencia al uso de la férula presentan un riesgo de recurrencia 9 veces mayor15. La corrección tiene entre un 3-5% de enfermedad residual o recurrente16.
2PrevalenciaLa prevalencia del pie bot está descrita entre 0,8-6 por 1000 nacidos vivos1, lo que lo convierte en una de las malformaciones congénitas más frecuentes17. Estudios epidemiológicos muestran una mayor incidencia en raza negra de sudafricanos y polinesios, con 6 por 1000 nacidos vivos18. En Australia, la prevalencia es mayor entre la población aborigen, con 3,49 por 1000 nacidos vivos19. La menor incidencia es en la población japonesa, con 0,87 por 1000 nacidos vivos20.
Es tres veces más frecuente en hombres que en mujeres, y esta proporción es constante en toda la población21. En el 50% de los casos el pie bot se presenta bilateralmente; cuando es unilateral, la afectación del pie derecho es más frecuente22.
3EtiologíaLa etiología del pie bot se considera multifactorial, teniendo en consideración factores intrínsecos y extrínsecos.
3.1Factores intrínsecosLos análisis respaldan un modelo multifactorial oligogénico, en el que la variación en múltiples genes influenciados por factores ambientales desempeña un papel causal21. Se ha sugerido que estos genes activan una detención en el desarrollo normal de la yema de la extremidad a las cinco semanas de gestación.
No se ha establecido un patrón de herencia ni se ha identificado un gen único relacionado con la enfermedad. En un estudio se encontró que la incidencia fue 17 veces mayor en familiares de primer grado y 6 veces mayor en los familiares de segundo grado, en comparación a la población normal, y la concordancia entre gemelos monocigóticos es del 33% en comparación con el 3% en gemelos dicigóticos23. El pie bot es por definición idiopático. Existen enfermedades sindromáticas con deformidades equivalentes (artrogriposis, enfermedad de Larson, síndrome de Down, síndrome de Freeman-Sheldon) y patologías del tubo neural (médula anclada y mielomeningocele) que son susceptibles de ser tratadas con el método Ponseti pero con algunas modificaciones4.
3.2Factores extrínsecosUn papel importante es desempeñado por factores ambientales.
La amniocentesis temprana (menor a 13 semanas de gestación) se asoció con un mayor riesgo de pie bot en comparación con la amniocentesis a mitad de la gestación, o del examen de vellosidades coriónicas24. El oligohidramnios en un período gestacional crítico también puede ser dañino para el desarrollo del pie25.
La exposición ambiental al humo del cigarrillo durante el embarazo es otro factor de riesgo independiente para el pie bot. Un metaanálisis de 172 artículos, con 173.687 individuos con pie bot y 11.674.332 controles no afectados, publicados entre 1959 y 2010, examinó estas variables y mostró un OR de 1,28 (IC del 95%)23. Las infecciones virales estacionales, también se han asociado con un mayor riesgo de pie bot26.
En un metaanálisis publicado por Chen27 se identificaron las asociaciones entre los factores de riesgo que comúnmente se cree que causan el pie bot. De los 42 factores de riesgo incluidos, los clínicamente relevantes en orden de importancia fueron: antecedentes familiares, consumo de algunos inhibidores selectivos de la recaptación de serotonina, amniocentesis, tabaquismo materno y/o paterno, obesidad materna, y diabetes gestacional.
A diferencia de las deformidades posicionales del pie, frecuentes en embarazos gemelares, como el metatarso aducto, hay pocos datos para respaldar una asociación del pie bot con una compresión intrauterina gestacional tardía23.
Tampoco existe una relación clara entre la edad materna, el número de hijos y la educación19. Sin embargo, un estudio de caso y control mostró una mayor incidencia de pie bot entre mujeres con educación superior20. No se ha observado asociación con la edad paterna.
4Anatomía patológicaEl pie bot se caracteriza por cuatro deformidades estructurales en el pie y el tobillo: cavo, aducto, varo y equino (CAVE)7 (Figura 1). El cavo es el aumento de la altura del arco plantar, que incluso se puede asociar a la presencia de un pliegue plantar del medio pie. La aducción es la desviación medial del antepié en relación con el retropié. El varo hace referencia a la posición del calcáneo en relación con el tobillo. Por último, el equino es la posición del pie en flexión plantar sostenida.
Los músculos de la pantorrilla están adelgazados y las estructuras mediales más tensas que las laterales en la pierna. Los tendones de los músculos peroneo corto y largo se encuentran elongados. El tendón del tibial posterior está engrosado, acortado y fibroso. Los tendones del flexor hallucis longus y flexor largo de los dedos se acortan en grados más severos de deformidad. El tendón del tibial anterior y el extensor largo del hallux están medializados. El ligamento deltoideo se presenta engrosado y corto, inmerso en una masa fibrosa que lo une a otras estructuras como el tendón del tibial posterior, el flexor largo del hallux y el flexor largo de los dedos. También hay alteraciones a nivel de la microestructura de los ligamentos, las fibras colágenas son onduladas, cortas y hay mayor celularidad.
Antonio Scarpa, en 1803, describió la estructura anatómica anormal presente en el pie bot, observando un desplazamiento medial del navicular, cuboides y calcáneo con respecto al talo2.
Las alteraciones biomecánicas presentes en el pie bot se producen por incongruencia en los huesos del tarso, con subluxación de la articulación talo-calcáneo-navicular, luxación del talo, asociado con compromiso de los músculos peroneos, del tríceps sural y contracturas de los tejidos blandos en el lado medial del pie26.
El retropié, debido a la mala alineación del navicular, cuboides y calcáneo, se desplaza a medial y a una posición invertida en relación con el talo28. Además del desplazamiento medial, el retropié se rigidiza, estableciéndose el calcáneo y el talo en posición equina. La cabeza y el cuello del talo quedan en flexión plantar y se desplazan medialmente, mientras que el cuerpo del talo rota lateralmente29. Esto da la apariencia de un “talón vacío”, donde se eleva la tuberosidad del calcáneo. Los tendones extensores se posicionan a medial, debido a la posición del pie en relación con la pierna30. En el medio pie, las articulaciones se encuentran mal alineadas. El antepié se encuentra aducido y en supinación.
5DiagnósticoEl diagnóstico prenatal con ecografía tiene un valor predictivo positivo de 83%. La precisión del diagnóstico de pie bot es del 63% en la ecografía inicial de las 22 semanas y 73% en la exploración final ecográfica 25 semanas. El diagnóstico prenatal del pie bot se realiza a una edad gestacional media de 22 semanas31. Aproximadamente un 10-20% de los casos diagnosticados como pie bot prenatalmente pueden corresponder a un pie normal o un pie posicional que requiere un tratamiento mínimo. Por otra parte, entre 10-13% de los casos diagnosticados prenatalmente como pie bot aislado tendrán un pie bot complejo postnatal32.
Al evaluar a un recién nacido con pie bot, se deben indagar los antecedentes familiares, la historial gestacional y el tipo de parto.
El diagnóstico es eminentemente clínico con la presencia de la deformidad clásica33. Se palpa el tendón de Aquiles y los tendones flexores de los ortejos acortados, el músculo tibial posterior tenso y engrosado, los tendones peroneos y los tendones extensores de los ortejos con menor potencia34.
Se debe realizar una evaluación neuromuscular y de la región lumbar del niño en busca de médula anclada, mielomeningocele y otras disrrafias espinales4. Especial consideración se debe tener en la evaluación de caderas, para detectar signos de luxación. También se deben examinar las articulaciones de otros segmentos para determinar su rigidez o deformidad por su asociación con artrogriposis.
No existe evidencia que apoyo el uso de radiografía en el diagnóstico del pie bot en el recién nacido, especialmente considerando que los huesos del pie son radiolúcidos a dicha edad. Por otra parte, dado la compleja deformidad en tres planos, es difícil realizar una proyección radiológica estandarizada35.
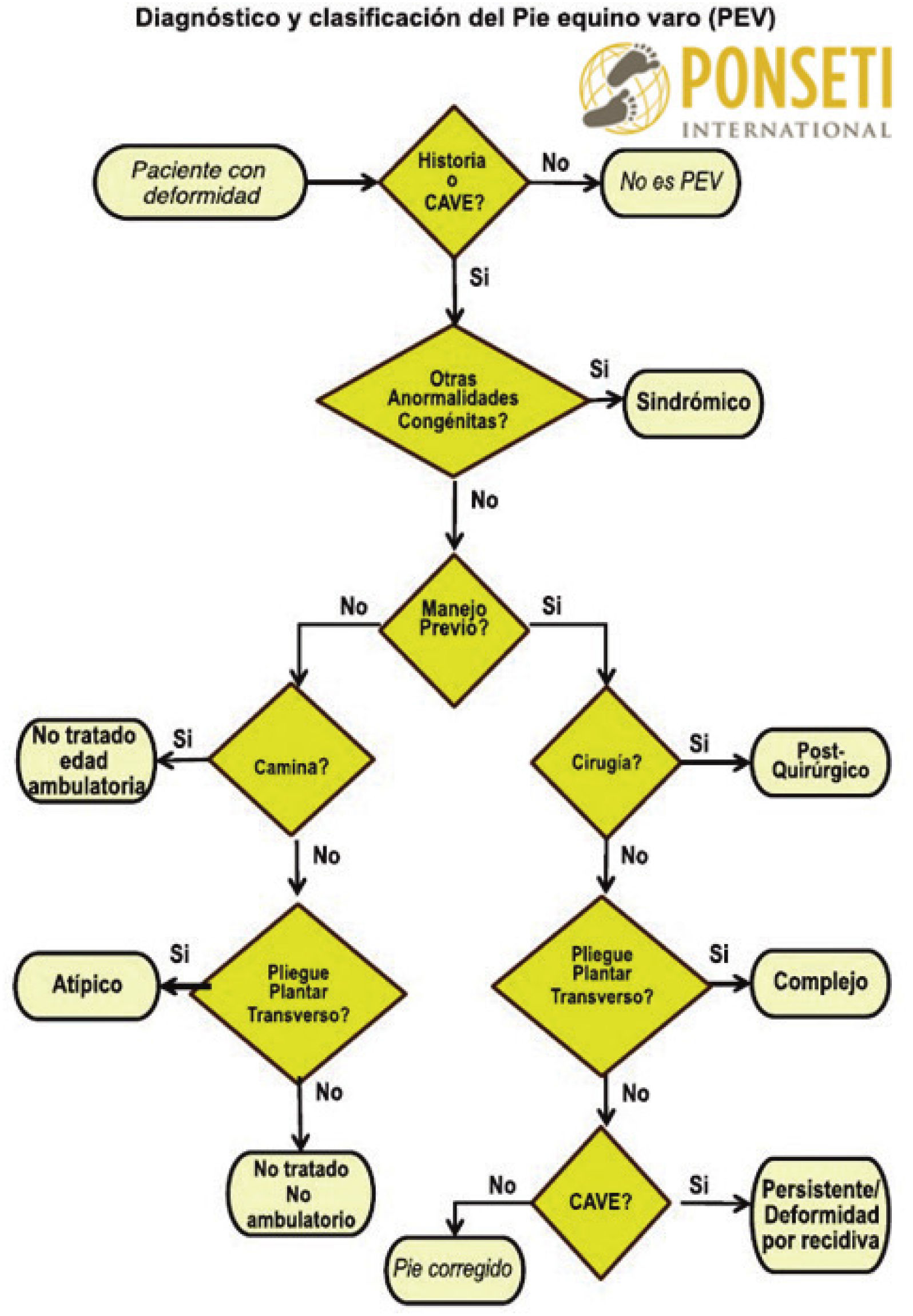
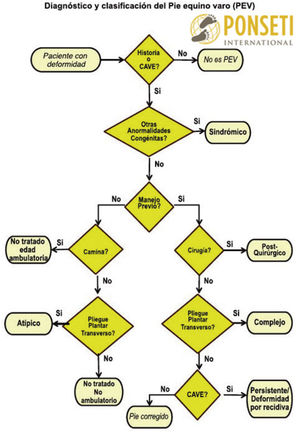
6Clasificación del Pie botEl pie bot se puede clasificar de acuerdo a su etiología en12: (1) Congénito o idiopático, forma de presentación más frecuente y en forma aislada; (2) Teratológico, cuando está asociado con enfermedades neuromusculares como la espina bífida y el mielomeningocele; (3) Sindrómico, asociado con anormalidades genéticas y otros procesos patológicos tales como artrogriposis, síndrome de Larsen y síndrome de Moebius36; (4) Posicional, pie relativamente normal que se mantuvo en una posición anormal dentro del útero. Este tipo es habitualmente de corrección más sencilla12.
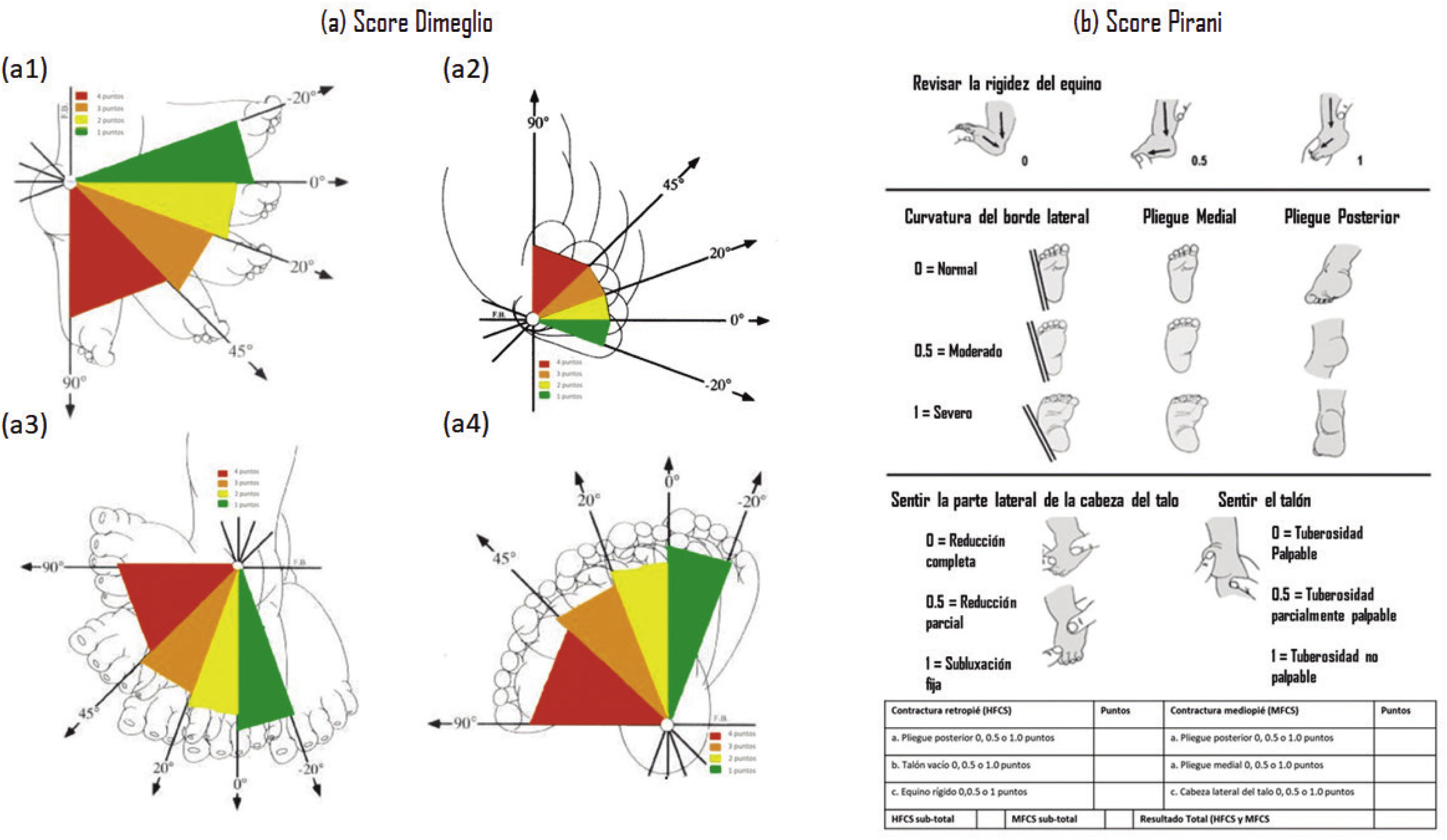
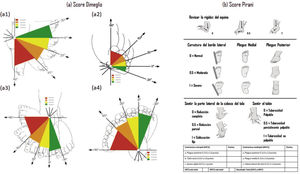
Según las características clínicas morfológicas del pie bot, los dos sistemas más usados son Dimeglio y Pirani (Figura 2), siendo incluso utilizados de forma simultánea11.
Dimeglio9 introdujo su clasificación del pie bot en 1995. Esta incluye cuatro tipos en base a cuatro parámetros, en el plano sagital y horizontal. La clasificación además enfatiza lo reducible de la deformidad ante las maniobras manuales37. En el plano sagital se debe evaluar el grado de equino y el grado de varo, mientras que en el plano horizontal se evalúa el grado de rotación interna del complejo calcáneo-tarsiano y la aducción del antepié en relación con el retropié. A estos parámetros se le otorga una puntuación de 1 a 4. Además, se debe añadir un punto ante la presencia de cada uno de los siguientes hallazgos: pliegue medial, pliegue posterior, posición en cavo e hipertonía global, siendo la puntuación máxima de 20 puntos9. El resultado se clasifica de la siguiente forma: 1-5 puntos: pie benigno o blando, pies que pueden reducirse por completo; 5-10 puntos: pie moderado o blando-rígido, pies que se pueden reducir, pero son parcialmente resistentes.10-15 puntos: pie grave o más rígido que blando, pies se pueden reducir parcialmente; 15-20 puntos: pie extraordinariamente grave o rígido; pies prácticamente imposibles de reducir.
El puntaje de Pirani, se usa para evaluar la gravedad inicial y el progreso del tratamiento del pie bot con el método de Ponseti. Además, permite reconocer el momento adecuado para llevar a cabo la tenotomía del tendón de Aquiles38. Se basa en la presencia de 6 signos clínicos, 3 a nivel del medio pie (Borde lateral curvado, pliegue medial, cobertura de la cabeza del talo) y 3 a nivel del del retropié (Pliegue posterior, equino rígido, talón vacío). Cada signo clínico se puntúa en tres grados: 0, normal; 0,5, moderadamente anormal; y 1, severo; siendo el puntaje máximo de 6 puntos. Este puntaje se debe obtener al inicio y en cada cambio de yeso para evaluar el progreso del tratamiento39.
Ponseti International Association12 clasifica el pie bot en: (1) No tratado: pies que no han sido manipulados; (2) Recidivado: pies en los que algún componente de la deformidad recidiva después de una corrección completa; (3) Atípicos: pies que no responden de manera convencional al tratamiento y en los que se necesita modificar el protocolo para obtener la corrección; (4) Resistentes: pies muy rígidos que no responden bien a la manipulación y enyesado; y (5) Sindrómico: pies asociados a otras deformidades como artrogriposis o mielomeningocele (Figura 3).
7TratamientoLos primeros registros de tratamiento del pie bot se encuentran en la india, datados en el 1000 A.C. A mediados del siglo XVIII, Cheselden, en el Hospital St. Thomas en Inglaterra, trató el pie bot con elongaciones repetidas. En 1806, Timothy Sheldrake publicó un ensayo titulado “Distorsiones de las piernas y los pies de los niños”, en el que describe técnicas de vendajes en los pies para su manejo. Antonio Scarpa en su libro “A memoir on the congenital club feet of children, and of the mode of correcting that deformity”40 en 1818, describió la estructura anatómica anormal presente en el pie bot. Delpech, en 1823, realizó una tenotomía percutánea del tendón de Aquiles en dos pacientes con pie bot, con malos resultados. El uso de yesos seriados data de 183841 Posteriormente surgen variados métodos de manipulación conservadores, como el método Kite, el método francés y el método Ponseti42, entre otros.
Las primeras descripciones del manejo quirúrgico del pie bot son de principios de 1900, por Alessandro Codivilla, quien realizaba un abordaje medial43. Posteriormente aparecieron diferentes abordajes quirúrgicos, entre los que se incluyen los métodos de Vincent Turco, Norris Carroll y Alvin Crawford. Estos métodos quirúrgicos se enfocan en liberar las estructuras acortadas y en tensar las estructuras elongadas. Turco propuso una incisión de posteromedial para abordar el pie. Carroll abogó por el uso de un doble abordaje, medial y posterior. Finalmente, Crawford describe el abordaje de “Cincinnati”, posterior ampliado, buscado una mejor exposición y cosmética. La cirugía tenía como objetivo lograr un pie plantígrado y adecuado para el uso de calzado. Sin embargo, todos los métodos quirúrgicos presentan problemas de molestias por la cicatriz, rigidez y dolor articular y artrosis precoz44.
Grill y Frankeen 1987, describen el manejo con técnica de Ilizarov, principalmente para pacientes con diagnóstico tardío y recidivas complejas La corrección progresiva de la deformidad en estos casos, mediante el uso de un fijador externo circular o hexápodo, modifica estructuralmente el equino y las contracturas45.
En 1950, Ignacio Ponseti inicia el desarrollo de una técnica de tratamiento conservador, considerada actualmente el Gold estándar terapéutico. Se basó en que en el pie bot el pie se mueve bajo la cabeza del talo, siendo el único hueso del tarso que mantiene su congruencia. Con este concepto angular, establece que primero debe realizarse la abducción del antepié, previo a la eversión del talón. Esto se lograba abduciendo el antepié con una contrapresión aplicada en la cara lateral de la cabeza del talo. La difusión de este método se correlaciona directamente con el desarrollo de internet y sitios web que promovían el método46.
7.1Método PonsetiEl inicio del tratamiento con él método Ponseti debe ser lo antes posible después del nacimiento, idealmente dentro los primeros 3 meses de vida47.
Las deformidades del pie bot se corrigen simultáneamente, a excepción del equino que se trata al final. La técnica consiste en una manipulación no forzada usando como referencia anatómica el maléolo externo, bajo el cual encontraremos la cabeza del talo (el cual tiene que entrar en la mortaja). Sobre este ubicaremos un dedo pulgar, presionando hacia medial, mientras con la otra mano elevamos suavemente la cabeza del primer metatarsiano, supinando el pie, sin corregir el equino. Se debe elongar suave y progresivamente el ligamento deltoideo para aducir el pie. En esta posición se instala un yeso moldeado tipo bota larga hasta la ingle, en 2 tiempos. Esto corresponde al primer yeso de la técnica, corrigiendo el cavo, aducto y varo. No se debe realizar pronación del pie, ya que esto aumentará el cavo. Tras esto se realizan las siguientes manipulaciones y enyesados en forma semanal, corrigiendo progresivamente el aducto, buscando llegar finalmente a una abducción del pie en relación con la pierna de 70°. El número de manipulaciones y enyesados para lograr esto depende de las características del pie y de la experiencia del tratante, siendo lo habitual de 5 a 7 sesiones33 (Figura 1c).
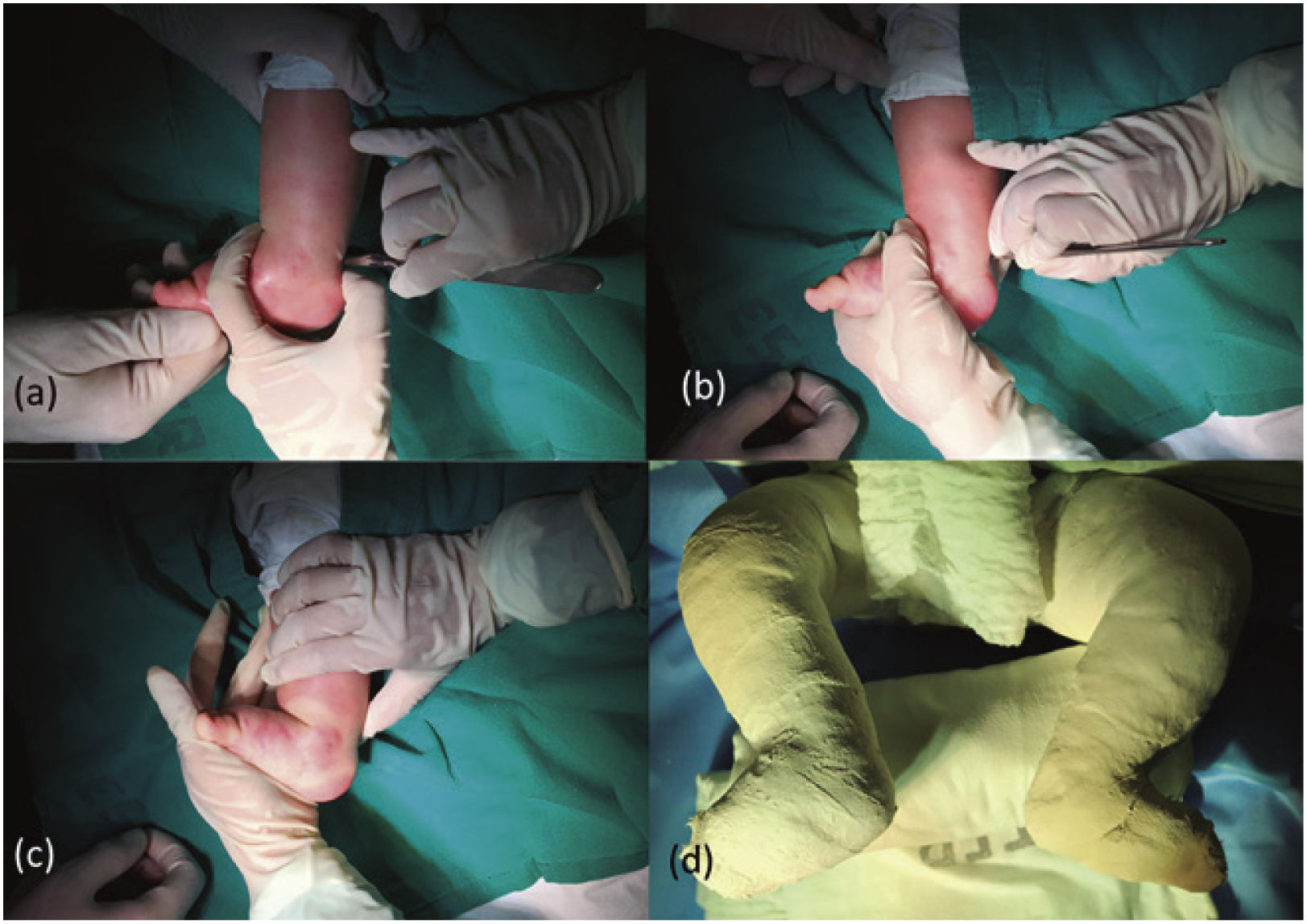
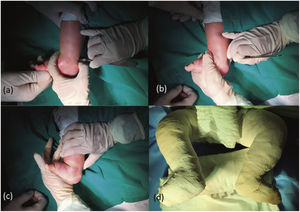
Si no se logra una dorsiflexión del tobillo de 20°, o se encuentra resistencia del tendón de Aquiles, se debe realizar la tenotomía percutánea de este (Figura 4). Eso puede llevarse a cabo con anestesia local o general, dependiendo de las condiciones locales, sin mayores diferencias en los resultados48. Tras la tenotomía del tendón de Aquiles se instala un yeso tipo bota larga en una posición de sobrecorreción del equino, con abducción máxima. Según edad del niño, el yeso se mantiene entre 2 ½ (recién nacido a 3 meses) a 4 semanas (mayores de 6 meses).
Secuencia de la técnica de tenotomía percutánea del tendón de Aquiles. Identificación del tendón e introducción del bisturí N°11 paralelo a las fibras del tendón (a); Giro en 90° del bisturí y sección de medial a lateral (b); Comprobación de tenotomía completa (c); yeso tipo bota larga en hipercorrección (d).
Estudios ecográficos han demostrado la reparación del tendón de Aquiles tras 4 semanas, continuando su engrosamiento hasta los tres meses. A partir del cuarto mes, la porción regenerada comienza a perder su grosor, proceso que continúa hasta el sexto mes. Al año, el grosor del tendón no difiere mucho del tendón del pie opuesto49. Estudios demuestran que la liberación capsular posterior no mejora la dorsiflexión en el seguimiento posterior, por lo que no se considera parte del método Ponseti50.
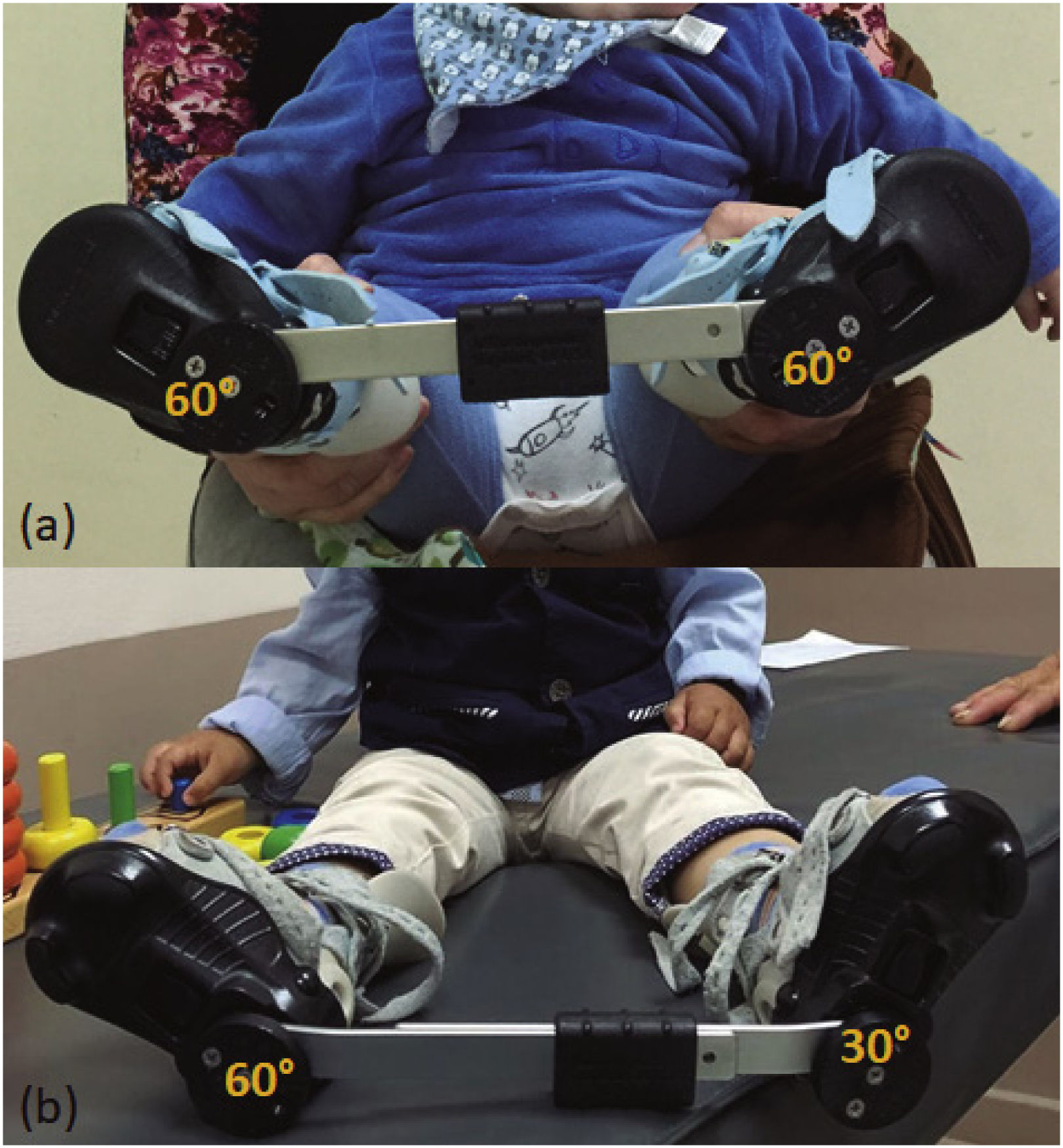
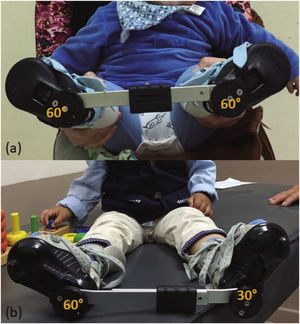
Tras el retiro del último yeso se instala una férula especialmente diseñada, con el objetivo de mantener la corrección. Se recomienda su uso durante 23 horas al día por 3 meses, para luego realizar una reducción hasta 14 horas al día, durante 4 a 5 años (Figura 5).
El seguimiento de los pacientes con pie bot corregido se recomienda realizar cada 3 meses durante 2 años, y luego cada 6 meses hasta los cinco años buscando signos tempranos de recidiva, como la pérdida de dorsiflexión de tobillo (reaparición del equino), menor a 20°, el aducto del antepié, o la desviación en varo del talón. Se debe evaluar la morfología del pie, el rango movilidad del tobillo y la marcha.
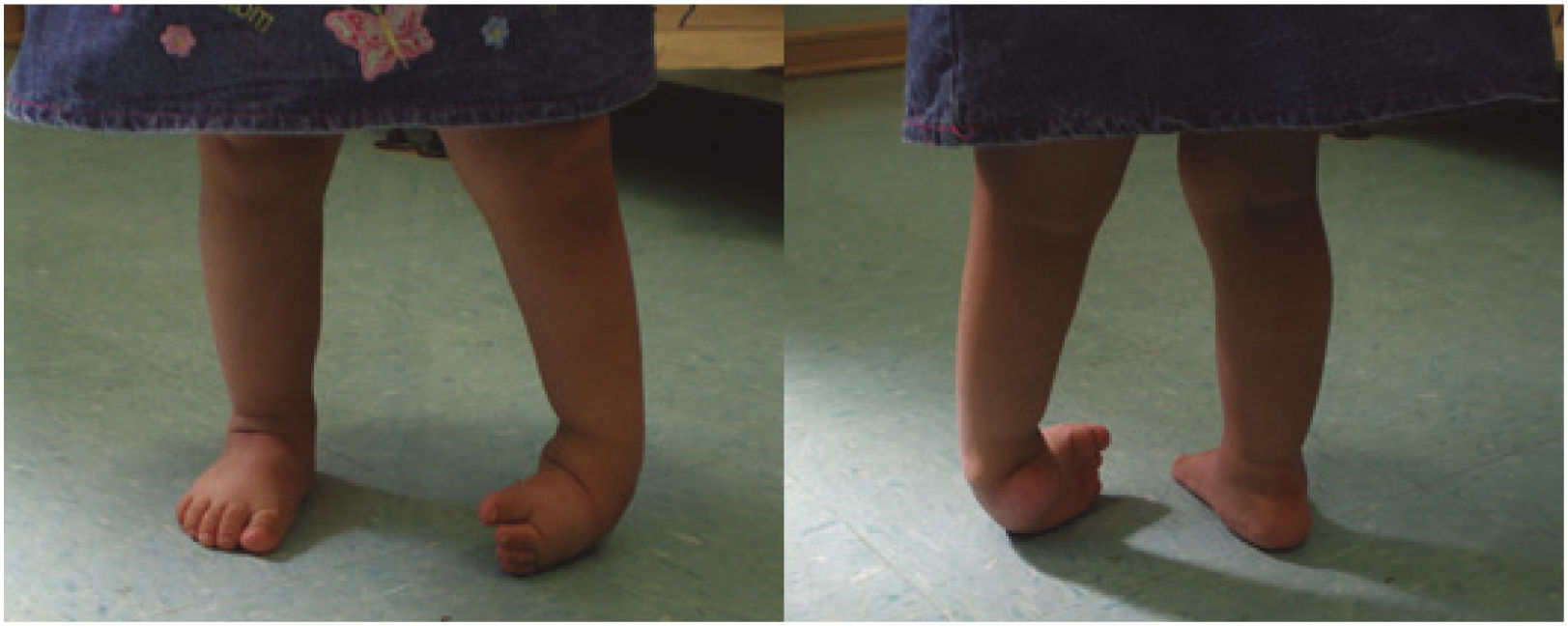
Se define como un pie bot recidivado aquel que presenta algún componente de la deformidad después de una corrección completa (Figura 6). En general se debe a un uso incorrecto de la férula, correspondiendo a un tratamiento incompleto51. Para el manejo de la recidiva de pie bot, se recomienda su manejo repitiendo el método de Ponseti52.
El método Ponseti es una opción de tratamiento que ha demostrado su efectividad en la corrección del pie bot no tratado tardío. Estos casos son abordados como una recidiva según el método Ponseti. Se puede apoyar el método en procedimientos quirúrgicos que incluyen transferencias del tendón tibial anterior, tenotomía de tendón de Aquiles52.
Cuando se evalúa el pronóstico funcional de los pacientes, se ve una mayor potencia muscular del tobillo y fuerza isocinética para los pies bot tratados con método Ponseti, en comparación con los que se sometieron a cirugía por deformidad residual o recurrencia.
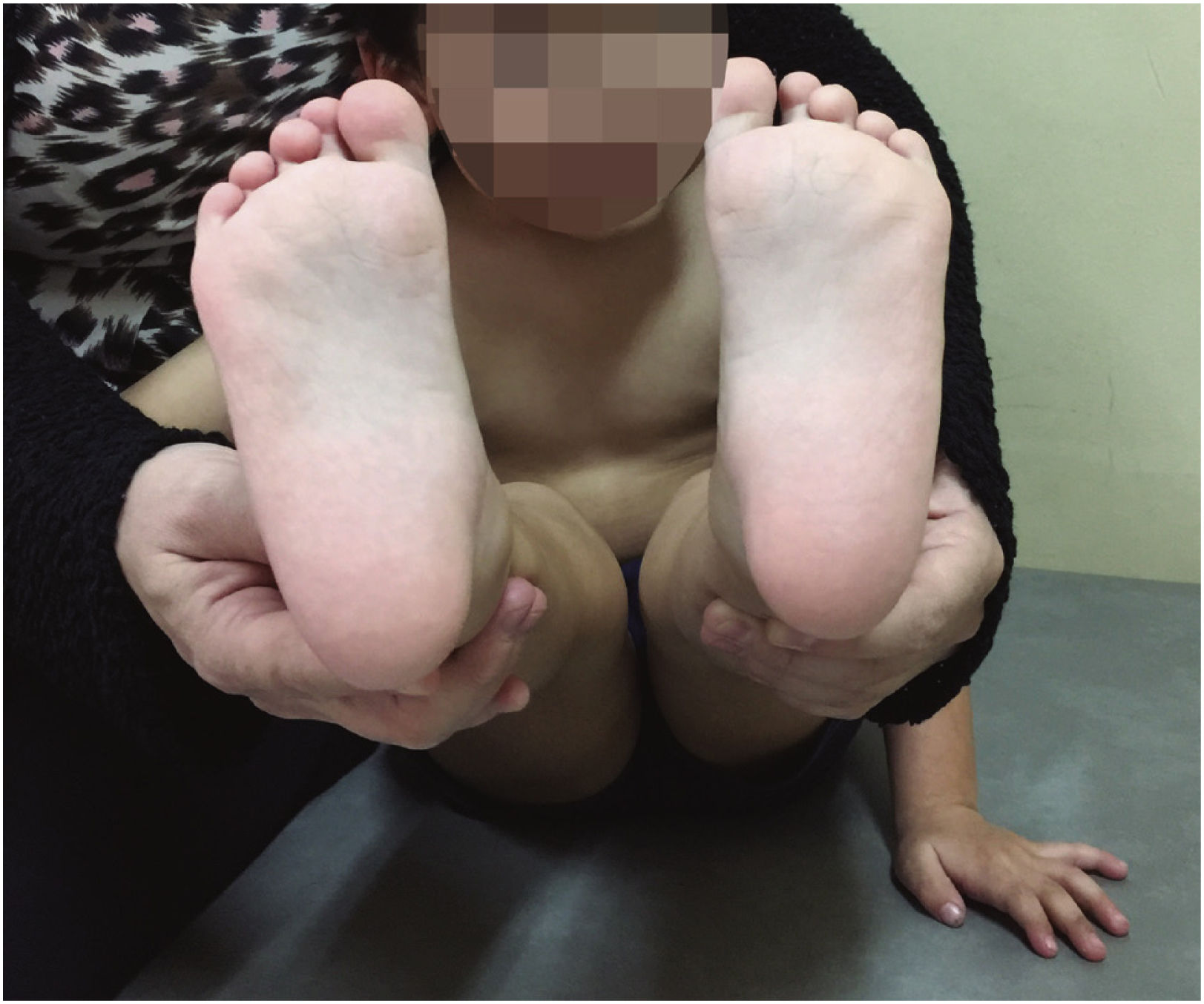
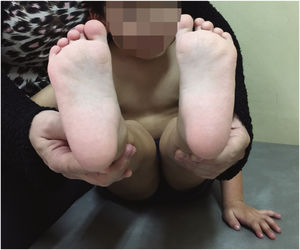
Estudios con 50 años de seguimiento de pies bot idiopáticos tratados con método Ponseti muestran que no requieren mayor tratamiento, manteniendo los rangos articulares de tobillo, con molestias y función del pie similar a los controles sanos53 (Figura 7).
8ConclusionesEl pie bot es una deformidad congénita del pie y la pierna, caracterizada por equino y varo del retropié, aducción del antepié y supinación del medio pie, siendo una patología compleja.
Su etiología no está completamente dilucidada. El conocimiento de la anatomía patológica ha mejorado con las técnicas de imágenes modernas.
El diagnóstico se puede realizar en forma precoz, incluso en prenatal, pero existen regiones geográficas en que puede no ser diagnosticado hasta etapas avanzadas. La evaluación de estos pacientes continúa basándose principalmente en la exploración clínica.
El manejo actual del pie bot consiste en el método de Ponseti, el que presenta menores tasas de complicaciones que las observadas con los métodos quirúrgicos clásicos y resultados exitosos.
9Declaración de conflicto de interésLos autores declaran no tener conflicto de interés con relación a este artículo. Todas las fotografías adjuntas cuentan con el respectivo consentimiento de los padres.
Referencia no citada54.