La diabetes mellitus 2 (DM 2) y la enfermedad renal crónica (ERC) son considerados problemas de salud pública a nivel mundial. Los pronósticos de ambas enfermedades están estrechamente relacionados, por lo que las acciones terapéuticas son complementarias. Un buen control glicémico revierte las alteraciones renales en sus etapas iniciales disminuyendo el deterioro microangiopático ya su vez el intento de obtener un control óptimo de glicemias requiere conocer y tratar las alteraciones provocadas por el ambiente urémico. Es muy importante considerar la existencia de cambios en la interpretación de los análisis de laboratorio, cambios en la farmacocinética y farmacodinamia de los medicamentos hipoglicemiantes e insulinas y finalmente la existencia de dificultades para realizar ejercicios y administrar una alimentación adecuada. Los esquemas de hipoglicemiantes utilizados, tanto medicamentos orales como insulinas, deben ser cuidadosamente personalizados. Se debe evitar la indicación de medicamentos de excreción renal exclusiva por el riesgo de hipoglicemias. Tanto las insulinas análogas como convencionales pueden ser administradas, con precaución en su dosificación y reconociendo la necesidad de un estricto automonitoreo de glicemia digital.
Diabetes Mellitus 2 (DM 2) and the chronic renal disease (CRD) are considered health public problems around the world. The prognoses of both illnesses are narrowly related, so the therapeutic actions are complementary. An appropriate level of glycemia reverses renal alterations in its former stages decreasing the microangiopatic deterioration and, at the same time, the attempt to get an optimal blood sugar control requires to know and treat the alterations caused by the uremic environment. It is very important to consider the existence of changes in the laboratory analyses, the pharmacokinetic and pharmacodynamic changes of the hypoglycemic drugs and insulins and, finally, the existence of complications to practice physical exercises and to administrate an appropriate nutrition. The hypoglycemic schemes used, whether oral drugs or insulin, must be carefully personalized. It must be avoided excretion renal drug prescriptions, exclusively to avoid hypoglycemic risks. Both analog and conventional insulins can be administrated, being precautious in the dosage and recognizing the need of a strict digital glycemia self-monitoring.
La elevada prevalencia de Diabetes Mellitus 2 (DM2) y el incremento de la incidencia de diabetes mellitus tipo 1 (DM1), asociadas a una mayor sobrevida en la población general, hace cada vez más probable que el médico deba tratar pacientes diabéticos; en ellos se reconoce la frecuente aparición de complicaciones, destacando entre ellas la nefropatía (20 a 40%) (1). Se define Enfermedad Renal Crónica (ERC) como la disminución de la función renal, expresada por un FG < 60ml/min/1,73m2 o la presencia de daño renal persistente durante al menos 3 meses (3), pudiendo originarse como consecuencia de la enfermedad diabética o ser la ERC una de las causas del síndrome diabético.
Los pacientes con función renal alterada, tratados en atención primaria y en niveles superiores, obliga a que los tratamientos clásicos deban ser cuidadosamente analizados antes de ser prescritos. Las reconocidas restricciones del tratamiento no farmacológico de la diabetes mellitus se incrementan al sumarse la nefropatía clínica y el manejo farmacológico se ve restringido al uso de un escaso número de medicamentos considerados seguros. El uso de insulinas es la elección en un porcentaje mayor de pacientes con ERC. Finalmente, es frecuente que el paciente portador de trasplante renal evolucione con aparición de diabetes en etapa post-transplante o muestre descompensación de una diabetes previa.
Los objetivos de tratamiento clásicos no son aplicables en forma expedita en los diferentes estadios del deterioro de la función renal, debiendo evaluarse riesgos y beneficios en forma personalizada.
Esta publicación analiza y describe las posibilidades de tratamiento de la diabetes mellitus en el paciente afectado por nefropatía crónica avanzada, mencionando las dificultades a que se enfrenta el médico clínico desde la interpretación de parámetros diagnósticos, métodos de control, elección de tratamiento y evaluación de resultados.
Magnitud del problemaLa prevalencia de Diabetes Mellitus en el mundo se estima en 5,4% (2). Según datos del Ministerio de Salud del Gobierno de Chile obtenidos de la Encuesta Nacional de Salud 2003, la prevalencia en Chile es de 4,2% y de 11% para la enfermedad renal crónica, porcentajes que se incrementan en sujetos de edad avanzada, llegando a 14% para DM 2 (3). El riesgo relativo de insuficiencia renal en pacientes diabéticos es 25 veces superior que en los no diabéticos, constituyéndose en la principal etiología de ERC (30.4%), seguida de la hipertensión arterial (11.4%) y glomerulonefritis crónica (10.2%) (4).
La nefropatía… una complicación de la diabetes, la diabetes … una complicación a considerar en la nefropatía…
Existen alteraciones observadas a nivel molecular que asocian la ERC con deterioros del metabolismo de los hidratos de carbono tanto en la secreción como en la acción de la insulina (5) (Tabla N° 1), y que favorecen la aparición de intolerancia a la glucosa o DM2 en un paciente genéticamente predispuesto.
Cambios en el metabolismo de los hidratos de carbono observados en el paciente con ERC y trasplante renal
Resistencia a la acción periférica de la insulina en ambiente urémico
|
Deterioro de la secreción de insulina en ambiente urémico
|
Tanto la enfermedad renal crónica como la diabetes mellitus pueden ser revertidas o postergadas en sus etapas iniciales (6). Se hace imprescindible tomar conciencia tanto en atención de nivel primario como superiores de la estrecha relación entre ambas enfermedades y los beneficios de ser tratadas.
Macroangiopatía y microangiopatía pueden participar en la patogenia de ambas enfermedades. En la ERC las lesiones vasculares que causan isquemia y muerte del tejido renal son: a) arterioesclerosis de las grandes arterias renales, con esclerosis progresiva de los vasos sanguineos, b) hiperplasia fibromuscular de una o más de las grandes arterias ocasionando estenosis vascular y c) nefroesclerosis, que tal como lo dice su nombre es el proceso de esclerosis localizados en las pequeñas arterias, arteriolas y el glomérulo. Estos fenómenos vasculares también pueden relacionarse con el daño vascular observado en la enfermedad renal del paciente diabético, en quienes los primeros hallazgos se demuestran con aparición de microalbuminuria, la que revierte rápidamente con un buen control glicérico (7, 8, 9).
En el Estudio de Control y Complicaciones en diabetes tipo 1 (DCCT) (10) se observó que un tratamiento intensivo dirigido a obtener una hemoglobina glicosilada A1c (HbA1c) de 7,2% comparado con el tratamiento convencional cuya promedio de HbA1c era 9%, redujo el riesgo de desarrollo de microalbuminuria en 34%, diferencia que se mantiene hasta 4 años después de terminado el estudio, aun cuando en este periodo la diferencia glicémica entre los grupos había disminuido. De igual modo, el estudio prospectivo de diabetes UKPDS (11) en pacientes diabéticos tipo 2 informó una disminución de 34% en el riesgo de desarrollar la proteinuria en el grupo tratado de manera intensiva (HbA1c media del 7%), en comparación con el grupo con tratamiento convencional (HbA1c media de un 7,9%).
La relevancia del buen control glicémico sobre el pronóstico de la enfermedad renal crónica se describe para todas las etapas, e inclusive en etapas de diálisis (12). Otra evidencia relevante del beneficio del control glicémico en las primeras etapas de la enfermedad renal crónica es la reversión del incremento de tamaño renal, aun cuando se desconocen en forma precisa los factores que participan (13).
En relación al componente macrovascular de la enfermedad renal existe incertidumbre, ya que los clásicos trabajos diseñados para evaluar la terapia en diabéticos tipo 1 (DCCT) y diabéticos tipo 2 (UKPDS) no incorporaron pacientes con enfermedad renal crónica avanzada ni trasplantados renales, por lo que sus conclusiones no pueden ser extrapolada a esta población.
Se reconoce que la principal causa de morbimortalidad de la ERC es la enfermedad cardiovascular, al respecto, todos los trabajos que aceptan un rol pronóstico de importancia en el buen control de las glicemias aluden a la valoración de la diabetes mellitus como un “equivalente de la enfermedad coronaria” y la participación directa sobre el deterioro endotelial y glomerular, justificando así el no descuidar el tratamiento en ambos tipos de diabetes mellitas (14, 15). Además, la hipertensión arterial, dislipidemia, hiperuricemia y en general todos aquellos factores involucrados en el daño endotelial e inflamatorio crónico que se vinculan a la resistencia a insulina, también originario de la DM 2, marcan el pronóstico en la patología renal y serán afectados por un mal control de la diabetes.
¿Qué parámetros de control utilizar?El estado metabólico de la glucosa sanguínea se evalúa midiendo la glicemia en condiciones de ayunas y la excursión de glicemia entre ayunas y post-prandial (2hrs. post ingesta de alimentos). La variabilidad que se produzca entre estos valores se correlaciona en forma directa con el deterioro orgánico atribuido a la diabetes.
La medición de glicemias en laboratorio con método enzimático es el método de elección (hexoquinasa o glucosa oxidasa) por su sensibilidad y especificidad. La enzima utilizada reacciona completamente sólo con moléculas de glucosa dando confiabilidad al resultado. No se describe alteración del método en el medio urémico. La medición de glicemia digital con cintas reactivas no deben ser usadas para fines diagnósticos, solo se les ha demostrado utilidad con el propósito de automonitoreo para ajuste y control de tratamiento. Debe destacarse una alerta de la Food and Drug Adminstration US (FDA) (16), publicada en agosto de 2009, que menciona la existencia de error en la lectura de cintas reactivas que utilizan el método de glucosa deshidrogenasa-pyrroloquinolinequinone (GDH-PQQ) para la medición de glicemia digital. Este error se encontró al hacer uso de estas cintas en pacientes que recibieron soluciones de diálisis peritoneal que contenían icodextrin, un polímero de glucosa que se descompone en maltosa. La metodología mencionada no puede distinguir entre la glucosa y otros azúcares (maltosa, xilosa y galactosa) dando lecturas de glucosa en sangre capilar falsamente elevadas, induciendo a tratamientos erráticos de hiperglicemias con insulinoterapia o mal monitoreo en caso de tratamientos de hipoglicemias.
Otro parámetro ampliamente utilizado es la cuantificación de la glicosilación no enzimática de proteínas que es uno de los principales mecanismos patogénicos de las complicaciones encontradas en la diabetes mellitus. La Hemoglobina A1c (HbA1c), se ha utilizado como proteína índice, aún cuando se sabe que en el ambiente urémico existen varios factores que falsean esta evaluación y la de cualquier proteína plasmática glicosilada por vía no enzimática. Respecto a la interpretación del porcentaje de HbA1c se debe considerar que está influida por el compromiso estructural, metabólico y vida media del eritrocito en el ambiente urémico (17). También se han propuesto la medición de otras proteínas glicosiladas como alternativas a la hemoglobina, entre ellas destacan la albúmina y fructosaminas (18, 19), atribuyéndoles una menor variabilidad en la enfermedad renal avanzada, pero la escasa disponibilidad del método, falta de experiencia y estandarización no han generalizado su uso.
A pesar de los factores descritos, las glicemias y HbA1c han seguido siendo utilizados como parámetros de control. Reconociéndose que el medio interno del paciente portador de ERC es muy variable, la interpretación correcta de estos valores debe realizarse asumiendo clínicamente el grado de estabilidad y evitando la valoración de cifras únicas absolutas, en su lugar se sugiere que estos resultados sean analizados como parte de un grupo de valores obtenidos en el tiempo para determinar una tendencia en la evolución del paciente.
¿Cuáles son los objetivos de tratamiento?La definición de objetivos terapéutico en pacientes diabéticos sin insuficiencia renal sigue siendo una controversia (Tabla N° 2) (20), por lo tanto, resulta particularmente difícil una sugerencia única para en aquellos paciente portadores de nefropatía.
Objetivos de control glicémico para pacientes diabéticos tipo 2 adultos, según algunas sociedades científicas internacionales
| ADA | EASD/AACE | IDF | |
|---|---|---|---|
| HbA1c | <7% | ≤6,5% | ≤6,5% |
| Glicemia basal / preprandial | 90–130mg/dl. | ≤110mg/dl. | ≤110mg/dl. |
| Glicemia post prandial | <180mg/dl. | <135 / ≤140mg/dl. | <145mg/dl. |
AACE: American Association of Clinical Endocrinologists; ADA: American Diabetes Association; EASD: European Association for Study of Diabetes; IDF: International Diabetes Federation.
Esta discusión es mayor si se aspira a diferenciar los objetivos terapéuticos en pacientes con distinto niveles de deterioro de la función renal. Se podría pensar que el alcanzar metas muy ambiciosas en el control glicémico mejoraría la prevención y/o evitaría las complicaciones, sin embargo los resultados de recientes estudios (ACCORD (21), ADVANCE (22)) en pacientes diabéticos utilizando tratamientos llamados “intensivos”, han llamado la atención por el incremento de mortalidad en el intento de conseguir cifras de glicosilación proteica muy cercanas a lo normal; no se ha podido establecer una causa precisa para atribuir tales resultados pero es muy probable que entre otros factores se encuentre una mayor frecuencia de hipoglicemias. En base a estos antecedente las sugerencias de objetivos en el tratamientos de diabetes de múltiples guías sugieren como intención inicial valores de HbA1c <7% en pacientes sin riesgos de hipoglicemia y sin nefropatías, insistiéndose en la personalización de éstos.
Por otra parte, si se considera que las cifras de glicemias para establecer diagnósticos de diabetes mellitus, universalmente aceptadas, se basan en evitar aparición de complicaciones microvasculares como retinopatía, los objetivos de control en todo paciente diabético no deben ser lejanos a las cifras utilizadas para el diagnóstico (23) (126mg/dl en ayunas y 200mg/dl luego de carga de glucosa), sobre todo en pacientes con ERC que además agregan elementos agravantes en la patogenia de estas complicaciones.
Otros objetivos a perseguir, vinculados a la DM2 y ERC, son el buen manejo de dislipidemias, hipertensión arterial, hiperuricemia y cese del hábito de fumar (24).
Etapas de la enfermedad renal crónica
| Etapa ERC | VFG (ml/min/1,73m2) |
|---|---|
| Riesgo | >60 (sin daño renal) |
| 1 | >90 (con daño renal) |
| 2 | 60– 89 (con daño renal) |
| 3 | 30–59 |
| 4 | 15–29 |
| 5 | <15 ó diálisis |
El esquema terapéutico de la DM 2 es similar para el paciente portador de ERC, y considera tanto medidas farmacológicas como no farmacológicas las cuales se prescribirán de acuerdo a las características del paciente y el estadio de la enfermedad renal. Se hará énfasis en el paciente con insuficiencia renal en etapa 3, 4 y 5 (Tabla N° 2)
Tratamiento no farmacológicoEjercicioEl ejercicio es un pilar fundamental en el tratamiento de la resistencia a la insulina y la diabetes mellitus. La actividad física es recomendable, pero su indicación requiere una evaluación médica inicial que considere las múltiples limitaciones que se pueden encontrar asociadas al paciente diabético y portador de enfermedad renal crónica (Tabla N° 4) y adaptar la prescripción a la edad y condición del paciente. La exigencia debe ser moderada, progresiva y ser desarrollada bajo supervisión. El éxito de esta tarea influye favorablemente en aspectos orgánicos y psicológicos. De acuerdo a la recomendación (A) de la American Diabetes Association (25) un paciente diabético, sin contraindicaciones, debe efectuar 150min/semana de actividad física aeróbica de intensidad moderada (50 – 70% de la frecuencia cardiaca máxima). El reconocido incremento de la presión arterial secundario al ejercicio, el desbalance de líquidos y los riesgos de isquemia por presencia de macro y microangiopatía que afectan la irrigación coronaria y sistémica, deben ser evaluados. Es importante recordar que la expresión sintomática de estas afecciones puede estar ausente o resultar tardía ya que la coexistencia de neuropatía sensitiva y tratamientos concomitantes (Ej. fármacos betabloqueadores) pueden ocultar tales signos y síntomas.
Factores a considerar en la prescripción de ejercicio físico en el paciente portador de ERC y DM 2
| Sistema Cardiovascular | Insuficiencia cardiaca secundaria a miocardiopatía urémica, enfermedad hipertensiva, enfermedad coronaria, valvulopatías, arritmias. |
| Poliserositis | Derrame pericárdico, derrame pleural, ascitis. |
| Sistema Respiratorio | Insuficiencia respiratoria secundaria a anemia crónica. Uremia |
| Sistema Locomotor | Atrofia muscular. Caquexia. Osteodistrofia. |
| Sistema Nervioso Central | Alteraciones de la marcha y el equilibrio. Distonías. |
| Sistema Nervioso Periférico y Autónomo | Mono y polineuropatías, disautonomía, ortostatismo, falta de percepción de dolor. |
| Hematología | Anemia, alteraciones de coagulación. |
| Metabólicos | Inestabilidad en glicemias (Hipo – Hiperglicemias) |
| Psicológica | Depresión, abulia. |
| Oftalmológicas | Retinopatías, cataratas y/o amaurosis. |
Aún así, la indicación de ejercicio programado, controlado, progresivo, de resistencia y de bajo impacto se considera una necesidad para sostener el trofismo muscular e incentivo para corregir la microangiopatía.
DietaLa ERC no complicada requiere un aporte calórico que en forma exacta puede calcularse con las ecuaciones tradicionales (Harris y Bennedict) (25), pero diversas organizaciones temáticas en reuniones de especialistas redactan guías de apoyo sugiriendo en forma práctica una estimación de aprox. 30Cal/Kg. de peso corporal/día (sin edemas) para preservar el estado nutricional del paciente, cifra que se aumenta a 35Cal/Kg. en etapas de pre-diálisis con el fin de evitar el catabolismo proteico. Este cálculo también es utilizado para el paciente diabético con ERC a quienes se debe aportar entre un 50% y 60% de las calorías totales con hidratos de carbonos complejos, restringiendo los simples (monosacáridos y disacáridos) para evitar la excursión glicémica postprandial, el 30% será aportado por grasas, repartiéndose en menos del 10% de grasas saturadas y sobre 10% de monoinsaturadas. Las calorías proteicas se restringen a un 10% o menos, en el intento de frenar su catabolismo (20). El aporte proteico restringido, ha sido muy discutido a través del tiempo (26, 27), la experiencia publicada por Zeller (28) y cols. demostró que el efecto de una dieta de bajo contenido proteico (0,6grs/kg/día) y bajo contenido en fósforo (750mgs/día), retarda el deterioro de la función renal. Actualmente se acepta que sea restringida a 0,8g/kg/día sólo desde el estadio 4 de la clasificación de falla renal, siempre privilegiando las proteínas de alto valor biológico.
En el paciente diabético, la proteinuria y posteriormente síndrome nefrótico establecido, condiciona una pérdida mayor de proteínas ocasionando generalmente a un balance nitrogenado negativo, con la consecuencia observada en estas etapas de la enfermedad renal de desnutrición proteica la que se debe evitar.
El aporte de grasas debe ser corregido considerando los hallazgos del perfil lipídico. El patrón característico de deterioro de las lipoproteínas es hipercolesterolemia con fracciones elevados de colesterol LDL, bajos en HDL asociados a hipertrigliceridemia. Se recomienda se prescriba una dieta baja en grasas (aporte no mayor de 200grs. de colesterol), restricción de hidratos de carbonos simples y alcohol. La inclusión de fármacos hipolipemiantes será necesaria si no se alcanza objetivos de tratamiento.
El aporte hidroelectrolítico debe ser corregido tomando en consideración la disfunción renal, capacidad de diuresis y análisis de laboratorio respecto a electrolitos plasmáticos. Aparecida la enfermedad glomerulotubular se agrega glucosuria que ocasiona perdida calórica y diuresis osmótica con consecuencias mayores.
Es muy útil el apoyo de la nutricionista en el rol de educación al paciente en temas como índice glicémico de los alimentos, refuerzo en horarios, posibilidades de intercambio de alimentos y aspectos culinarios en la preparación de ellos, pero es muy importante que exista concordancia de criterios y exigencias con el médico tratante.
La presencia de factores ocasionales o prolongados como inapetencia, anorexia, disgeusia y nauseas, se asocian al estado urémico, catabolismo o estado terminal de la enfermedad renal, llevando con frecuencia a desnutrición calórico proteica, por lo que es prudente se efectúen evaluaciones periódicas del estado nutricional, tanto antropométrico como bioquímico.
El principio fundamental de la nutrición en el paciente con ERC es mejorar y preservar la constitución corporal, aun cuando para lograrlo sea necesario aportar sobrecargas alimentarias que requieran de insulinoterapia y/o terapia de reemplazo de función renal para su metabolismo.
Fármacos HipoglicemiantesLa mayoría de los fármacos utilizados en el tratamiento de la DM2, incluyendo la insulina, tienen excreción propia o de metabolitos activos por vía renal, por lo que sus propiedades farmacocinéticas se verán modificadas en presencia de insuficiencia renal (29). Otros cambios observados en el ambiente urémico son la existencia de edema, que modificará la absorción y volumen de distribución de drogas, hipoproteinemia y alteración de la estructura terciaria de las proteínas que modificará las fracciones libres de fármacos y sus derivados, alteración del peristaltismo que retarda el vaciamiento gástrico y modifica las composiciones ionizadas de moléculas dependientes del pH sanguíneo, cambiando sus propiedades de permeabilidad celular y excreción tubular. Finalmente la eliminación de cualquier fármaco o derivado, a través de una vía renal insuficiente, prolonga la vida media de éste con el consiguiente incremento de su actividad farmacológica.
BiguanidasGrupo de fármacos constituido por fenformina, buformina y metformina, sólo este último se comercializa actualmente en Chile. En base a sus propiedades farmacológicas, la metformina, reduce la producción de glucosa hepática (gluconeogénesis) y mejora la sensibilidad de la insulina en receptores de tejidos periféricos. También mejora la absorción de la glucosa en los músculos, al tiempo que reduce los niveles de triglicéridos del plasma y los ácidos grasos no esterificados (30).
El estudio UKPDS demostró que el uso de metformina tiene ventajas considerables respecto otros hipoglicemiantes. Este estudio de pacientes diabéticos tipo 2 ensayó tratamientos intensivos con diversos hipoglicemiantes asignados al azar (metformina, sulfonilurea o insulina) obteniéndose controles glicémicos similares, pero el grupo de metformina mostró reducción significativa del deterioro microvascular, menor incremento de peso, hipoglicemias y eventos cardiovasculares. Además produjo una reducción significativa en el riesgo relativo de mortalidad por cualquier causa (36%, P=0.011), reducción de muertes relacionadas con la diabetes (42%, P=0.017), y reducción infartos de miocardio (39%, P=0,01). Demostró ser el único medicamento oral capaz de reducir el riesgo cardiovascular.
Metformina es actualmente el medicamento de elección desde el momento del diagnóstico de DM2. Ampliamente utilizado en el mundo, el principal temor en su prescripción es la asociación causal con acidosis láctica (31, 32). La incidencia estimada de esta complicación es muy escasa, alcanza a tres casos por cada 100.000 pacientes tratados con metformina por año. Clásicamente se pensaba que ésta era secundaria a la acumulación de metformina, pero estudios recientes en pacientes con acidosis lácticas producidas en el entorno de sepsis u otro fenómeno de hipoperfusión e hipoxia tisular y no por intoxicación voluntaria, no encontraron evidencia de acumulación de metformina (33). Otros estudios recientes han concluido que no hay aumento de mortalidad en acidosis asociada con la presencia de metformina y que las tasas de acidosis láctica en los Estados Unidos antes de la aprobación del fármaco no difieren de las observadas posterior al inicio de su uso (34). Una revisión sistemática de Cochrane concluyó que el tratamiento con metformina no se asocia con mayor riesgo de acidosis láctica (35) y su farmacodinamia no altera la concentración de lactato en pacientes con diabetes tipo 2. Su vida media es corta y se excreta únicamente a través del riñón por lo que la acumulación de metformina ocurre rara vez en ausencia de insuficiencia renal. Su uso está contraindicado en forma estricta a pacientes con amenaza de hipoxia tisular y se aconseja usar solo con valores de creatinina plasmática menores de 1,5mgs/dl en hombres, y menores de 1,4mg/dl en mujeres (36) con clearance de creatinina > de 30ml/min (37).
Otro efecto no deseado, sobre pacientes tratados durante períodos prolongados con metformina, es una alteración en la absorción de la vitamina B12 (38) que salvo excepciones no tiene mayor repercusión clínica.
Existe la posibilidad de medición y monitorización de los niveles de metformina plasmática en laboratorios, pero no es un procedimiento de rutina y la experiencia es escasa con costos muy elevados.
SulfonilureasAntiguo grupo de fármacos secretagogos de insulina, que actúan inhibiendo los canales de potasio sensibles a adenosina trifosfato (ATP) en la célula β pancreática (39). Se consideran los más potentes activadores de la liberación de insulina. Integran este grupo una numerosa cantidad de drogas (Tabla N° 5) que se clasifican en tres generaciones y se diferencian entre ellos por su potencia relativa y su vida media. Existen aún en el mercado chileno medicamentos de la primera generación como clorpropamida, y tolbutamida, y de segunda generación, glibenclamida, glipizida, gliclazida. La clorpropamida, ampliamente utilizada en antaño, tiene una gran potencia pero debido a su larga vida media (aprox.32hrs.) ha dejado de ser prescrita por la frecuencia y gravedad de su principal efecto no deseado, las hipoglicemias (40). De la tercera generación la única en uso clínico es glimepiride. Todos ellos son metabolizadas parcialmente en el hígado y eliminados en porcentajes variables por vía renal (41). Las características farmacocinéticas contraindican formalmente su uso en pacientes diabéticos tipo 2 con insuficiencia renal de fase 3, 4 y 5.
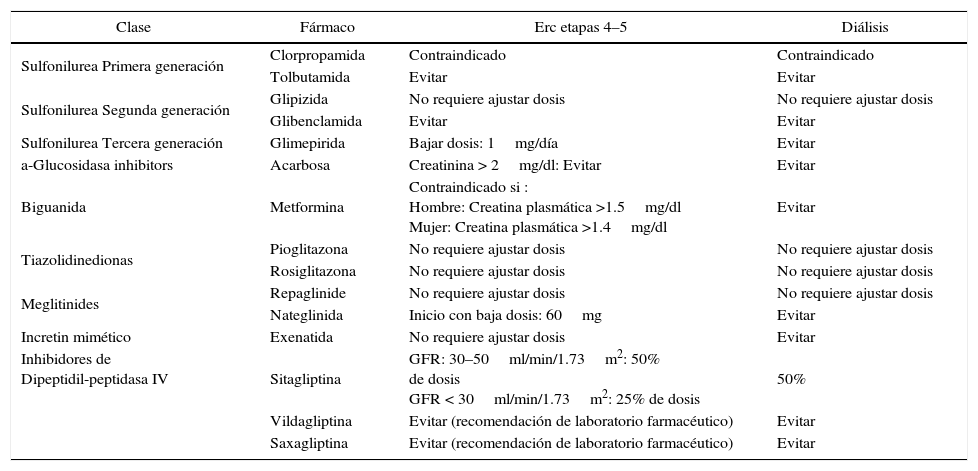
Sugerencias de uso de los hipoglicemiantes orales comercializados en chile.
| Clase | Fármaco | Erc etapas 4–5 | Diálisis |
|---|---|---|---|
| Sulfonilurea Primera generación | Clorpropamida | Contraindicado | Contraindicado |
| Tolbutamida | Evitar | Evitar | |
| Sulfonilurea Segunda generación | Glipizida | No requiere ajustar dosis | No requiere ajustar dosis |
| Glibenclamida | Evitar | Evitar | |
| Sulfonilurea Tercera generación | Glimepirida | Bajar dosis: 1mg/día | Evitar |
| a-Glucosidasa inhibitors | Acarbosa | Creatinina > 2mg/dl: Evitar | Evitar |
| Biguanida | Metformina | Contraindicado si : Hombre: Creatina plasmática >1.5mg/dl Mujer: Creatina plasmática >1.4mg/dl | Evitar |
| Tiazolidinedionas | Pioglitazona | No requiere ajustar dosis | No requiere ajustar dosis |
| Rosiglitazona | No requiere ajustar dosis | No requiere ajustar dosis | |
| Meglitinides | Repaglinide | No requiere ajustar dosis | No requiere ajustar dosis |
| Nateglinida | Inicio con baja dosis: 60mg | Evitar | |
| Incretin mimético | Exenatida | No requiere ajustar dosis | Evitar |
| Inhibidores de Dipeptidil-peptidasa IV | Sitagliptina | GFR: 30–50ml/min/1.73m2: 50% de dosis GFR < 30ml/min/1.73m2: 25% de dosis | 50% |
| Vildagliptina | Evitar (recomendación de laboratorio farmacéutico) | Evitar | |
| Saxagliptina | Evitar (recomendación de laboratorio farmacéutico) | Evitar |
La tolbutamida, por su baja potencia y vida media relativamente corta, ha sido utilizada en bajas dosis durante mucho tiempo en pacientes portadores de insuficiencia renal sin posibilidades de acceder a insulinoterapia, como una alternativa vía oral. Actualmente, la existencia de otros medicamentos de administración oral, sin riesgos de hipoglicemias (gliptinas, tiazolidinendionas), han desplazado a este grupo de fármacos, los que no deben ser prescrito a pacientes con insuficiencia renal.
MeglitinidesMedicamentos secretagogos de insulina, caracterizados por tener vida media reducida. Solo dos fármacos de esta clase son comercializados en Chile, nateglinide (42) y repaglinide (43), siendo este último se considera uno de los más útiles en el paciente diabético tipo 2 portador de insuficiencia renal. Repaglinide, se metaboliza y elimina por vía biliar, característica que junto a su potencia y corta vida media lo proponen como fármaco de elección por vía oral para pacientes con función renal alterada. Su uso, ya sea en monoterapia o en combinación con insulina resultan seguro y podrían ser recomendados en dosis personalizadas entre 0,5mgs a 2mgs. previo a cada una de las principales comidas. Otra alternativa de utilización es la combinación con una dosis de insulina análoga basal en paciente diabético tipo 2.
TiazoledinenedionasGrupo de fármacos representados por pioglitazona y rosiglitazona. Su principal actividad farmacológica es “sensibilizar” a la célula muscular, adiposa y hepática a la acción de la insulina. Actúan uniéndose a receptores nucleares específicos denominados PPAR-γ (peroxisome proliferator-activated receptor gamma), activando la transcripción de genes específicos para aumentar el número y la afinidad de los receptores para insulina, especialmente de los transportadores de glucosa GLUT-4 (44).
Ambos fármacos están actualmente en uso y no se les contraindica directamente en pacientes con deterioro renal (45). Son de metabolismo hepático y en caso de insuficiencia renal no requiere ajuste de dosis; sin embargo reconociendo los diferentes efectos no deseados de esta clase, entre los que destacan el aumento en la incidencia de insuficiencia cardiaca, aumento de la permeabilidad de los compartimientos de volúmenes corporales y trastornos del metabolismo óseo, éstos fármacos no se deben usar paciente con nefropatía avanzada.
Inhibidores de Alfa GlucosidasaFármacos dirigidos a evitar el incremento de glicemia postprandial inhibiendo la digestión de los hidratos de carbono complejos a mono- sacaridos en el intestino delgado (46). En Chile sólo se comercializa la acarbosa, la cual se absorbe en el ileon distal y se elimina por vía renal. Su uso esta contraindicado en insuficiencia renal con clearance de creatinina menor a 25ml/min. A pesar que su biodisponibilidad es entre un 1 a 2% solamente, la acumulación de esta escasa absorción resultan tóxica al no ser eliminadas.
Símiles de IncretinasLo componen dos fármacos: exenetide y liraglutide, medicamentos que simulan la actividad de la incretina péptido 1 simil a glucagón (GLP1). Su rol hipoglicemiante se puede catalogar como modulador positivo de la secreción de insulina gatillada por la glucosa plasmática en la célula beta pancreática (47). Se deduce que actividad incretínica es condicionada a la existencia de glucosa en el plasma, lo que explica la escasa posibilidad de causar hipoglicemia como efecto no deseado. Pueden ser usadas como monoterapia o asociadas. En Chile solamente ha sido comercializado el exenetide (48), pero su única vía de administración subcutanea, su elevado costo y la escasa experiencia con el fármaco no permite sacar conclusiones en nuestro medio. La sugerencia de la casa farmacéutica es no utilizarlo en paciente con nefropatía avanzada.
Inhibidores DPP4Familia de fármaco administrados por vía oral cuya acción farmacológica es la inhibición de la enzima dipeptidil peptidasa 4 (DPP4), enzima que actúa principalmente degradando el GLP1. No están contraindicados en pacientes con insuficiencia renal, sólo se debe ajustar la dosis según clearance de creatinina. La escasa frecuencia de hipoglicemia por su actividad dependiente de glucosa circulante y una tolerancia intestinal adecuada las hacen atractivas para su uso en pacientes con falla renal y requerimientos bajos de hipoglicemiantes (49). Las drogas de esta clase disponibles en Chile son sitagliptina (50), vildagliptina y saxagliptina.
Insulinoterapia en paciente con Insuficiencia Renal AvanzadaLa necesidad de optimizar el control de glicemia con insulina surge en aquellos pacientes que cursan una etapa avanzada de diabetes mellitus, en el concepto de “agotamiento pancreático”, en aquellos en los que los hipoglicemiantes orales están contraindicados y en pacientes que deterioran sus glicemias por influencia de fármacos agregados como inmuno-supresores o corticoterapia. La indicación transitoria de insulina se da en etapa aguda de una insuficiencia renal, ya sea aguda o crónica reagudizada. Cualquiera sea, se debe tener en consideración algunas variaciones de la farmacocinética de la insulina, ya que los riñones participan en la metabolización de la insulina a través de dos vías, la primera se asocia con la difusión de esta hormona desde los capilares peritubulares y la unión de la insulina a las membranas contralaterales de las células tubulares; y el segundo mecanismo consiste en la reabsorción luminal de la insulina glomerular filtrada por las células tubulares proximales, la que es posteriormente degradada a oligopéptidos y aminoácidos a través de procesos enzimáticos (52).
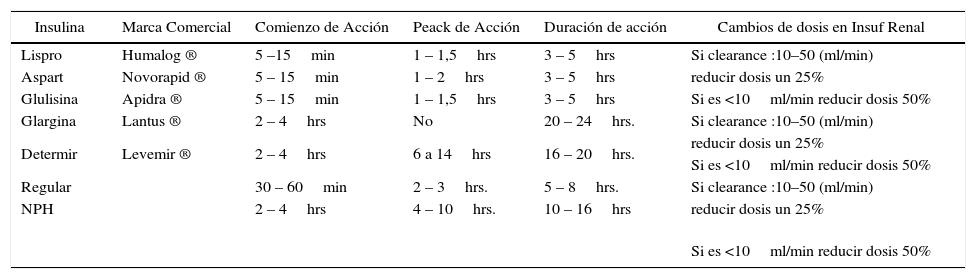
Los requerimientos de insulina disminuyen según sea el deterioro renal, producto de la falta metabolización y clareamiento insulínico por parte de los riñones. En la medida que se deteriora la función renal, la vida media de la insulina se incrementa y puede ocurrir acumulo con nuevas dosis aumentando el riesgo de hipoglicemia. La elección del tipo de insulina, en relación a la necesidad y duración de su efecto será efectuad por el médico clínico dentro del arsenal existente (Tabla N° 6). destacando la posibilidad usar tanto las insulinas convencionales como los análogos (insulinas modificadas).
Principales insulinas comercializadas en chile, propiedades y modificación de dosis en insuficiencia renal
| Insulina | Marca Comercial | Comienzo de Acción | Peack de Acción | Duración de acción | Cambios de dosis en Insuf Renal |
|---|---|---|---|---|---|
| Lispro | Humalog ® | 5 –15min | 1 – 1,5hrs | 3 – 5hrs | Si clearance :10–50 (ml/min) |
| Aspart | Novorapid ® | 5 – 15min | 1 – 2hrs | 3 – 5hrs | reducir dosis un 25% |
| Glulisina | Apidra ® | 5 – 15min | 1 – 1,5hrs | 3 – 5hrs | Si es <10ml/min reducir dosis 50% |
| Glargina | Lantus ® | 2 – 4hrs | No | 20 – 24hrs. | Si clearance :10–50 (ml/min) |
| Determir | Levemir ® | 2 – 4hrs | 6 a 14hrs | 16 – 20hrs. | reducir dosis un 25% |
| Si es <10ml/min reducir dosis 50% | |||||
| Regular | 30 – 60min | 2 – 3hrs. | 5 – 8hrs. | Si clearance :10–50 (ml/min) | |
| NPH | 2 – 4hrs | 4 – 10hrs. | 10 – 16hrs | reducir dosis un 25% | |
| Si es <10ml/min reducir dosis 50% |
La inestabilidad hemodinámica propia de pacientes en etapas de nefropatía avanzada, la alteración en la composición corporal y la presencia de edema, son variables que se debe considerar en la administración de insulina subcutánea. La alteración en la absorción podrían ser la explicación a una mayor variabilidad de respuesta insulínica y motivar dificultad en precisar las dosis.
Habiéndose logrado una relativa estabilidad, en periodos sin eventos inter-currentes, el paciente no debería requerir modificaciones en su esquema insulínico. La presencia de variaciones en sus requerimientos, hace sospechar en primer lugar trasgresión alimentaria (sean en cantidad, calidad u horarios) o la posibilidad de algún foco infeccioso, oculto o evidente. Descartadas estas causas, se sugiere solucionar la descompensación adecuando la dosis de insulina y privilegiando siempre el aporte de alimentación.
Los diferentes esquemas de insulinoterapia a trabajar se ajustarán a los requerimientos del paciente y la disponibilidad de los diferentes tipos insulinas, de forma similar a los utilizados en el manejo convencional, pero con cuidado extremo de autocontrol para evitar hipoglicemias. El descenso del catabolismo renal de la insulina motiva un tratamiento insulínico que debe ser estrechamente monitorizado para hacer en la dosificación individualmente. Se pueden sugerir algunas recomendaciones (44, 53) como lo son:
- •
Si el filtrado glomerular renal es superior a 50mL/min no se precisa ajuste de dosis de insulina.
- •
Si el filtrado glomerular renal es entre 10 y 50mL/min se debe reducir un 25% la dosis de insulina.
- •
Si el filtrado glomerular renal es inferior a 10mL/min se debe reducir un 50% la dosis de insulina.
- •
Si el paciente inicia diálisis, mejorará parcialmente la resistencia a la insulina y se aumenta la degradación por ello lo que aumentarán los requerimientos insulínicos.
Al igual que en el paciente diabético sin insuficiencia renal, diversos regímenes de insulinoterapia, como insulina premezclada 2-3 veces al día, o pautas basal-bolus que consiste en una dosis de insulina de acción lenta junto con insulina de acción rápida antes de las principales ingestas (54). Aunque no existe una pauta única recomendada para estos pacientes (50), son especialmente recomendables en estos pacientes los análogos de insulina frente a las insulinas humanas, puesto que los análogos han demostrado menor frecuencia de hipoglucemias. Por ello, se prefieren los análogos basales (glargina 1 vez al día o detemir 1–2 veces al día) frente a la insulina NPH, y los análogos de acción rápida (lispro, aspart y glulisina) frente a la insulina regular.
ConclusiónMúltiples estudios son coincidente en la estrecha relación y pronósticos entre la diabetes mellitus y la ERC. El entendimiento de la fisiopatología a nivel molecular y los resultados de numerosos estudios clínicos han ayudado en las recomendaciones terapéuticas y sus evaluaciones. Sin diferenciarse mucho de la terapia tradicional, la DM2 en el paciente portador de ERC, sigue el esquema de medidas no farmacológicas con recomendación de ejercicio limitados solo por la condición basal del paciente, y dieta que pretende principalmente preservar el mejor estado nutricional. La restricción proteica extrema (< de 0,8grs./día) solo se sugiere en pacientes con función renal en etapa terminal. El uso de fármacos orales se ha visto favorecido con la aparición de medicamentos de metabolización y eliminación principalmente hepática, que los aleja del principal efecto no deseado: la hipoglicemia. La insulinoterapia se mantiene en muchos casos como terapia de elección, destacando para ellos, la necesidad estricta de automonitoreo de glicemia digital. Tanto en el uso de fármacos orales como insulinas, las prescripciones y objetivos de tratamientos deben ser personalizados.
El autor declara no tener conflictos de interés, en relación a este artículo.