El síndrome de dolor miofascial (SDM) se refiere a aquel que se origina en el músculo y la fascia que lo rodea, la región cervical es una de las zonas más frecuentemente afectada por esta patología. Su principal característica es la presencia de un punto gatillo (PG) cuya presión produce dolor local y referido. Los criterios con los que se realiza el diagnóstico de este cuadro son básicamente clínicos, por lo tanto, la historia y el examen físico son fundamentales para un diagnóstico y tratamiento oportuno. Se puede evitar la cronicidad, las complicaciones psicosociales y la carga financiera que a menudo se asocian a este síndrome de dolor crónico. Un adecuado tratamiento le permite a estos pacientes disminuir las molestias y reintegrase plenamente a sus actividades cotidianas.
Myofascial pain syndrome (SDM) refers to pain that originates from the muscle and surrounding fascia, being the cervical region one of the most frequently affected area by this pathology. Its main feature is the presence of trigger points that produce local and referred pain. The criteria by which the diagnosis is made are basically clinical; therefore, the history and physical examination are essential for an opportune diagnosis and treatment, avoiding chronicity, psychosocial complications and financial expenses that are often associated with this chronic pain syndrome. Proper treatment allows these patients to decrease their discomfort in order to fully reintegrate to daily activities.
Los trastornos músculo esqueléticos son la principal causa de discapacidad en la población en edad laboral y están entre las principales causas de discapacidad en otros grupos etáreos (1–3).
El síndrome de dolor miofascial (SDM) se refiere al dolor que se origina en el músculo y la fascia que lo rodea, pudiendo afectar a cualquier músculo del cuerpo (1,3). Una de las zonas más afectadas por este cuadro es la región cervical, encontrándose dentro de los síndromes dolorosos que más frecuentemente afectan esta región (4,5).
Su característica principal es la presencia de puntos gatillo (PG) dentro de un músculo cuya presión da origen a un dolor local y referido, con un patrón determinado de irradiación, característico para cada músculo comprometido, que el paciente reconoce como su dolor habitual (3,6).
Se estima que este síndrome se encuentra entre las condiciones de dolor músculo esquelético (ME) más frecuentes encontrados en la población (3,7,8) representando gran parte de las consultas de rehabilitación (8). En las unidades de dolor se estima que entre un 30 y un 85% de los pacientes acude por dolor miofascial (8,9).
Este síndrome de dolor músculo esquelético puede presentarse como un cuadro agudo o crónico, regional o generalizado. Puede ser un trastorno primario, dando origen a un dolor local o regional, o secundario que ocurre debido a otra condición médica. Sus consecuencias en términos de disfunción, discapacidad y costos son elevados (10). Sin embargo es una condición tratable que responde favorablemente al tratamiento oportuno y adecuado, (4) enfocado no solo en el manejo del dolor, sino que además en la atención de las alteraciones estructurales, posturales, ergonómicas y condiciones metabólicas que alteran la función muscular.
Definición del problemaEl SDM es un síndrome complejo y controvertido, frecuentemente sub-diagnosticado o mal diagnosticado (11) ya que su etiología es compleja y aún no se comprende bien el origen de los PG, lo que ha llevado incluso a cuestionar su existencia (10). Si a esto le sumamos el hecho de que carece de criterios diagnósticos codificados en base a estudios multicéntricos internacionales (7), de que no se dispone aún de pruebas de laboratorio o de imágenes que confirmen el diagnóstico (3) y la frecuente confusión y/o superposición de los síntomas con otras condiciones músculo esqueléticas dolorosas (7), entenderemos por qué el diagnóstico y tratamiento de esta patología es a menudo inadecuado y/o tardío con la consecuente repercusión clínica de dolor crónico e invalidez (4,12).
La mejor descripción de este síndrome es la de Simons que lo define como un “Complejo de síntomas sensoriales, motores y autonómicos causados por PG miofasciales” y estos como “puntos de exquisita sensibilidad e hiperirritabilidad localizados en una banda tensa, palpable en músculos o su fascia, que producen una respuesta de contracción local de las fibras musculares por un tipo especifico de palpación y si es lo suficientemente hiperirritable, dar lugar a dolor, sensibilidad y fenómenos autonómicos, así como la disfunción en zonas por lo general distantes de su sitio de origen” (13).
Por lo tanto para poder referirnos a este cuadro debemos tener presente estas tres características fundamentales; una banda palpable y tensa (BT) en el músculo afectado, un PG cuya presión digital desencadena dolor intenso a nivel local y un patrón característico de dolor referido. Estas características distinguen un PG de otros tipos de dolor muscular (10). La sensibilidad en el PG puede ser una respuesta de dolor aumentado en relación al estímulo, o de dolor a un estímulo normalmente no doloroso. Ambos fenómenos involucran sensibilización central a nivel del asta dorsal (10).
La banda tensa (BT) son grupos de fibras musculares duras y dolorosas a la palpación (4), que va de un extremo al otro del músculo (10), son un hallazgo objetivo y consistente en músculos con dolor miofascial. Dentro de la BT el área más sensible y dolorosa es el PG. La BT es el primer signo de respuesta muscular al estrés biomecánico, es dinámica, así como se forma puede desaparecer (10). Clínicamente la BT restringe el movimiento y el músculo pierde la capacidad de elongación fisiológica que permite el movimiento articular completo (3,6,10). Otra característica de los PG es que cuando se aplica un fuerte estímulo sensorial con el dedo o con aguja sobre el PG, se produce una respuesta motora súbita de contracción muscular (1, 3) de la BT, no de todo el músculo (10), fenómeno que en la electromiografía se traduce como una leve ráfaga de potenciales de acción de unidad motora (actividad eléctrica espontánea) solamente en la zona de la BT de ese músculo (3).
De acuerdo a sus características clínicas los PG se clasifican en activos y latentes (3).
Un punto gatillo activo causa dolor espontáneo, en reposo, siendo el responsable del SDM del paciente. Es sensible a la palpación con un patrón de dolor referido que el paciente reconoce como su dolor (6).
La distribución del dolor rara vez coincide totalmente con la topografía de un nervio o una raíz nerviosa, pero sigue un patrón determinado (14) que a menudo puede simular la irradiación de una compresión o atrapamiento nervioso (4) pero que a diferencia de estos no presenta déficits motores o sensitivos asociados, pudiendo existir debilidad del músculo afectado por inhibición motora refleja, sin atrofia (15).
Los PG latentes son similares a los PG activos pero no causan dolor espontáneo. Pueden restringir el movimiento y producir debilidad muscular (1,3,6) por lo que es frecuente que los pacientes se quejen de sensaciones de rigidez, fatiga y debilidad en los músculos (1) que los albergan. Se consideran como parte de una etapa preclínica (9), por lo que es importante su identificación y tratamiento oportuno para evitar su evolución a PG activo (1,7). Algunos pocos estudios sugieren que los PG latentes podrían estar presentes en 45 a 55% de adultos jóvenes asintomáticos en los músculos de la cintura escapular (8,15). Por varias razones como estrés, tensión muscular, alteraciones posturales, etc. estos PG latentes se pueden activar y producir dolor.
Los PG se dividen también en primarios, los más frecuentes, cuando las lesiones afectan directamente al músculo y no están relacionados con otras condiciones médicas (10) y “secundarios” cuando ocurren en concomitancia con otras patologías y el dolor es inducido neurogénica o mecánicamente por la actividad de un foco nociceptivo ubicado en otra estructura, somática o visceral ej. dolor hepático, renal o ureteral (7,10,13).
Existen condiciones que agravan el dolor de los PG, como el uso enérgico del músculo, especialmente en posición en que las fibras están acortadas, el estiramiento pasivo, la posición de acortamiento durante un período prolongado, la contracción mantenida o repetida del músculo afectado, el frío y el stress psicológico. Mejoran el dolor períodos cortos de reposo, la actividad ligera con movimiento, el estiramiento pasivo, lento y firme y el calor.
Un hecho que distingue a este cuadro de otras patologías es que frecuentemente el dolor desencadenado por los PG se acompaña de fenómenos autonómicos tales como sudoración anormal, salivación, piloerección, lagrimeo, coriza enrojecimiento dérmico y cambios vasomotores y de temperatura (7,14).
EtiologíaMuchos investigadores concuerdan en que el trauma agudo o microtrauma crónico puede llevar al desarrollo de PG (1,8). Se cree que la cervicalgia miofascial ocurriría después de episodios de sobreuso o sobrecarga al realizar actividades repetitivas con los miembros superiores o por traumatismo a los músculos que soportan los hombros y el cuello. Los músculos más a menudo implicados en esta región son el trapecio, el elevador de la escápula, el romboides, el supraespinoso y el infraespinoso (12).
El SDM es más prevalente en la cabeza, el cuello, los hombros, las caderas y en la espalda baja debido a que los músculos de estas regiones trabajan permanentemente en contra de la gravedad para mantener la postura o repetitivamente durante las actividades diarias. Es común además en las personas que han estado involucradas en un accidente en vehículo motorizado (4).
Las lesiones son un fuerte predictor de dolor cervical crónico. Esto se ha descrito en el síndrome del latigazo cervical, en donde el 20% a 40% de los pacientes evolucionará al dolor cervical crónico (17). Las alteraciones estructurales, la falta de ejercicio, las deficiencias ergonómicas, las posturas prolongadas, los trastornos del sueño, problemas articulares, estrés, pueden todos predisponer al desarrollo de microtraumas y por lo tanto al desarrollo de PG (1,3,4).
El estilo de vida sedentario de la sociedad actual y las posturas estáticas mantenidas durante períodos de trabajo prolongados, llevan a una progresiva inhibición y laxitud de los músculos dinámicos y a la pérdida de flexibilidad de los músculos posturales. Este desbalance muscular puede llevar al desarrollo de un SDM (4) (Tabla 1).
Factores precipitantes y/o perpetuantes de smf en general
1. Traumáticos
|
2. Mecánicos
|
3. Degenerativos
|
4. Compresión de una raíz nerviosa:
|
5. Deficiencias endocrinas y metabólicas:
|
| 6. Alteraciones del sueño |
| 7. Stress emocional |
8. Desbalance muscular crónico
|
No existen conclusiones definitivas en relación al origen de los PG -y por tanto de SDM- aunque en los últimos años se han realizado progresos en la identificación de una serie de características de los PG (7).
Actualmente se sabe que la disfunción en la placa motora, las alteraciones en la fibra muscular y en las vías nociceptivas periféricas y centrales son parte del estado actual de conocimiento de esta afección (18). Esto es sostenido por el hecho de que la estimulación mecánica del PG aparte del dolor genera una respuesta motora refleja (respuesta de espasmo local), dolor referido y cambios autonómicos.
La teoría integrada de Mense y Simons que es la más aceptada (3,10,15,19) postula que secundario a un trauma, sobrecarga o sobreuso muscular se produce un aumento anormal en la producción y liberación de acetilcolina en la placa motora, bajo condiciones de reposo (placa motora disfuncional) que determina una contracción mantenida de los sarcómeros, lo cual aumentaría notablemente las demandas metabólicas y disminuiría el suministro circulatorio con la consiguiente hipoxia.
La hipoxia tisular y la crisis energética estimularían la liberación de sustancias vasoactivas y algogénicas, especialmente sustancia P, que sensibilizarían nociceptores musculares con producción de dolor local y referido a través de circuitos medulares (3,8). La hipoxia provoca además un déficit en la producción de componentes energéticos (ATP), lo que lleva a una alteración de la recaptación de iones calcio en el retículo sarcoplásmico -que es un proceso activo que requiere energía- y a una perpetuación de la contractura local de los sarcómeros con más hipoxia. De no ser interrumpido, este ciclo es autoperpetuante y daría lugar a la formación de PG. Los PG secundarios serían expresión de sensibilización a nivel central (7).
Presentación clínicaLos criterios con los que se realiza el diagnóstico de SDM son solamente clínicos (3), por lo tanto, la historia y examen físico son fundamentales para el diagnóstico. En pacientes con SDM en la región cervical, se debe realizar una historia clínica orientada a buscar enfermedades como radiculopatía cervical, dolor facetario, dolor discogénico de origen cervical, procesos neoplásicos o infecciosos. El SDM puede simular otras condiciones médicas (4) y los síntomas pueden ser muy similares a los de una radiculopatía, fibromialgia o disfunción articular y a menudo coexisten con estas otras patologías.
A.-Historia clínicaEl paciente a menudo relata una historia de inicio del dolor que se asocia a una sobrecarga o lesión muscular aguda o crónica (3). El dolor es descrito típicamente como profundo, localizado o regional, el cual rara vez está localizado en la zona del PG, a menudo con sensación de rigidez en la zona o en las articulaciones vecinas. La irradiación desde un PG puede ser descrita en términos de parestesias y así simular síntomas de radiculopatía cervical (4).
En la región de la cabeza y el cuello, también puede manifestarse como, tinnitus, sordera, alteración del equilibrio (1,6), cefalea tensional y torticolis. Es frecuente la presencia de síntomas funcionales como disminución de la tolerancia al trabajo muscular, deteriorada coordinación, rigidez en las articulaciones, fatiga y debilidad (6,7). Los síntomas neurológicos incluyen parestesias, visión borrosa, tics y temblores (6).
La historia debe precisar además de todas las características del dolor, los posibles factores precipitantes y/o perpetuantes como traumatismos, posturas durante el trabajo, condiciones ergonómicas, estrés laboral, práctica deportiva, etc.
La posibilidad de PG secundarios debe ser investigada, con especial atención a cualquier enfermedad visceral dolorosa u otra fuente de dolor somático (1,7).
Siempre se debe tener presente indicadores de patología músculo esquelética concomitante seria (banderas rojas), como fracturas, déficits neurológicos, tumores e infección así como de factores psicosociales asociados con dolor crónico (banderas amarillas) (4).
Etapas posteriores pueden estar agravadas por alteraciones del sueño, cambios de humor, depresión y estrés (6). Tabla 2 (19).
Hechos que relata el paciente con cervicalgia miofascial en la historia clínica
| • Realización de tareas repetitivas o poco habituales, mala postura, estrés. |
| • Movilidad de columna cervical limitada y dolorosa. |
| • Abultamiento o nódulos dolorosos en trapecio o en músculos cervicales. |
| • Alivio con masaje y calor superficial. |
| • Sueño alterado por dolor. Ha cambiado muchas veces la almohada. |
| • Dificultad para movilizar el cuello al conducir vehículos. |
| • El paciente puede describir dolor que irradia a extremidades superiores, acompañado de entumecimiento y hormigueo, lo que hace difícil la discriminación con radiculopatía o atrapamiento de nervio periférico. |
| • Mareos o náuseas. |
Para el diagnóstico de SDM la parte más importante es el hallazgo y localización de los PG.
El examen físico debe comenzar con un cuidadoso examen músculo esquelético y neurológico en busca de factores precipitantes y/o perpetuantes que pueden haber contribuido al desarrollo del SDM, como alteraciones de la marcha, asimetrías de la postura, restricciones de movimientos articulares y desbalances musculares (4).
La palpación es el método básico de diagnóstico (4).
La palpación de los músculos afectados se realiza en dos fases consecutivas:
- (a)
buscar las BT
- (b)
la localización precisa de los PG en las bandas identificadas.
La BT es palpable, representa un espasmo segmentario de una pequeña porción del músculo. Para encontrarla se requiere una adecuada técnica de exploración del músculo afectado en la posición de mayor relajación. El examen se realiza primero con una palpación plana, luego deslizando los pulpejos a lo largo del músculo aprovechando la movilidad del tejido subcutáneo que lo rodea (11). En los músculos accesibles como el trapecio se puede realizar palpación tipo pinza (4). Para sentir y localizar con precisión la BT, es importante relajar adecuadamente los músculos que están dolorosos y con espasmo, lo que se puede lograr aproximando pasivamente el origen del músculo a su inserción (4).
El PG debe ser identificado por suave palpación en la dirección de las fibras musculares. La presión manual sobre un PG debería provocar dolor en esa área y también un dolor referido a distancia del punto comprimido. Muy a menudo el paciente dice “¡ese es mi dolor!”.
Como ya se ha mencionado la compresión o la inserción de una aguja en el PG puede inducir una súbita y breve respuesta de contracción o espasmo muscular detectable por el examinador en la BT (3).
El dolor referido rara vez coincide con una distribución de una raíz o un nervio pero sigue un patrón consistente (14). El patrón de dolor referido es típico para un PG específico dentro de cada músculo esquelético, por lo que la distribución del dolor puede ayudar a identificar qué músculos pueden tener el PG.
Sin embargo, la capacidad de palpar en forma confiable una banda tensa o provocar una respuesta de espasmo en el músculo varía y depende de las habilidades y entrenamiento de palpación del examinador y de la profundidad y tamaño del músculo (6).
Además del dolor y la respuesta motora, en el examen se pueden encontrar los signos de disfunción autonómica ya mencionados (6,14). Tabla 3 (19).
Hallazgos comunes en el examen físico en pacientes con cervicalgia miofascial
| • Alteración postural con hombros redondeados y escápula alada. |
| • PG en los músculos trapecio, supraespinoso, infraespinoso, romboides y elevador de la escápula. |
| • Banda tensa palpable en el músculo o en la fascia circundante. |
| • El dolor del paciente se reproduce con la palpación del PG. |
| • El rango de movimiento de la columna cervical y/o de hombro puede estar limitado, con dolor que se reproduce en posiciones que estiran el músculo afectado. |
| • A pesar de que el paciente se queja de debilidad en las extremidades superiores, la fuerza al examen físico es normal o está levemente disminuida. |
En el examen de la musculatura cervical se deben evaluar todos los movimientos ya que el compromiso de cada músculo producirá limitación de un determinado movimiento cervical. En la zona cráneo cervical existe una gran cantidad de músculos que pueden dar dolor miofascial, los más frecuentemente afectados son el trapecio y el elevador de la escápula y son los que más repercusión tienen en la movilidad cervical (15). A modo de ejemplo, se señalan algunas de las características del dolor de estos dos músculos descritas por Travell y Simons en su libro “Myofascial Pain and Dysfunction The Trigger Point Manual”, que es considerado el criterio estándar de referencia para la localización y tratamiento de los PG. (15).
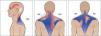
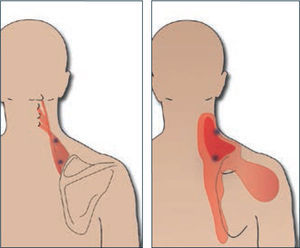
TrapecioEl trapecio es el músculo más afectado por este cuadro. Dependiendo de la ubicación del PG en el músculo puede dar origen a dolor cervical alto, dolor en la región cervical posterolateral asociado a cefalea temporal del mismo lado, dolor interescapular o dolor referido al hombro. Este músculo consta de tres porciones con 6 PG, dos en cada una de sus partes y un 7º punto, que da solo una respuesta autonómica, sin dolor. Cada uno de estos puntos tiene patrones distintivos de dolor. El dolor referido se origina con mas frecuencia de los PG de las fibras del trapecio superior, dando dolor e hipersensibilidad a la presión a lo largo de la parte posterolateral del cuello, por detrás de la oreja y hasta la sien. En el caso del trapecio inferior el dolor se siente en la parte posterior del cuello, en la región mastoidea y en las regiones supra e interescapular. El trapecio medio que es el menos involucrado de los tres, irradia dolor a las vértebras y a la región interescapular. Muy frecuentemente el trapecio se activa por el stress de mantener los hombros elevados como ocurre al trabajar con teclado muy alto, no tener apoyabrazos adecuados o conducir vehículos por períodos prolongados. Al examen se encuentra dolor al final del recorrido de rotación activa hacia el lado opuesto y la inclinación hacia el lado opuesto se encuentra limitada. Se asocia a acortamiento de los pectorales. Figura 1.
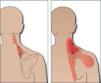
Elevador de la escápulaEl compromiso de este músculo produce una gran limitación de la movilidad cervical especialmente de la rotación. Los pacientes se quejan de cuello rígido y doloroso. Produce dolor referido en el ángulo del cuello, a lo largo del borde vertebral de la escápula y parte posterior del hombro. Figura 2.
Criterios diagnósticosAunque es reconocido como una entidad clínica legítima, como se mencionó en la introducción el SDM no tiene criterios diagnósticos codificados desarrollados sobre la base de estudios multicéntricos internacionales o reuniones de consenso de expertos (7).
Entre los criterios que se emplean con mayor frecuencia están los redefinidos por Simons et al. en 1999, de acuerdo al cual un SDM se pueden diagnosticar si cinco criterios mayores y por lo menos uno de tres criterios menores se cumplen (15) Tabla 4.
Criterios diagnósticos de sdm de simons et al. 1999
| Criterios mayores: | Criterios menores: |
|---|---|
| a. Dolor espontáneo localizado. | a. Reproducción del dolor y sensaciones alteradas por presión en el PG. |
| b. Dolor espontáneo o alteraciones en la sensibilidad, en zonas de dolor referido esperadas para un determinado PG miofascial. | b. Provocación de espasmo de fibras musculares por palpación transversa o por inserción de la aguja en el PG. |
| c. Banda tensa, palpable en un músculo accesible. | c. Alivio el dolor por el estiramiento muscular o punción en el PG. |
| d. Dolor exquisito, localizado en un punto preciso en una banda tensa. | |
| e. Disminución del rango de movimiento en el que participa el músculo. |
Se puede hacer el diagnóstico de SDM si cinco criterios mayores y por lo menos uno de tres criterios menores se cumplen.
Sin embargo varios autores coinciden en que las características más importantes clínicamente para hacer el diagnóstico de SDM incluyen la identificación de la banda tensa y la reproducción de la queja del dolor espontáneo a la presión del PG (16) Tabla 5.
Estudios de laboratorio e imágenesNo hay exámenes de laboratorio ni imágenes que confirmen el diagnóstico de SDM (3). Estudios de electromiografía con electrodos de superficie muestran que los músculos que tienen PG están inicialmente fatigados, se fatigan mucho más rápidamente y se agotan antes que los músculos normales (7). Estudios de Simons y colaboradores han descrito algunas alteraciones en la EMG usando registros de alta sensibilidad en la región del PG, en la cual se demuestra la existencia de actividad eléctrica anormal de la placa motora, con la aparición de descargas intermitentes de potenciales de mayor amplitud que lo normal, lo que sugeriría una hiperactividad de la placa motora (3). Esta hiperactividad sería secundaria al aumento de liberación de acetilcolina desde la terminación nerviosa.
Diagnóstico diferencialMuchos de los diagnósticos que deben ser diferenciados del SDM pueden coexistir con éste y proveer de estímulos que funcionen como activadores o perpetuadores de estos, especialmente la fibromialgia (7,10). Los PG son significativamente más frecuentes en pacientes con fibromialgia que en la población general (7). La distinción entre uno y otro requiere de un cuidadoso examen físico ya que los PG son en sí sensibles, para buscar la presencia de bandas tensas y dolor referido, características que diferencian los PG de los puntos sensibles de la fibromialgia (10).
También es muy frecuente encontrar PG en la cabeza y cuello en pacientes que se quejan de cefalea tipo tensional y migraña y pueden comportarse como activadores de la sintomatología. Un estudio realizado por Giamberardino mostró que en pacientes con migraña, con PG en los músculos cervicales cuyas áreas de dolor referido coincidían con el sitio de migraña, el tratamiento de los PG con infiltración versus placebo reducía significativamente tanto el dolor del PG como los síntomas de la migraña por un período de más de 60 días (27). Tabla 6.
Diagnóstico Diferencial En Sdm En General.
| 1. Trastornos articulares: artrosis. |
| 2. Trastornos inflamatorios: polimiositis, polimialgia reumática, artritis reumatoide. |
| 3. Trastornos neurológicos: radiculopatía, neuropatía de atrapamiento. |
| 4. Trastornos regionales de tejidos blandos: bursitis, epicondilitis. |
| 5. Trastornos discogénico: enfermedad degenerativa del disco, hernia núcleo pulposo. |
| 6. Dolor referido visceral: gastrointestinal, cardíaco, pulmonar, renal. |
| 7. Trastornos psicológicos: depresión, ansiedad, trastornos del sueño. |
| 8. Fibromialgia o dolor crónico generalizado. |
El tratamiento precoz es importante para evitar la compensación por otros músculos de la unidad funcional. La unidad muscular funcional son grupos de músculos que trabajan juntos para ejercer un vector de fuerza o estabilizar un segmento. Cuando un músculo desarrolla un PG deja de cumplir su rol eficientemente, ya que la BT limita el movimiento (10). Cuando esto ocurre, otros músculos deben compensar estas pérdidas y quedan expuestos entonces a sobreuso, acortamiento y a desarrollo de PG (10), por lo que es frecuente encontrar PG satélites en otros músculos de la unidad funcional cuando el dolor es crónico. Inicialmente el tratamiento se enfocará en la disminución del dolor y en la inactivación de los PG para lo cual se han usado distintas modalidades de terapias físicas combinadas con técnicas de liberación miofascial y de masaje.
La segunda etapa se debe enfocar en la recuperación de la amplitud de movimiento, en la corrección de los déficits biomecánicos y en el fortalecimiento muscular de acuerdo a los hallazgos del examen físico de cada paciente para restablecer el equilibrio entre los músculos que trabajan como una unidad funcional. La elongación y estabilización cervical así como el reentrenamiento postural son partes fundamentales del tratamiento.
En una tercera fase el paciente debe continuar con un programa de ejercicios en su casa. Los pacientes con dolor miofascial cervical deben ser educados acerca de los factores que pueden contribuir a la generación de su dolor y pérdida de movilidad, así como también estrategias específicas para la mantención de posturas y uso apropiado de la mecánica corporal durante el trabajo y las actividades de la vida diaria. Se deberá realizar una evaluación ergonómica en el puesto de trabajo cuando se sospeche que este es generador de dolor para recomendar las modificaciones de mobiliario que sean necesarias junto a recomendaciones de posturas, pausas laborales frecuentes y ejercicios de elongación (10). Figura 3.
Entre los tratamientos más usados y difundidos están:
- 1.
Spray y estiramiento:Esta técnica consiste en la aplicación de varios ciclos de frío mediante un spray de cloruro de etilo “en la zona de dolor referido”, seguida de la elongación pasiva de los músculos comprometidos (3,19).
- 2.
Relajación postisométrica:Consiste en contraer contra resistencia el músculo tenso desde su longitud máxima indolora de 3 a 10 segundos y a continuación fomentar su elongación (7,15).
- 3.
Liberación por presión:Anteriormente denominada compresión isquémica, consiste en la aplicación de presión progresiva por 15 segundos en el PG hasta encontrar resistencia y disconfort del paciente.
- 4.
Infiltración de los PG:Pareciera ser el método más efectivo para inactivar el PG, ya sea con anestésicos locales o con aguja seca. No se ha evidenciado una diferencia significativa entre la punción seca y la inyección de un anestésico local (3,20,21). La mayoría de los autores no recomienda el uso de infiltración con corticoides.
- 5.
Infiltración con Toxina Botulínica
A pesar de que varios autores reportan alivio del dolor con la infiltración de PG con Toxina botulínica, no existen pruebas concluyentes que apoyen el uso de ésta en el tratamiento de SDM (20,22,24). Su mayor utilidad estaría en el tratamiento de PG en músculos espásticos así como en la corrección de anormalidades biomecánicas relacionadas con el SDM (20,22).
- 6.
Fármacos
La mayoría de los expertos recomiendan el uso por vía oral de analgésicos, antinflamatorios no esteroidales, relajantes musculares, anticonvulsivantes y antidepresivos como tratamiento coadyuvante a la infiltración y fisioterapia (6). No se han demostrado beneficios claros en el tratamiento del dolor de cuello mecánico con algún fármaco en especial (20).
- 7.
Ejercicios
Existe evidencia de que los ejercicios específicos de elongación y fortalecimiento enfocados en el cuello y los omóplatos serían efectivos para el tratamiento del dolor cervical crónico (25,26).
El SDM agudo generalmente es localizado o regional y se resuelve espontáneamente o con medidas simples como calor, masaje, elongaciones o infiltraciones.
En el SDM crónico se obtiene una significativa mejoría cuando además del tratamiento del dolor con fármacos y/o terapias físicas se corrigen los factores estructurales, posturales y ergonómicos y se tratan las condiciones médicas subyacentes que afectan la función muscular como el hipotiroidismo. Sin embargo la recurrencia es muy frecuente (4,10) especialmente cuando no se corrigen los factores recién mencionados o no hay una buena adherencia del paciente a los tratamientos. Se les debe explicar que los beneficios no son inmediatos.
ConclusionesEl SDM es un cuadro de DME muy frecuente, controvertido y complejo que debe ser considerado en el diagnóstico diferencial de síndromes dolorosos. El diagnóstico se basa en la presencia de puntos gatillo dentro de una banda muscular tensa, cuya presión produce dolor local y referido que el paciente reconoce como su molestia. El diagnóstico se basa exclusivamente en la historia y examen físico. El cuadro responde favorablemente cuando el tratamiento está dirigido no solo a la inactivación del punto gatillo para el control del dolor sino que además a la eliminación o corrección de los factores desencadenantes o perpetuantes.
La autora declara no tener conflictos de interés, en relación a este artículo.