INTRODUCCIÓN
La vasectomía está hoy día establecida en el mundo moderno como una técnica segura de contracepción masculina. Mediante una cirugía que se realiza de forma ambulatoria y con anestesia local, el varón puede acceder de forma asequible a una situación de azoospermia excretora, que le permita disfrutar de la relación sexual sin miedo a embarazos no deseados1.
Habitualmente, ese varón toma la decisión de vasectomizarse como una solución definitiva a su forma de planificar la descendencia. Otras veces, sin haber tenido hijos, tiene tan claro que no los desea, que solicita su esterilización voluntaria para relacionarse sin trabas de tipo barrera para la anticoncepción.
Acontece sin embargo que, a veces, aquella decisión que se tomó como definitiva ante un cambio en la situación personal, o de relación, o de la situación psicosocial2, hace necesario replantear la reproducción y, por ende, la situación de esterilidad de ese varón.
En la actualidad, un vasectomizado arrepentido o un vasectomizado que busque descendencia, tiene las siguientes opciones para intentar conseguirla:
- Mediante una adopción.
- Mediante inseminación de la esposa con semen de dador anónimo.
- Utilizando directamente técnicas de fertilización in vitro, obteniendo espermatozoides testiculares o epididimarios.
- Mediante microcirugía: vasovasostomía bilateral.
Desde nuestra visión de especialistas en reproducción humana, las soluciones mencionadas en primer lugar (adopción e inseminación de dador anónimo) deberían ser dejadas para el final y por orden inverso, recurriendo al banco de semen sólo si no conseguimos que la pareja se reproduzca utilizando sus propios gametos u optando por la adopción si todo falla.
Vemos también que ante una situación de pareja en que uno de sus miembros (el varón) es el que tiene el factor de esterilidad (que decidió voluntariamente), si se opta directamente por TRA, la mayor parte de la carga agresiva e invasiva recae en el otro miembro de la pareja, sometiendo a la mujer a tratamientos hormonales agresivos, hiperestimulación ovárica, anestesia general, una punción o varias para obtención de ovocitos, y la importante carga psíquica de verse agredida de este modo para conseguir un embarazo que, de otro modo, hubiera surgido espontáneamente como consecuencia de su relación de amor.
Por tanto, nuestra consideración es que la cirugía debería ser la primera opción del varón, que fue quien decidió esterilizarse quirúrgicamente. Esta cirugía, que en el siglo pasado se desarrollaba habitualmente ingresado en medio hospitalario, bajo anestesia general y con unas tasas pobres de resultados, fue evolucionando hacia el final del siglo XX y, por supuesto, se consagra en el siglo XXI como una cirugía que se puede realizar de forma ambulatoria bajo anestesia local, con unas tasas de resultados positivos (evidencia de espermatozoides en el fluido seminal) superiores al 75%.
Por ello, si podemos simplificar el acto quirúrgico, sistematizándolo como una actuación ambulatoria, realizándolo bajo anestesia local y si podemos ampliar las expectativas (en cuanto a resultados) de la actuación quirúrgica añadiendo al acto de la reconstrucción microquirúrgica de la vía seminal interrumpida:
- Un abordaje del testículo y extracción de pulpa testicular.
- La comprobación de la presencia de espermatozoides.
- La criopreservación de lo obtenido para, en caso de fracaso de la microcirugía, recurrir a TRA: microinyección espermática intraovocitaria (ICSI).
Veremos los resultados conjuntos: gestaciones obtenidas.
A: las espontáneas.
+B: las obtenidas mediante TRA utilizando el semen del paciente ya intervenido, con espermatozoides, pero que no ha conseguido embarazo por que el número no es suficiente o por causas mixtas.
+C: las acontecidas como resultado de TRA utilizando los espermatozoides obtenidos en el mismo acto quirúrgico para ICSI.
Ante estos resultados, propugnamos que ante la necesidad de resolver el problema que se origina en una pareja con el varón vasectomizado, pero que tiene deseos de descendencia, la técnica más recomendable ante esta situación clínica sería la reversión de la vasec tomía con criopreservación sistemática de espermatozoides testiculares.
MATERIAL Y MÉTODOS
Fueron intervenidos 48 pacientes que aceptaron este programa mixto mediante la firma del consentimiento informado para una vasovasostomía bilateral más una extracción de espermatozoides testiculares (TESE). Todos aceptaron la congelación de gametos, en caso de obtenerlos, durante 1 año.
Las cirugías se realizaron de forma ambulatoria y bajo anestesia local. La vigilancia de los resultados seminológicos se llevó a cabo durante 8 meses, revisando el semen a los 1, 2, 4, 6 y 8 meses, y se continuó la vigilancia y control de pacientes a partir de ese momento durante 1 año natural, esperando embarazos.
La distribución por edad de los pacientes fue entre 30 y 49 años, con una media de 40,3 años, siendo por número e intervalos en años la siguiente: 8 (30-34), 14 (35-39), 15 (40-44) y 11 (45-49). Ningún paciente fue menor de 30 años ni llegó a los 50 años.
La distribución por edad al realizarse la vasectomía fue entre 20 y 43 años, con una media de 32,2 años, siendo por número e intervalos en años la siguiente: 2 (20-24), 12 (25-29), 20 (30-34), 7 (35-39) y 7 (40-43).
El tiempo trascurrido entre la vasectomía y la realización de la vasovasostomía fue máximo de 22 y mínimo de 1 años, con una media de 8,2 años, siendo la agrupación según intervalos obstructivos: corto (1-5 años, n = 12), medio (6-10 años, n = 22), largo (11-15 años, n = 10) y muy largo (16-22 años, n = 4).
La causa en la demanda de reversibilidad de la vasectomía hacia vasostomía fue: nueva pareja (n = 45; 93,75%), misma pareja (n = 3; 6,25%). En estos 3 pacientes, la solicitud de cambio fue por problema sexológico, mejora del estatus económico y fallecimiento de un hijo.
La distribución por edad de las cónyuges fue de entre 22 y 42 años, con una media de 31,4 años, siendo por número e intervalos en años la siguiente: 4 (20-24), 13 (25-29), 21 (30-34), 8 (35-39) y 2 (40-43). Si analizamos las edades de las cónyuges con respecto a edades de riesgo tenemos, para los datos clásicos del siglo XX (> 34 años, 20,8%; < 35 años, 79,2%), cuando la línea de corte para el descenso de la esperanza de fertilidad estaba en los 35 años y nosotros obtenemos para < 35 años n = 38 y para > 34 años n = 10. Pero si, por el contrario, analizamos los datos de que disponemos con los criterios de reproducción respecto a añosidad femenina del siglo XXI (> 36 años, 12,5%; < 37 años, 87,5%) nosotros obtenemos para < 37 años n = 42 y para > 36 años n = 6, con lo que los porcentajes de mujeres añosas quedarían notablemente modificados.
En relación con el número de hijos previos del varón, nuestros resultados fueron: 0 hijos (n = 4; 8,3%), 1 hijo (n = 9; 18,75%), 2 hijos (n = 21; 43,75%), 3 hijos (n = 13; 27%), 4 hijos (n = 1; 2%) (total = 48; 100%). Los datos referentes a la cónyuge fueron: 0 hijos (n = 35; 73%), 1 hijo (n = 7; 14,5%), 2 hijos (n = 6; 12,5%), (total = 48; 100%). Esta disparidad entre varón y mujer se explica por la causa en la demanda de vasovasostomía.
Técnica quirúrgica
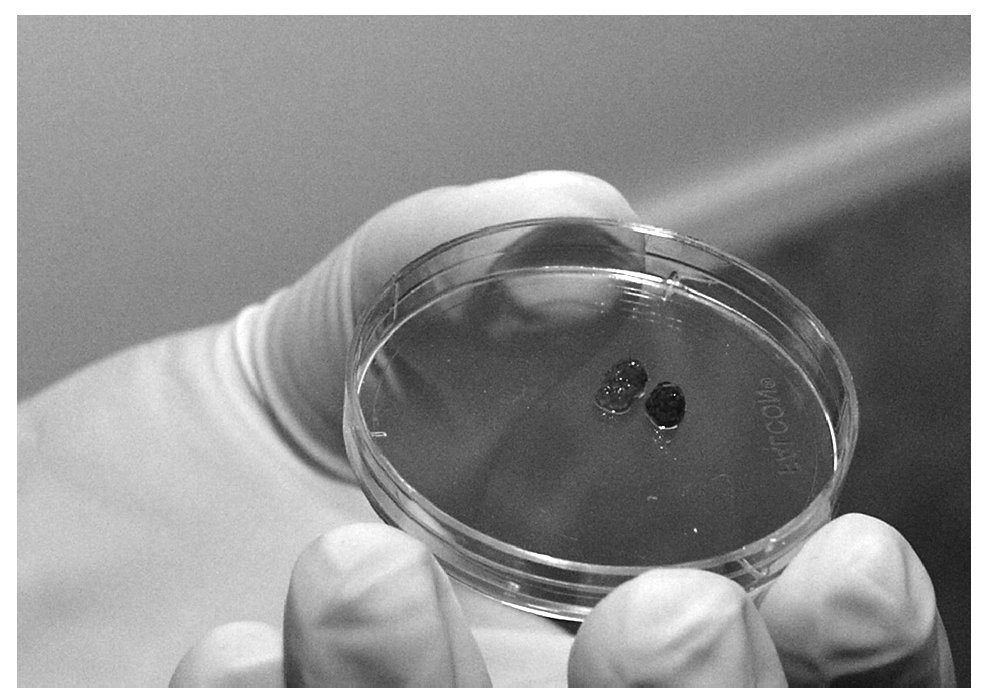
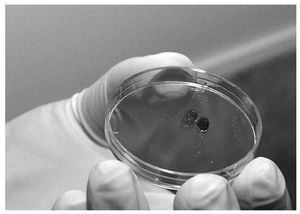
En todos los casos, la preparación del paciente fue: posición en decúbito supino; tricotomía; infiltración de ambos pedículos testiculares en el ángulo inguinoescrotal; aplicación zonal antiséptica con povidona iodada; fijación del pene al hipogastrio con esparadrapo; abordaje por escrototomía longitudinal bilateral; disección por planos y hemostasia cuidadosa. Primero, se realiza un lado, incidiendo por planos hasta la capa parietal de la túnica vaginal; apertura de ésta; incisión de túnica albugínea; leve disección a punta de tijera subalbugínea; leve expresión de la gónada para hacer protruir pulpa testicular; exéresis de ésta con tijera de Metzenbaum. La pulpa testicular obtenida se deposita en una placa de Petri estéril y es enviada a laboratorio para observación en fresco de una alícuota de lo extraído (fig. 1). Laboratorio informa al equipo quirúrgico de:
Figura 1. Pulpa testicular en placa de Petri.
- Presencia de espermatozoides.
- Presencia de espermatozoides móviles.
- Si el material enviado es suficiente para congelar con esperanza de descongelar con éxito, o por el contrario, se requiere más material.
Una vez que laboratorio da por buenas las muestras enviadas, se procede al cierre de la túnica albugínea con Vicryl Rapide 4/0, mediante sutura continua.
A continuación se explora el conducto deferente, en el que se puede encontrar o no un granuloma, con o sin material de sutura incluido, y en otras ocasiones simplemente un solución de continuidad. Una vez identificada la zona, se realiza disección de ésta partiendo de los cabos reconocibles del conducto deferente, fijándolos con una pinza de campo. Resección macroscópica de áreas de fibrosis y granulomas toscos. Individualización de los 2 cabos (proximal y distal) de los conductos deferentes y referenciación con sendos puntos de Vicryl Rapide.
Utilizamos un microscopio binocular Optomic de fijación a pared, con aumentos de 10× y 16×. Se procede a microdisección de los cabos con microtijera y micropinza, liberando la adventicia sólo en 2 mm, y éstos se refrescan con bisturí n.º 11 hasta observar con nitidez la luz de los conductos deferentes, diferenciando con total claridad el plano mucoso3.
Se realizan pruebas de permeabilidad. En el cabo distal, mediante cánula de Advocat de calibre 25 Gauge, conectada a una jeringuilla de 10 ml cargada con suero fisiológico: se cateteriza la luz del conducto deferente y se inyecta suero por ella. El paciente debe experimentar sensación de líquido frío en la uretra posterior, "en el sitio donde se nota la eyaculación". En el cabo proximal, la comprobación de la permeabilidad se basa exclusivamente en la presencia de fluido seminal en el conducto deferente. Una vez comprobada la presencia de dicho fluido, se procederá a la microsutura. Cuando no encontramos fluido seminal, intentamos cateterizar el conducto deferente en sentido proximal y lavar con mucha suavidad con suero fisiológico. Si aun así no conseguimos encontrarnos con fluido testicular, volvemos a resecar el conducto deferente en sentido proximal, tantas veces como sea, hasta llegar a epidídimo. Cuando acontece que se nos "acaba" el conducto deferente y llegamos al epidídimo sin obtener fluido, procedemos directamente a epididimovasostomía, yendo a buscar un asa tubular en la que se aprecie directamente la presencia de fluido, dada la transparencia de dicho túbulo.
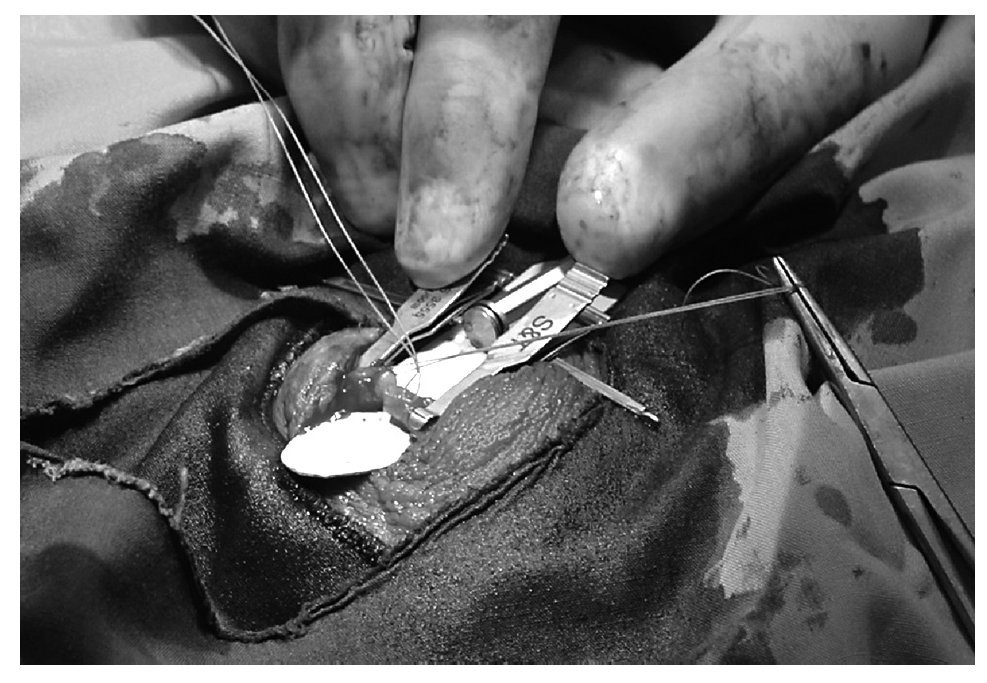
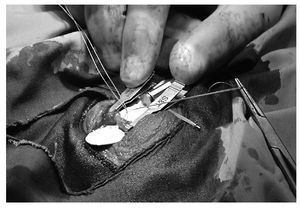
Utilizamos el aproximador de cabos de Goldstein, que nos es de gran ayuda, tanto en la inmovilización de éstos como en el enfrentamiento de las luces. Asimismo, este aproximador permite girar en un momento dado todo el conjunto sin crear tracciones en las suturas y así proceder a dar los puntos en la parte inferior de los conductos (fig. 2).
Figura 2. Aproximador de Goldstein.
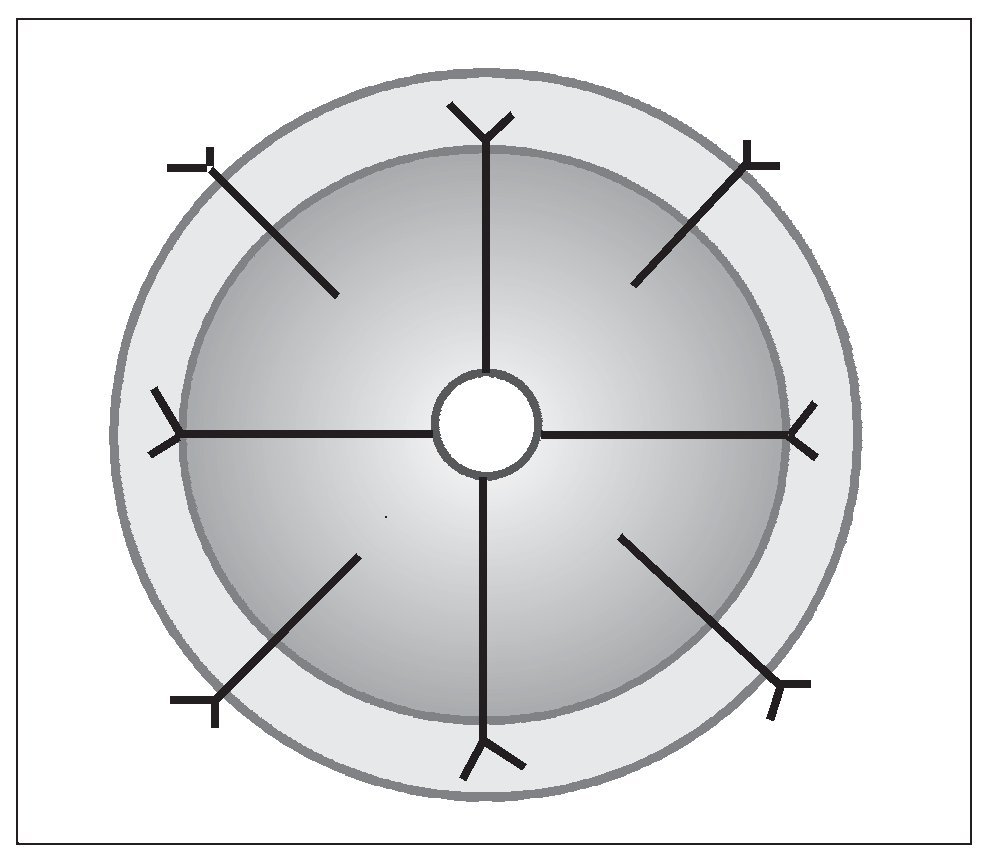
Para la microsutura, utilizamos la técnica del biplano sencillo4 que llevamos más de 15 años utilizando de forma sistemática, y que, como ventajas, nos ofrece la hermeticidad combinada con la sencillez, con un bajo número de puntos. Esto nos permite también recurrir a materiales de sutura de un grosor algo superior a los habituales (8/0), con lo que su resistencia es notablemente mayor, evitando con ello la posibilidad de ruptura de hilos, con las consiguientes pérdidas de tiempo y de seguridad en el cirujano (fig.3).
Figura 3. Esquema de sutura en "biplano sencillo".
Daremos 4 puntos en bloque muscular + mucosa y 4 puntos intermedios adventicia + muscularis. Se comprueba la hermeticidad con la simple observación de la estanqueidad de la sutura, al no observar salida de fluido testicular entre los puntos. Una vez realizada esta comprobación, se procede a la retirada del aproximador de cabos.
La técnica de cierre habitualmente es muy sencilla. Si no hay sangrado activo ni hemorragia en sábana, cerramos los planos de tejido celular subcutáneo a puntos sueltos con Vicryl Rapide 4/0. En la piel escrotal, también utilizamos puntos sueltos de Vicryl Rapide 4/0. Ante la menor presencia de sangrado en el momento del cierre, dejamos en las proximidades de la gónada y de la zona de intervención un drenaje de Pen-Rose de aproximadamente 6 mm de grosor. Se fija a piel escrotal mediante un punto de Vicryl Rapide, dejando los cabos largos, lo que facilitará su retirada pasadas 24 h.
Se lavan las heridas quirúrgicas con solución salina fisiológica y a continuación se las impregna con povidona iodada. Se colocan gasas secas de 20 × 20 alrededor del escroto, cubriéndolo en su totalidad. Se pone un suspensorio escrotal que fija las gasas con firmeza y da compresión al escroto.
RESULTADOS
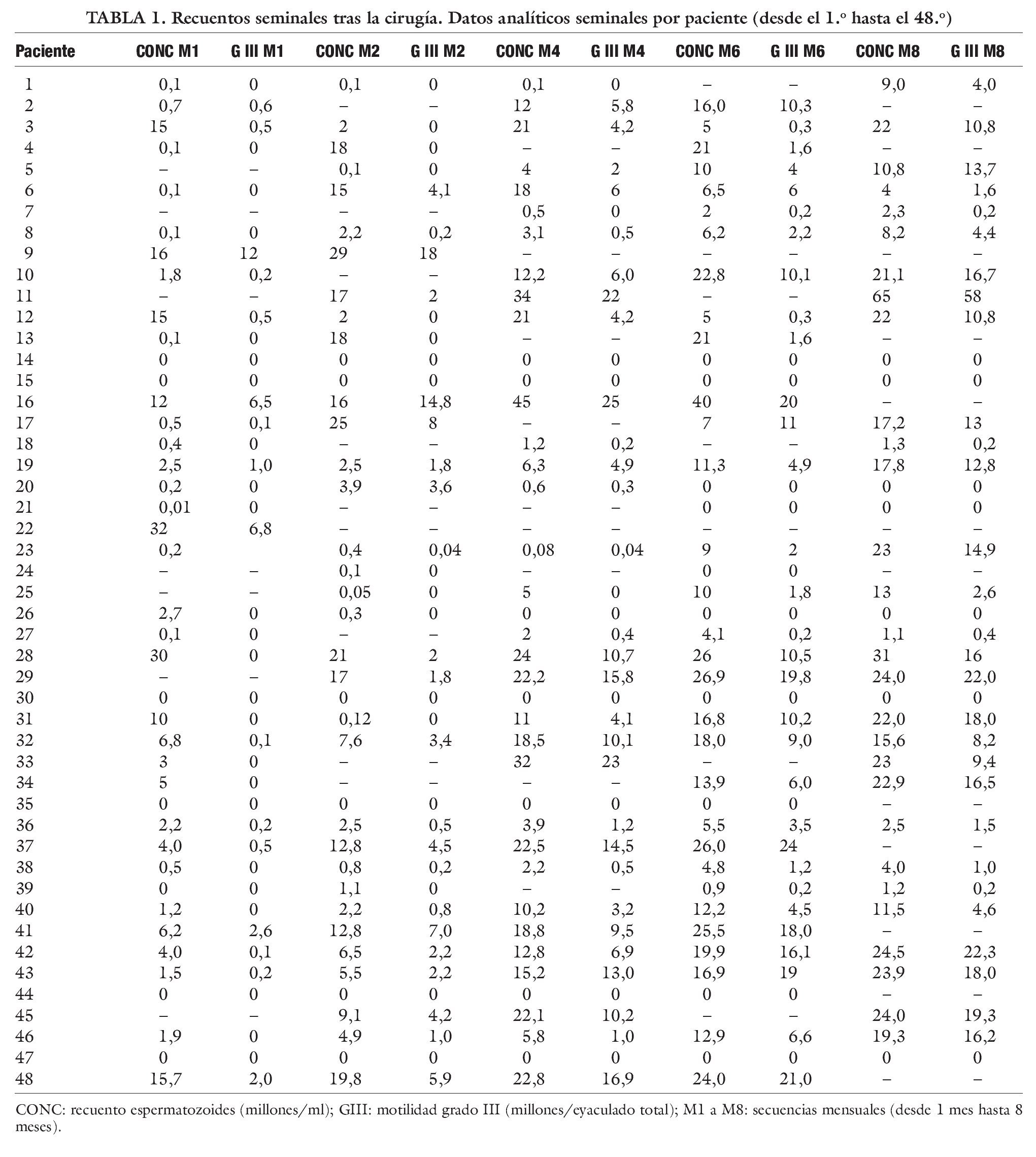
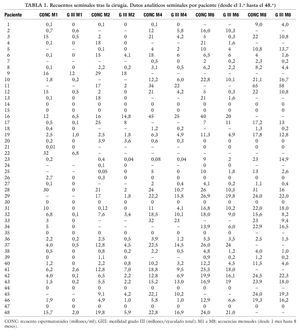
En la tabla 1 se detallan los datos semiológicos obtenidos tras el seguimiento de nuestros pacientes. Vistos dichos resultados seminales, planteamos en primer lugar la presencia (n = 41; 85,5%) o no presencia (n = 7; 14,5%) de espermatozoides en eyaculado en los pacientes intervenidos. Los estudios seminales por grupos cualitativos finales tras la cirugía se expresan según la siguiente distribución: euespermia (n = 17; 35%), oligozoospermia (n = 13; 27%), oligozoospermia grave (n = 4; 8,3%), criptozoospermia (n = 5; 10,4%), azoospermia (n = 9; 18,75%), total (n = 48; 100%).
En lo referente a la consecución de embarazos, éstos fueron espontáneos en 22 casos (45,8%), por inseminación intraconyugal en 3 casos (6,25%), por ICSI/TESE en 2 casos (4,16%), por ICSI/semen en 1 caso (2,08%), total ICSI en 3 casos (6,25%), total TRA en 6 casos (12,5%). Destacamos: total embarazos en 28 casos (58,3%) y total abortos en 1 caso (2,08%). Lo que se traduce en total de niños en casa en 27 casos (56,25%).
DISCUSIÓN
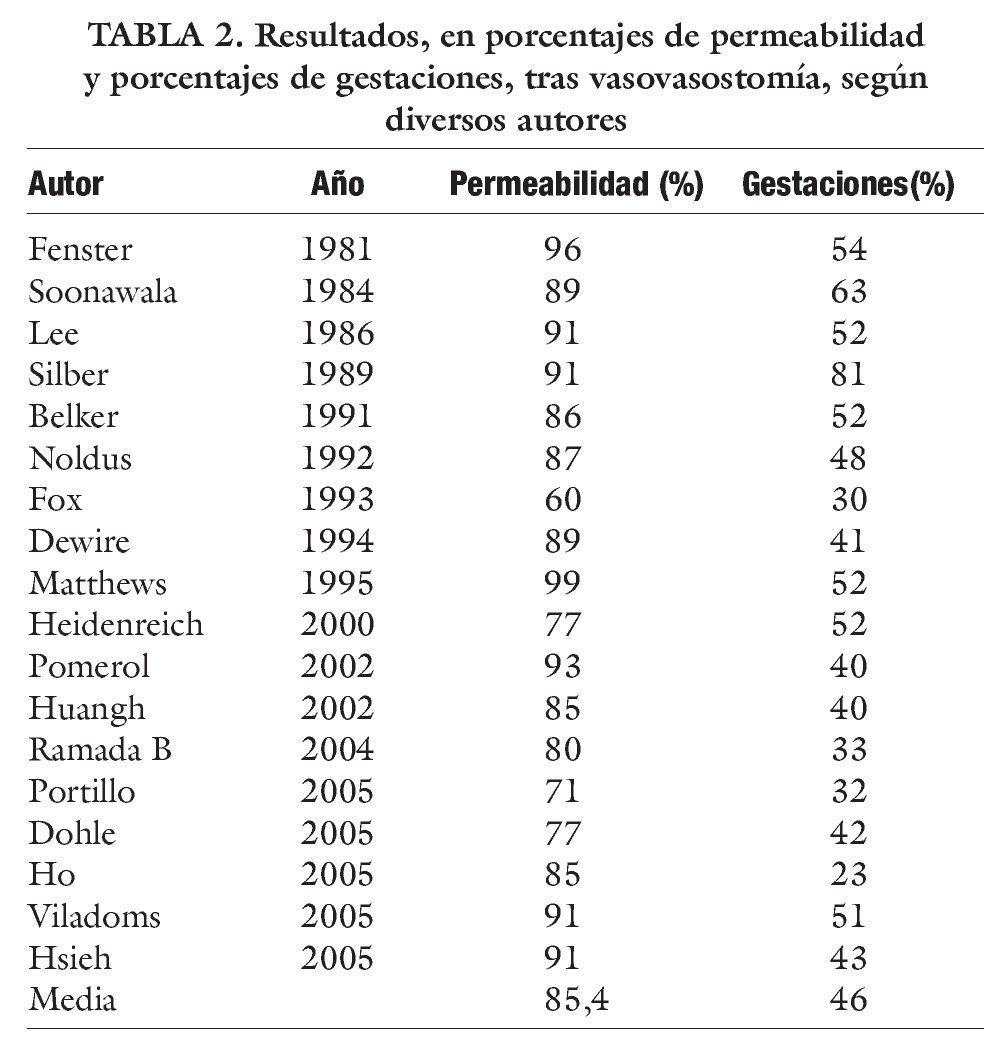
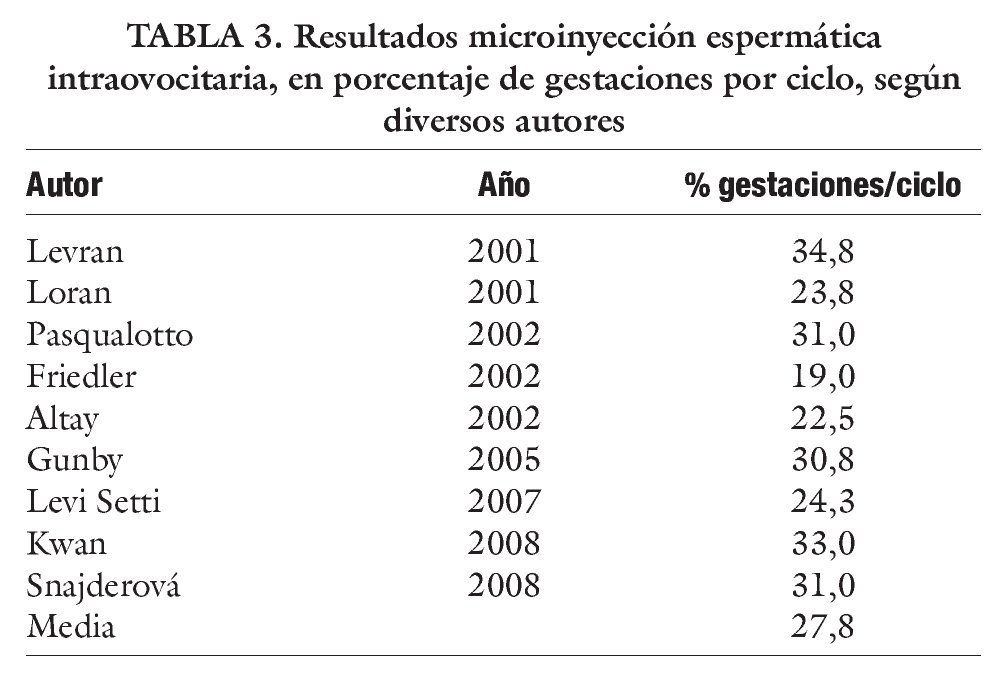
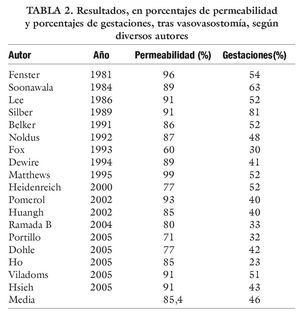
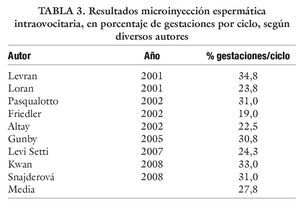
En la tabla 2 se reflejan una serie de datos de varias publicaciones respecto a resultados de porcentajes de permeabilidad y porcentajes de gestaciones tras vasovasostomía5. Y en la tabla 3 resultados en ICSI, según diferentes autores, reflejados en porcentaje de gestaciones por ciclo. Si comparamos los porcentajes medios de gestaciones, de acuerdo con los autores consultados, para ICSI (27,8%) y vasovasostomiía "clasica" (46%) frente a nuestra técnica mixta de vasosvasostomía (58%), todo parece indicar que la vasovasostomía con TESE sistemática sería la técnica de primera indicación ante el vasectomizado con deseos de descendencia, al presentar mayor porcentaje de eficacia, sin suponer un significativo aumento de la invasividad del procedimiento quirúrgico.
CONCLUSIONES
La vasectomía es fruto de una decisión que tomó un miembro de la pareja en un momento de su vida, cuya consecuencia es una situación de esterilidad. La solución a esa esterilidad no debería repercutir con agresividad médica en el otro miembro de la pareja, salvo que sea científicamente necesario.
La vasovasostomía microquirúrgica, ya de por sí, presenta unos resultados en cuanto a embarazos superiores a las técnicas de reproducción asistida. En cualquier caso, las TRA estarían indicadas y vigentes en casos de urgencia, patología demostrada (masculina o femenina), añosidad y fracaso de microcirugía previa.
La incorporación sistemática de TESE a la vasovasostomía microquirúrgica dejaría preparadas todas las eventualidades para el caso de ser necesarias y ahorraría agresividad al proceso. Los resultados obtenidos hacen que nos parezca indicado propugnar su sistematización.
Todo ello nos hace considerar que la vasovasostomía con TESE sistemática es la técnica de primera indicación ante el vasectomizado con deseos de descendencia.
Correspondencia: Dr. F. Juárez del Dago Pendás.
Gabinete de Urología y Andrología.
Avda. Mesa y López, 54. 35010 Las Palmas de Gran Canaria. España.
Correo electrónico: gabinete@urologiayandrologia.com