Durante los últimos años, debido a la frecuencia de las lumbalgias y a su alto coste económico, se ha elaborado una serie de guías, dirigidas a los pacientes y a los médicos que nos enfrentamos al tratamiento cotidiano del dolor lumbar.
Esta guías utilizan para su elaboración una metodología científica, basada en la evaluación rigurosa de los artículos escritos sobre lumbalgia, y su finalidad es ayudar a la toma de decisiones en el campo del diagnóstico y el tratamiento.
En 1983, cuando la Quebec Task Force inicia sus trabajos, que se publicarían posteriormente en 19871, la idea que se tenía de la lumbalgia en los EE.UU. y en el resto del mundo era que se trataba de un problema benigno, y sin gran importancia clínica. Hoy día sabemos que, después de la gripe, la lumbalgia es la segunda causa por la que se consulta a un médico2: por cada episodio de lumbalgia se acude al médico una media de 2,8 veces. Este número de visitas es mayor si el grupo estudiado son quiroprácticos o cirujanos ortopédicos.
La lumbalgia, por tanto, se ha revelado como un problema económico de primer orden que genera unos costes muy elevados. Algunos expertos sugieren que los costes directos o indirectos producidos por el lumbago en los EE.UU. exceden de los 50 billones de dólares/año3.
La principal contribución de la Quebec Task Force fue demostrar que, en las lumbalgias inespecíficas (excluidas las secundarias a tumores, infecciones, enfermedades inflamatorias, síndrome de cola de caballo y fracturas, entre otras), el objetivo primordial era la reincorporación a la actividad normal en el menor tiempo posible. Este concepto es el mismo que utiliza el cardiólogo cuando aconseja a un paciente que ha sufrido un infarto que reanude su actividad física, una vez restablecido del período agudo de su ataque.
En 1994, Bigos et al4 publican una nueva puesta a punto sobre las lumbalgias agudas en adultos, editada por el Departamento de Salud y Servicios Humanos de los EE.UU. Las principales contribuciones de esta guía son las siguientes: el estudio inicial de un paciente con lumbalgia aguda debe ir dirigido a detectar problemas graves, como tumores, infecciones, síndrome de cola de caballo y fracturas; por tanto, ante una lumbalgia debe realizarse un interrogatorio dirigido, así como una exploración que excluya un proceso grave y, una vez descartados estos procesos, tranquilizar al enfermo. Estos síntomas y signos son los denominados red flags por la bibliografía americana y se recogen en la tabla 1.
En el estudio de Van Den Hoogen et al5 sobre los síntomas y signos de tumoraciones espinales se comprueba cómo las preguntas que se deben realizar al paciente ante una lumbalgia (red flags-tumor; tabla 1) presentan una especificidad del 70% y una sensibilidad del 50%. En la misma dirección se había expresado Deyo et al 3 años antes6, cuando tras estudiar 2.000 lumbalgias afirmaban que en personas de menos de 50 años, sin pérdida de peso ni historia previa de cáncer, o que respondían a una terapia convencional, en el 100% de los casos se podía descartar la existencia de un tumor.
En cuanto a los síndromes como el de cola de caballo, la aparición de alteraciones en la micción, la incontinencia fecal con disminución del tono del esfínter anal, la anestesia en silla de montar en el ano, el periné y el área genital asociados con una debilidad motora progresiva en las piernas y con alteración en la marcha permiten un diagnóstico bastante exacto.
Para las fracturas vertebrales una historia reciente de traumatismo, el uso de inmunosupresores, en especial esteroideos, y la edad del paciente permiten sospechar que estamos ante un aplastamiento vertebral.
En cuanto a las infecciones espinales, una historia previa de infección bacteriana reciente, el uso o abuso de drogas por vía parenteral, la inmunosupresión por la toma de esteroides o por ser portador de un trasplante o del virus de la inmunodeficiencia humana pueden orientar a este diagnóstico; si además el paciente presenta fiebre y dolor o sensibilidad a la palpación vertebral, puede estimular a descartar la existencia de una espondilodiscitis.
En ausencia de datos positivos que apunten hacia un problema grave, la mayoría de las lumbalgias suele ser benigna, y como indica la Guía Americana de Bigos de 1994, ante una lumbalgia aguda, sin criterios de red flags, se debe recomendar al paciente, como máximo, 4 días de reposo en cama, pues más tiempo conlleva que el paciente crea que es portador de una enfermedad importante. Es más, se debe estimular al paciente a incorporarse a la actividad laboral lo antes posible, recomendar iniciar ejercicios aeróbicos, evitando durante 2 semanas los que utilicen los músculos extensores del tronco.
En cuanto a pruebas diagnósticas, la radiografía u otras técnicas de imagen, así como la analítica, no suelen ser de ayuda en las primeras 4 semanas de una lumbalgia, pero si ésta es persistente, por encima de un mes de duración, sí estaría indicado realizar, al menos, un estudio radiológico simple.
Otro problema serían los pacientes que, además de padecer una lumbalgia, presentan una ciática. Los pacientes con ciática suelen recuperarse más lentamente que aquellos con lumbalgia aguda sin ciática, y en principio no requieren más estudio que los pacientes con una lumbalgia aguda. Siguiendo a Bigos, diremos que el 80% de los pacientes con ciática se recupera totalmente con o sin cirugía. Serían candidatos a ser intervenidos los sujetos con lumbociática de 3 meses de duración, con una ciática progresiva y evidencia de compromiso radicular manifestada por una irritación ciática, corroborada la lesión neurológica por una prueba radiológica. Por tanto, se beneficiarían de la cirugía los pacientes con un síndrome ciático persistente, en los que las manifestaciones clínicas radiculares son concordantes con las imágenes radiológicas y además se acompañan de daño estructural neurológico. En los últimos años, desde la Guía Bigos hasta la actualidad ha ido apareciendo en la bibliografía médica una serie de artículos que hacen referencia a los factores pronósticos de una hernia discal operada, cuyos factores pronósticos positivos, según distintos autores, serían: la ausencia de alteraciones psicosociales7, una escala analógica visual del dolor (EAV) igual o por encima de 7, dolor nocturno, ausencia de cirugía de columna previa, y evidencia clara en la resonancia de una afección neurológica provocada por una hernia discal8-11.
Otros factores de gran importancia incluyen la cobertura de seguro sanitario, factores sociales y la situación laboral del paciente12.
Vucetic et al13, en un estudio prospectivo de 160 pacientes intervenidos por una hernia discal lumbar, utilizando el análisis de regresión, determinan los factores predictivos de la evolución en una hernia discal. El dolor intenso y extremo, junto con signos de Lasègue cruzados positivos, así como el desplazamiento y compresión de las raíces nerviosas observados con la resonancia magnética nuclear (RMN), la ausencia de comorbilidad, la cirugía espinal previa y la limitación de la movilidad por la intensidad del dolor son los mejores predictores de encontrarse una hernia discal en el momento quirúrgico.
Para otros autores como Roach et al14 la conjunción del dolor que dificulta conciliar el sueño, o que lo interrumpe, y del dolor radicular que se incrementa al caminar es un factor pronóstico de la existencia de una hernia discal, con una sensibilidad del 87% y una especificidad del 50%.
Wittenberg et al15 demuestran que no existe correlación entre el déficit neurológico y el tamaño del prolapso herniario. Estas investigaciones concluyen que las imágenes de prolapso de una hernia discal observadas en la RMN no se deben de usar como indicador quirúrgico a menos que exista una clara correlación con los hallazgos clínicos.
Para Ackerman et al16 y Deyo et al17 los hallazgos en el acto quirúrgico de secuestro junto con el anillo fibroso roto era un elemento predictor de la mejoría del dolor, tras la cirugía, a los 2 años de ésta.
Herron y Turner18, Herron et al19 y Spengler20, en una serie amplia de pacientes, demuestran el valor de los tests o cuestionarios de índole psicológica para predecir los resultados de una hernia discal intervenida. Así, la vuelta al trabajo en los 2 años siguientes a la cirugía estaba determinada por una ausencia de depresión y falta de estrés en el trabajo.
En 1996 Waddell et al21 publican las recomendaciones sobre lumbalgia aguda del Real Colegio de Médicos de Inglaterra. Las principales contribuciones de esta nueva guía son: a) la identificación de una serie de factores que hacen que una lumbalgia se cronifique; b) el estudio de una lumbalgia debe incluir aspectos psicológicos y sociales, y c) el concepto de fracaso de la primera línea de tratamiento y las recomendaciones de que algunos pacientes deben ser referidos al especialista para recabar una segunda opinión. La guía inglesa o de Wadell aporta a las guías sobre lumbalgia la necesidad de abordar su tratamiento desde una perspectiva integradora de la biología y los aspectos psicosociales del enfermo. Rompe así con el concepto clásico mecanicista en el que la enfermedad se atiene a unos parámetros de etiología-patogenia-diagnóstico-tratamiento-resolución 22.
Un año después, en 199723, aparece la guía de Nueva Zelanda, donde se identifican claramente los aspectos psicosociales en las lumbalgias entre 2 y 4 semanas. Son los signos predictores de cronicidad y pueden estar presentes ya en la primera visita que realizamos al paciente. Estos aspectos son los denominados en la bibliografía banderas amarillas, o yellow flags, y su presencia en el paciente nos orienta hacia la posibilidad de que la lumbalgia se vaya a cronificar. Hay que recordar que entre el 5 y el 10% de las lumbalgias se cronifican (duración mayor de 12 semanas), lo que genera aumento del coste personal, sanitario y social. Por otra parte, para abordar este problema se requiere un planteamiento multidisciplinario, en el que se estudien los aspectos biológicos, psicológicos, sociales, ocupacionales, así como la financiación que este problema genera. El mayor riesgo personal, laboral y psicosocial no está en la cronificación del dolor, sino en la cronificación de la incapacidad.
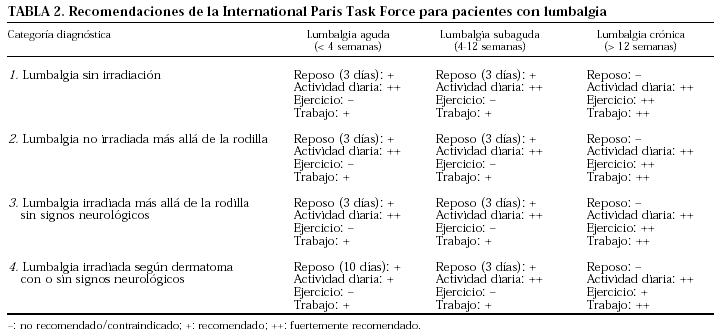
En 2000 se han publicado las recomendaciones de la International Paris Task Force24 sobre las lumbalgias, que están referidas fundamentalmente al reposo, las actividades de la vida cotidiana, el ejercicio y la realización de una vida laboral normal, y que aparecen resumidas en la tabla 2.
En principio, la International Paris Task Force divide las lumbalgias en cuatro grupos desde el punto de vista descriptivo:
1. Lumbalgia sin irradiación.
2. Lumbalgia con dolor irradiado hasta la rodilla.
3. Lumbalgia con dolor irradiado por debajo de la rodilla, pero sin déficit neurológico.
4. Lumbalgia irradiada a la pierna por un dermatoma preciso con o sin signos neurológicos.
Asimismo, las divide en tres grupos desde el punto de vista de su duración:
Agudas: duración inferior a 4 semanas.
Subagudas: duración entre 4 y 12 semanas.
Crónicas: duración superior a 12 semanas.
En las lumbalgias agudas de las categorías diagnósticas 1, 2 y 3 el reposo en cama nunca debe ser estimulado o prescrito, pero puede ser autorizado si el dolor es intenso. El reposo, si se lleva a cabo, debe ser de corta duración (unos 3 días) y a ser posible realizado de forma intermitente, más que de forma continua. Después de 3 días de reposo en cama, se debe estimular al paciente a realizar las actividades de forma progresiva.
El reposo en cama está contraindicado en lumbalgias subagudas y crónicas en las categorías diagnósticas 1, 2 y 3, y debe ser eliminado si se encuentra a algún paciente que aún esté haciéndolo.
Los pacientes en la categoría 4, en los que el dolor es tan intenso como para justificar el reposo en cama durante 10 días, y que no han conseguido abandonarlo incluso con una terapia analgésica adecuada, deben ser enviados a un especialista para realizar una valoración del dolor lumbar.
Uno de los aspectos más importantes estudiados en la International Paris Task Force sobre lumbalgia es la relación entre el mundo laboral y el dolor de espalda. Éste es un ámbito complejo y de difícil abordaje para todos los estamentos tanto médicos como no médicos y, por supuesto, para los reumatólogos. Cada vez más, y así lo atestiguan los trabajos de Nordin et al25, existe una serie de factores predictivos determinantes de la recuperación y vuelta al trabajo en pacientes con dolor de espalda, en especial en las lumbalgias de tipo muscular. Siguiendo a Nordin et al26 podemos afirmar que los factores que predicen una falta de buena respuesta al tratamiento y, por tanto, un retraso al incorporarse al trabajo son: a) alteración de la marcha; b) alta percepción propia de su discapacidad, y c) existencia de comorbilidad. De estos tres, el que guarda más relación es la existencia de comorbilidad. Por tanto, ante una lumbalgia muscular, si el paciente tiene alguna otra alteración (las más frecuentes son estiramiento y contusiones en otras parte del cuerpo diferentes de la zona lumbar, enfermedades discales cervicales, bursitis de hombro, alteraciones de rodilla, enfermedades respiratorias como el resfriado común, enfermedades gástricas del tipo de las gastroenteritis, enfermedades mentales como depresión o distrés emocional, enfermedades circulatorias y cardíacas, y arteriosclerosis), las posibilidades de recuperarse y volver al trabajo disminuyen de forma clara.
Conclusiones
La evaluación crítica de la bibliografía, llevada a cabo durante los últimos años, ha conducido a cambiar muchas de nuestras antiguas ideas acerca de la lumbalgia. Este cambio no ha tenido influencia solamente conceptual, sino que también se plasma en la práctica y ayuda en gran medida a los médicos implicados en su abordaje. Estamos en una época en la que la evidencia, aún insuficiente, crece cada día, y cada nueva aportación es un paso más que nos acerca al correcto tratamiento de la persona con dolor lumbar.