Introducción
El dolor de espalda es una causa de sufrimiento muy frecuente; aproximadamente el 10-20% de la población de los EE.UU. presenta dolor de espalda cada año, y el 70% de la población a lo largo de su vida adulta desarrollará dolor lumbar. De acuerdo con la Arthritis Foundation, el 40% de las visitas a los neurocirujanos y ortopedas se debe a esta causa1,2.
Solamente en el 10-15% de casos3 se puede llegar a saber la causa que lo provoca; es más, sus manifestaciones clínicas no son el reflejo de la gravedad o la causa de las mismas, y así nos podemos encontrar con pacientes que, con mínimas lesiones, relatan un dolor insoportable y otros con enfermedades graves e incluso mortales que inicialmente presentan síntomas dolorosos de escasa intensidad. Estos hechos pueden deberse a la complejidad de las estructuras óseas, nerviosas y musculares causantes del dolor axial4 y también porque el dolor es una experiencia personal y subjetiva, con una variabilidad interindividual en respuesta a estímulos aparentemente similares.
El dolor se define como «una experiencia sensorial y emocional desagradable asociada con daño tisular real o potencial, o descrita en los términos de dicho daño». De esta definición de Bonica5 se desprende que el dolor tiene un doble componente: sensitivo y afectivo. Podríamos decir que un estímulo provoca una sensación que se manifiesta como algo no placentero (el dolor), que sin embargo, en ocasiones, se produce en ausencia de estímulos que lo provocan; en estas situaciones nos referimos al dolor psicógeno6,7. Por el contrario, algunas personas no expresan dolor en situaciones en las que otras refieren dolores insufribles. Así, durante la Segunda Guerra Mundial, algunos soldados heridos gravemente en las playas de Anzio8 no presentaban dolor y rehusaban el uso de morfina. Observaciones como las anteriores nos llevan a concebir el dolor como una expresión compleja donde se mezclarían estímulos nociceptivos (sensación) junto con una evaluación y una respuesta a estos estímulos. Melzack fue el primero que desarrolló la teoría del dolor en términos biológicos y lo definió como una función nociceptiva moderada por el sistema nervioso central9, que recibe los impulsos aferentes provocados en los sensores neuronales y vehiculados por el sistema nervioso periférico, donde se sintetiza la información y se emiten impulsos eferentes, vehiculados también mediante el sistema nervioso periférico, hacia los músculos, vasos sanguíneos y órganos.
Pero antes de analizar el origen o la fuente del dolor lumbar es preciso hacer una pequeña introducción a la biomecánica de la columna lumbar.
Biomecánica de la columna lumbar
Muchas lumbalgias se deben a las fuerzas que se ejercen sobre la columna lumbar a través de ciertos movimientos o incluso con la adopción de posturas perniciosas en reposo. Pero antes de analizar estos datos debemos introducir el concepto de «unidad espinal funcional de la espalda» (FSU)10. Las FSU están formadas por dos vértebras adyacentes, con su correspondiente disco intervertebral y sus elementos de unión, y a su vez se pueden dividir en parte anterior y parte posterior. La parte anterior está compuesta por el cuerpo vertebral, el disco intervertebral y los segmentos de unión; la parte posterior la componen el resto de las estructuras de esta unidad. La función de la porción anterior es la de absorción de impactos, mientras que la posterior está más relacionada con la movilidad. Las articulaciones interapofisarias actúan como un pivote o distribuidor de cargas y funciones entre estas dos porciones. Una parte importante de las FSU anteriores es el cuerpo vertebral lumbar: su estructura con respecto al disco intervertebral es seis veces más rígida, tres veces más gruesa y se deforma la mitad. La estructura del disco vertebral permite absorber los impactos siguiendo diversos ejes, sin alterarse.
Aunque la principal función de las articulaciones interapofisarias sea la de pivote, puede soportar, además, cargas importantes, dependiendo de la movilidad de la columna. Según diversos autores, el 25% de las cargas axiales es absorbido por estas estructuras, pero si la columna se hiperextiende estas articulaciones reciben el 30% de la carga, y también se ven afectadas en los movimientos de flexorrotación anterior11.
En los últimos años, mediante estudios epidemiológicos exhaustivos, los expertos del Institute for Occupational Health and Safety (NIOSH) han comprobado cómo una serie de movimientos, al recoger objetos del suelo, provoca lumbalgia12, que genera una serie de alteraciones biomecánicas que al alterar el equilibrio de las FSU provocan lesión estructural sobre las mismas.
Los principales movimientos generadores de lumbalgia, según NIOSH, son: movimientos en flexión anterior, flexión con torsión, trabajo físico duro con repetición, trabajo en un medio con vibraciones y trabajo en posturas estáticas. Analicemos estos movimientos desde el punto de vista biomecánico.
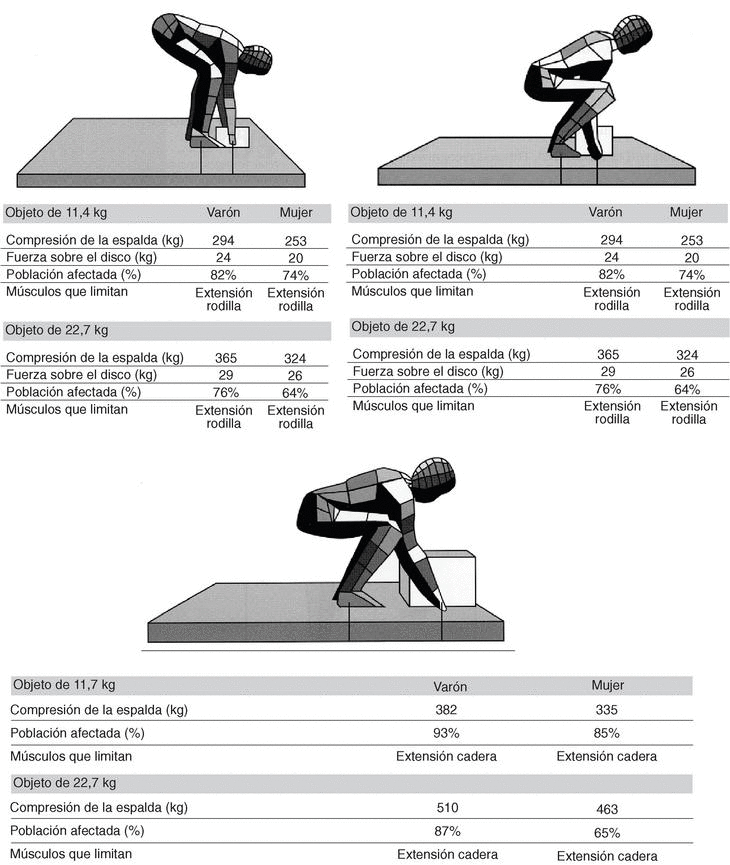
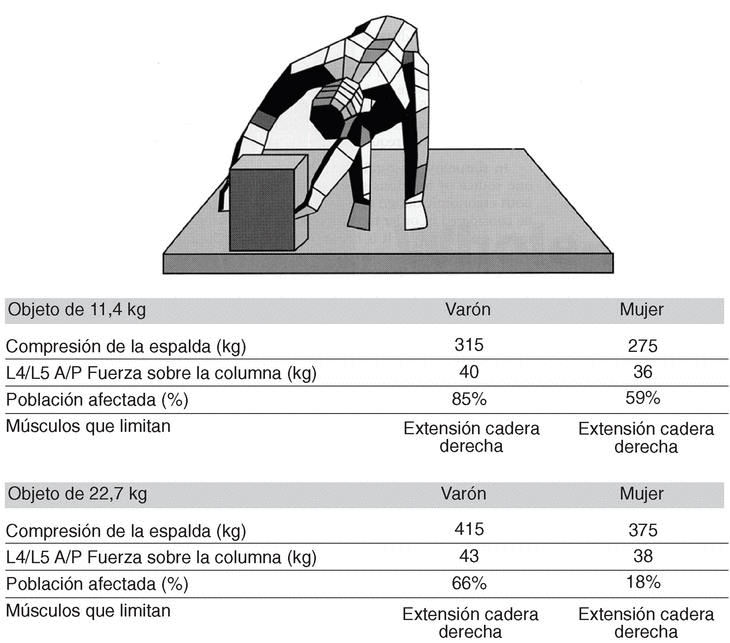
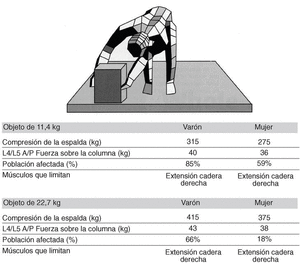
Elevación de objetos desde el suelo (figs. 1a-c y 2).
Figura 1. a) Levantamiento con inclinación hacia delante; b) levantamiento en cuclillas; c) levantamiento con inclinación hacia delante y en semicuclillas. (Modificada de Chaffin DB. Postural considerations and lifting limits. En: Musculokeletal disorders in the workplace. St Louis: Mosby-Year Book Inc., 1997.)
Figura 2. Levantamiento asimétrico lateral desde el suelo. (Modificada de Chaffin DB. Postural considerations and lifting limits. En: Musculokeletal disorders in the workplace. St Louis: Mosby-Year Book Inc., 1997.)
Como podemos comprobar en la figura 1 al recoger un objeto del suelo, en distintas posturas y con distintos pesos, se ejerce una serie de fuerzas de compresión sobre la columna lumbar. A modo de resumen se puede afirmar que más que la postura (parado [fig. 1a]; en cuclillas [fig. 1b]) lo más beneficioso para la columna lumbar sería recoger objetos con poco peso, teniendo en cuenta que cuanto más cercano esté al eje vertebral menos presión se ejercerá sobre la columna (figs. 1a y b). Al aumentar la distancia del objeto en el plano horizontal, se ejercen presiones francamente perniciosas para la columna (fig. 1c). Este fenómeno se acentúa al realizar movimientos de flexorrotación de columna, como se expone en la figura 2; por ello la recomendación del NIOSH para recoger pesos del suelo con movimientos de flexorrotación es que éstos deben ser un 30% menores que el peso recomendado para ser elevado en el plano sagital11,13.
Pero no solamente el movimiento puede ser perjudicial sobre la columna lumbar, sino que también el reposo y las posturas adoptadas en el mismo pueden ser el inicio del dolor lumbar. Las cargas ejercidas sobre la columna lumbar disminuyen cuando se está sentado con soporte posterior; disminuyen también si se respeta el grado de lordosis fisiológica de la columna lumbar, de modo que aquellos asientos con una inclinación de 110° o con soportes posteriores de dicha zona ejercen menor presión lumbar.
Fuente u origen anatómico del dolor lumbar
Los nociceptores son los sensores neuronales provocadores de los impulsos, que después se interpretan como sensación de dolor y que están situados en todos los tejidos del organismo. Con respecto a la columna vertebral, se pueden encontrar en:
1. Los discos intervertebrales.
2. Articulaciones interapofisarias.
3. Huesos y periostio.
4. Músculos, tendones y ligamentos.
5. Raíz nerviosa, ganglio dorsal, duramadre y vasos.
Disco intervertebral
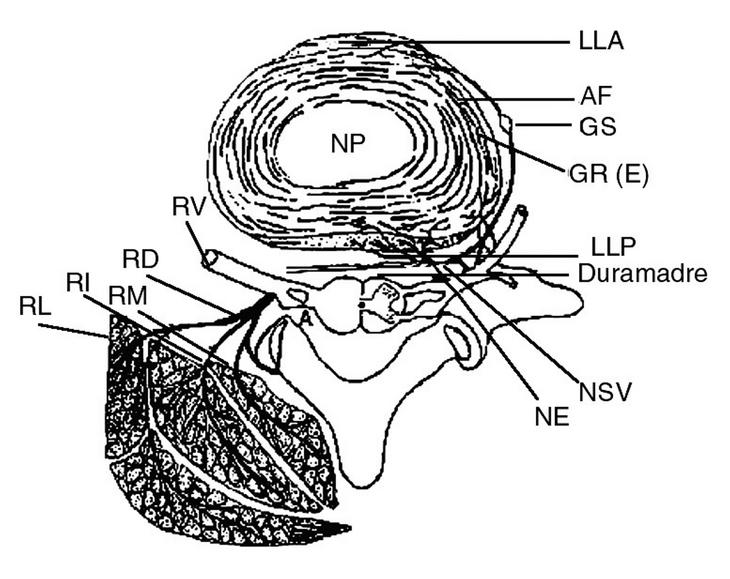
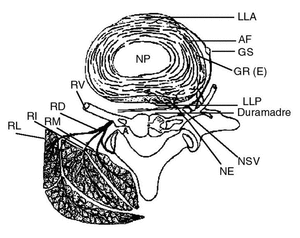
Desde los trabajos de Hirsch14 se sabe que la inyección de suero salino hipertónico en el disco intervertebral provoca un dolor profundo en la parte baja de la espalda similar al descrito por los pacientes con lumbago. Sin embargo, el mecanismo causante del dolor era desconocido, ya que durante años se creyó que en el núcleo pulposo y en las fibras del anillo fibroso no había terminaciones nerviosas. En los últimos años estudios anatómicos e histoquímicos más detallados han demostrado terminaciones nerviosas situadas en la periferia del anillo fibroso15. Estas fibras proceden del nervio senovertebral, que además inerva el ligamento longitudinal posterior, la zona ventral de la duramadre y la zona posterior y posterolateral del anillo fibroso. La parte anterior y lateral del disco intervertebral están inervadas por la rama comunicante gris (fig. 3).
Figura 3. Inervación de los elementos posteriores de la espalda por la rama posterior del nervio espinal. El nervio senovertebral inerva las zonas posteriores del disco del ligamento longitudinal posterior y la duramadre. La rama gris aporta fibras al ganglio simpático, que inerva la parte anterior y lateral del anillo fibroso y el ligamento longitudinal anterior (LLA). El núcleo pulposo (NP) no presenta inervación. La inervación de los elementos posteriores de la columna procede de la rama posterior del nervio espinal, subdividido en rama lateral, medial e intermedio. LLP: ligamento linfoposterior; NE: nervio espinal; RV: rama ventral; RD: rama dorsal; RM: rama medial; RI: rama intermedia; RL: rama lateral. (Modificada de Haldeman S. The neurophysiology of spinal pain. En: Haldeman S, editor. Principles and practice of chiropractic. Norwalk: Appleton and Lange, 1992.)
En condiciones fisiológicas la inervación procede del tercio externo del anillo fibroso. Sin embargo, los pacientes con lumbago crónico presentan un aumento de esta inervación. Como demuestra Freemont16, entre los pacientes con lumbalgia crónica se puede observar terminaciones nerviosas en la parte interna del anillo fibroso (46%) e incluso en el núcleo pulposo (22%). Estos nervios se suelen acompañar de pequeños vasos, aunque no en todos los casos.
Además, el disco intervertebral, al ser una estructura viva, absorbe nutrientes y agua. Durante la noche aumenta su tamaño y grosor al incrementarse el nivel de agua; por el contrario, a lo largo del día disminuye su tamaño al reducirse de igual modo su contenido en agua. Este hecho puede explicar por qué los pacientes con hernia discal presentan mayor dolor y un síndrome ciático más intenso a la hora de despertarse por las mañanas, disminuyendo estos síntomas transcurridas dos horas desde que se levantaron.
Articulaciones interapofisarias posteriores
Al igual que en el disco intervertebral, Mooney et al17 inyectaron suero salino hipertónico en las interapofisarias posteriores, desencadenándose lumbalgia con irradiación por la parte posterior del muslo y otros autores llegaron a la misma conclusión.
El origen del dolor en las interapofisarias posteriores se debe a la rica inervación de su cápsula articular18. Las fibras nerviosas de esta cápsula proceden de la rama posterior del nervio espinal. Los receptores nerviosos de estas fibras son similares a los observadas en otras articulaciones periféricas. En general, estos receptores emiten impulsos nerviosos ante el excesivo grado de movimiento articular, generando un reflejo muscular protector contra el mismo.
Músculo
La causa más frecuente de lumbalgia es desconocida, por lo que se denomina lumbalgia inespecífica, también conocida por otros autores como lumbalgia no relacionada con el diagnóstico. Aunque el origen del dolor en estas lumbalgias es desconocido, se cree que el espasmo o la contractura muscular son su causa. Los músculos paraspinales reciben sus ramas nerviosas (lateral, medial e intermedia) procedentes de la rama posterior del nervio espinal (fig. 3). Mediante estudios histoquímicos se han demostrado terminaciones nerviosas en estos músculos, que podrían ser el origen del dolor muscular19. Para algunos autores, mediante la exploración física se encuentran zonas de contractura que además presentan una actividad mioeléctrica elevada, aunque otros autores no han podido corroborar estos hechos20.
Hueso y periostio
El cuerpo de las vértebras recibe su inervación de los nervios procedentes de los ligamentos y de los músculos que los rodean. Estos nervios son sensibles a la torsión, al estiramiento o a la congestión vascular21.
Raíz nerviosa, ganglio dorsal y duramadre
Una raíz nerviosa en buen estado, es decir normal, no es fuente u origen de dolor radicular; sin embargo, si esta raíz nerviosa es comprimida o tensada previamente, al estirarla se provoca dolor. Éste sería el mecanismo provocador del dolor en la ciática. Podríamos, por tanto, decir que la ciática solamente se produce al estimular el nervio, si previamente éste ha sido torsionado o comprimido.
En definitiva, la inflamación de la raíz nerviosa y los tejidos que la rodean (duramadre) es la causa del dolor en la ciática22. En este sentido, se ha comprobado que en el líquido cefalorraquídeo de pacientes con hernia de disco y ciática existe un incremento de la concentración de neurofilamentos proteicos y proteínas S-100, lo que indica la existencia de un daño axonal y de las células de Schwann de los nervios afectados23.
Un mecanismo distinto es el dolor provocado en el ganglio dorsal. Devor demostró que sometiendo a animales a períodos cortos de vibración se observaban cambios ultraestructurales en este ganglio, lo que provocaba descargas neuronales, originarias del dolor. En este caso la vibración y no la compresión sería el origen del dolor24.
Mediadores inmunoquímicos
Los receptores nociceptivos son el origen de la sensación dolorosa lumbar. En condiciones normales, los movimientos fisiológicos de la columna lumbar no son percibidos como dolorosos, y ello es debido a que el grado de estímulo doloroso o umbral doloroso de estos receptores es alto. Si por una serie de condiciones patológicas (compresión, estiramiento, torsión) se libera una serie de sustancias inflamatorias, éstas actúan sobre los nociceptores, disminuyendo su umbral doloroso, y así los movimientos naturales de la columna lumbar son percibidos como dolorosos o displacenteros19,22.
Hay que recordar que el disco intervertebral es una estructura avascular, y sus componentes, las proteínas, nunca se han expuesto al sistema inmunitario. Según Olmarker et al25, el núcleo pulposo, al herniarse, demuestra propiedades inflamatorias, y se ha comprobado que este tejido incrementa la permeabilidad vascular, además de atraer leucocitos al área lesionada. Se han detectado varias citocinas en los discos herniados, así como acumulaciones de macrófagos y leucocitos26.
También se ha demostrado que existen mediadores químicos de la inflamación tales como la bradicinina, la serotonina y las prostaglandinas E2, sustancias que provocan dolor, y así se ha demostrado en voluntarios sanos que la inyección intradérmica de bradicinina provoca dolor, edema y eritema en la zona inyectada27. La inyección subdérmica de prostaglandinas y bradicinina provoca mayor dolor que cuando estos productos son inyectados por separado. La aspirina, un conocido inhibidor de la síntesis de prostaglandinas, es un excelente analgésico y este efecto se debería a que previene la sensibilización de los receptores nociceptivos por las prostaglandinas.
Pero además de los procesos inflamatorios, las estructuras lumbares, y en especial los cartílagos, siguen el proceso degradativo propio de la artrosis. Aunque el origen de la artrosis lumbar y, en especial, la degeneración discal no está bien establecido, en un principio se le dio una importancia capital al ambiente, a través de las fuerzas biomecánicas ejercidas sobre la columna lumbar, como previamente se ha expuesto; sin embargo, para algunos autores como Battié et al28, la degeneración discal puede ser explicada de forma básica por influencias genéticas y factores no previamente identificados. El mecanismo interno de la degradación discal probablemente sea similar al observado en la artrosis de las articulaciones periféricas y, así, se ha comprobado la presencia de metaloproteasas en los discos intervertebrales degradados o degenerados, sustancias que han sido implicadas en la destrucción del cartílago articular. No obstante, la relación entre los signos degenerativos vertebrales y el dolor es desconocida.
Mediadores neurogénicos
Como consecuencia de diversos estímulos (mecánicos o químicos) se produce en las neuronas aferentes una serie de sustancias que pueden agruparse bajo la denominación de neuropéptidos (sustancia P, somatostatina, colecistocinina, etc.). De ellas, la mejor conocida es la sustancia P. Esta sustancia se ha identificado en el sistema nervioso periférico y central, y se sabe que desempeña un importante papel en la modulación y transmisión de las señales dolorosas29. Así Nakamura-Cray y Smith, inyectando varias veces sustancia P en las patas de la ratas, provocaban un estado de hiperalgesia en la zona inyectada30. Por otra parte, si se inyecta sustancia P cerca de las terminaciones nerviosas de las articulaciones interapofisarias, se comprueba un aumento de los estímulos nerviosos espontáneos en esa zona.
Relación entre estrés y vías dolorosas
El dolor es un mecanismo de adaptación a diferentes situaciones, en las que, en condiciones extremas, es más importante inhibir el dolor que percibirlo, y así en situaciones de tensión o emergencia vital, cuando la percepción del dolor puede impedir salvar la vida, un mecanismo de adaptación eficiente es inhibir o bloquear las sensaciones dolorosas6.
Cada vez se conocen mejor los componentes anatómicos, endocrinos y psicológicos de este control de las vías eferentes o descendentes del dolor, y entre los componentes anatómicos de las vías descendentes se incluyen la sustancia gris periacueductal, la médula rostroventral, el fascículo dorsolateral y ventrolateral, los sistemas límbico y cortical, y los núcleos paraventriculares del hipotálamo6.
Pero, además, hoy día se sabe que en situaciones de estrés se desencadenan estímulos inhibidores del dolor sobre las estructuras anatómicas descendentes. Por otra parte, en situaciones de tensión o alarma se sintetiza una serie de sustancias cuya función es analgésica; así, en la médula suprarrenal y la hipófisis se producen encefalinas y betaendorfinas, sustancias con un alto efecto analgésico5.
El sustrato molecular y celular que posibilita la percepción del dolor configura un sistema cuya complejidad apenas alcanzamos a vislumbrar, que aumenta si se tiene en cuenta que no es algo estático, sino que cambia y se remodela en el tiempo. También suponemos que este sistema funciona correctamente, pero caben casi infinitas posibilidades de que pueda alterarse a cualquier nivel, tal como sucede en otras funciones y estructuras. Es de esperar que durante los próximos años se profundice en el conocimiento de la percepción del dolor en todos sus ámbitos, lo que nos proporcionará las armas necesarias para inhibir el dolor cuando éste se convierte en un enemigo capaz de limitar profundamente a una persona sin que haya un daño tisular real que lo justifique.