Particularidades en el comportamiento alimentario que favorecen la desnutrición de los niños con trastornos neurológicos
La alimentación es uno de los aspectos más controvertidos en pacientes con trastornos neuromotores (TN) y compromete en grado variable a sus familiares debido a que su comportamiento alimentario es complejo. Muchos afectados de tales trastornos tardan excesivo tiempo en ingerir una pequeña cantidad de alimentos, y sus familiares dedican mucho de su tiempo diario en dar de comer a sus hijos con TN, y en muchas ocasiones sienten gran insatisfacción, frustración y ansiedad por no haberlo logrado. Diversas alteraciones gastrointestinales que se comentarán en el presente artículo acompañan con frecuencia al cuadro básico de los niños con TN.
En los pacientes que padecen TN, la desnutrición sobreviene, en muchos casos, como consecuencia principal de la disfunción oral motora y la disfagia que padece al menos un 90% de ellos1-3. La mayoría de los pacientes afectados de TN y alteración de la función oral presentan una ingesta de alimentos insuficiente y pérdidas de nutrientes por las regurgitaciones y los vómitos. Estos problemas son más acentuados en quienes tienen alteración neurológica más grave, tal y como ocurre en pacientes con cuadriplejia espástica.
La incapacidad para autoalimentarse4 aumenta el riesgo de desnutrición y acrecienta el problema. En general, los pacientes con TN que han perdido la capacidad de autoalimentarse o tienen dificultades para ello tienen una disminución de peso corporal significativamente mayor que otros que no mantienen dichas funciones2,5. Otro factor muy importante que puede contribuir al estado de desnutrición es el aumento del gasto energético6-9, que puede deberse a la hipertonía muscular y los movimientos musculares involuntarios que muchos de ellos presentan7-9. En pacientes inmóviles, como es el caso de los afectados de cuadriplejia espástica, no se detecta tal aumento del gasto calórico.
Las dificultades en la autoalimentación se presentan como consecuencia de trastornos importantes en los nervios encargados del control del tono muscular y la motricidad voluntaria10,11. Esto explica también signos como hipotonía o ausencia del tono cervical, lateralización o caída de la cabeza, ausencia o disminución del reflejo de succión, alteraciones en el reflejo de "mordida" (trismo), exagerada protrusión de la lengua, gargarismo, disfagia y falta de coordinación motora mano-boca. Las mayores dificultades se advierten en el momento de introducir alimentación sólida, pues requiere reflejos motores complejos. Cuando hay lesión neurológica importante, puede estar afectada la capacidad de sincronizar los movimientos de succión, masticación y deglución con el cierre de la glotis12.
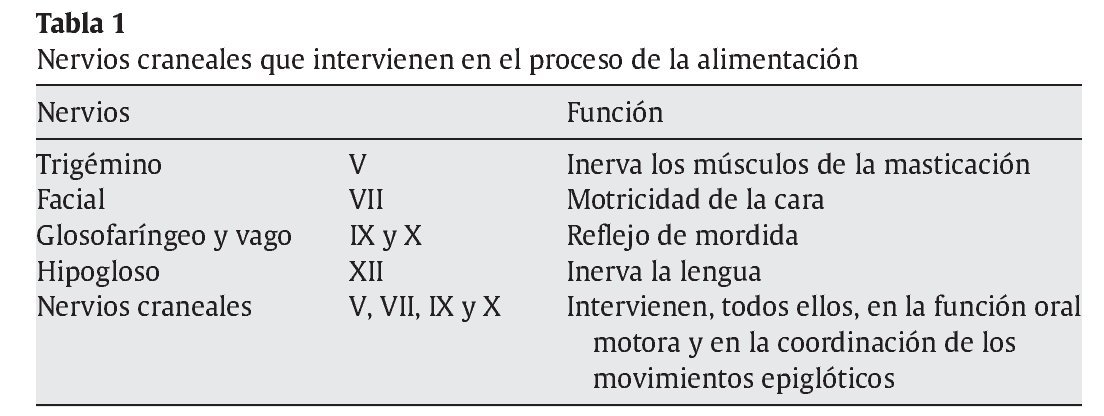
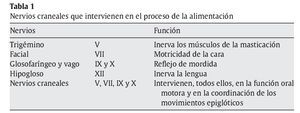
Las alteraciones del tono muscular y de la motricidad voluntaria se presentan en distintas formas clínicas: con predominio espástico y afección generalizada (tetraplejias), con afección de un hemicuerpo (hemiplejia) o con afección de las dos extremidades, superiores o inferiores (diplejia). Se describen también formas atáxicas y distónicodiscinéticas. Los cambios posturales ocasionados por las contracturas musculares anómalas dificultan aún más la alimentación en estos pacientes10. Además, la sordera, la ceguera, las deformidades, las distonías, los trastornos conductuales, etc., que pueden presentar estos niños dificultan la comunicación y la interacción necesarias para el acto alimentario. Es bien conocido que el proceso de la alimentación se realiza normalmente con la participación de los nervios craneales V, VII, IX, X y XII (tabla 1). Las dificultades en la alimentación pueden explicarse por la persistencia de reflejos alimentarios primitivos o regresión hacia ellos. Por su utilidad práctica, se hace necesaria en estos pacientes con TN la exploración cuidadosa de los pares craneales.
Otro problema frecuente es el estreñimiento, favorecido ya sea por la disfunción oral motora, el escaso consumo de fibras en la dieta, la ingesta de líquidos escasa o el tratamiento con algunas medicaciones que producen ese efecto secundario13,14. El estreñimiento puede aparecer, además, por la escasa o nula actividad física, lo que debilita los músculos abdominales. Si no se interviene, el estreñimiento puede hacerse crónico y producir anorexia, lo que contribuye aún más a la desnutrición.
La desnutrición puede sobrevenir también por la interacción de ciertos componentes de la dieta con algunos medicamentos.
Tratamiento nutricional del niño con TN
El tratamiento nutricional tendrá como base los requerimientos energéticos y de macronutrientes, vitaminas y minerales que se recomiendan para los niños por edad y sexo, con las adecuaciones que se precisen específicamente de la enfermedad, su grado y su severidad. Su cálculo ha de ir siempre precedido de una valoración del estado nutricional adaptada a las circunstancias concretas de estos pacientes15. En el conjunto de la anamnesis son de sumo valor la evolución psicomotora, la historia clínica y la historia dietética16, así como recabar datos fidedignos acerca de las particularidades en su comportamiento alimentario. El examen físico incluirá la valoración antropométrica y se prestará atención para detectar signos carenciales.
¿Cuál es su consumo actual de alimentos?
Los cálculos de la dieta se han de concebir en términos de "balance", considerando las ingestas y las pérdidas, el grado de hábito y nivel de actividad física del paciente, la calidad de su sueño y diversos indicadores indirectos de su gasto energético. Por ello la encuesta dietética será lo suficientemente explícita y, entre otras cuestiones, se recabará información acerca de17:
- Confección del menú, variedad.
- Calidad de los alimentos.
- Cantidades y proporción de los distintos nutrientes.
- Modo de preparación.
- Frecuencia de las tomas ofrecidas.
- Conservación de los alimentos.
Se trata, por lo tanto, de un cuestionario orientado a obtener información fiable sobre la evolución nutricional del niño, a fin de analizar la composición real de los alimentos que ingiere y comprobar si dichas ingestas se ajustan a las recomendaciones dietéticas vigentes18. A partir de este diagnóstico nutricional, se plantean los menús apropiados para cada caso y los modos de ofrecerlos.
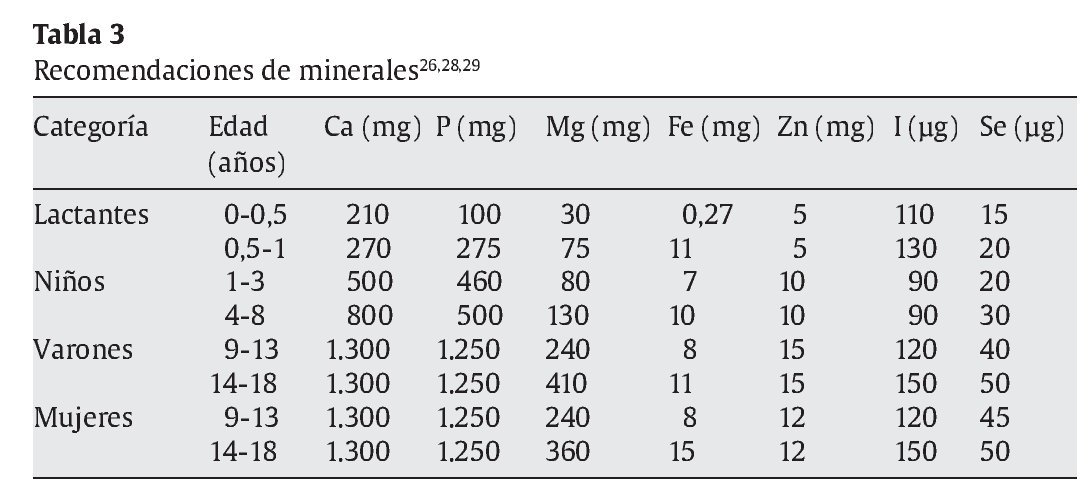
La deficiencia cualitativa y cuantitativa de la ingesta real de micronutrientes en pacientes afectados de TN es muy frecuente, lo que agrava los problemas de desnutrición y déficit alimentario (cantidad y calidad). Con frecuencia en estos niños se detectan deficiencias en minerales: fosfato, magnesio, calcio, hierro y cinc19. Su detección resulta de vital importancia para ofrecer un enfoque personalizado del tratamiento nutricional.
¿Cómo se alimenta?
Del mismo modo son importantes las preguntas que ayuden a los profesionales de la salud a detectar el comportamiento alimentario del niño, buscando respuesta, como mínimo, a las siguientes preguntas:
- ¿Quién alimenta al niño?
- ¿Cómo, cuándo, dónde?
- ¿Qué alimentos acepta bien y cuáles rechaza?
- ¿Cuánto tarda en alimentarse?
- ¿Con qué facilidad o dificultad lo hace?
- ¿Qué eventos ocurren durante la alimentación?
- ¿Qué llama la atención a los padres o a quienes lo cuidan?
- ¿En qué circunstancia ocurre, por ejemplo, una regurgitación, un vómito alimentario, dolor al deglutir, etc.?
- ¿Hay o se sospecha que hay signos de aspiración?
La respuesta a estas cuestiones es de vital importancia para aplicar las medidas correctivas pertinentes.
Cálculo de necesidades y recomendaciones dietéticas
Las necesidades nutricionales en niños y adolescentes están proporcionalmente aumentadas y varían en función de edad, peso, talla, grado de maduración sexual y circunstancias propias de cada paciente.
Agua
Las necesidades hídricas dependen de: a) el aporte de calorías, proteínas y solutos de la dieta; b) las pérdidas insensibles por la respiración y el sudor, y c) las pérdidas sensibles por la orina y las heces. En la tabla 2 se detalla un sencillo sistema para la estimación de los requerimientos hídricos en función de dichos parámetros y según la edad.
Energía
Las necesidades calóricas dependen del gasto energético basal (GEB), el efecto térmico de los alimentos, el grado de actividad física y las repercusiones propias del crecimiento. Existen diferentes sistemas para estimar el gasto energético total:
- Mediante calorimetría indirecta, basada en medir el oxígeno consumido por el organismo en una unidad de tiempo, se puede estimar el gasto energético en reposo del paciente.
- Otro sistema de estimación del gasto energético en niños es calculando el metabolismo basal mediante la fórmula creada por De Schofield20,21, que tiene en cuenta tanto las variables edad como sexo, peso (P) y talla (T):
0-3 años: (0,007 P) + (6,349 T) - (2,584) × 239 = kcal/día (varones) (0,068 P) + (4,281 T) - (1,73) × 239 = kcal/día (mujeres)
3-10 años: (0,082 P) + (0,545 T) + (1,736) × 239 = kcal/día (varones) (0,071 P) + (0,677 T) + (1,553) × 239 = kcal/día (mujeres)
10-18 años: (0,068 P) + (0,574 T) + (2,157) × 239 = kcal/día (varones) (0,035 P) + (1,948 T) + (0,837) × 239 = kcal/día (mujeres)
Asimismo, cuando no se tiene el dato de la talla se puede emplear la fórmula de la OMS22,23 para obtener el gasto energético diario:
0-3 años: 50,9 P - 54 (varones) o 61 P - 51 (mujeres)
3-10 años: 21,7 P + 495 (varones) o 22,5 P + 499 (mujeres)
10-18 años: 13,5 P + 651 (varones) o 12,2 P + 746 (mujeres)
El cálculo del gasto energético total (GET) se obtiene multiplicando el gasto energético basal (GEB) por el factor de actividad o de estrés (bajo, mediano, alto):
- Reposo en cama, 1 - 1,1 kcal/kg/día.
- Movimiento en la cama, 1,2.
- Por actividad, 1,6 kcal/kg/día.
- Por crecimiento, 5 kcal cada 1 g de incremento de masa corporal.
- Por traumatismo leve y cirugía simple, 10-25% kcal de más.
- Por cirugía mayor y quemaduras extensas, 100% kcal de más aproximadamente.
- A los prematuros se administrarán 80 a 130 kcal/kg/día
- A los recién nacidos de bajo peso se les calcula 130 a 150 kcal/kg/día.
Cuando, desde el punto de vista clínico, sea necesario recuperar el peso de un niño en un plazo determinado, se aportarán 8,2 cal/g de peso a recuperar dividido por el tiempo (días) necesario para dicha recuperación.
Macronutrientes
El aporte energético requerido para cubrir el GET se obtiene a partir de los principios inmediatos o macronutrientes energéticos.
Una dieta equilibrada para un niño de peso y talla promedio para su edad, sin restricciones concretas por circunstancias especiales, deberá tener aproximadamente:
- 12-15% de proteínas.
- 30-35% de grasa.
- 50-55% de hidratos de carbono.
Asimismo, una dieta equilibrada contendrá una relación determinada entre calorías proteicas y no proteicas (aproximadamente, 150-300 kcal no proteicas por cada gramo de nitrógeno ingerido; recuérdese que 1 g de nitrógeno equivale a 6,25 g de proteína).
En la edad pediátrica y la adolescencia, las necesidades proteicas deben ser individualizadas. Se tendrá en cuenta el incremento de la talla en las distintas etapas para calcular un aporte proteico adecuado en los momentos cruciales18. Asimismo, conviene tener presente la importancia de los aminoácidos aportados en la dieta. Para ello se debe conocer la composición de aminoácidos ingeridos en una variedad de alimentos de origen animal y vegetal para garantizar que no falten en la alimentación algunos aminoácidos como, por ejemplo, la taurina, aminoácido semiesencial y tan importante en los primeros meses de la vida por su papel en la maduración del sistema nervioso central, membranas funcionales como la retina, secreción de sales biliares y otras acciones trascendentales.
Vitaminas y minerales
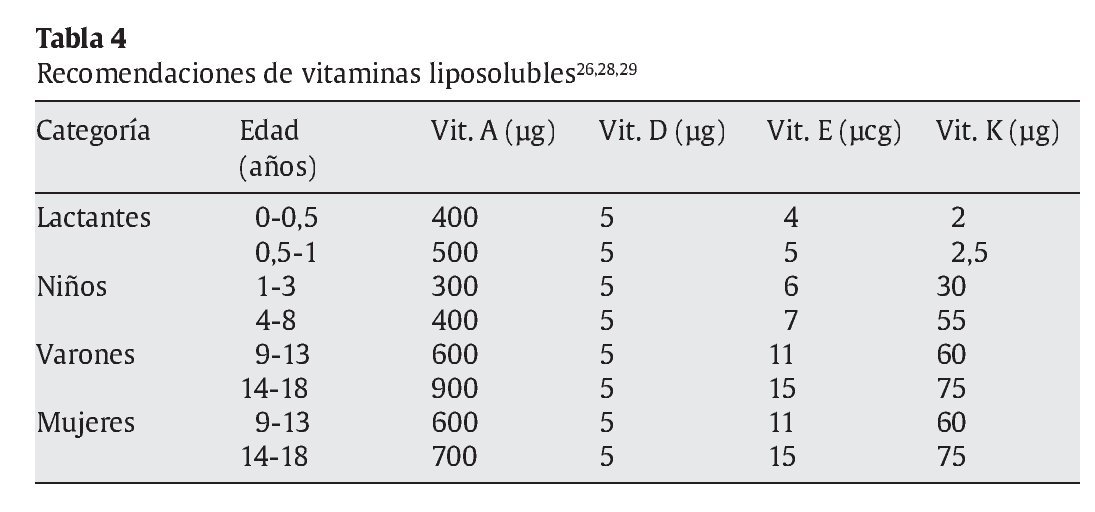
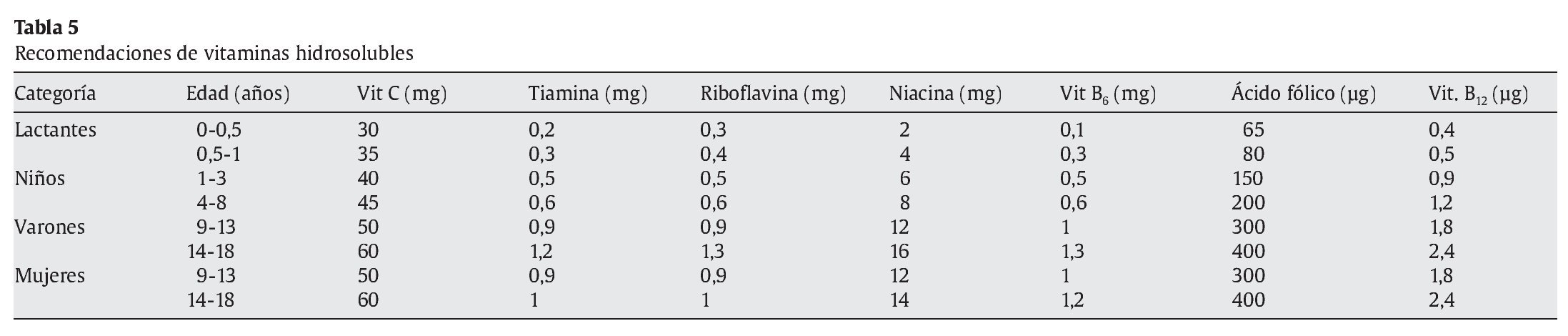
Se ha comprobado que algunas vitaminas hidrosolubles como tiamina, niacina y riboflavina cumplen funciones muy importantes para favorecer el metabolismo energético. La cuantía del aporte calórico determinará la cantidad de estas vitaminas que se debe ingerir. Los requerimientos de otras vitaminas como la B12 o el ácido fólico pueden ser también muy elevados en determinados momentos y etapas de crecimiento y desarrollo, por lo que un aporte suficiente debe estar garantizado. Asimismo las necesidades de vitaminas liposolubles aumentan en los periodos de crecimiento rápido24,25. Los minerales son muy importantes y algunos de ellos, imprescindibles para lograr un adecuado funcionamiento de los sistemas enzimáticos y el aumento y la expansión de los tejidos corporales25.
Requerimientos en pacientes con TN
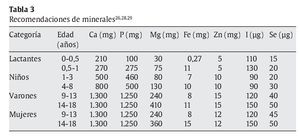
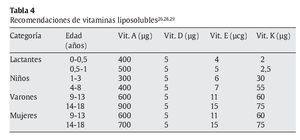
El consenso de los comités de expertos en el mundo en lo referente a las cantidades recomendadas de los distintos nutrientes se recoge en un conjunto de libros editados bajo la denominación Dietary Reference Intakes (DRI), publicados por the Food and Nutrition Board (FNB), el Institute of Medicine (IOM) y la National Academy of Sciences (NAS)26-31 (tablas 3-5). En Europa se dispone de recomendaciones del Comité Científico de Alimentación Humana de la Comisión Europea32, y a escala mundial, las recomendaciones de la OMS23,25. Recientemente, un comité de expertos español, coordinado por la Federación Española de Sociedades de Nutrición, Alimentación y Dietética (FESNAD), ha publicado las Ingestas Dietéticas de Referencia (IDR) para la población española33.
Los requerimientos calóricos de niños y adolescentes con TN dependen del tipo de deficiencia neurológica que éstos presenten y su estado clínico. Si bien existen algunas orientaciones para la planificación nutricional de pacientes34, los requerimientos energéticos totales varían dependiendo de cada circunstancia, y pueden reducirse en un 50-60% de las kilocalorías totales en niños con parálisis extensa y escaso o ningún movimiento, o aumentarse hasta llegar a un 200-250% en pacientes con movimientos atetoides o convulsiones de repetición. Las calorías adicionales que se provean van a revertir en un aumento ponderal a partir de la grasa corporal total y no en un aumento de la masa magra. En un paciente con edad > 24 meses con incapacidad para deambular, se tendrá como objetivo principal que obtenga un peso ideal para su talla que mantenga su patrón de crecimiento y ganancia de peso entre el percentil 5 y el 10. Percentiles por encima de 10 pueden dificultar su movilidad. La evaluación periódica de estos parámetros se hace necesaria para hacer los ajustes calóricos oportunos. La medición del GEB por medio de la calorimetría indirecta es útil para un nuevo cálculo de necesidades.
Respecto a la ingesta de macronutrientes, se recomienda un aporte proteico mayor que lo normal en el conjunto del valor calórico total (VCT).
Como se puede apreciar, es necesario individualizar el soporte nutricional y monitorizar los parámetros que expresarán sus efectos.
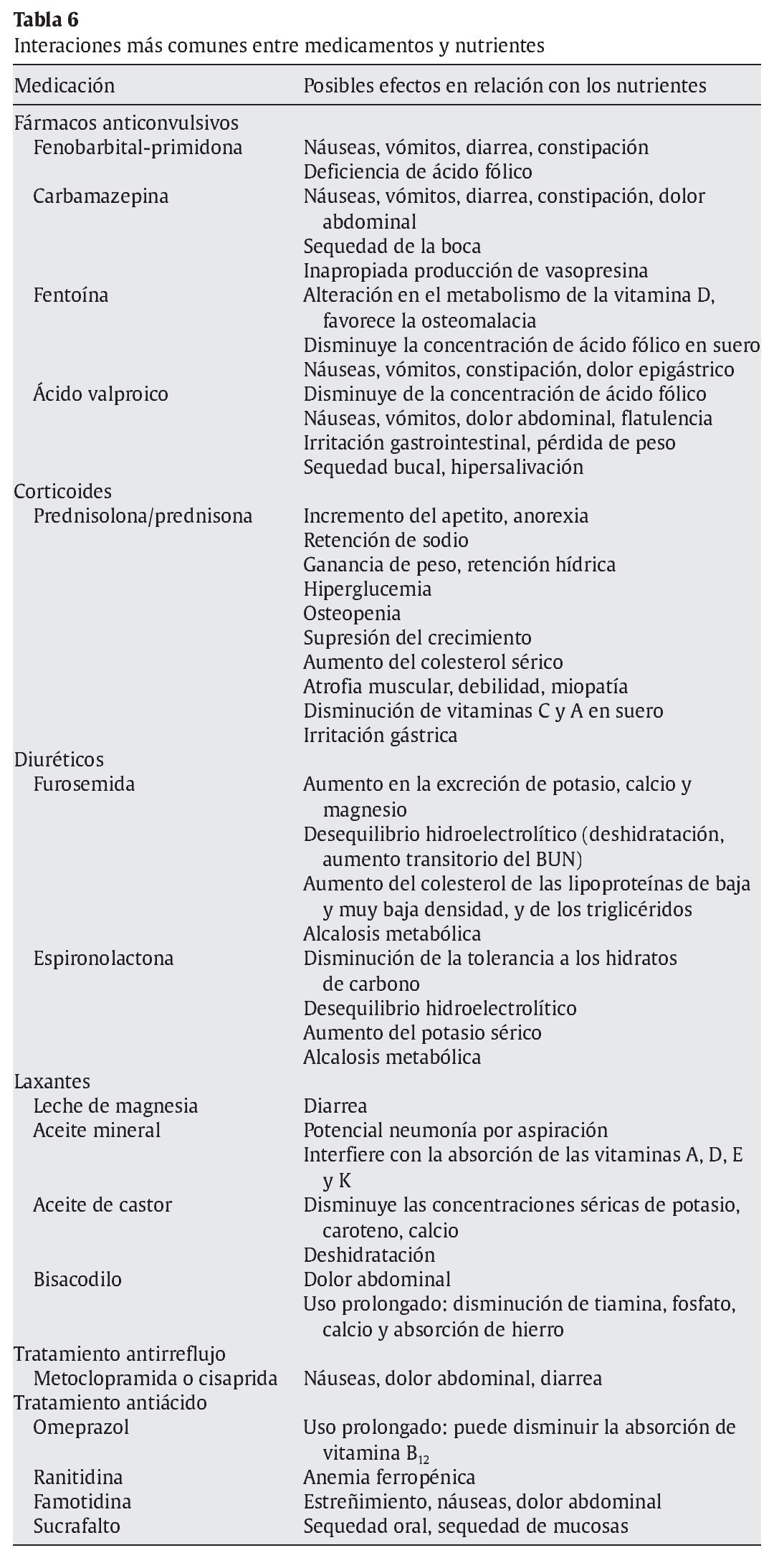
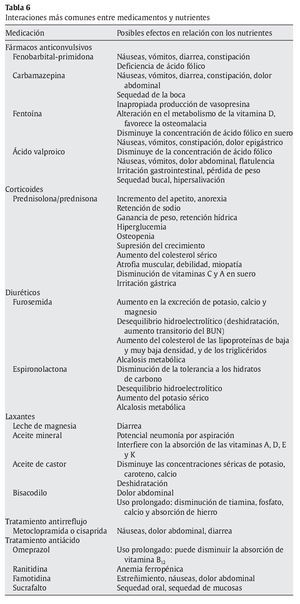
Tratándose de la alimentación, es de suma importancia conocer las interacciones que existen entre nutrientes y los medicamentos más frecuentemente utilizados en niños con TN (tabla 6).
La monitorización que permite constatar la eficacia del soporte nutricional incluye una valoración inicial y una valoración evolutiva. Asimismo, en los pacientes ya desnutridos se determinarán los índices pronósticos35.
Valoración nutricional en el seguimiento del niño con TN
Valoración inicial
En la valoración nutricional inicial del paciente con PN se realizará:
- Registro de parámetros antropométricos.
- Determinación de proteínas plasmáticas de vida larga (principalmente albúmina).
Valoración evolutiva
A lo largo del proceso evolutivo se harán controles para verificar la eficacia del soporte nutricional midiendo:
- Proteínas viscerales de vida media y corta.
- Balance nitrogenado.
Índices de pronósticos nutricionales
Son una ayuda válida para cuantificar el riesgo de complicaciones que puedan presentar los pacientes con TN y desnutrición. Un índice muy conocido y utilizado es el de Mullen-Buzby36, en el que se toma en cuenta los valores plasmáticos de albúmina, transferrina, el pliegue cutáneo del tríceps y los tests de sensibilidad cutáneos:
IPN = 158 - (16,6 × albúmina) - (0,78 × PCT) - (0,2 × transferrina) - (5,8 × tests cutáneos)
La valoración de los tests cutáneos de sensibilidad se expresa: 0, anergia; 1, < 5 mm de induración; 2, respuesta normal.
Según el valor de IPN obtenido, se interpretará un riesgo de complicaciones por desnutrición: < 40 supone bajo riesgo de complicaciones por la desnutrición; 40-50, riesgo intermedio, y > 50, alto riesgo.
Indicaciones del soporte nutricional
Una nutrición adecuada se va a reflejar en un estado clínico y unos parámetros nutricionales normales o muy próximos a la normalidad. El seguimiento sistemático del paciente con TN permite detectar cuándo se encuentra desnutrido o en riesgo:
- Si tiene reciente pérdida de peso > 10%.
- Si la albúmina sérica desciende de 3 g/dl.
- Si el paciente está en riesgo evidente de desnutrición.
Cuando la ingesta de nutrientes no responde cuantitativa y cuantitativamente a las necesidades del paciente, está indicado el comienzo del soporte nutricional35. Se considera pertinente este soporte en:
- Pacientes con buen estado nutricional y estrés metabólico leve cuando esta situación persiste más de 7 días.
- Pacientes con adecuado estado nutricional y estrés metabólico moderado a grave si esta situación se mantiene 3 días o más.
- Pacientes con desnutrición.
Opciones para el soporte nutricional: fórmulas enterales, vía y método de administración yritmo de infusión
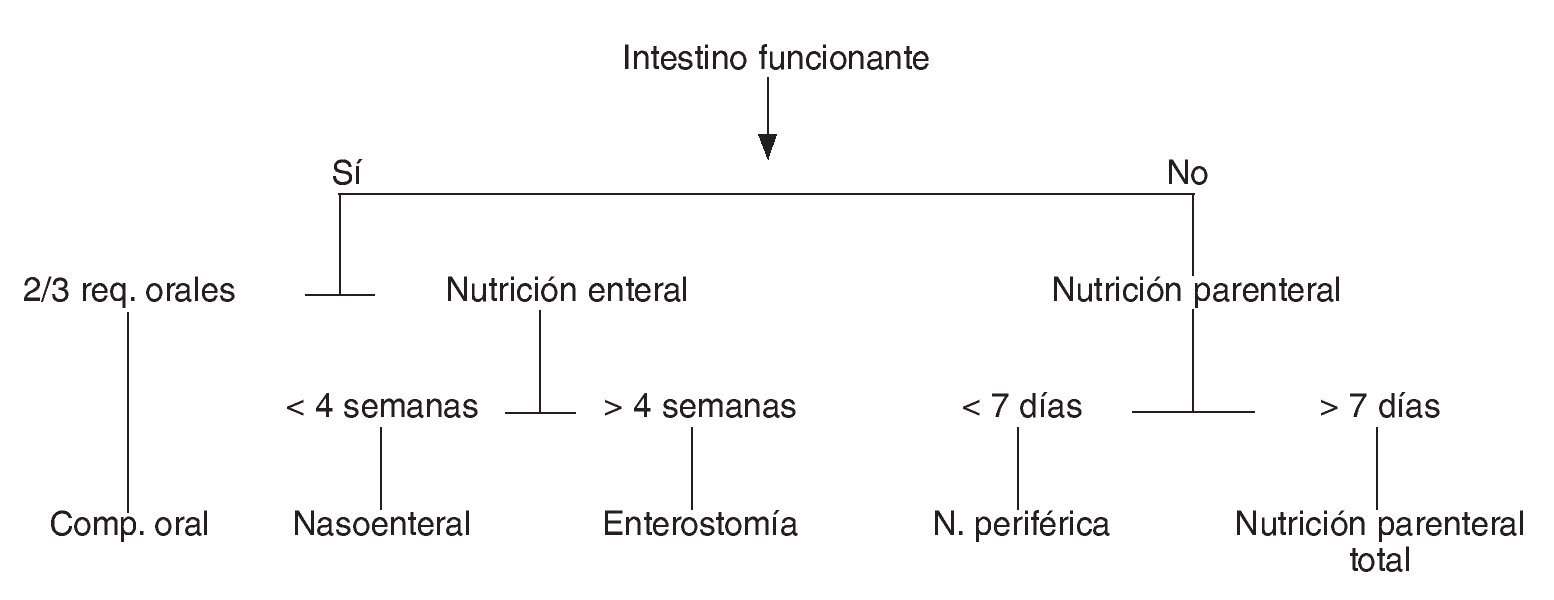
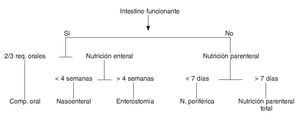
Muchos pacientes con TN que presentan trastornos de la deglución y disfagia pueden alimentarse con los componentes habituales de una dieta equilibrada normal para su edad y su circunstancia clínica, que se calcula de acuerdo con las orientaciones conocidas. Estos aportes los reciben en forma de compotas, purés, papillas (preparados en "turmix") que facilitan su asimilación y el aporte de fibra residual que ayuda a prevenir el estreñimiento. Se cuidará que los aportes de proteína se ajusten a las pautas recomendadas para su edad y su sexo en ausencia de enfermedad específica. La dieta se distribuye en varias raciones al día, 4 o 5 según lo que más favorezca a cada paciente. Siempre que se garantice el aporte de los nutrientes requeridos, esta dieta, extraída del menú de la familia, puede ser válida. En caso de que no sea posible la normal administración de alimentos, se deberá estudiar la posibilidad de ofrecer fórmulas enterales que, si bien resultan costosas, responden a las distintas necesidades de los pacientes. En todos los casos se valorará la existencia de un tracto gastrointestinal accesible para la nutrición enteral (NE), teniendo en cuenta que existen contraindicaciones para ello en los siguientes casos: vómitos intratables, obstrucción intestinal, diarrea grave, íleo paralítico y peritonitis37,38. La capacidad de ingestión y absorción de nutrientes determina el tipo de soporte nutricional (fig. 1). Éste puede consistir en un simple suplemento dietético oral, añadido a la dieta básica o una nutrición enteral o parenteral.
Figura 1. Algoritmo para decidir el tipo de soporte nutricional.
Fórmulas enterales
Los beneficios del soporte nutricional son indiscutibles para la mayoría de los pacientes que lo reciben. Los avances y la experiencia adquirida en los últimos años en lo referente a la idoneidad de las fórmulas enterales y las técnicas para su adecuada administración son espectaculares38. Los pacientes que no tienen contraindicación por sensibilidad a ciertos alimentos o alteración del tracto gastrointestinal (TGI) pueden recibir una dieta polimérica estándar con una fórmula completa basada en leche de vaca. Existe una amplia gama de fórmulas disponibles en el mercado. La elección del preparado idóneo depende de la edad del paciente, sus requerimientos proteico-energéticos, la capacidad funcional de su TGI, la limitación de volumen (si la hubiera), la tolerancia a lactosa y proteínas de la leche de vaca y de la enfermedad básica37.
Para niños hasta los 2 años se dispone de fórmulas de inicio y de continuación basadas en leche de vaca adaptadas y enriquecidas con hierro. En niños con mala absorción se administrarán hidrolizados de proteína y de caseína del suero.
A los niños mayores (2-5 años) sin contraindicación para ello, les favorece una fórmula como en los adultos, de leche de vaca entera. No obstante, existe una serie de preparados específicos para niños, las dietas poliméricas como Isosource Jr, Pediasure, Pentaset Pediátrico, que son muy beneficiosos y específicos para el crecimiento. En general, estas fórmulas disponibles tienen una densidad energética de 1-2 kcal/ml. A los pacientes con estreñimiento se les ofrecerá una fórmula polimérica complementada con fibra (Isosource Jr fibra, Pediasure fibra), y a los que padecen intolerancia a la lactosa, un preparado exento de este azúcar. Las fórmulas isotónicas (Osmolite, Isocal) enriquecidas con fibra pueden ser útiles en algunos casos de diarrea, y para los que presentan mala absorción, se dispone de fórmulas elementales como Damira Elemental, Nutri 2000 JR, Neocate One y otras.
A partir de los 5 años de edad se puede ofrecer: leche de vaca entera o las dietas poliméricas y las poliméricas con fibra si fuese el caso.
En este apartado conviene mencionar los suplementos dietéticos hipercalóricos como Ensure y Pentadrink y los hiperproteicos como Meritene Jr, Sustacal, Pentaplus, etc.
De gran utilidad son los módulos oligoméricos: a base de hidratos de carbono como la dextrinomaltosa (Pentamalt y Maxijul) y los aceites de cadena media y larga (MCT y LCT) que favorecen el aumento energético sin necesidad de aumentar el volumen total de la fórmula. Entre los módulos hiperproteicos, se encuentran Impact, Alitraq, etc.
Finalmente cabe decir que existen fórmulas especiales para situaciones clínicas específicas (enfermedad hepática, renal, diabetes, estrés, insuficiencia respiratoria, linforragia y otras).
Vía de administración
Una vez decidida la indicación de nutrición enteral para un paciente y después de haber elegido el preparado adecuado se procederá a administrarlo35. En pacientes en situaciones críticas o con graves alteraciones funcionales, la progresión será muy lenta y estricta. En pacientes con TGI normal y buen estado general, se pueden alcanzar los requerimientos totales más rápidamente. En general, en 3 o 4 días se deben cubrir las necesidades calóricas totales del paciente.
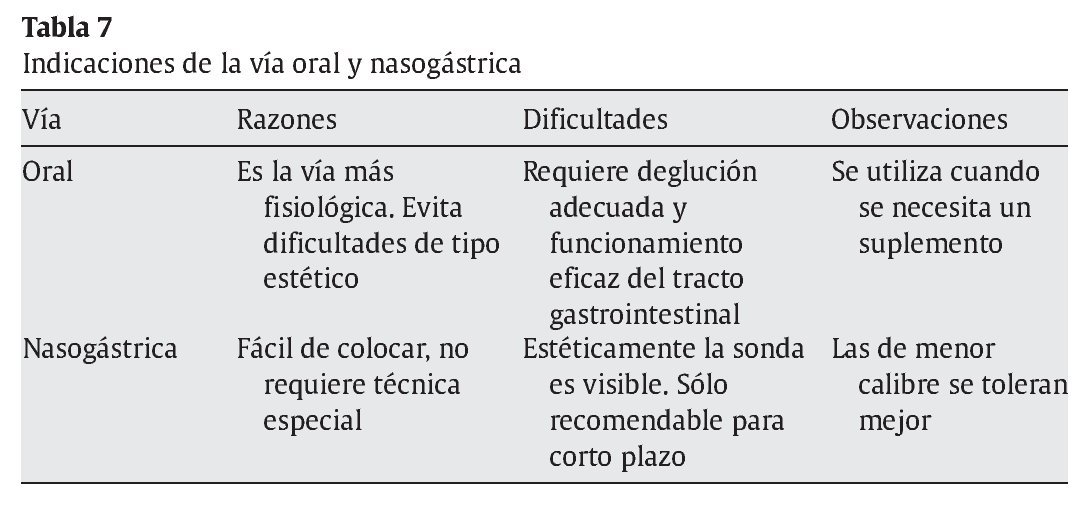
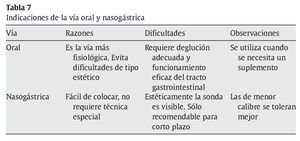
La vía preferente depende del tiempo previsto, la condición del TGI, el posible riesgo de aspiración y la enfermedad subyacente (tabla 7).
Oral37: para la utilización de esta vía se debe contar con la colaboración del paciente: situación estable y conservación de los reflejos deglutorios. Se recomienda administrar preparados que de entrada vayan a ser bien acogidos por su olor y sabor. El soporte nutricional con estos preparados podrá ser completo o como suplemento.
Nasogástrica38: la sonda nasogástrica (SNG) es la vía más frecuentemente utilizada para la NE de corta duración, cuando se espera reanudar a corto plazo la vía oral. No requiere ninguna técnica especial para su administración, tan sólo comprobar su adecuada colocación. Las sondas de fino calibre se toleran mejor. El uso de sondas de alimentación distintas de las SNG38 sólo está recomendado en situaciones como:
- Aumento del residuo gástrico.
- Riesgo permanente de broncoaspiración.
- Historia previa o evidencia actual de reflujo gastroesofágico.
- Atonía y dilatación gástrica.
En situaciones como éstas se procederá a colocar una sonda transpilórica, que deberá estar ubicada más allá de la tercera porción duodenal. Si se prevé largo tiempo de nutrición enteral, se deben colocar sondas más permanentes, que se sitúan en el estómago o el yeyuno. En caso de las transpilóricas, pueden colocarse a través del estómago39.
Métodos de colocación: por método endoscópico (gastrostomía endoscópica percutánea) se logra el paso de la sonda a través del píloro en prácticamente todos los casos. Sin embargo, de la pericia del endoscopista depende que el extremo distal de la sonda quede alojado en la primera porción yeyunal tras la retirada del endoscopio. El método radiológico (gastrostomía por punción usando fluoroscopia) es otro modo de colocación con la ayuda de la radioscopia. Consiste en insertar un fiador metálico, guiado radiológicamente hasta la primera porción yeyunal, donde se coloca finalmente la sonda de alimentación. En caso de que la sonda de alimentación se coloque sin la técnica radiológica in situ, los demás procedimientos requieren la verificación por rayos X de la ubicación correcta de la sonda antes de administrar la dieta. Por método quirúrgico (gastrostomía quirúrgica, yeyunostomía), hay distintas técnicas conocidas (Stamm, Witzel, Janeway). La técnica elegida depende de la preferencia y la destreza del cirujano. Una ventaja de la yeyunostomía en relación con la gastrostomía es la disminución del reflujo gastroesofágico y, por lo tanto, menor riesgo de broncoaspiración.
Ritmo de infusión
Cuando está decidida y preparada la vía, se procede a administrar el preparado con un ritmo de infusión individualizado, de acuerdo con las características del paciente35,40:
- Nutrición enteral fraccionada o en bolos: se realiza por el estómago; su duración es de pocos minutos y se aporta un volumen individualizado para cada paciente, con intervalos de 3-4 h durante el día. Este sistema puede producir distensión abdominal, vómitos y diarrea. Suele ser útil en la nutrición domiciliaria, pero está contraindicado en infusión pospilórica.
- Goteo gravitatorio: se trata de administrar el volumen deseado en ritmo gota a gota. Presenta inconvenientes similares a los de los bolos o emboladas.
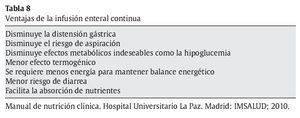
- Infusión continua: es la técnica actualmente considerada más efectiva para pacientes con enfermedades digestivas. Es muy bien tolerada y válida aun para la infusión de dietas de osmolaridad alta. Sus ventajas se resumen en la tabla 8.
La velocidad de administración depende de las necesidades del paciente y la concentración calórica de la dieta. El inicio será siempre gradual.
La infusión continua se hace efectiva mediante el uso de bombas de perfusión35. Con la ayuda de un protocolo se realizarán controles de diferentes parámetros y de las incidencias por la administración de la alimentación enteral (tabla 9).
La nutrición enteral mixta consiste en administrar parte de la alimentación fraccionada durante el día y continua durante la noche (NEDC). Cuando la vía oral ofrece limitaciones a largo plazo, los beneficios de la gastrostomía son sorprendentes41. Esto se ve reflejado en un significativo incremento ponderoestatural.
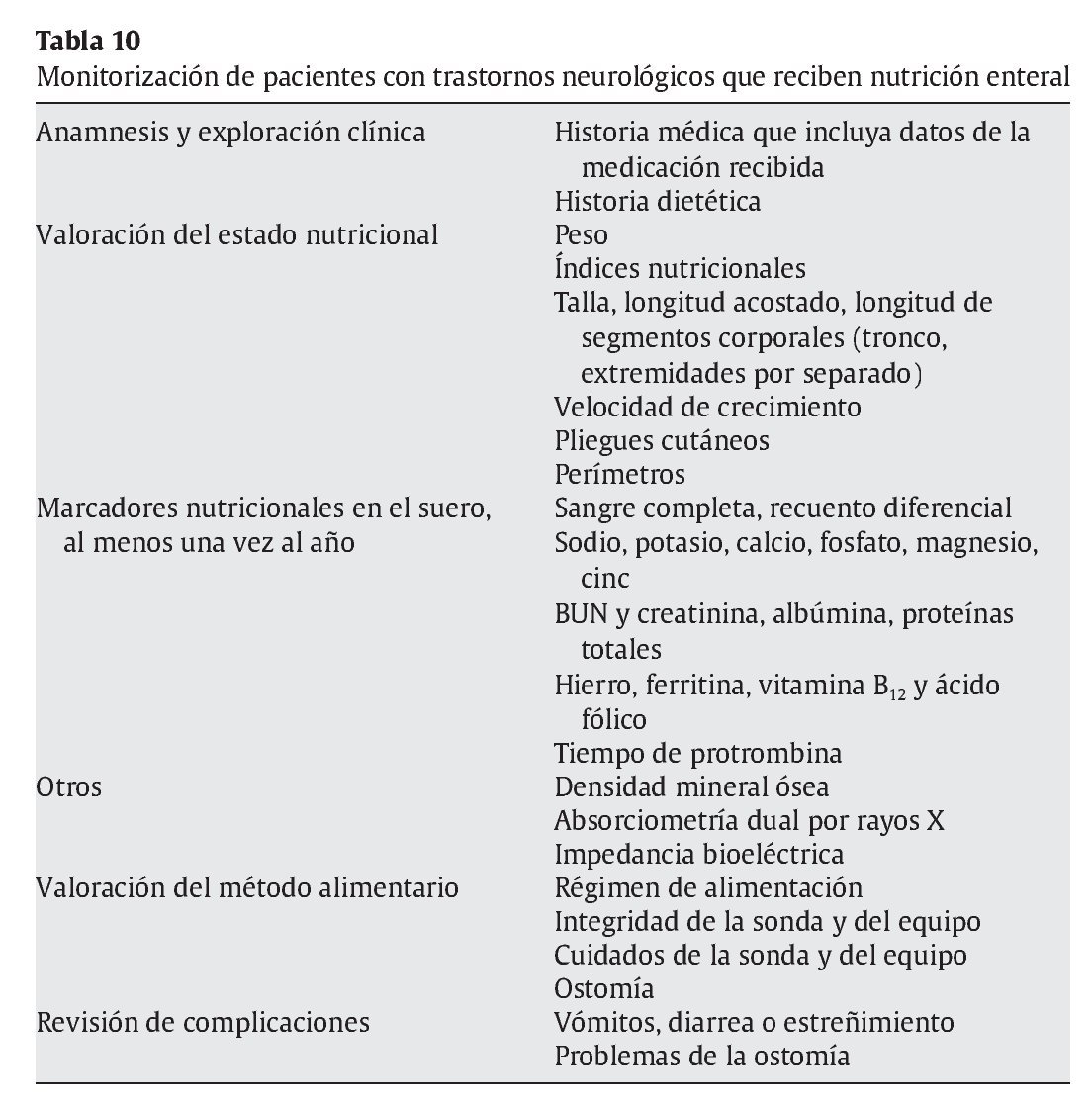
Monitorización de la nutrición enteral en pacientes con TN
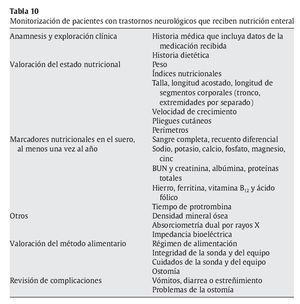
Es necesaria la monitorización de los pacientes que reciben NE (tabla 10).
En el abordaje del tratamiento nutricional de los pacientes con TN se debe tener presentes tanto el diagnóstico como los aspectos terapéuticos de las alteraciones digestivas que con más frecuencia presentan estos niños: afecciones de la boca, salivación no controlada, disfagia y trastornos varios de la deglución, reflujo gastroesofágico, gastritis, estreñimiento u otros.
Conflicto de intereses
Los autores declaran no tener ningún conflicto de intereses.
Correo electrónico:ipolanco.hulp@salud.madrid.org
INFORMACIÓN DEL ARTÍCULO
Historia del artículo:
Recibido el 5 de mayo de 2010
Aceptado el 10 de mayo de 2010