El uso de sujeciones físicas (SF) es común en el cuidado de los ancianos. Sin embargo, su eficacia y seguridad son cuestionadas por la evidencia científica. El objetivo de este estudio fue determinar el papel de las SF en la prevención de caídas.
Materiales y métodosSe realizó un estudio de cohorte retrospectivo. Examinamos todas las caídas (n=575) que se produjeron en ancianos mayores de 65 años que residieron en una residencia entre febrero de 2009 y septiembre de 2013. Analizamos la asociación entre el uso de SF y riesgo de caídas mediante una regresión logística multivariable que ajusta las características de los residentes que se asociaron con el uso de SF según un análisis bivariado.
ResultadosLos factores de riesgo de caídas, teniendo en cuenta el uso de SF, fueron: riesgo de caída (Test de Tinetti) (OR 4,57; IC 95% 1,76-11,75); capacidad de caminar (OR 6,40; IC 95% 2,78-14,74); déficit auditivo (OR 2,12; IC 95% 1,05-4,29); y la historia de caídas (17,81; IC 95% 8,83-35,93). El riesgo de caídas fue mayor en los residentes sujetos ambulantes con deterioro cognitivo (OR 18,95; IC 95% 7,06-50,85). No encontramos diferencias en las lesiones entre las caídas que ocurrieron con y sin SF.
ConclusionesEl uso de SF no se asoció significativamente con menos caídas y lesiones. En los residentes ambulantes con deterioro cognitivo podrían aumentar el riesgo de caídas. Por tanto, habría que considerar si las SF proporcionan una protección adecuada contra el riesgo de caídas.
The use of physical restraints (PR) is common in the care of the elderly. However, their efficacy and safety are not supported by scientific evidence. The aim of this study was to determine the role of PR in preventing falls.
Materials and methodsA retrospective cohort study design was used, in which each fall incident (n=575) was examined in the residents over 65 years of age who resided at the one nursing homes from February 2009 to September 2013. An analysis was made of the association between the use of PR and risk of falls using a multivariate logistic regression, adjusting for the characteristics of residents that were associated with the use of PR according to a bivariate analysis.
ResultsRisk factors for falls after accounting for PR use, include: risk of falling (Tinetti test) (OR 4.57; 95% CI 1.76-11.75); ability to walk (OR 6.40; 95% CI 2.78-14.74); hearing impairment (OR 2.12; 95% CI 1.05-4.29); and history of a previous fall (OR 17.81; 95% CI 8.83-35.93). The risk of falls was greater in restrained, ambulatory residents with cognitive impairment (OR 18.95; 95% CI 7.06-50.85). No differences were found in injuries between falls that occurred with and without PR.
ConclusionsRestraint use was not significantly associated with fewer falls and injuries. The risk of falls could increase in ambulatory residents with cognitive impairment. The study results suggest the need to consider whether restraints provide adequate protection against the risk of falls.
El uso de sujeciones físicas (SF) es común en el cuidado de los ancianos. Principalmente, se utilizan en pacientes con deterioro cognitivo (DC), justificándose su uso por alteraciones del comportamiento del paciente y para prevenir caídas1,2. Sin embargo, cada vez más se cuestiona su uso y su eficacia y seguridad no están respaldadas por la evidencia científica. Varios estudios han descrito múltiples tipos de lesiones relacionadas con el empleo de SF1–3. Además, el uso de SF tiene implicaciones éticas y legales, ya que afecta la libertad, la dignidad y la autoestima4–6.
La mayoría de los estudios se han centrado en la prevalencia de SF7,8, las políticas de reducción9–11, la prevención de su utilización12,13 y las habilidades del personal de enfermería con respecto a su uso14–17.
La prevalencia del uso de SF proporcionada por la literatura varía de un 6 a un 68% entre los diferentes países, según cómo se definan18,19. La información sobre el uso de las SF en los centros de larga estancia españoles es escasa. Algunos estudios muestran una prevalencia del 17-21%20,21. En un estudio reciente, la prevalencia fue del 84,9%; excluyendo el uso de barandillas de cama bilaterales, la prevalencia fue del 36,6%22. De acuerdo con una definición ampliamente aceptada, entendemos la SF como cualquier acción o procedimiento que impida el movimiento libre del cuerpo de una persona a una posición de elección y/o acceso normal a su cuerpo mediante el uso de cualquier método, unido o adyacente al cuerpo de una persona, que no pueda controlar o eliminar fácilmente23.
En España, actualmente no existe una legislación nacional sobre el uso de la SF y, por lo tanto, la regulación de esta práctica se basa en las leyes regionales5,6. En este sentido, las regulaciones más detalladas que pueden tomarse como referencia son las contenidas en el Decreto Regional 221/2011 de 28 de septiembre, que regula el uso de SF y farmacológicas en la Comunidad Autónoma de Navarra24.
En España, se han realizado estudios sobre la prevalencia de SF20–22, los accidentes asociados con su uso25 y los efectos de su reducción en ancianos institucionalizados con demencia26.
El objetivo de este estudio fue determinar los factores asociados con el uso de las SF y su papel en la prevención de caídas entre los grupos de residentes con mayor riesgo de sufrir sujeciones (residentes con o sin DC, con y sin capacidad de deambulación). Adicionalmente también se intentará identificar los posibles factores asociados a caídas en los pacientes con sujeciones.
Material y métodosDiseño y participantesSe realizó un estudio de cohorte retrospectivo que incluyó a todos los ancianos institucionalizados en la Residencia Dulcinea de Alcázar de San Juan (Ciudad Real), desde febrero de 2009 hasta septiembre de 2013. Esta residencia es una institución pública con administración privada con espacio para 120 pacientes ancianos con altos niveles de dependencia y que se encuentra adaptada a los mismos.
En total, se incluyeron 277 residentes mayores de 65 años que vivían en la residencia durante el período de estudio. Los sujetos se clasificaron como caídos si registraron al menos una caída durante el período de recogida de datos (n=152) y no caídos si nunca cayeron (n=125). Los datos sobre las caídas y lesiones de cada sujeto durante el período de estudio se obtuvieron a partir de los informes de incidentes registrados por el personal de enfermería. Se revisó la historia clínica de cada residente para detectar deficiencias visuales o auditivas, antecedentes de accidentes cerebrovasculares y caídas, enfermedades musculoesqueléticas o neurológicas, medicamentos, edad, DC, riesgo de caídas y estado funcional. La capacidad de caminar se definió ad hoc y se dicotomizó como residentes ambulantes frente a no ambulantes (ver variables).
Examinamos cada caída (n=575) que ocurrió durante el período de estudio y comparamos la incidencia de caídas y lesiones entre los residentes que estaban sujetos cuando cayeron frente a aquellos que cayeron sin sujeciones.
Este estudio examinó la relación entre las caídas y el uso de las SF teniendo en cuenta las características de los residentes y exploró si la SF era un factor de riesgo para caídas y lesiones. También comparamos las características de los residentes sujetos (n=125) frente a los no sujetos (n=138). En un análisis secundario comparamos el efecto de la sujeción en el riesgo de caídas y lesiones entre diferentes subgrupos de residentes.
Variables estudiadasVariables de resultadoLas principales variables de resultado examinadas en este estudio fueron:
- ∘
Caídas: se incluyeron todas las caídas registradas con y sin sujeción en las que se encontró al residente en el suelo. Definimos una caída como un evento inesperado en el que el participante terminó en la planta baja o en un nivel inferior27.
- ∘
Caídas recurrentes: cuando se registraron 2 o más caídas para un paciente en particular.
- ∘
Lesiones por caídas: lesiones graves (todas las fracturas u otras lesiones que precisaron atención médica en urgencias); lesiones menores (cuando no reunieron los criterios de lesión grave).
Estado de sujeción: es la variable independiente principal en este estudio. Los pacientes se consideraron sujetos si sufrieron alguna forma de SF durante el período de estudio, y no sujetos en caso contrario. Los tipos de SF incluidos fueron el cinturón en silla o cama y las muñequeras. Incluimos en este concepto las barandillas bilaterales, aunque existen posiciones opuestas sobre si se consideran un método de SF5.
Variables de controlRecogidas del historial clínico de cada uno de los residentes y basándonos en una revisión de la literatura existente28, incluimos otros factores de riesgo para caídas como variables de control en el análisis multivariante:
- ∘
Características demográficas: edad y sexo.
- ∘
Estado funcional o estado de dependencia: basado en la escala de Barthel29.
- ∘
Capacidad para caminar (residentes ambulantes): esto se definió ad hoc como aquellos que pueden caminar para desplazarse por la residencia con o sin dispositivos de asistencia (como un bastón o un andador, excepto silla de ruedas), pero con un Barthel>60 con el fin de excluir a los residentes encamados. Los residentes sin capacidad para caminar (residentes no ambulantes) eran aquellos que no caminaban por sí mismos y requerían el uso de una silla de ruedas para desplazarse o estaban encamados30.
- ∘
Grado de DC: definido según la Escala de Deterioro Global de Reisberg31.
- ∘
Antecedentes psiquiátricos: presencia/ausencia de depresión.
- ∘
Uso de psicotrópicos: recogida como variable dicotómica (sí o no), si el paciente consumió alguno de los siguientes fármacos: neurolépticos, benzodiacepinas, hipnóticos y antidepresivos.
- ∘
Riesgo de caídas: registrado según la escala de Tinetti32.
- ∘
Historial de caídas: evaluado durante los 12 meses anteriores a la caída.
- ∘
Comorbilidad: recogida de la historia clínica de los residentes. Según el índice de Charlson33.
Todas las evaluaciones fueron realizadas por el personal sanitario de la residencia.
Análisis estadísticoSe realizó un análisis descriptivo de todas las variables incluidas en nuestro estudio. Las variables cuantitativas se describieron a través de la media y la desviación estándar, y las variables cualitativas se describieron por medio de frecuencias absolutas y relativas.
Mediante un análisis bivariante comparamos las características de los residentes sujetos vs. los no sujetos. El riesgo de caídas y lesiones se identificaron mediante la prueba χ2 y la prueba t de Student para las variables cualitativas y cuantitativas, respectivamente. También analizamos la asociación de la SF, las caídas, las caídas recurrentes, las lesiones y la gravedad de la lesión con el DC. Luego, analizamos el efecto de las caídas en los residentes sujetos corrigiendo por el DC y la capacidad para caminar. Para este fin, se usó como medida de asociación la odds ratio (OR) ajustada y su intervalo de confianza al 95% (IC del 95%).
Para conocer el papel de la SF en la prevención de caídas teniendo en cuenta el riesgo individual de cada paciente, realizamos un modelo de regresión logística multivariante en el que ajustamos por todas aquellas características y comorbilidades de los residentes que habían resultado asociadas al riesgo de caídas en función del uso o ausencia de SF en un análisis bivariado previo, incluyendo el consumo de fármacos psicoactivos y la recurrencia de las caídas con p<0,20.
En todos los casos se estableció un nivel de significación de p<0,05. Para estos análisis, se utilizaron los paquetes estadísticos SPSS v18 y Stata12.
ResultadosPrevalencia durante el período de estudio del uso de sujecionesLa edad media de los residentes fue de 86 años, un 68% de los cuales eran mujeres. El 67% presentaban dependencia moderada a severa y más del 50%, DC moderado-severo.
La prevalencia durante el período de estudio de los residentes sometidos a algún tipo de SF fue del 45,1% (n=125 residentes). En el caso de los residentes con DC, dicha prevalencia de SF fue del 55,7%. Si excluimos el uso de barandillas bilaterales, la prevalencia de sujeciones fue del 30,4%.
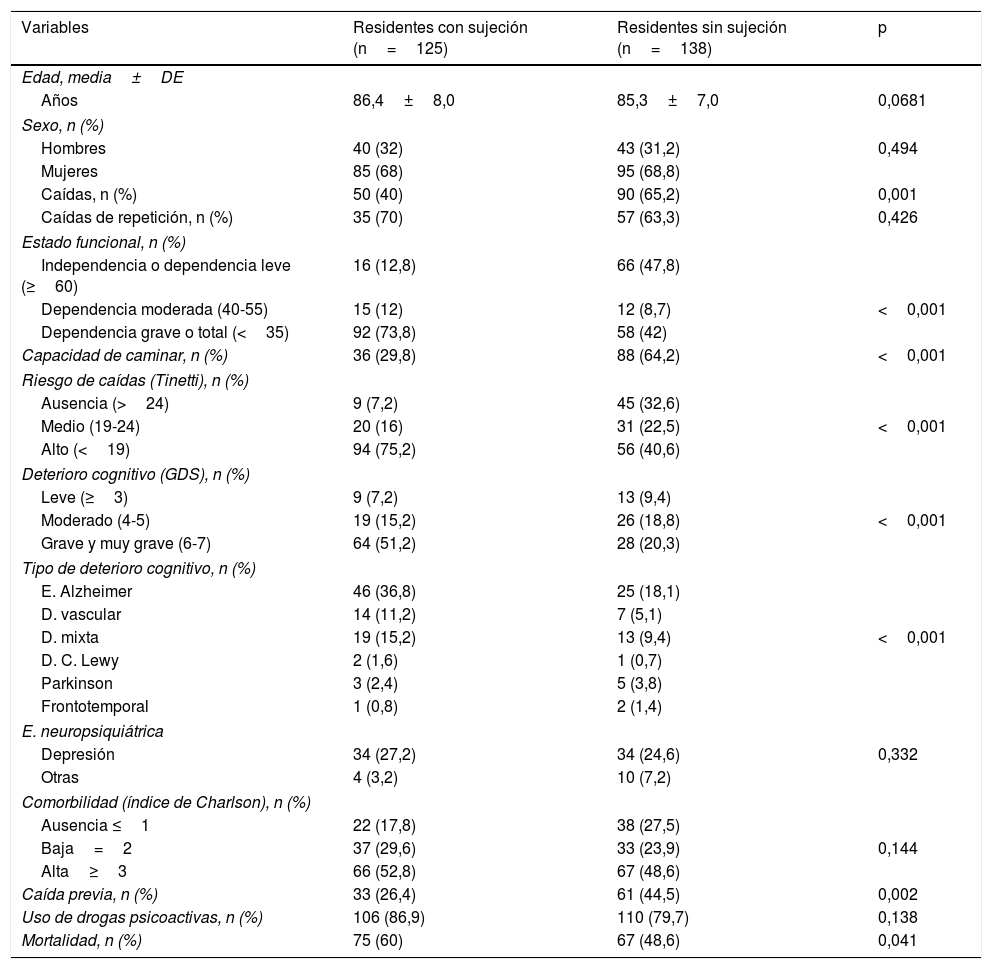
Características de los residentes con y sin sujecionesLos residentes con SF presentan de forma significativa más dependencia, menor capacidad de caminar, mayor grado de DC y más riesgo de caídas que los residentes no sujetos (p<0,001 en todos los casos) (tabla 1). El antecedente de caída previa en los residentes con SF es menor que en los no sujetos (26,4 vs. 44,5%, p=0,002). No hay diferencias significativas entre las caídas de repetición que se producen en los residentes con SF respecto a los no sujetos (p=0,426). La mortalidad fue significativamente mayor entre los residentes que sufrieron sujeciones (60 vs. 48,6%, p=0,041). Sin embargo, la SF no resultó un factor independiente de mortalidad cuando se realizó un análisis ajustado, resultando como variables asociadas a la mortalidad la mayor edad (OR 1,1; IC 95% 1,06-1,15; p˂0,001), la mayor comorbilidad (OR 1,17; IC 95% 1-1,37; p˂0,045) y el peor estado funcional (OR 0,98; IC 95% 0,97-0,99; p˂0,001).
Comparación de las características de los residentes con y sin sujeción
| Variables | Residentes con sujeción (n=125) | Residentes sin sujeción (n=138) | p |
|---|---|---|---|
| Edad, media±DE | |||
| Años | 86,4±8,0 | 85,3±7,0 | 0,0681 |
| Sexo, n (%) | |||
| Hombres | 40 (32) | 43 (31,2) | 0,494 |
| Mujeres | 85 (68) | 95 (68,8) | |
| Caídas, n (%) | 50 (40) | 90 (65,2) | 0,001 |
| Caídas de repetición, n (%) | 35 (70) | 57 (63,3) | 0,426 |
| Estado funcional, n (%) | |||
| Independencia o dependencia leve (≥60) | 16 (12,8) | 66 (47,8) | |
| Dependencia moderada (40-55) | 15 (12) | 12 (8,7) | <0,001 |
| Dependencia grave o total (<35) | 92 (73,8) | 58 (42) | |
| Capacidad de caminar, n (%) | 36 (29,8) | 88 (64,2) | <0,001 |
| Riesgo de caídas (Tinetti), n (%) | |||
| Ausencia (>24) | 9 (7,2) | 45 (32,6) | |
| Medio (19-24) | 20 (16) | 31 (22,5) | <0,001 |
| Alto (<19) | 94 (75,2) | 56 (40,6) | |
| Deterioro cognitivo (GDS), n (%) | |||
| Leve (≥3) | 9 (7,2) | 13 (9,4) | |
| Moderado (4-5) | 19 (15,2) | 26 (18,8) | <0,001 |
| Grave y muy grave (6-7) | 64 (51,2) | 28 (20,3) | |
| Tipo de deterioro cognitivo, n (%) | |||
| E. Alzheimer | 46 (36,8) | 25 (18,1) | |
| D. vascular | 14 (11,2) | 7 (5,1) | |
| D. mixta | 19 (15,2) | 13 (9,4) | <0,001 |
| D. C. Lewy | 2 (1,6) | 1 (0,7) | |
| Parkinson | 3 (2,4) | 5 (3,8) | |
| Frontotemporal | 1 (0,8) | 2 (1,4) | |
| E. neuropsiquiátrica | |||
| Depresión | 34 (27,2) | 34 (24,6) | 0,332 |
| Otras | 4 (3,2) | 10 (7,2) | |
| Comorbilidad (índice de Charlson), n (%) | |||
| Ausencia ≤1 | 22 (17,8) | 38 (27,5) | |
| Baja=2 | 37 (29,6) | 33 (23,9) | 0,144 |
| Alta≥3 | 66 (52,8) | 67 (48,6) | |
| Caída previa, n (%) | 33 (26,4) | 61 (44,5) | 0,002 |
| Uso de drogas psicoactivas, n (%) | 106 (86,9) | 110 (79,7) | 0,138 |
| Mortalidad, n (%) | 75 (60) | 67 (48,6) | 0,041 |
Durante el período de estudio se cayeron el 54,9% de los residentes (n=152), sufriendo un total de 575 caídas, de las que 165 (30,8%) ocurrieron en residentes con sujeciones.
Los residentes sin SF sufren de forma significativa más caídas que aquellos con SF (65,2 vs. 40%, p=0,001) (tabla 1).
Los residentes ambulantes presentan de forma significativa más caídas que los que no caminan (69,5 y 39,3%, respectivamente; p˂0,001). En los residentes ambulantes, la proporción de caídas es mayor en los sujetos respecto a los no sujetos, aunque no encontramos diferencias significativas (OR 2,24; IC 95% 0,91-5,54; p=0,08). En cambio, los residentes no ambulantes que se sujetan se caen un 88% menos que los no ambulantes sin sujeciones, siendo estas diferencias estadísticamente significativas (OR 0,12; IC 95% 0,07-0,23; p˂0,001).
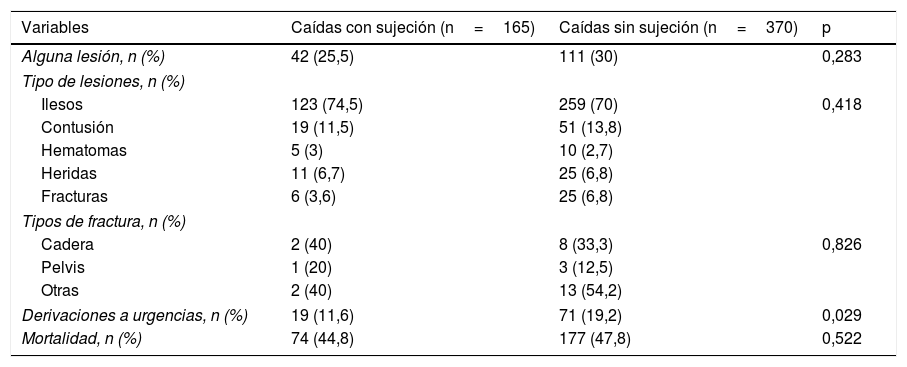
En el 28,6% (153/535) de las caídas se produjeron lesiones que, en el 58,8% de los casos (90/153), precisaron valoración en urgencias. El 34,4% (31/90) de las lesiones que precisaron atención en urgencias fueron fracturas, las cuales representan el 5,6% (31/535) de las caídas. El 32,3% (10/31) de dichas fracturas eran de cadera (1,87% [10/535] de las caídas). No encontramos diferencias significativas en el número de lesiones que se produjeron en las caídas con y sin SF (p=0,283). Aunque se derivaron más a urgencias las caídas que se produjeron en residentes no sujetos (19,2 vs. 11,6%, p=0,029), no encontramos diferencias en cuanto al tipo y la gravedad de las lesiones (p=0,283) o la mortalidad (p=0,522) entre las caídas que se produjeron con y sin SF (tabla 2).
Lesiones producidas por las caídas con y sin sujeción
| Variables | Caídas con sujeción (n=165) | Caídas sin sujeción (n=370) | p |
|---|---|---|---|
| Alguna lesión, n (%) | 42 (25,5) | 111 (30) | 0,283 |
| Tipo de lesiones, n (%) | |||
| Ilesos | 123 (74,5) | 259 (70) | 0,418 |
| Contusión | 19 (11,5) | 51 (13,8) | |
| Hematomas | 5 (3) | 10 (2,7) | |
| Heridas | 11 (6,7) | 25 (6,8) | |
| Fracturas | 6 (3,6) | 25 (6,8) | |
| Tipos de fractura, n (%) | |||
| Cadera | 2 (40) | 8 (33,3) | 0,826 |
| Pelvis | 1 (20) | 3 (12,5) | |
| Otras | 2 (40) | 13 (54,2) | |
| Derivaciones a urgencias, n (%) | 19 (11,6) | 71 (19,2) | 0,029 |
| Mortalidad, n (%) | 74 (44,8) | 177 (47,8) | 0,522 |
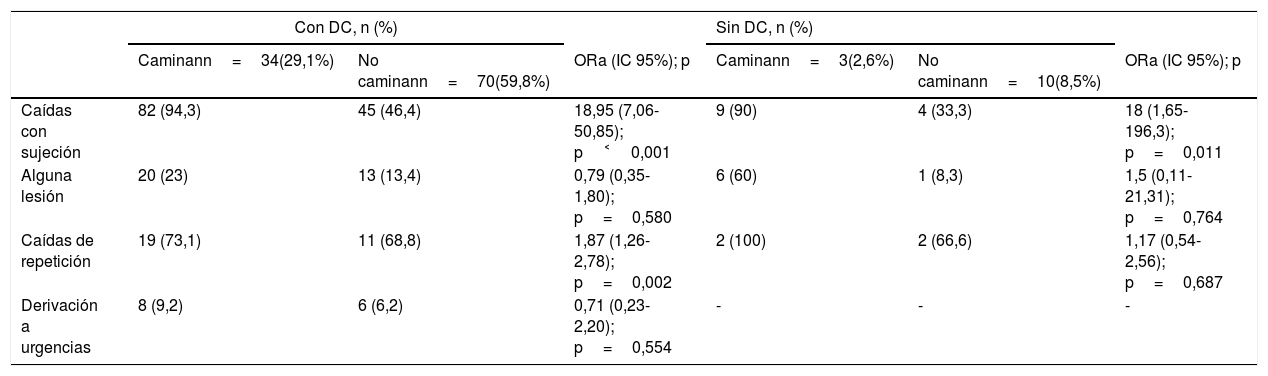
Las caídas que se produjeron en los residentes sujetos fueron más frecuentes en los residentes ambulantes, tanto en los casos con DC (OR 18,95; IC 95% 7,06-50,85; p˂0,001) como en los que no lo tenían (OR 18; IC 95% 1,65-196,3; p=0,011). Aunque las caídas de repetición fueron significativamente más frecuentes en los residentes sujetos ambulantes con DC respecto a los residentes con DC no ambulantes (OR 1,87; IC 95% 1,26-2,78; p=0,002), no hubo diferencias respecto al número y la gravedad de las lesiones (tabla 3). En los residentes no ambulantes, la SF previene las caídas de forma estadísticamente significativa tanto en los que presentan DC (OR 0,12; IC 95% 0,06-0,25; p˂0,001) como en los que no lo presentan (OR 0,12; IC 95% 0,026-0,59; p=0,009).
Caídas en residentes con sujeción y sus efectos en función del deterioro cognitivo y la capacidad de caminar
| Con DC, n (%) | Sin DC, n (%) | |||||
|---|---|---|---|---|---|---|
| Caminann=34(29,1%) | No caminann=70(59,8%) | ORa (IC 95%); p | Caminann=3(2,6%) | No caminann=10(8,5%) | ORa (IC 95%); p | |
| Caídas con sujeción | 82 (94,3) | 45 (46,4) | 18,95 (7,06-50,85); p˂0,001 | 9 (90) | 4 (33,3) | 18 (1,65-196,3); p=0,011 |
| Alguna lesión | 20 (23) | 13 (13,4) | 0,79 (0,35-1,80); p=0,580 | 6 (60) | 1 (8,3) | 1,5 (0,11-21,31); p=0,764 |
| Caídas de repetición | 19 (73,1) | 11 (68,8) | 1,87 (1,26-2,78); p=0,002 | 2 (100) | 2 (66,6) | 1,17 (0,54-2,56); p=0,687 |
| Derivación a urgencias | 8 (9,2) | 6 (6,2) | 0,71 (0,23-2,20); p=0,554 | - | - | - |
DC: deterioro cognitivo; IC 95%: intervalo de confianza al 95%; ORa: odds ratio ajustadas.
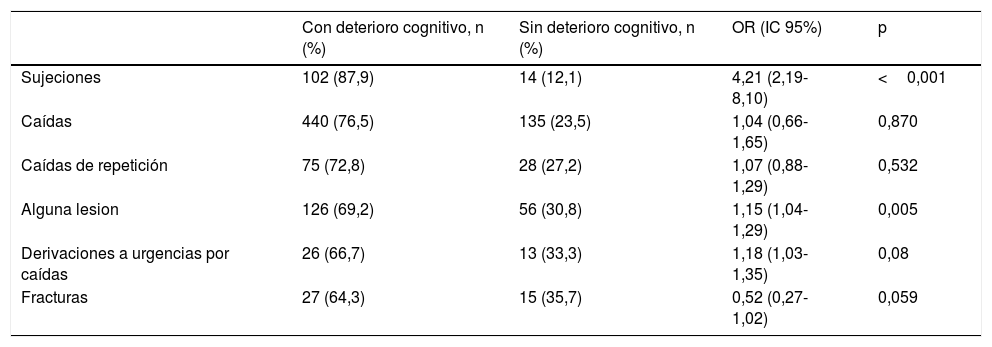
Aunque los residentes con DC se sujetaron un 75,8% más que aquellos sin DC (p<0,001), no hubo diferencias en el número de caídas (p=0,870) ni en la existencia de caídas de repetición (p=0,532) entre los residentes con y sin DC (tabla 4). Las lesiones tras una caída son un 15% más frecuentes en residentes con DC (OR 1,15; IC 95% 1,04-1,29; p=0,005). Aunque la gravedad de las lesiones en los residentes con DC es proporcionalmente mayor, no detectamos diferencias significativas respecto a los residentes sin DC en cuanto a las derivaciones a urgencias (p=0,08) y a la ocurrencia de fracturas (p=0,059).
Prevalencia de sujeción, caídas y lesiones en residentes con y sin deterioro cognitivo
| Con deterioro cognitivo, n (%) | Sin deterioro cognitivo, n (%) | OR (IC 95%) | p | |
|---|---|---|---|---|
| Sujeciones | 102 (87,9) | 14 (12,1) | 4,21 (2,19-8,10) | <0,001 |
| Caídas | 440 (76,5) | 135 (23,5) | 1,04 (0,66-1,65) | 0,870 |
| Caídas de repetición | 75 (72,8) | 28 (27,2) | 1,07 (0,88-1,29) | 0,532 |
| Alguna lesion | 126 (69,2) | 56 (30,8) | 1,15 (1,04-1,29) | 0,005 |
| Derivaciones a urgencias por caídas | 26 (66,7) | 13 (33,3) | 1,18 (1,03-1,35) | 0,08 |
| Fracturas | 27 (64,3) | 15 (35,7) | 0,52 (0,27-1,02) | 0,059 |
IC 95%: intervalo de confianza al 95%; OR: odds ratio.
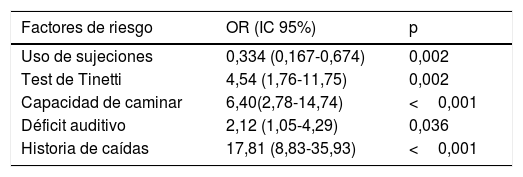
En el modelo multivariante, cuyo análisis bivariante previo se muestra en la tabla 5, encontramos diferencias estadísticamente significativas entre el uso de SF y el riesgo de caídas (OR 0,33; IC 95% 0,16-0,67; p=0,002): la SF previene la caída en un 67%. Según el modelo final mostrado en la tabla 6, serían factores de riesgo de caídas, teniendo en cuenta el efecto de la SF y ajustando por el resto de las variables: el riesgo de caídas según la escala de Tinetti dicotomizada (Tinetti≤24/Tinetti≥24; OR 4,54; IC 95% 1,76-11,75; p=0,002), la capacidad de caminar (OR 6,40; IC 95% 2,78-14,74; p<0,001), el déficit auditivo (OR 2,12; IC 95% 1,05-4,29; p=0,03) y el antecedente de caída previa (OR 17,81; IC 95% 8,83-35,93; p<0,001).
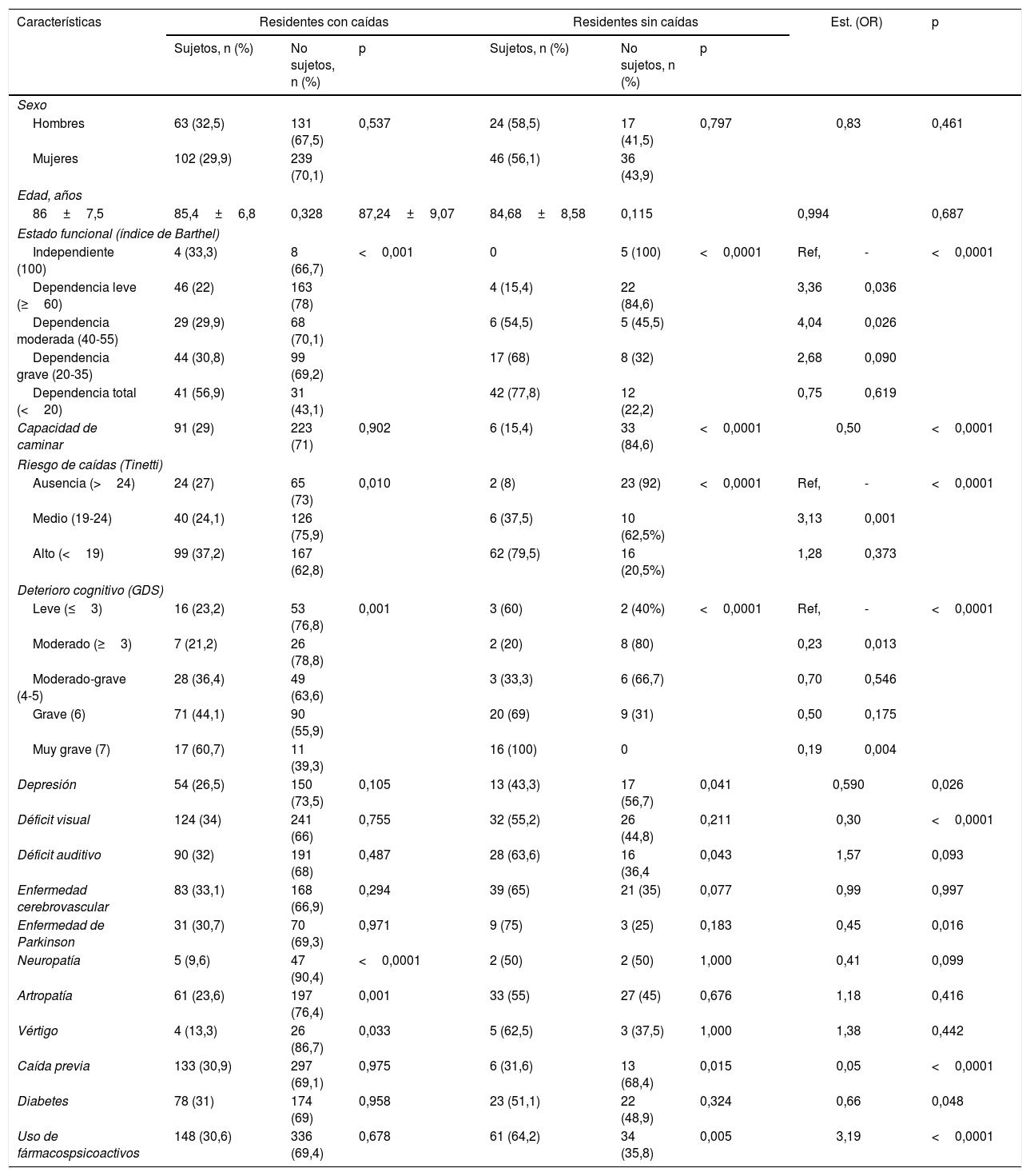
Análisis bivariante
| Características | Residentes con caídas | Residentes sin caídas | Est. (OR) | p | |||||
|---|---|---|---|---|---|---|---|---|---|
| Sujetos, n (%) | No sujetos, n (%) | p | Sujetos, n (%) | No sujetos, n (%) | p | ||||
| Sexo | |||||||||
| Hombres | 63 (32,5) | 131 (67,5) | 0,537 | 24 (58,5) | 17 (41,5) | 0,797 | 0,83 | 0,461 | |
| Mujeres | 102 (29,9) | 239 (70,1) | 46 (56,1) | 36 (43,9) | |||||
| Edad, años | |||||||||
| 86±7,5 | 85,4±6,8 | 0,328 | 87,24±9,07 | 84,68±8,58 | 0,115 | 0,994 | 0,687 | ||
| Estado funcional (índice de Barthel) | |||||||||
| Independiente (100) | 4 (33,3) | 8 (66,7) | <0,001 | 0 | 5 (100) | <0,0001 | Ref, | - | <0,0001 |
| Dependencia leve (≥60) | 46 (22) | 163 (78) | 4 (15,4) | 22 (84,6) | 3,36 | 0,036 | |||
| Dependencia moderada (40-55) | 29 (29,9) | 68 (70,1) | 6 (54,5) | 5 (45,5) | 4,04 | 0,026 | |||
| Dependencia grave (20-35) | 44 (30,8) | 99 (69,2) | 17 (68) | 8 (32) | 2,68 | 0,090 | |||
| Dependencia total (<20) | 41 (56,9) | 31 (43,1) | 42 (77,8) | 12 (22,2) | 0,75 | 0,619 | |||
| Capacidad de caminar | 91 (29) | 223 (71) | 0,902 | 6 (15,4) | 33 (84,6) | <0,0001 | 0,50 | <0,0001 | |
| Riesgo de caídas (Tinetti) | |||||||||
| Ausencia (>24) | 24 (27) | 65 (73) | 0,010 | 2 (8) | 23 (92) | <0,0001 | Ref, | - | <0,0001 |
| Medio (19-24) | 40 (24,1) | 126 (75,9) | 6 (37,5) | 10 (62,5%) | 3,13 | 0,001 | |||
| Alto (<19) | 99 (37,2) | 167 (62,8) | 62 (79,5) | 16 (20,5%) | 1,28 | 0,373 | |||
| Deterioro cognitivo (GDS) | |||||||||
| Leve (≤3) | 16 (23,2) | 53 (76,8) | 0,001 | 3 (60) | 2 (40%) | <0,0001 | Ref, | - | <0,0001 |
| Moderado (≥3) | 7 (21,2) | 26 (78,8) | 2 (20) | 8 (80) | 0,23 | 0,013 | |||
| Moderado-grave (4-5) | 28 (36,4) | 49 (63,6) | 3 (33,3) | 6 (66,7) | 0,70 | 0,546 | |||
| Grave (6) | 71 (44,1) | 90 (55,9) | 20 (69) | 9 (31) | 0,50 | 0,175 | |||
| Muy grave (7) | 17 (60,7) | 11 (39,3) | 16 (100) | 0 | 0,19 | 0,004 | |||
| Depresión | 54 (26,5) | 150 (73,5) | 0,105 | 13 (43,3) | 17 (56,7) | 0,041 | 0,590 | 0,026 | |
| Déficit visual | 124 (34) | 241 (66) | 0,755 | 32 (55,2) | 26 (44,8) | 0,211 | 0,30 | <0,0001 | |
| Déficit auditivo | 90 (32) | 191 (68) | 0,487 | 28 (63,6) | 16 (36,4 | 0,043 | 1,57 | 0,093 | |
| Enfermedad cerebrovascular | 83 (33,1) | 168 (66,9) | 0,294 | 39 (65) | 21 (35) | 0,077 | 0,99 | 0,997 | |
| Enfermedad de Parkinson | 31 (30,7) | 70 (69,3) | 0,971 | 9 (75) | 3 (25) | 0,183 | 0,45 | 0,016 | |
| Neuropatía | 5 (9,6) | 47 (90,4) | <0,0001 | 2 (50) | 2 (50) | 1,000 | 0,41 | 0,099 | |
| Artropatía | 61 (23,6) | 197 (76,4) | 0,001 | 33 (55) | 27 (45) | 0,676 | 1,18 | 0,416 | |
| Vértigo | 4 (13,3) | 26 (86,7) | 0,033 | 5 (62,5) | 3 (37,5) | 1,000 | 1,38 | 0,442 | |
| Caída previa | 133 (30,9) | 297 (69,1) | 0,975 | 6 (31,6) | 13 (68,4) | 0,015 | 0,05 | <0,0001 | |
| Diabetes | 78 (31) | 174 (69) | 0,958 | 23 (51,1) | 22 (48,9) | 0,324 | 0,66 | 0,048 | |
| Uso de fármacospsicoactivos | 148 (30,6) | 336 (69,4) | 0,678 | 61 (64,2) | 34 (35,8) | 0,005 | 3,19 | <0,0001 | |
GDS: Escala de Deterioro Global de Reisberg; OR: odds ratio.
Factores de riesgo para caídas teniendo en cuenta el efecto de las sujeciones físicas y ajustando por el resto de las variables
| Factores de riesgo | OR (IC 95%) | p |
|---|---|---|
| Uso de sujeciones | 0,334 (0,167-0,674) | 0,002 |
| Test de Tinetti | 4,54 (1,76-11,75) | 0,002 |
| Capacidad de caminar | 6,40(2,78-14,74) | <0,001 |
| Déficit auditivo | 2,12 (1,05-4,29) | 0,036 |
| Historia de caídas | 17,81 (8,83-35,93) | <0,001 |
IC 95%: intervalo de confianza al 95%; OR: odds ratio.
Bondad del modelo de regresión logística multivariable (R2=0,356).
El DC no aparece según este modelo como un factor de riesgo para caídas (p=0,181). Sin embargo, cuando se analiza la muestra completa de residentes y tras ajustar por la SF y la capacidad de caminar, las caídas son más frecuentes en los pacientes con DC (OR 1,91; IC 95% 1,12-3,25; p=0,017). Teniendo en cuenta la SF, los residentes ambulantes con DC (29,1% de los residentes con sujeciones) se caen 2,5 veces más que los residentes no ambulantes con DC (p=0,011).
DiscusiónLa prevalencia durante el período de estudio de uso de SF en nuestro centro (45,1%) es similar a la de otros estudios europeos, ya que varía mucho según las características de los centros y las diferentes definiciones de SF: por ejemplo, 6-31%18 y 4,4-58,9%19,34. Estudios realizados en nuestro país muestran una prevalencia del 17 al 21%20,21. En los centros con un porcentaje de residentes con demencia de entre un 60 y un 80%, como es nuestro caso, el 34,5% estaban inmovilizados físicamente a diario16, aunque en estos estudios no se consideraron las barandillas como un tipo de sujeción. En nuestro centro, si excluimos el uso de barandillas bilaterales, la prevalencia cae al 30,4%, de forma similar a un estudio reciente en nuestro país22.
Como en otros trabajos, encontramos una asociación entre algunas características de los residentes y la probabilidad de sufrir SF: mayor dependencia, menor capacidad de caminar, mayor riesgo de caídas y un mayor grado de DC8,34,35. A diferencia de otros estudios, el antecedente de caídas previas no se asoció al uso de SF8,35. La mortalidad fue significativamente mayor en los residentes con SF por su mayor edad, comorbilidad y peor funcionalidad, no resultando la SF un factor independiente de mortalidad.
Encontramos que los residentes sin SF sufren de forma significativa un mayor número de caídas respecto a aquellos con SF, aunque no encontramos diferencias respecto a la producción de lesiones. La alta incidencia de caídas en los residentes sin SF quizás se deba al perfil de la población estudiada, ya que más del 60% de los residentes sin sujeciones presentaban un riesgo moderado a alto de caídas según la escala de Tinetti. Sin embargo, cuando incluimos la capacidad de caminar en el análisis, la proporción de caídas en los residentes ambulantes con SF es mayor que en los residentes ambulantes sin SF, aunque la diferencia no sea significativa. En cambio, la SF en los residentes que no caminan (con y sin DC) se asocia a un menor riesgo de caídas y lesiones. Sin embargo, no está claro si fue el uso de SF lo que contribuyó a una menor tasa de caídas en los residentes no ambulantes o fue la falta de movilidad lo que disminuyó el riesgo de caídas en este grupo de residentes.
Al igual que otros autores, en este trabajo no encontramos diferencias significativas respecto al número de lesiones y caídas de repetición entre los residentes con y sin SF, lo que evidencia que los residentes con SF no están protegidos de nuevas caídas ni de lesiones tras caerse36,37. Sin embargo, los residentes no sujetos se derivaron más a urgencias tras caerse que los sujetos (19,2 vs. 11,6%; p=0,029), probablemente por una mayor gravedad de las lesiones, condicionada por su mejor movilidad y deambulación. Las caídas en los residentes no ambulantes, que son los que con más frecuencia se sujetan, son menos graves probablemente porque se suelen producir a corta distancia por deslizamiento de la silla o durante las transferencias sin ayuda de la silla a la cama36.
Aunque existe una fuerte evidencia que relaciona el riesgo de caídas con el DC38, numerosos estudios demuestran que las SF en este grupo de pacientes no se asocian con una disminución del riesgo de caídas ni de lesiones12,36,39. Otras publicaciones señalan, además, que en las residencias con política de retirada de SF, la incidencia de caídas y lesiones de los residentes con DC no se incrementa respecto a las residencias que mantienen las SF12. Sin embargo, los ancianos con demencia presentan un alto riesgo de sufrir SF35. Las razones para esto no están claras y podrían revelar un conflicto entre la seguridad, la dignidad y la autonomía de los residentes12. De hecho, no encontramos diferencias significativas en el número de caídas ni caídas de repetición entre los residentes con o sin DC, a pesar de que los residentes con DC se sujetan con mayor frecuencia. Además, como evidencia nuestro estudio, la SF podría incrementar el riesgo de caídas en los residentes ambulantes con DC.
La principal limitación de este estudio es que al ser retrospectivo, la evaluación que hemos realizado sobre las SF podría estar sobrestimada o no ser lo suficientemente precisa. Esto se debe a que en ocasiones, en los registros de la residencia no se recoge fielmente si el residente estaba sujeto en el momento de la caída. Esta información la hemos deducido en algunos casos de otros registros en los que se recogen los períodos de tiempo en los que el residente estuvo con sujeciones. La capacidad de caminar de los residentes es una variable que se ha deducido ad hoc de los registros que nos informan del uso de ayudas técnicas o no para caminar y del grado de dependencia de los residentes.
Otra limitación del estudio es que no se ha tenido en cuenta el tiempo de sujeción como posible factor de riesgo de caídas, teniendo solo en cuenta si el paciente estaba sujeto o no en el momento de caerse. Una limitación más de este estudio es que se realizó en una residencia de ancianos, aunque creemos que su población es una muestra representativa de la población de otras residencias de nuestra área sanitaria, aunque habría que realizar otros estudios para corroborar estos resultados.
Otra limitación de este estudio es la posible falta de independencia de caídas repetidas en la misma persona. Sin embargo, hemos tenido en cuenta los cambios que se produjeron en las características de los residentes (deterioro cognitivo, estado funcional, riesgo de caídas, sujeción, etc.) en cada una de las caídas, lo cual nos permite considerar cada una de ellas como un fenómeno independiente.
La principal ventaja de nuestro estudio es que al formar parte de un proyecto más amplio de análisis de caídas en ancianos institucionalizados, nos ha permitido recoger y contrastar una amplia cantidad de información referente a las características de los sujetos y de las caídas analizando la mayoría de los factores de riesgo que intervienen en estas teniendo en cuenta la presencia o ausencia de SF.
ConclusionesLa prevalencia de SF en nuestro estudio coincide con el valor promedio publicado en diferentes países que analizan poblaciones con características semejantes a la nuestra. De forma característica, el anciano sujeto tiende a presentar un mayor grado de deterioro cognitivo y una mayor dependencia. Según nuestros hallazgos, el deterioro cognitivo no es un factor independiente de riesgo de caídas en residentes con sujeciones.
Teniendo en cuenta las limitaciones, nuestro estudio apunta a que el grado de movilidad es uno de los principales factores de riesgo para caídas en los ancianos residentes con SF. Así, los residentes con un mayor riesgo de caídas podrían ser aquellos sujetos con capacidad para caminar y con DC.
Nuestro estudio, como otros, pone en cuestión la efectividad de la SF en la prevención de caídas y lesiones en los ancianos institucionalizados. Las SF deberían ser evitadas y el proceso de toma de decisiones sobre la aplicación de las mismas debería respetar siempre la situación del residente y usarse como último recurso.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Gracias a la Dirección, el Departamento de Informática y el personal de enfermería de la Residencia Dulcinea por su colaboración en el desarrollo de este estudio.