Los cambios demográficos y la realidad económica de los últimos años han condicionado una reorientación de las políticas sanitarias priorizando la atención a la cronicidad. Dada la concentración de costes en la atención hospitalaria de los pacientes con enfermedades crónicas, la reducción de las hospitalizaciones ha pasado a ser un objetivo preferente.
Mientras tanto, constatamos que entre el objetivo paradigmático de abordaje eminentemente comunitario propuesto para estos pacientes y la realidad asistencial vigente, queda aún un largo recorrido que valdría la pena realizar paso a paso. Con la evidencia científica de la que disponemos en el momento actual: ¿Es razonable dar por sentado que hay un nivel adecuado de ingresos o que reducir el número de ingresos es necesariamente mejor para los pacientes? ¿Es posible definir operativamente y con la suficiente fiabilidad cuáles de los ingresos hospitalarios son evitables? ¿Es perjudicial para un paciente y para el sistema que una persona con enfermedades crónicas con altas necesidades de atención ingrese en un hospital? ¿No serán los ingresos hospitalarios evitables y los reingresos, indicadores de fragmentación de los sistemas de salud?
Ante esta situación, un abordaje razonable requiere en primer lugar de un análisis crítico de las distintas realidades asistenciales (microsistemas) y de la revisión sistemática de la evidencia científica –rompiendo algunos tópicos si es preciso–. En segundo lugar es indispensable llevar este conocimiento a la práctica asistencial, con la necesidad absoluta de conciliar el «qué» y el «cómo», la visión individual con la visión poblacional, la enfermedad única con la multimorbilidad y, finalmente, el abordaje clínico con la planificación sanitaria.
Demographic changes and the economic situation of the recent years have conditioned a turning point in health policies, which have decided to progressively prioritize chronicity care programs. Given that hospital costs were concentrated in attention to patients with chronic diseases, reduction on admissions is now a priority target.
Meanwhile, we state that among the obviously community handling paradigmatic aim for those patients and the current care situation, there is a long way to do that should be done gradually. According to the current scientific evidence: Is it sensible to assume that there is a proper level of admissions or is it better for the patients to reduce the number of admissions? Is it possible to operationally and reliably define which hospital admissions are avoidable? Is it harmful to a patient and to the health care system to admit a patient with multiple chronic disease? Maybe are hospital admissions are avoidable and readmissions are indicators of a fragmented health care system?
Given that situation, a reasonable approach requires firstly a critical analysis of the various realities of care (microsystems) and a systematic review of the scientific evidence-breaking, and rejecting some topics if necessary. Secondly, we should bring all this knowledge to clinical practice, conciliating «what» and the know-how, individual and population view, sole disease and multimorbidity, and finally clinical approach and health planning.
A lo largo de los últimos años, los sistemas sanitarios de los países desarrollados han tenido que reorientar sus estrategias para ajustarse a la realidad creciente del número de pacientes con enfermedades crónicas. El documento marco publicado por la OMS el año 20051 significó el punto de partida de un proceso de cambio casi vertiginoso en el rumbo de las prioridades de los planes de salud que, progresivamente, se han ido orientando a los programas de atención a la cronicidad2. En el momento actual, el paradigma de planificación se podría sintetizar en la estrategia triple aim propuesta por Berwick et al.3: Care, Health & Cost (mejorar la experiencia de atención, mejorar la salud y reducir costes), siendo la reducción de las hospitalizaciones evitables un aspecto fundamental para lograr estos objetivos4.
Este escenario viene determinado por 2 ideas centrales. La primera –implícitamente vinculada a los objetivos de mejora de atención y de salud– propugna que los pacientes con enfermedades crónicas deberían poder ser atendidos prioritariamente en el ámbito comunitario5 y, sin duda, esta es la realidad hacia donde tenemos que ir avanzando.
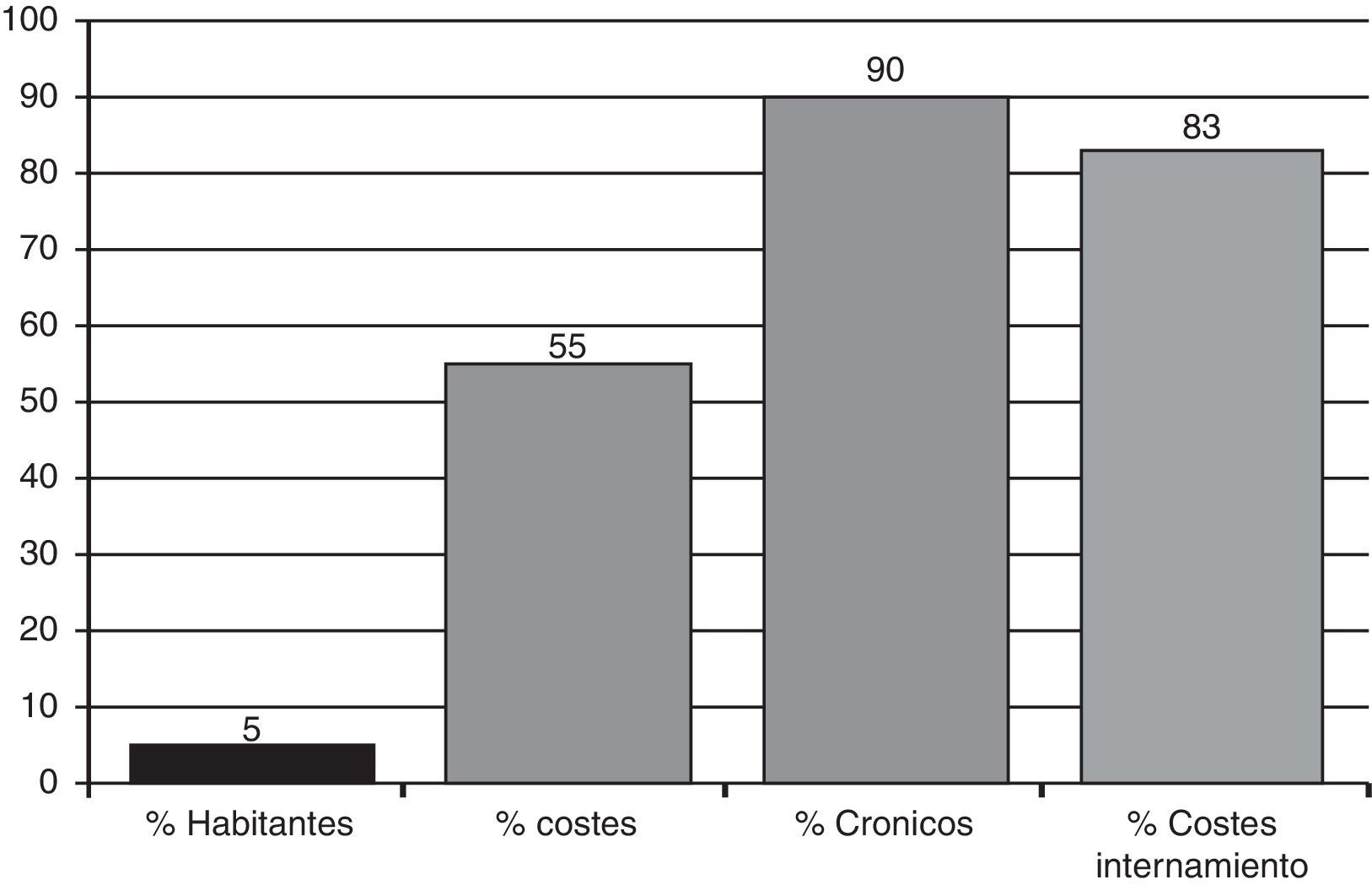
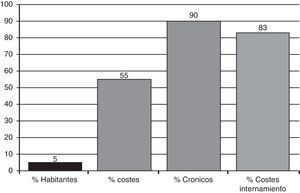
La segunda –más ligada a objetivos estrictamente de gestión– incide en la concentración de costes en las áreas de hospitalización. En un análisis realizado el año 2008 en la comarca de Osona –Cataluña–6 se constató que aproximadamente el 5% de los pacientes –el 90% de los cuales padecían enfermedades crónicas–, consumieron más de la mitad de recursos –el 80% de los cuales en áreas de internamiento– (fig. 1). Esta realidad, muy parecida a la descrita por los observatorios de salud europeos2, se basa en el hecho que el gasto básicamente viene condicionado por las estancias –más prolongadas en estos pacientes7–, el uso (¿y abuso?) de tecnología médica5 y la mala utilización de los servicios en general8; además esta realidad está agravada por un mayor índice de readmisiones, que en este segmento de población son más costosas9.
El silogismo, pues, es inevitable: si en este grupo de población los costes se concentran en el ámbito hospitalario, el ahorro pasa por intentar que presenten el mínimo posible de ingresos; y, en consecuencia, la forma más sencilla de cribado sería identificar a los pacientes multi-ingresadores.
La cuestión es: ¿la reducción de ingresos es un objetivo en sí mismo, o simplemente debe ser la consecuencia de una atención más adecuada, mediante, por ejemplo, un programa de case management10? Esta mejoría en la atención, ¿es factible solo en el ámbito comunitario, o también sería necesario replantear su abordaje en la áreas de hospitalización?
Ante la actual situación de aparente vorágine y de grandes cambios es un buen momento para recordar la «metáfora del alpinista», cómo explica Jocelyn Cornwell en su blog11: Pregunta: «¿Cuál es la diferencia entre el alpinista novato y el experto? Respuesta: El novato celebra cuando llega a la cima, el experto lo celebra cuando ha vuelto a casa». Así pues, esta mezcla de inquietud e inconformismo para lograr nuevos retos y de prudencia para establecer acciones y valorar sus resultados, deben ser la base para seguir innovando en la dirección adecuada.
La constante debería ser: analizar críticamente la realidad, revisar la evidencia científica –rompiendo tópicos si hace falta– y llevar este conocimiento a la práctica asistencial para mejorar los resultados de salud en los pacientes, lo que, al fin y al cabo, debe ser nuestro objetivo prioritario. El presente artículo pretende, pues, romper algunos tópicos y aportar algunos elementos de reflexión para seguir avanzando en este apasionante camino, intentando conciliar el abordaje clínico de estos pacientes con la planificación de su atención desde el ámbito de la gestión sanitaria.
Análisis crítico de la microrealidadLa heterogeneidad de realidades en los sistemas sanitarios es inmensa. Por este motivo es esencial que los cambios se propongan desde el análisis de las singularidades de cada ámbito, partiendo de una valoración exhaustiva a nivel «micro» (equipos y profesionales), que permitan elaborar programas que reflejen adecuadamente esa diversidad (visión «macro»).
Una aproximación razonable para valorar la realidad asistencial en la atención a los pacientes crónicos es evaluar la respuesta de su sistema sanitario ante las crisis que estos presentan y las transiciones que de ellas se derivan.
En 2011 en el Hospital General de Vic (HGV), se llevó a cabo un corte de prevalencia hospitalaria de personas con enfermedades crónicas avanzadas y con pronóstico de vida limitado, utilizando el instrumento NECPAL12,13. Un 40,6% de los pacientes ingresados (en todos los servicios excepto pediatría y obstetricia) fueron identificados como NECPAL+ (pacientes en los que es factible pensar que puedan estar en su último año de vida).
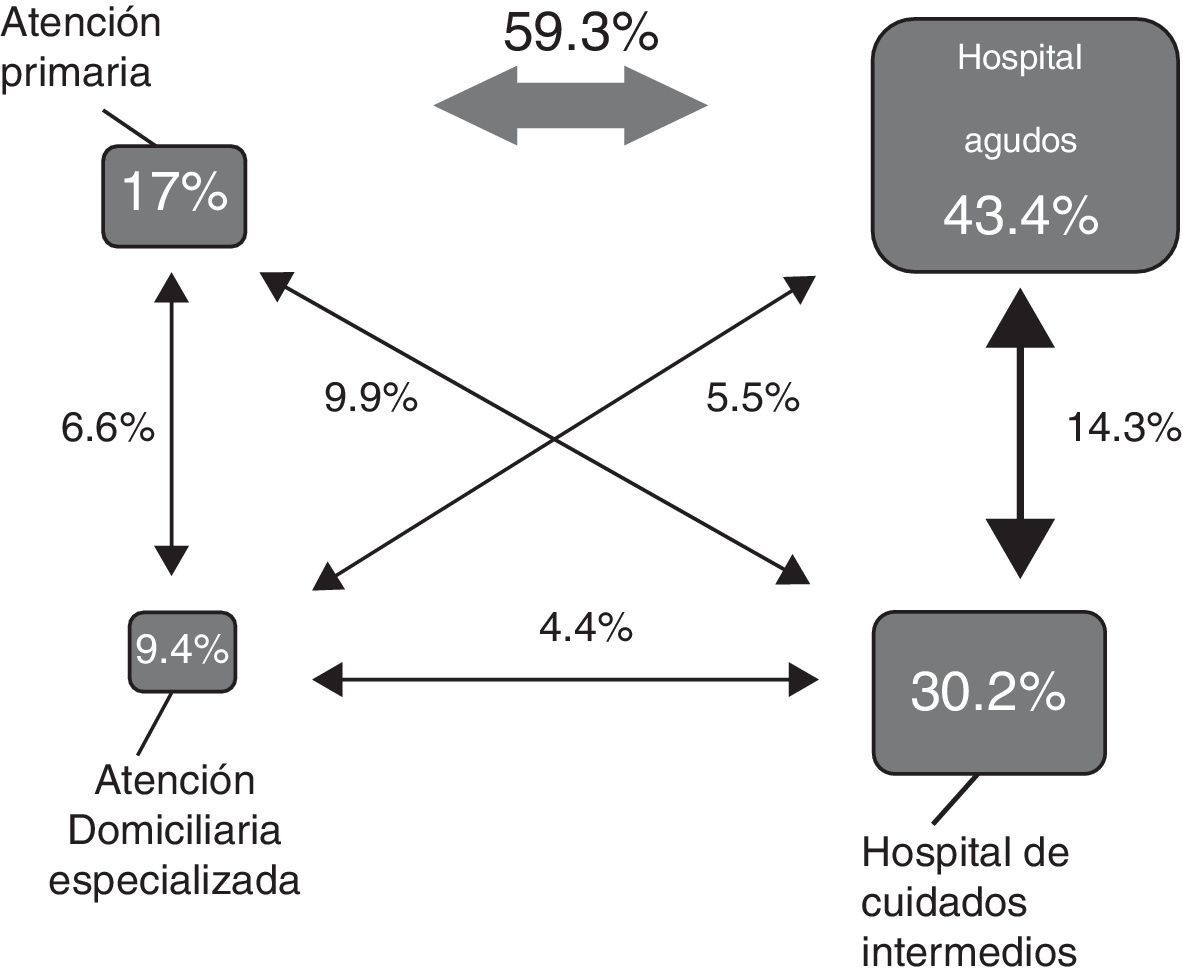
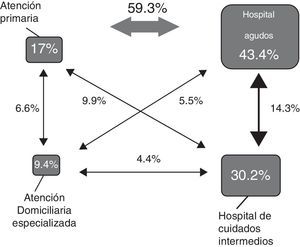
En la valoración de las «crisis»a y «transiciones»b que presentó este grupo de pacientes a lo largo del siguiente año (fig. 2)14 y con la prudencia necesaria en el análisis de resultados de una cohorte pequeña (56 pacientes), destacó: 1. El elevado número de transiciones con relación a las crisis (1,3 transiciones por cada crisis), a pesar de tratarse de un grupo muy seleccionado de pacientes y que, en nuestro territorio, existe un buen nivel de integración asistencial y una buena oferta de recursos alternativos (hospitalización domiciliaria y unidades de subagudos); 2. Que, tal como muestra la figura 2, la mayor parte de estas transiciones (59,3%) se producían entre atención primaria y el hospital de agudos; y 3. Que analizando la «resolución por setting»c solo un 17% de las crisis se resolvieron en atención primaria, con un uso limitado de las alternativas especializadas comunitarias (9,4%).
La sensación es que entre la realidad asistencial actual y el objetivo propuesto por los programas de atención a la cronicidad, queda aún un largo recorrido que valdría la pena realizar paso a paso. ¿Por dónde empezar? De entrada, una buena manera sería intentar romper algunos tópicos….
Rompiendo algunos tópicosTópico 1: Para el cribado poblacional de personas con enfermedades crónicas con riesgo de readmisión, es suficiente con identificar aquellos pacientes con múltiples admisiones anterioresLa valoración de los índices de ingresos y las readmisiones hospitalarias han sido ampliamente propuestos como indicadores de calidad, en buena parte porque son fáciles y económicos de medir. Pero la idea de sintetizar la compleja realidad de esos pacientes en un instrumento de gestión simple puede ser tan atractiva como perversa: más allá de medir solo los aspectos cualitativos de la atención hospitalaria de agudos, las readmisiones también vienen determinadas por variables relacionadas con el propio paciente, con la provisión de atención comunitaria, de hospitales de atención intermedia, agencias de salud, diversos profesionales de la salud, farmacias y servicios sociales15–17. Todos ellos son factores que van mucho más allá de los aspectos meramente relacionados con la complejidad clínica.
La propuesta de cribar la población a partir de la cuantificación de respuestas reactivas –ingresos por descompensaciones– para poder establecer medidas proactivas –acciones para evitar ingresos– puede resultar atractiva y, si valoramos el resultado de la intervención probablemente será positivo. El problema es que sin haber realizado ninguna intervención, estas personas igualmente habrían presentado menos ingresos: este fenómeno es conocido como «regresión a la media»18 y es un ejemplo paradigmático del énfasis en la rigurosidad y la prudencia con la que debemos evaluar nuestras intervenciones.
Definir operativamente cuáles son los reingresos hospitalarios evitables con la suficiente fiabilidad es especialmente difícil, y hasta la fecha ninguna estrategia ha podido demostrar efectividad suficiente19. Es más, en los últimos 30 años se han analizado intensivamente los factores asociados a readmisiones y se han probado modelos para reducirlos y, sin embargo, las tasas de reingresos no se han reducido considerablemente durante este tiempo20. ¿Significa todo esto que debemos obviar las tasas de reingresos en la planificación poblacional de la atención de estos pacientes? Probablemente no, pero parece evidente que es una estrategia insuficiente si no lleva asociadas variables basadas en la valoración clínica21.
Tópico 2: Las situaciones de descompensación o crisis no deben ser sinónimo de hospital de agudosEn una situación idílica, la proactividad debería evitar muchas de las crisis de los pacientes con enfermedades crónicas y con necesidades de atención compleja; y en caso de producirse, muchas de estas descompensaciones deberían poder ser atendidas en el ámbito comunitario.
Pero la realidad demuestra que en los últimos 10 años, muy pocas intervenciones han demostrado reducciones significativas de la derivación de estos pacientes a los servicios de urgencias hospitalarios22. ¿Cuál sería el común denominador de las intervenciones con éxito? Todas las evidencias apuntan a los programas de integración23–25; hasta el punto que permiten afirmar que los ingresos hospitalarios evitables y los reingresos son indicadores inequívocos de la fragmentación de los sistemas de salud26. Ejemplos como los programas de atención integrada de Torbay24 o la State Action on Avoidable Rehospitalizations (STAAR) initiative27 han presentado buenos resultados –por ejemplo, disminución de más del 10% de las readmisiones por insuficiencia cardíaca–. Parece lógico pensar que la mejor forma para afrontar situaciones de complejidad sea a partir de intervenciones complejas; de la misma manera que para resolver situaciones clínicas complicadas es imprescindible establecer un plan terapéutico sistemático a partir de una valoración multidimensional.
En el contexto actual, las organizaciones basadas en niveles asistenciales, donde los profesionales trabajan compartimentadamente, probablemente sean obsoletas28. Pero, para garantizar una atención integrada, no será suficiente con el acuerdo de las organizaciones para trabajar conjuntamente en un territorio (integration). Es indispensable que, además, el paciente se beneficie del resultado de esta planificación (integrated care)29, siendo imprescindible para ello una auténtica integración clínica entre los equipos y los profesionales. En la antes citada STAAR initiative fue necesario crear equipos de continuidad asistencial que incluían representantes de la atención de agudos, enfermería especializada, atención domiciliaria/ambulatoria, servicios sociales, pacientes y familiares, con el objetivo de asegurar30: 1. Evaluación adecuada las necesidades posthospitalarias; 2. Educación eficaz para facilitar el aprendizaje por parte del paciente y cuidadores; 3. Seguimiento posthospitalario –tanto médico, como social–; y 4. En las transiciones, asegurar una adecuada comunicación con el siguiente profesional de la salud –dentro de la cadena asistencial–.
Por contra, las acciones aisladas difícilmente pueden cambiar los resultados, a excepción de aquellos ámbitos donde previamente no se ha intervenido de forma específica. En este sentido, destacan los buenos resultados de los programas de consultorías entre médicos de atención primaria y geriatras (que, por ejemplo, han demostrado una disminución superior al 10% en las derivaciones a urgencias –sobre todo en aquellos pacientes provenientes de residencias–)31 y la intervención directamente en las áreas de atención inmediata, donde un sistema de consultoría con médicos seniors demuestra un buen grado de eficiencia32. Así pues, a la espera de lograr una situación de atención comunitaria paradigmática como la especificada en los planes de salud, un planteamiento plausible y realista podría ser: 1. En situación de estabilidad, llevar a cabo valoraciones conjuntas para definir planes asistenciales para los pacientes más complejos; y 2. Ante una situación de crisis, el principal problema no debe ser derivar al paciente al servicio de urgencias: la cuestión es cómo les atendemos en estos servicios, qué alternativas a la hospitalización de agudos (unidades de subagudos, hospitalización domiciliaria, hospital de día,…) les podemos ofrecer, y si planificamos las transiciones de forma exquisita. Nuestra experiencia en este ámbito es buena: la intervención de una enfermera gestora de casos en el área de urgencias, obtuvo una reducción del 10% de ingresos de pacientes médicos de más de 75 años (en total 334 pacientes), de los cuales un 54,5% retornaron a domicilio en programa de hospitalización domiciliaria; el 45,5% restante fueron derivados a hospitales de cuidados intermedios en programa de subagudos.
Estas propuestas, factibles y no muy complejas, respaldan la necesidad de acercar los profesionales de la geriatría y, en general, el conocimiento geriátrico a los servicios de urgencias33 y a la comunidad31. La valoración geriátrica integral, que ha demostrado ampliamente su eficiencia en todos los ámbitos asistenciales34, debe ser la herramienta que permita garantizar una adecuada atención a estos pacientes, más allá de especialidades y niveles asistenciales.
Tópico 3: Este grupo de pacientes presentan alta frecuentación de los servicios de urgencias, más ingresos hospitalarios y estancias más prolongadasCon los datos disponibles9, esta afirmación parece irrefutable. Pero también lo es que este segmento de población es el que mejor y más justificadamente usa los servicios de urgencias35, y que son los pacientes que más adecuadamente acaban ingresando, dada la gravedad y complejidad de abordaje de las enfermedades que condicionan la descompensación36.
También es cierto que presentan estancias hospitalarias más prolongadas, y que, dada su mayor vulnerabilidad, comorbilidades, riesgo de complicaciones intrahospitalarias y de iatrogenia, pueden condicionar peores resultados de proceso: estancia media, mortalidad, institucionalización, readmisiones, etc.37. Pero si analizamos en profundidad las causas de estas estancias inadecuadas, constataremos que están sobre todo relacionadas con problemas en los procesos de atención hospitalaria –básicamente de programación hospitalaria y atención médica– y con dificultades para planificar el alta8.
Probablemente el futuro de la atención hospitalaria a estos pacientes pase por crear «microsistemas» de atención específica, con vocación transversal (basada en necesidades) y de atención compartida (equipos médicos y quirúrgicos). Con esta premisa, ya el año 2009 el Hospital General de Vic apostó por la creación de una unidad geriátrica de agudos (UGA) de atención compartida médico-quirúrgica, destinada a pacientes con enfermedades crónicas y altas necesidades. Desde entonces se han atendido más de 3.000 pacientes con un perfil marcadamente geriátrico: edad media de 86,3 años, multimorbilidad (más de 6 condiciones crónicas y polifarmacia –8 fármacos– de promedio), índice de Barthel basal de 60/100, alta prevalencia de deterioro cognitivo/demencia (52% de los pacientes) y un 21,9% de procedencia residencial.
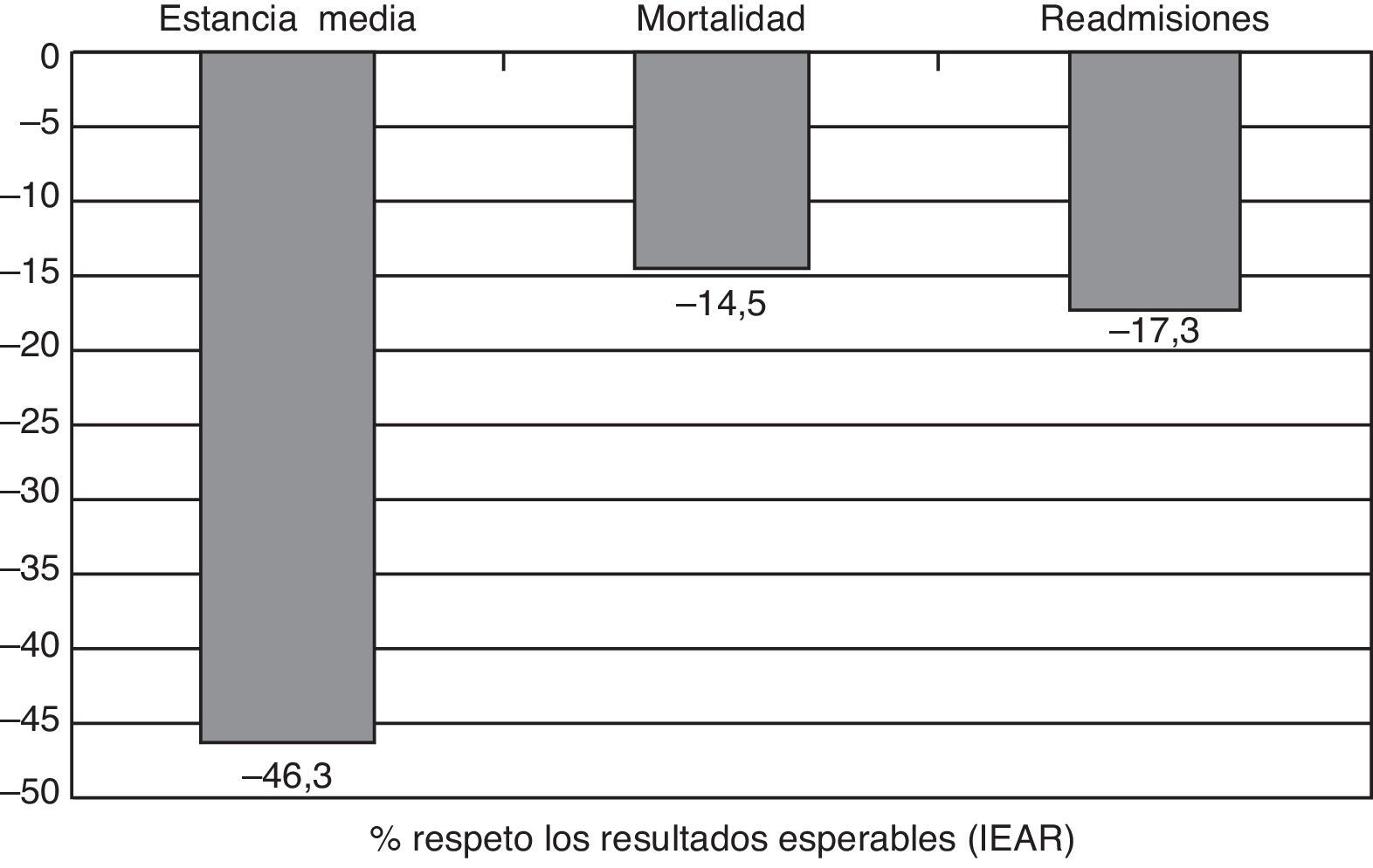
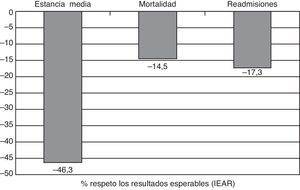
Los resultados parecen avalar este planteamiento (fig. 3): estancia media de 5,7 días (46,3% menor a lo esperable), mortalidad 9,2% (14,5% menor a lo esperable) y un 17,3% menos de readmisiones respeto a las esperables. Además, al alta se ha realizado un proceso de optimización terapéutica en prácticamente todos los pacientes, con reducción significativa de polifarmacia, sobre todo en aquellos en situación de enfermedad crónica avanzada38 e inicio de un proceso de planificación avanzada en 26,1% del total de pacientes. Los elementos críticos de éxito de estas unidades son la adecuada selección de pacientes, la atención especializada/interdisciplinar, y la planificación del alta precoz, todo ello en un contexto territorial de progresiva integración asistencial.
Propuestas como la descrita invitan a cambiar el prejuicio de la hospitalización de estos pacientes como una situación necesariamente perjudicial –tanto a nivel de costes, pero también en resultados de salud–. De nuevo, lo esencial no es solo dónde son atendidos los pacientes, si no en qué momento y de qué manera son atendidos.
Tópico 4: El hospital de agudos no es un buen lugar para estos pacientesA estas alturas no es ningún secreto que la hospitalización puede ser un «medio tóxico» para los pacientes más frágiles, ya que frecuentemente les condiciona un incremento de vulnerabilidad –a veces transitorio– recientemente bautizado como el post-hospital syndrome39. A este respecto hay 2 aspectos fundamentales que no podemos eludir.
En primer lugar hay que considerar la premisa, generalmente aceptada, de que, en igualdad de condiciones, la población está mejor en sus casas que en un centro hospitalario; y que siempre que sea posible –esto dependerá de la complejidad de atención que requiere el proceso y de las alternativas asistenciales en un territorio concreto– se tendría que poder priorizar la atención domiciliaria ante descompensaciones de salud. Experiencias de telemedicina en Dinamarca40, los patient hotels en Suecia41 o las plantas virtuales (virtual wards)42 invitan al optimismo en un futuro, esperemos que no muy lejano. Mientras tanto, lo importante es garantizar la atención adecuada en cada momento, teniendo siempre en cuenta que lo que realmente incrementa los costes es la mala utilización de servicios8: «no hacer lo que toca, en el momento que toca». De hecho, algunos estudios ya empiezan a alertar del riesgo que la excesiva concentración en la reducción de hospitalizaciones pueda condicionar una atención inadecuada43.
En segundo lugar no se debiera cometer la imprudencia de analizar el proceso de hospitalización como una realidad homogénea y rígida. Aparentemente el binomio hospital de agudos/paciente complejo tiene alta probabilidad de malos resultados: para el paciente –riesgo de discapacidad e iatrogenia–, para el hospital –por los costes–, e incluso para los profesionales sobrecarga de trabajo, complejidad en la toma de decisiones clínicas, etc. Es en este ámbito donde las unidades específicas (especialmente en el caso de las UGA), han demostrado su eficiencia44–46. El «problema», de nuevo, no es el hospital de agudos, sino «cómo» atendemos a estos pacientes en este hospital; y, también cómo seleccionamos aquellos pacientes en los que el proceso de hospitalización pueda aportarles algún valor añadido. Este contexto propone un nuevo cambio de paradigma: pasar del «volumen based» al «value based»47.
Ante estas evidencias, se puede afirmar que, con una atención específica centrada en las necesidades de los pacientes, los resultados pueden ser muy distintos: para el paciente, para el hospital y también para los profesionales.
Tópico 5: Las necesidades asistenciales de los pacientes y las prioridades de gestión siempre son concurrentesSería demagógico obviar, en los tiempos actuales, que tenemos que afrontar el tema de los costes. Pero hay que hacerlo desde la perspectiva de la sostenibilidad, más que desde el discurso del ahorro48. Cuatro parecen ser las bases para un sistema sanitario sostenible49: 1. Desarrollar nuevos sistemas de financiación; 2. Ayudar a las familias en el cuidado de pacientes con enfermedades crónicas; 3. Reducir la demanda de atención mediante programas de prevención y autogestión; y 4. Mejorar la atención médica, priorizando las intervenciones de alto valor, desestimando aquellas que no han demostrado un beneficio sensible para los pacientes.
Mientras se va avanzando en este sentido, la imperiosidad de la situación económica obliga a tomar decisiones, a pesar de que las evidencias sobre la eficiencia de las intervenciones en la reducción de ingresos sean aún incompletas. Como muy explícitamente alertan Martin Roland y Gary Abel50, al igual que pasa con los fármacos, los planes de salud también pueden tener efectos indeseables, y es imprescindible una estrecha monitorización de sus resultados.
También advierten de algunos conceptos erróneos que pueden conducir a expectativas ingenuas o poco realistas: sobreestimar la importancia de algunos marcadores, obviar la importancia de la regresión a la media, suponer que todas las intervenciones son beneficiosas, pensar que siempre hay que saber qué hacer y menospreciar el efecto del azar.
Parece ser un mal punto de partida, pues, dar por sentado que pueda establecerse un nivel adecuado de ingresos o de derivaciones al hospital, o que reducir el número de ingresos siempre es necesariamente mejor. Conviene no olvidar que algunos de los múltiples programas piloto diseñados para evitar hospitalizaciones se han tenido que retirar una vez constatado que podían condicionar un incremento de la mortalidad51,52.
De la evidencia a la práctica: dicotomías y «nuevos» conceptosUna vez revisados algunos tópicos a partir de la evidencia actual, llega el momento –habitualmente el más complicado– de reflexionar acerca de cómo hacer tangible este conocimiento en nuestra práctica asistencial. En el camino se presentan 2 dicotomías que dificultan el proceso.
Dos dicotomías…A ojos de un planificador, esta operativización es sinónimo de planificación sanitaria; para un clínico, lo es de toma de decisiones clínicas. Lo mismo que sucede cuando afrontamos el tema de la complejidad53: para el planificador, el paciente complejo es aquel que condiciona un alto uso de los recursos; para el clínico lo es aquel paciente que supone un reto clínico. Esta primera dicotomía (visión poblacional vs. individual) es la que explica que, frecuentemente, haya dificultades de entendimiento entre unos y otros en tanto que hablan de conceptos distintos. La clave del éxito estaría en armonizar el modelo de atención para la población (modelos organizativos), y para la persona (plan de intervención individualizado), siendo la gestión y liderazgo clínico el nexo de unión entre ambos. Es importante tener las prioridades claras: el objetivo no es tanto mejorar los procesos (visitas, pruebas, número de ingresos,…), como los resultados de salud en los pacientes54. En todo caso, debe considerarse la evidencia de que los cambios realmente se producen cuando se actúa a nivel micro –equipos y profesionales– y, por otra parte, que si un proyecto no se traduce en la mejoría de los resultados de salud de las personas, no se puede considerar exitoso55.
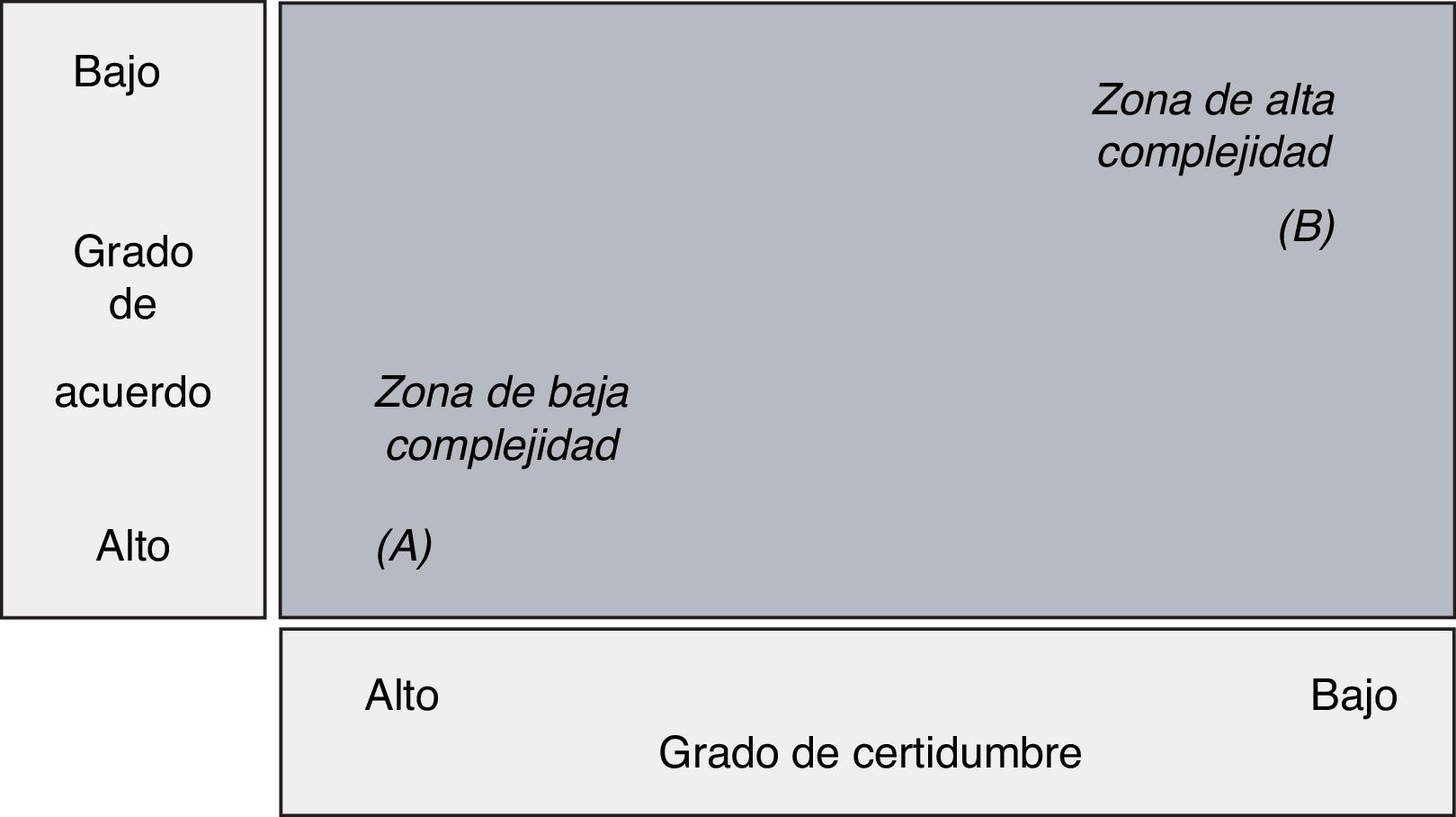
En el abordaje de la cronicidad, la mayor parte de sistemas sanitarios proponen rutas asistenciales basadas en protocolos de atención centradas en las principales enfermedades crónicas. La dificultad aparece cuando la situación crónica predominante es la multimorbilidad –que es la más frecuente de las situaciones crónicas56–. La medida de la complejidad clínica viene condicionada por el grado de evidencia sobre «qué le pasa al paciente», y sobre el nivel según cómo proceder ante aquella situación57 (fig. 4): por ejemplo, ante un paciente con infarto agudo de miocardio (A), el diagnóstico es sencillo y el protocolo de actuación es claro; no es una situación de alta complejidad respeto a la toma de decisiones y es fácil trazar una propuesta de actuación.
Pero en un paciente con múltiples condiciones crónicas, que ante una crisis presenta descompensación de múltiples sistemas y, a veces, con presentaciones clínicas imprecisas –por ejemplo, declive funcional– (B), la incertidumbre diagnóstica suele ser elevada; y la solución no pasa por aplicarle cada una de las guías clínicas para sus múltiples enfermedades; la complejidad viene determinada, pues, por esta dificultad para la toma de decisiones, que difícilmente son protocolizables.
Una vez más, se pone en evidencia la necesidad de seleccionar apropiadamente los pacientes que más se puedan beneficiar de un enfoque asistencial concreto: probablemente el paciente del primer ejemplo (A) tendrá un buen perfil para ser incluido en un programa de trayectoria clínica de órgano. En el caso del paciente B, el planteamiento probablemente debe ser otro; y en este punto es donde aparece la segunda dicotomía.
Mientras que la primera dicotomía evidenciaba la necesidad de conciliar 2 visiones distintas de una misma realidad (visión poblacional vs. individual), la segunda se centra en la dimensión individual: y plantea la atención enfermedad-centrada (gestión de enfermedad) vs. la atención centrada en la persona (gestión de caso). ¿Tiene sentido un enfoque unidimensional (enfermedad-centrado) en una persona con múltiples condiciones crónicas? El impacto acumulativo de las recomendaciones de tratamiento en este grupo de pacientes condiciona un mal uso de recursos –sobre todo con relación a la sobreexposición a controles y exploraciones innecesarias y a una polifarmacia inadecuada–, que ni es beneficiosa por el paciente, ni el sistema sanitario se puede permitir58.
… y 3 «nuevos» conceptos que podrían ser la soluciónFinalmente, y mirando al futuro, ¿cómo saber si se avanza en la dirección adecuada? A nuestro entender, 3 conceptos –nuevos desde el punto de vista terminológico, pero ya clásicos en el conocimiento geriátrico–, deberían ser los factores críticos de éxito y el fundamento de los programas de atención a la cronicidad:
El primer concepto es la «armonización terapéutica» (Therapeutic Harmonization)59: para afrontar las situaciones de alta complejidad clínica serán necesarios modelos de ayuda a la toma de decisiones y que concilien la voluntad de los pacientes con objetivos clínicos plausibles y ajustados a sus valores. El resultado final debe ser un proceso de planificación avanzada basada en el empoderamiento del paciente, entendido como su capacidad para tomar decisiones y ejercer control sobre su vida personal.
En este contexto es imprescindible: 1. Un entorno adecuado de comunicación, que facilite la comprensión de la información por parte del paciente; 2. La valoración de su capacidad para asimilar la información y para tomar decisiones –especialmente en aquellas situaciones con deterioro cognitivo–; 3. La plasmación de los objetivos consensuados en planes individualizados que garanticen una atención personalizada, respetuosa con los valores de la persona; y 4. La disposición de parámetros objetivos que permitan identificar con suficiente seguridad en qué punto de su proceso vital se encuentra una persona y cuál será su posible trayectoria hasta el final de la vida. En este sentido, el concepto de fragilidad tendrá una gran importancia y, probablemente será el paradigma clínico esencial del cribado poblacional, de la toma de decisiones y la medición de los resultados de salud.
El segundo concepto es el «valor» (value)54, es la relación entre el coste y los resultados de salud obtenidos. Lo importante es el resultado final para el paciente y no el volumen de los servicios prestados. Por ejemplo, para una persona previamente autónoma que presenta una fractura de fémur, el valor de nuestra atención dependerá del resultado de la suma de acciones realizadas: intervención quirúrgica precoz, perioperatorio satisfactorio, rehabilitación adecuada y transición entre los niveles asistenciales impecable; si el resultado final es una buena recuperación funcional, sin iatrogenia añadida y retorno a su entorno comunitario habitual, esta habrá sido una atención con valor.
El tercer y último concepto es la «multiplicidad» (multiplicity)60 entendida como el resultado sinérgico que se produce cuando los diferentes profesionales se ponen a trabajar en una misma dirección por un objetivo común, aportando cada uno lo mejor de sí mismo. La multiplicidad requiere del trabajo colaborativo de todos los actores implicados (pacientes, familiares y cuidadores, gestores, profesionales de la salud y sociales), y debe ser la base de la integración clínica esencial para la atención a los pacientes con enfermedades crónicas y complejidad de atención. Como elemento facilitador, las tecnologías de la información desempeñarán un papel clave y serán herramientas de trabajo absolutamente imprescindibles.
ConclusionesLas evidencias y reflexiones propuestas en este artículo pretenden enfatizar la necesidad del trabajo colaborativo entre los profesionales y los sistemas sanitarios, con el objetivo común de mejorar la salud de las personas, en un contexto de calidad, seguridad y sostenibilidad. La certeza de que cada día habrá más personas afectadas de condiciones de salud crónicas y con necesidades de atención complejas, cuyas descompensaciones requerirán de un uso intensivo de recursos asistenciales, sitúa a las hospitalizaciones como un elemento central de debate en todos los programas de cronicidad. Pero no debe confundirse el medio con el fin: la reducción de ingresos no debe convertirse en un objetivo de per se, sino que debe ser el resultado de una mejor atención en todos los niveles asistenciales. El punto de partida es, pues, el propio paciente, a quien debemos garantizar un adecuado proceso de armonización terapéutica que le sitúe al centro de la toma de decisiones y en un entorno de integración clínica basada en la multiplicidad de los profesionales. Sin estas premisas, será difícil que el resultado tenga el valor que tanto los individuos cómo el sistema sanitario necesitan urgentemente.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Crisis: situación que requiere de atención médica no programada condicionada por proceso intercurrente, descompensación de la enfermedad de base o distress sintomático.
Transición: cambio de recurso assistencial que incluye al menos una pernoctación.
Resolución por setting: último nivel asistencial utilizado por el paciente previo a retorno a la ubicación previa o exitus; en el caso de atención primaria: resolución de la crisis o exitus en ubicación comunitaria.