Describir la complejidad clínica de los pacientes al ingreso en unidades de larga estancia sociosanitaria en Cataluña entre los años 2003 y 2009.
Material y métodosAnálisis transversal de 47.855 ingresos registrados en el sistema de información Conjunt Mínim Bàsic de Dades dels Recursos Sociosanitaris. Las variables analizadas fueron agrupaciones diagnósticas, las comorbilidades y los procedimientos médicos, estado funcional y cognitivo, categorías de uso de recursos del Resource Utilization Groups III (RUG-III), la cobertura y la intensidad de la terapias rehabilitadoras. Se realizó un análisis descriptivo de la información.
ResultadosLas agrupaciones diagnósticas más frecuentes en el periodo de estudio fueron demencia y enfermedad cerebrovascular aguda, que mostraron un descenso continuado (descenso del 8,8 y el 2,3%). El mayor aumento correspondió a ingresos por descanso familiar y fractura (7,7% y 1,9%). El estado funcional y cognitivo promedio se mantuvo estable, aunque aumentó el porcentaje de individuos con dependencia en todas las actividades de la vida diaria. Las categorías RUG-III más frecuentes fueron rehabilitación, funciones físicas reducidas, complejidad clínica y cuidados especiales. Durante el periodo estudiado, la categoría «rehabilitación» se incrementó marcadamente (20,3%), mientras las otras categorías disminuyeron. Las terapias rehabilitadoras incrementaron su cobertura durante el periodo (20,8%), especialmente la fisioterapia (25,4%) y la terapia ocupacional (17,4%).
ConclusionesLa complejidad clínica de la población atendida en unidades de larga estancia aumentó en el periodo 2003-2009. El uso de recursos y terapias indican un creciente esfuerzo rehabilitador, como posible respuesta a cambios en la complejidad clínica atendida, los estándares de práctica clínica o las prácticas establecidas en el registro y notificación de la información.
This work describes the clinical complexity of patients admitted to long term care hospitals between 2003 and 2009.
Material and methodsCross-sectional analysis of Minimum Basic Dataset for Social and Healthcare Units information system data for 47,855 admissions. Outcomes assessed were functional and cognitive status, Resource Utilization Groups III (RUG-III), resource use categories, coverage and intensity of therapies, diagnosis, comorbidities, and medical procedures. Descriptive analyses were performed by year of admission.
ResultsDementia and acute cerebrovascular disease were the most frequent primary diagnoses, and showed a steady decline over time (8.8% and 2.3% decline), while family respite admissions and fractures increased (7.7% and 1.9%, respectively). The average functional and cognitive status of the treated population was similar across all years, although individuals with dependence in each Activity of Daily Living increased. The most frequent resource use categories were rehabilitation, reduced physical function, clinically complex care, and special care. A sharp increase in rehabilitation was observed during the study period (20.3%), while the other categories decreased. Increasingly more patients received rehabilitation therapy during their hospital stay (20.8%). Coverage increased particularly for physiotherapy (25.4%) and occupational therapy (17.4%).
ConclusionThe clinical complexity faced by long term care hospitals increased during 2003- 2009. The use of resources and provision of therapies show an increasing rehabilitation effort, possibly as a response to changes in the clinical complexity of the treated population, the standards of care, or the established information reporting practices.
Las unidades de larga estancia sociosanitarias son centros integrados en la red sociosanitaria de Cataluña y atienden a personas con dependencia asociada a problemas médicos que requieren una supervisión médica que no puede ser proporcionada en el domicilio o la residencia.
La red sociosanitaria de Cataluña es una red de atención sanitaria que depende de las instituciones sanitarias y de bienestar social, y que tiene por objetivo asistir a pacientes crónicos y ancianos1,2. La característica de esta red es la combinación de recursos sanitarios y de bienestar social para aquellos individuos cuyas necesidades sanitarias se combinan con necesidades sociales. La red integra diferentes tipos de recursos, como las unidades de larga estancia, las unidades de convalecencia, los hospitales de día, los equipos de apoyo geriátrico y paliativo, y las unidades de valoración geriátrica ambulatorias.
La red sociosanitaria dispone de un sistema de información (Conjunt Mínim Bàsic de Dades dels Recursos Sociosanitaris, CMBD-RSS) que permite describir la complejidad clínica de la población asistida, evaluar la calidad de la atención proporcionada, planificar recursos y ajustar el sistema de financiación de las unidades. El CMBD-RSS, creado en 1999 y reformado en 2003, registra sistemáticamente datos administrativos y médicos de todos los individuos ingresados en unidades de la red, de forma similar a otros sistemas existentes3. Los datos recogidos son una selección de las variables incluidas en el Resident Assessment Instrument, y permiten clasificar a los pacientes en los grupos de uso de recursos del Resource Utilization Groups III (RUG-III)4,5. El RUG-III es un sistema de clasificación de pacientes específico para instituciones de media y larga estancia que se utiliza como sistema de soporte a la financiación6. El uso de recursos se mide en términos de tiempo de rehabilitación, grado de apoyo necesario para desarrollar actividades de la vida diaria y presencia de determinados diagnósticos o comportamientos. El CMBD-RSS también incluye un indicador o índice de función física y otro de deterioro cognitivo.
La demanda de atención especializada de larga duración es cada vez mayor debido a los incrementos en esperanza de vida y en la prevalencia de enfermedades crónicas. Por ello, cada vez es más necesario optimizar las políticas sanitarias y la planificación de recursos en relación a las necesidades cambiantes de la población. El CMBD-RSS es una herramienta útil para explorar la evolución en los últimos años de las características y necesidades de la población atendida en unidades sociosanitarias de larga estancia. El objetivo de este trabajo es describir la complejidad clínica de las personas atendidas en unidades sociosanitarias de larga estancia dependientes del Servicio Catalán de la Salud entre 2003 y 2009 en términos de diagnósticos, comorbilidades, estado funcional físico y cognitivo, terapias rehabilitadoras y uso de recursos.
MétodosEn este trabajo se analizaron los registros del CMBD-RSS correspondientes a los ingresos en unidades de larga estancia de Cataluña entre los años 2003 y 2009. Se eliminaron 1.054 registros (2% de la muestra) por no tener totalmente completadas las variables de notificación obligatoria. Se analizaron 47.855 ingresos sin considerar si se estaban incluyendo más de un ingreso de un mismo individuo.
Las variables descritas fueron las valoraciones del RUG-III (relacionadas con el estado funcional y cognitivo, categorías de uso de recursos, tipo e intensidad de terapias administradas durante los primeros 14 días), diagnósticos y procedimientos codificados según el CIM-9-MC, y problemas de salud relacionados con la cognición. Las valoraciones analizadas correspondían al ingreso de los pacientes y se realizan durante las primeras 2 semanas de estancia. La información de la valoración del RUG ha de estar recogida en la historia clínica del paciente y, por tanto, es el propio equipo asistencial (médico, enfermería, cuidador y terapeutas) quienes realizan la recogida de la información.
Los pacientes se clasificaron en 7 categorías agrupadas de uso de recursos a partir de la información recogida en el RUG-III: rehabilitación, cuidados extensivos, cuidados especiales, complejidad clínica, deterioro cognitivo, trastornos de conducta y funciones físicas reducidas.
El estado funcional físico se valoró con la escala de actividades de la vida diaria (AVD) del RUG-III, que considera movilidad en la cama, transferencias, continencia, y un componente de alimentación. La escala tiene un rango de 4 (independiente) a 18 (completamente dependiente). Adicionalmente, se describió la dependencia en cada una de las 9 AVD incluidas en el CMBD-RSS: movilidad en la cama, transferencias, deambulación en la habitación o por el pasillo, vestirse y desvestirse, higiene personal y aseo, baño, alimentación, micción y defecación. El estado funcional cognitivo se midió con la Cognitive Performance Scale (CPS), con rango entre 0 (cognición intacta) y 6 (deterioro severo).
El CMBD-RSS recoge información sobre una selección de terapias, valorando el número de sesiones de rehabilitación de 15 o más minutos de duración, así como la suma de minutos de logopedia, terapia ocupacional y fisioterapia recibidos durante la semana previa a la valoración. Se definieron las variables de cobertura e intensidad de cada terapia. Cobertura se refiere al porcentaje de individuos que reciben al menos una sesión de terapia, independientemente de la duración de la sesión recibida o el número total de sesiones. Intensidad se refiere al promedio de sesiones recibidas por los pacientes que recibieron la terapia.
Se realizaron análisis descriptivos presentando estadísticos de resumen para cada variable de desenlace y año considerado. Las variables dicotómicas se resumieron como porcentajes y las variables continuas, como medias±desviaciones estándar. Se descartó la aplicación de test estadísticos debido al elevado número de registros analizados, que causaría la aparición de resultados estadísticamente significativos pero clínicamente irrelevantes. Asimismo, se descartó el análisis de las tendencias en las tasas anuales, debido a los pocos años analizados y la previsible falta de potencia para detectar tendencias significativas.
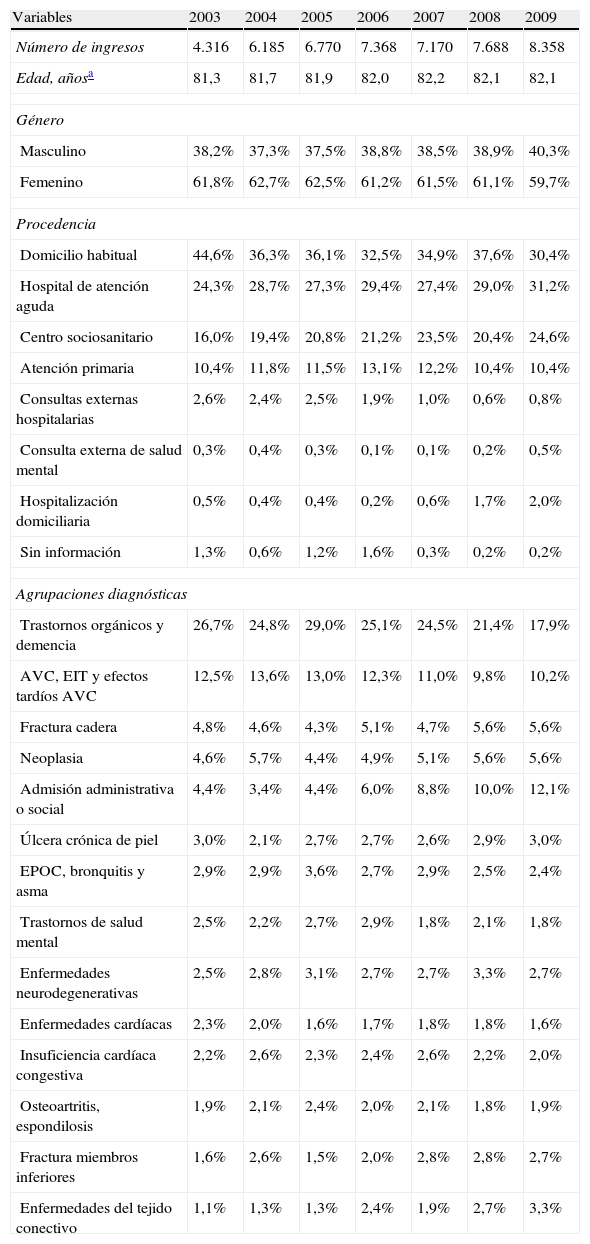
ResultadosLos ingresos en unidades de larga estancia se han incrementado constantemente durante el periodo de estudio, y en 2009 prácticamente doblan los de 2003 (tabla 1). El porcentaje de admisiones múltiples en un año varía entre el 17,5% (2003) y el 13,7% (2009), la mayoría correspondientes a individuos con 2-3 ingresos, en general asociados a traslados/derivaciones temporales a hospitales de agudos debido a complicaciones de salud del individuo. Durante el periodo estudiado, un 60% de los ingresos correspondían a mujeres y la edad mediana al ingreso era superior a los 80 años. Mayoritariamente, los individuos procedían de su residencia habitual, pero también de hospitales de agudos o unidades sociosanitarias de convalecencia. Las admisiones desde la residencia habitual se redujeron en un 14% durante el periodo de estudio, mientras que las derivaciones de hospitales de agudos y unidades sociosanitarias de convalecencia se incrementaron en un 7 y un 8,6%, respectivamente.
Características de la muestra
| Variables | 2003 | 2004 | 2005 | 2006 | 2007 | 2008 | 2009 |
| Número de ingresos | 4.316 | 6.185 | 6.770 | 7.368 | 7.170 | 7.688 | 8.358 |
| Edad, añosa | 81,3 | 81,7 | 81,9 | 82,0 | 82,2 | 82,1 | 82,1 |
| Género | |||||||
| Masculino | 38,2% | 37,3% | 37,5% | 38,8% | 38,5% | 38,9% | 40,3% |
| Femenino | 61,8% | 62,7% | 62,5% | 61,2% | 61,5% | 61,1% | 59,7% |
| Procedencia | |||||||
| Domicilio habitual | 44,6% | 36,3% | 36,1% | 32,5% | 34,9% | 37,6% | 30,4% |
| Hospital de atención aguda | 24,3% | 28,7% | 27,3% | 29,4% | 27,4% | 29,0% | 31,2% |
| Centro sociosanitario | 16,0% | 19,4% | 20,8% | 21,2% | 23,5% | 20,4% | 24,6% |
| Atención primaria | 10,4% | 11,8% | 11,5% | 13,1% | 12,2% | 10,4% | 10,4% |
| Consultas externas hospitalarias | 2,6% | 2,4% | 2,5% | 1,9% | 1,0% | 0,6% | 0,8% |
| Consulta externa de salud mental | 0,3% | 0,4% | 0,3% | 0,1% | 0,1% | 0,2% | 0,5% |
| Hospitalización domiciliaria | 0,5% | 0,4% | 0,4% | 0,2% | 0,6% | 1,7% | 2,0% |
| Sin información | 1,3% | 0,6% | 1,2% | 1,6% | 0,3% | 0,2% | 0,2% |
| Agrupaciones diagnósticas | |||||||
| Trastornos orgánicos y demencia | 26,7% | 24,8% | 29,0% | 25,1% | 24,5% | 21,4% | 17,9% |
| AVC, EIT y efectos tardíos AVC | 12,5% | 13,6% | 13,0% | 12,3% | 11,0% | 9,8% | 10,2% |
| Fractura cadera | 4,8% | 4,6% | 4,3% | 5,1% | 4,7% | 5,6% | 5,6% |
| Neoplasia | 4,6% | 5,7% | 4,4% | 4,9% | 5,1% | 5,6% | 5,6% |
| Admisión administrativa o social | 4,4% | 3,4% | 4,4% | 6,0% | 8,8% | 10,0% | 12,1% |
| Úlcera crónica de piel | 3,0% | 2,1% | 2,7% | 2,7% | 2,6% | 2,9% | 3,0% |
| EPOC, bronquitis y asma | 2,9% | 2,9% | 3,6% | 2,7% | 2,9% | 2,5% | 2,4% |
| Trastornos de salud mental | 2,5% | 2,2% | 2,7% | 2,9% | 1,8% | 2,1% | 1,8% |
| Enfermedades neurodegenerativas | 2,5% | 2,8% | 3,1% | 2,7% | 2,7% | 3,3% | 2,7% |
| Enfermedades cardíacas | 2,3% | 2,0% | 1,6% | 1,7% | 1,8% | 1,8% | 1,6% |
| Insuficiencia cardíaca congestiva | 2,2% | 2,6% | 2,3% | 2,4% | 2,6% | 2,2% | 2,0% |
| Osteoartritis, espondilosis | 1,9% | 2,1% | 2,4% | 2,0% | 2,1% | 1,8% | 1,9% |
| Fractura miembros inferiores | 1,6% | 2,6% | 1,5% | 2,0% | 2,8% | 2,8% | 2,7% |
| Enfermedades del tejido conectivo | 1,1% | 1,3% | 1,3% | 2,4% | 1,9% | 2,7% | 3,3% |
ACV: accidente vascular cerebral; EIT: episodio isquémico transitorio; EPOC: Enfermedad pulmonar obstructiva crónica.
En la tabla 1 se presentan los diagnósticos principales agrupados con una frecuencia>2% en la muestra, que representan más del 73% de los ingresos en cada año estudiado. Los diagnósticos más frecuentes en cualquier año son los trastornos orgánicos/demencia y la enfermedad cerebrovascular aguda, y también destacan por presentar la mayor reducción a lo largo del tiempo. Las admisiones administrativas/sociales (que corresponden a descanso familiar) y las fracturas de cadera y miembros inferiores son los diagnósticos que muestran el incremento más importante a lo largo del tiempo.
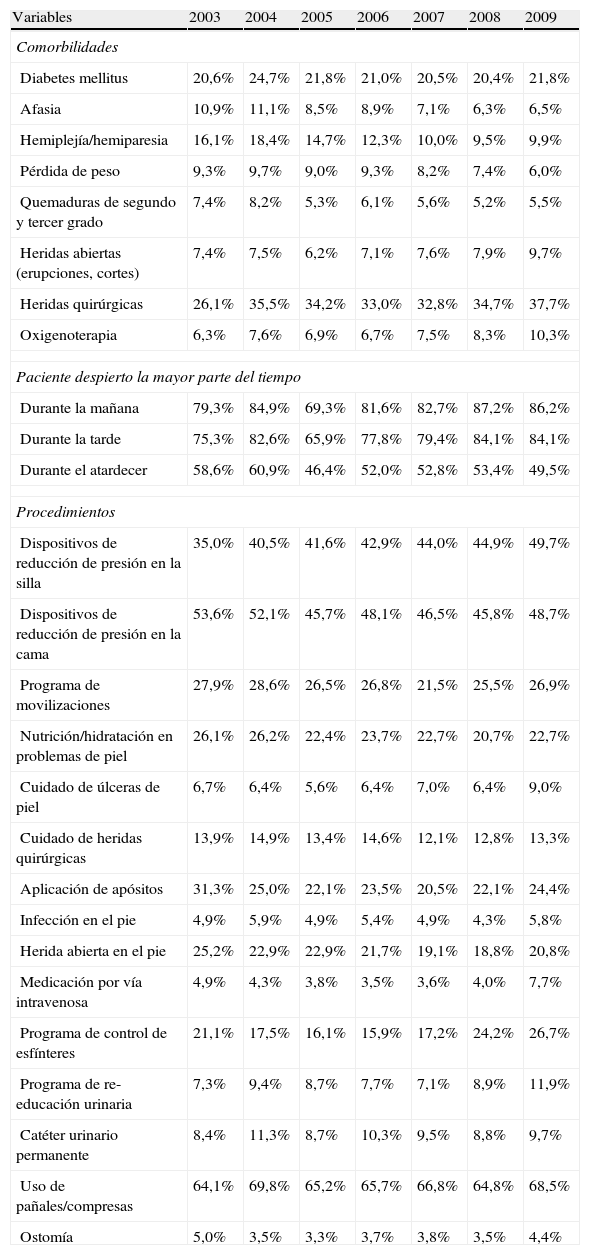
En la tabla 2 se presentan los resultados de comorbilidad, situación de vigilia durante el día y procedimientos con una frecuencia superior al 5% en cualquier año del periodo. Las comorbilidades más frecuentes en todos los años considerados fueron las heridas quirúrgicas y la diabetes mellitus. Los cambios más marcados a lo largo del tiempo son el incremento en las heridas quirúrgicas y la reducción en hemiplejía/hemiparesia. La mayoría de los pacientes estaban despiertos la mayor parte del tiempo durante la mañana y/o la tarde, y los porcentajes se incrementaron con los años. Los procedimientos más frecuentes estaban relacionados con problemas de la piel y la continencia. No se observaron cambios relevantes a lo largo del tiempo para ningún procedimiento. Otros procedimientos más especializados recogidos en el CMBD-RSS presentaban una frecuencia inferior al 5% y por ello no se presentan. Algunos de estos procedimientos son oxigenoterapia, radioterapia, quimioterapia, diálisis, traqueotomía, transfusiones, ventilación asistida y aspiración de secreciones. Los procedimientos de prevención de úlceras eran comunes mediante dispositivos de reducción de la presión y programas de movilización. Con el tiempo, se observa un intercambio entre el uso de dispositivos de reducción de la presión para la cama y los dispositivos de reducción de la presión para la silla.
Comorbilidades, atención diurna y procedimientos
| Variables | 2003 | 2004 | 2005 | 2006 | 2007 | 2008 | 2009 |
| Comorbilidades | |||||||
| Diabetes mellitus | 20,6% | 24,7% | 21,8% | 21,0% | 20,5% | 20,4% | 21,8% |
| Afasia | 10,9% | 11,1% | 8,5% | 8,9% | 7,1% | 6,3% | 6,5% |
| Hemiplejía/hemiparesia | 16,1% | 18,4% | 14,7% | 12,3% | 10,0% | 9,5% | 9,9% |
| Pérdida de peso | 9,3% | 9,7% | 9,0% | 9,3% | 8,2% | 7,4% | 6,0% |
| Quemaduras de segundo y tercer grado | 7,4% | 8,2% | 5,3% | 6,1% | 5,6% | 5,2% | 5,5% |
| Heridas abiertas (erupciones, cortes) | 7,4% | 7,5% | 6,2% | 7,1% | 7,6% | 7,9% | 9,7% |
| Heridas quirúrgicas | 26,1% | 35,5% | 34,2% | 33,0% | 32,8% | 34,7% | 37,7% |
| Oxigenoterapia | 6,3% | 7,6% | 6,9% | 6,7% | 7,5% | 8,3% | 10,3% |
| Paciente despierto la mayor parte del tiempo | |||||||
| Durante la mañana | 79,3% | 84,9% | 69,3% | 81,6% | 82,7% | 87,2% | 86,2% |
| Durante la tarde | 75,3% | 82,6% | 65,9% | 77,8% | 79,4% | 84,1% | 84,1% |
| Durante el atardecer | 58,6% | 60,9% | 46,4% | 52,0% | 52,8% | 53,4% | 49,5% |
| Procedimientos | |||||||
| Dispositivos de reducción de presión en la silla | 35,0% | 40,5% | 41,6% | 42,9% | 44,0% | 44,9% | 49,7% |
| Dispositivos de reducción de presión en la cama | 53,6% | 52,1% | 45,7% | 48,1% | 46,5% | 45,8% | 48,7% |
| Programa de movilizaciones | 27,9% | 28,6% | 26,5% | 26,8% | 21,5% | 25,5% | 26,9% |
| Nutrición/hidratación en problemas de piel | 26,1% | 26,2% | 22,4% | 23,7% | 22,7% | 20,7% | 22,7% |
| Cuidado de úlceras de piel | 6,7% | 6,4% | 5,6% | 6,4% | 7,0% | 6,4% | 9,0% |
| Cuidado de heridas quirúrgicas | 13,9% | 14,9% | 13,4% | 14,6% | 12,1% | 12,8% | 13,3% |
| Aplicación de apósitos | 31,3% | 25,0% | 22,1% | 23,5% | 20,5% | 22,1% | 24,4% |
| Infección en el pie | 4,9% | 5,9% | 4,9% | 5,4% | 4,9% | 4,3% | 5,8% |
| Herida abierta en el pie | 25,2% | 22,9% | 22,9% | 21,7% | 19,1% | 18,8% | 20,8% |
| Medicación por vía intravenosa | 4,9% | 4,3% | 3,8% | 3,5% | 3,6% | 4,0% | 7,7% |
| Programa de control de esfínteres | 21,1% | 17,5% | 16,1% | 15,9% | 17,2% | 24,2% | 26,7% |
| Programa de re-educación urinaria | 7,3% | 9,4% | 8,7% | 7,7% | 7,1% | 8,9% | 11,9% |
| Catéter urinario permanente | 8,4% | 11,3% | 8,7% | 10,3% | 9,5% | 8,8% | 9,7% |
| Uso de pañales/compresas | 64,1% | 69,8% | 65,2% | 65,7% | 66,8% | 64,8% | 68,5% |
| Ostomía | 5,0% | 3,5% | 3,3% | 3,7% | 3,8% | 3,5% | 4,4% |
Los pacientes presentan una diversidad de problemas de piel (úlceras, herida e infecciones) que requieren atención especializada (nutrición, hidratación o vendaje). También son frecuentes los problemas de piel específicos de los pies (infecciones y heridas abiertas) relacionados con el diagnóstico de diabetes mellitus. En las unidades se realizan programas específicos de formación para mejorar el control de esfínteres y vejiga, pero el uso de compresas y pañales es todavía el procedimiento más frecuente relacionado con la continencia.
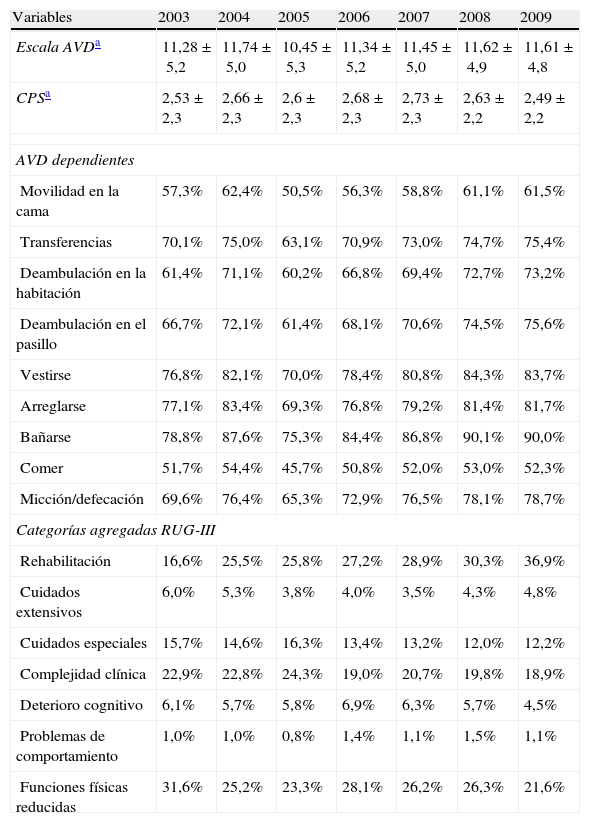
Los resultados relativos a la funcionalidad, el estado cognitivo y las categorías RUG-III se muestran en la tabla 3. A pesar de que la escala de AVD del RUG muestra pocos cambios a lo largo del tiempo, el porcentaje de individuos con dependencia crece con el tiempo para cada AVD considerada. Por el contrario, la CPS no muestra cambios relevantes a lo largo del tiempo y ningún otro indicador sugiere que se produzcan cambios en el perfil cognitivo de los pacientes. Ambas escalas muestran gran variabilidad, indicando que hay pacientes en los 2 extremos de cada escala. Respecto a las categorías de uso de recursos, en todos los años las categorías más frecuentes son rehabilitación, funciones físicas reducidas, complejidad clínica y, en menor grado, cuidados especiales. Con los años se observa un incremento agudo en la categoría de rehabilitación y un claro descenso en las otras 3 categorías. Las categorías de cuidados extensos, deterioro cognitivo y problemas de conducta muestran poca variación a lo largo del periodo.
Valoraciones RUG-III
| Variables | 2003 | 2004 | 2005 | 2006 | 2007 | 2008 | 2009 |
| Escala AVDa | 11,28±5,2 | 11,74±5,0 | 10,45±5,3 | 11,34±5,2 | 11,45±5,0 | 11,62±4,9 | 11,61±4,8 |
| CPSa | 2,53±2,3 | 2,66±2,3 | 2,6±2,3 | 2,68±2,3 | 2,73±2,3 | 2,63±2,2 | 2,49±2,2 |
| AVD dependientes | |||||||
| Movilidad en la cama | 57,3% | 62,4% | 50,5% | 56,3% | 58,8% | 61,1% | 61,5% |
| Transferencias | 70,1% | 75,0% | 63,1% | 70,9% | 73,0% | 74,7% | 75,4% |
| Deambulación en la habitación | 61,4% | 71,1% | 60,2% | 66,8% | 69,4% | 72,7% | 73,2% |
| Deambulación en el pasillo | 66,7% | 72,1% | 61,4% | 68,1% | 70,6% | 74,5% | 75,6% |
| Vestirse | 76,8% | 82,1% | 70,0% | 78,4% | 80,8% | 84,3% | 83,7% |
| Arreglarse | 77,1% | 83,4% | 69,3% | 76,8% | 79,2% | 81,4% | 81,7% |
| Bañarse | 78,8% | 87,6% | 75,3% | 84,4% | 86,8% | 90,1% | 90,0% |
| Comer | 51,7% | 54,4% | 45,7% | 50,8% | 52,0% | 53,0% | 52,3% |
| Micción/defecación | 69,6% | 76,4% | 65,3% | 72,9% | 76,5% | 78,1% | 78,7% |
| Categorías agregadas RUG-III | |||||||
| Rehabilitación | 16,6% | 25,5% | 25,8% | 27,2% | 28,9% | 30,3% | 36,9% |
| Cuidados extensivos | 6,0% | 5,3% | 3,8% | 4,0% | 3,5% | 4,3% | 4,8% |
| Cuidados especiales | 15,7% | 14,6% | 16,3% | 13,4% | 13,2% | 12,0% | 12,2% |
| Complejidad clínica | 22,9% | 22,8% | 24,3% | 19,0% | 20,7% | 19,8% | 18,9% |
| Deterioro cognitivo | 6,1% | 5,7% | 5,8% | 6,9% | 6,3% | 5,7% | 4,5% |
| Problemas de comportamiento | 1,0% | 1,0% | 0,8% | 1,4% | 1,1% | 1,5% | 1,1% |
| Funciones físicas reducidas | 31,6% | 25,2% | 23,3% | 28,1% | 26,2% | 26,3% | 21,6% |
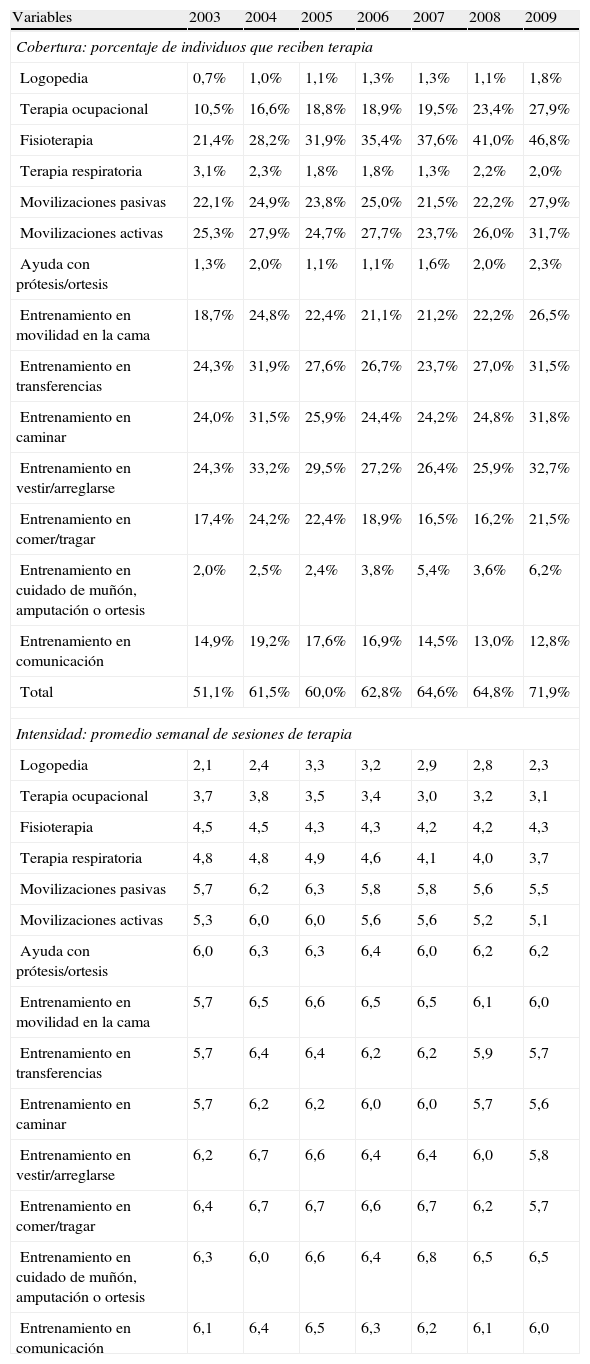
La cobertura y la intensidad de las terapias de rehabilitación se muestran en la tabla 4. La mitad de los pacientes en unidades de larga estancia recibió algún tipo de terapia rehabilitadora en 2003 (51,1%) y este porcentaje se incrementó posteriormente, alcanzando al 71,9% de los pacientes en 2009. En promedio, los pacientes recibieron de 3 a 4 terapias rehabilitadoras. Todas las terapias son bastante frecuentes con la excepción de la logopedia, la terapia respiratoria, la ayuda con prótesis/ortesis y la formación en el cuidado de muñones, amputaciones y ortesis. En todas las terapias se observa un incremento general de la cobertura y este incremento es más relevante en la fisioterapia (incremento del 25,4% entre 2003 y 2009) y la terapia ocupacional (17,4%). Las terapias menos frecuentes llegan a duplicar o triplicar su cobertura inicial, como en el caso del entrenamiento en el cuidado de muñones, amputaciones y ortesis. La única terapia cuya cobertura disminuyó fue el entrenamiento en habilidades de comunicación. Sorprendentemente, los cambios en la cobertura de las terapias no se corresponden con cambios en la intensidad de las mismas. Considerando como relevante un cambio en intensidad superior a un día por semana, tan solo 3 terapias mostraron cambios relevantes. La terapia respiratoria muestra un descenso continuado de intensidad, mientras que la logopedia y el entrenamiento en comer/deglutir muestran cambios relevantes en algún punto de tiempo considerado.
Cobertura e intensidad de terapias rehabilitadoras
| Variables | 2003 | 2004 | 2005 | 2006 | 2007 | 2008 | 2009 |
| Cobertura: porcentaje de individuos que reciben terapia | |||||||
| Logopedia | 0,7% | 1,0% | 1,1% | 1,3% | 1,3% | 1,1% | 1,8% |
| Terapia ocupacional | 10,5% | 16,6% | 18,8% | 18,9% | 19,5% | 23,4% | 27,9% |
| Fisioterapia | 21,4% | 28,2% | 31,9% | 35,4% | 37,6% | 41,0% | 46,8% |
| Terapia respiratoria | 3,1% | 2,3% | 1,8% | 1,8% | 1,3% | 2,2% | 2,0% |
| Movilizaciones pasivas | 22,1% | 24,9% | 23,8% | 25,0% | 21,5% | 22,2% | 27,9% |
| Movilizaciones activas | 25,3% | 27,9% | 24,7% | 27,7% | 23,7% | 26,0% | 31,7% |
| Ayuda con prótesis/ortesis | 1,3% | 2,0% | 1,1% | 1,1% | 1,6% | 2,0% | 2,3% |
| Entrenamiento en movilidad en la cama | 18,7% | 24,8% | 22,4% | 21,1% | 21,2% | 22,2% | 26,5% |
| Entrenamiento en transferencias | 24,3% | 31,9% | 27,6% | 26,7% | 23,7% | 27,0% | 31,5% |
| Entrenamiento en caminar | 24,0% | 31,5% | 25,9% | 24,4% | 24,2% | 24,8% | 31,8% |
| Entrenamiento en vestir/arreglarse | 24,3% | 33,2% | 29,5% | 27,2% | 26,4% | 25,9% | 32,7% |
| Entrenamiento en comer/tragar | 17,4% | 24,2% | 22,4% | 18,9% | 16,5% | 16,2% | 21,5% |
| Entrenamiento en cuidado de muñón, amputación o ortesis | 2,0% | 2,5% | 2,4% | 3,8% | 5,4% | 3,6% | 6,2% |
| Entrenamiento en comunicación | 14,9% | 19,2% | 17,6% | 16,9% | 14,5% | 13,0% | 12,8% |
| Total | 51,1% | 61,5% | 60,0% | 62,8% | 64,6% | 64,8% | 71,9% |
| Intensidad: promedio semanal de sesiones de terapia | |||||||
| Logopedia | 2,1 | 2,4 | 3,3 | 3,2 | 2,9 | 2,8 | 2,3 |
| Terapia ocupacional | 3,7 | 3,8 | 3,5 | 3,4 | 3,0 | 3,2 | 3,1 |
| Fisioterapia | 4,5 | 4,5 | 4,3 | 4,3 | 4,2 | 4,2 | 4,3 |
| Terapia respiratoria | 4,8 | 4,8 | 4,9 | 4,6 | 4,1 | 4,0 | 3,7 |
| Movilizaciones pasivas | 5,7 | 6,2 | 6,3 | 5,8 | 5,8 | 5,6 | 5,5 |
| Movilizaciones activas | 5,3 | 6,0 | 6,0 | 5,6 | 5,6 | 5,2 | 5,1 |
| Ayuda con prótesis/ortesis | 6,0 | 6,3 | 6,3 | 6,4 | 6,0 | 6,2 | 6,2 |
| Entrenamiento en movilidad en la cama | 5,7 | 6,5 | 6,6 | 6,5 | 6,5 | 6,1 | 6,0 |
| Entrenamiento en transferencias | 5,7 | 6,4 | 6,4 | 6,2 | 6,2 | 5,9 | 5,7 |
| Entrenamiento en caminar | 5,7 | 6,2 | 6,2 | 6,0 | 6,0 | 5,7 | 5,6 |
| Entrenamiento en vestir/arreglarse | 6,2 | 6,7 | 6,6 | 6,4 | 6,4 | 6,0 | 5,8 |
| Entrenamiento en comer/tragar | 6,4 | 6,7 | 6,7 | 6,6 | 6,7 | 6,2 | 5,7 |
| Entrenamiento en cuidado de muñón, amputación o ortesis | 6,3 | 6,0 | 6,6 | 6,4 | 6,8 | 6,5 | 6,5 |
| Entrenamiento en comunicación | 6,1 | 6,4 | 6,5 | 6,3 | 6,2 | 6,1 | 6,0 |
El análisis longitudinal de los datos del CMBD-RSS proporciona una descripción de los cambios en la complejidad clínica de los pacientes admitidos en unidades de larga estancia en el periodo 2003-2009. En este periodo, se observan cambios relevantes en los diagnósticos de admisión. En primer lugar, se reduce la frecuencia del trastorno orgánico/demencia como diagnóstico primario. Esta reducción puede deberse a la disponibilidad actual de recursos alternativos a las unidades de larga estancia (p. ej., centros de día, atención domiciliaria, residencias). Una explicación alternativa sería que, como la función cognitiva se mantiene durante el periodo y la prevalencia de demencia como diagnóstico secundario aumenta (incremento del 2,9%, datos no mostrados), actualmente los pacientes con demencia se admiten por otros motivos distintos de la demencia. Un razonamiento similar explicaría el descenso de las enfermedades cerebrovasculares. En segundo lugar, se observa un remarcable incremento en las admisiones administrativas/sociales, que puede ser un indicador de la creciente demanda de respiro familiar y el número creciente de personas mayores que viven solas y que necesitan asistencia en algún momento. Finalmente, se observa un incremento en las heridas quirúrgicas y la oxigenoterapia, que podría explicarse por cambios en las políticas de altas en los hospitales de agudos y en las políticas de regulación de flujos de pacientes entre atención aguda, convalecencia y larga estancia. Esta hipótesis se vería apoyada por el incremento en pacientes transferidos desde centros de agudos y convalecencia.
Los resultados relativos a los procedimientos corresponden a las actuaciones preventivas de los problemas derivados de la inmovilidad (movilizaciones, prevención de lesiones cutáneas) en personas con altos niveles de dependencia. Asimismo, también las comorbilidades observadas son las propias de una población mayor con alta prevalencia de enfermedades como la diabetes y alta prevalencia de ictus en el diagnóstico principal, con sus secuelas.
El hallazgo más relevante en términos de uso de recursos se refiere al incremento de los recursos rehabilitadores medidos por el RUG-III a expensas del resto de categorías de recursos, principalmente la de funciones físicas reducidas. El incremento en el uso de recursos de rehabilitación se debe principalmente al importante incremento en la cobertura de fisioterapia y terapia ocupacional, y al incremento en la intensidad de logopedia. Estos cambios pueden responder a una mayor complejidad de los pacientes ingresados, lo que junto al incremento de individuos con dependencia para cada AVD, sugiere que las unidades de larga estancia admiten pacientes con peor estado funcional y mayor dependencia que hace unos años. También pueden responder a los incrementos de prevalencia observados en diagnósticos típicamente rehabilitadores como las fracturas de fémur y miembros inferiores. El descenso en otras categorías de uso de recursos (especialmente funciones físicas reducidas, pero también deterioro cognitivo y problemas de conducta) se relacionan con el descenso en terapias rehabilitadoras específicas de enfermería. La reducción de la intensidad de la terapia respiratoria y el entrenamiento en comer/deglución, así como la reducción en la cobertura del entrenamiento en comunicación, podrían explicarse por la menor prevalencia de enfermedad cerebrovascular aguda, enfermedad pulmonar obstructiva crónica y hemiplejía/hemiparesia, o por cambios en el enfoque terapéutico y rehabilitador de determinados diagnósticos.
Existen experiencias sociosanitarias a nivel nacional e internacional similares al sistema catalán. A nivel nacional, el modelo autonómico más cercano en nivel de desarrollo y creación de instituciones es el del País Vasco, con unidades de larga estancia dentro de residencias, seguido por los modelos de unidades sociosanitarias de larga estancia en Castilla-León, Comunidad Valenciana, Cantabria o Extremadura7,8. A nivel internacional, pueden citarse los centros de larga estancia en Finlandia9, las residencias con servicios de rehabilitación en Holanda10 o las unidades geriátricas de larga estancia en Francia11. La comparación de los resultados de nuestro estudio con estudios similares realizados en el marco de alguna de estas redes sociosanitarias sería muy informativa. Sin embargo, no se ha podido identificar ningún estudio de estas características. Este tipo de estudios permitiría también comparar el perfil clínico de los residentes de servicios sociales de otras áreas de España o de otros países con el perfil clínico de la población atendida en las unidades sociosanitarias de larga estancia en Cataluña, y así poder profundizar en la comparación entre modelos de atención.
La principal fortaleza de este estudio es la cantidad y la calidad de los datos analizados. Se ha analizado un gran número de registros que abarcan un periodo de 7 años, correspondientes a un sistema de información administrativa sometido a procesos periódicos rutinarios de validación interna de la coherencia de los datos. Los criterios de validación están publicados por parte de la administración sanitaria para conocimiento de las entidades que recogen la información, para que estas puedan mejorar la calidad de las bases de datos obtenidas. Por otro lado, el sistema de administración también se somete a auditorías externas puntuales para contrastar la concordancia de los datos notificados con la documentación clínica de las entidades que informan.
El estudio presenta algunas limitaciones que deben ser tenidas en cuenta. La descripción se limita a las valoraciones de admisión, por lo que no pretende describir los resultados y la adecuación de la atención proporcionada en las unidades de larga estancia. Una limitación adicional es que la base de datos no estaba restringida a las primeras admisiones e incluía reingresos. Aunque esta inclusión puede distorsionar ligeramente la descripción, por otro lado permite una descripción realista del conjunto de admisiones en unidades de larga estancia. Finalmente, se trata de un análisis transversal de datos agregados, susceptible de caer en una falacia ecológica, al derivar asociaciones espurias entre desenlaces.
En conclusión, la evidencia sugiere que del año 2003 al 2009 la población admitida en unidades de larga estancia presentaba un peor estado funcional y una mayor complejidad clínica, con un grado similar de deterioro cognitivo y unos diagnósticos clínicos similares. Además, durante este periodo creció el uso de recursos hacia determinadas terapias de rehabilitación de los pacientes. Este cambio en el uso de recursos puede explicarse parcialmente por el alza de diagnósticos típicamente rehabilitables, como las fracturas, aunque es necesario considerar también otras explicaciones. En primer lugar, los estándares de práctica clínica actuales recomiendan una mayor intensidad de determinadas terapias rehabilitadoras. En segundo lugar, el esfuerzo rehabilitador puede estarse centrando en unas terapias concretas en detrimento de otras terapias rehabilitadoras de enfermería. Finalmente, el creciente reporte de uso de recursos rehabilitadores podría deberse a cambios en el registro de la información, debidos a un mejor reporte o a la influencia de los procedimientos de pago a proveedores por la provisión de terapias12,13.
FinanciaciónEste proyecto fue financiado por el Plà Director Sociosanitari (Departament de Salut, Generalitat de Catalunya, España).
Conflicto de interesesMarta Roqué: sin conflictos de interés.
Antoni Salvà: fundador y exdirector del Plà Director Sociosanitari, actualmente no tiene vinculación con el mismo.
Montse Bustins i Elisabeth Vallès: responsable y colaboradora de la unidad del CMBD.
Pau Sanchez i Montse Rodó: responsable y colaboradora del Plà Director Sociosanitari.
Agradecemos el apoyo y la inspiración de Carmen Caja. Agradecemos los comentarios de Marco Inzitari al texto.