El envejecimiento es un importante factor de riesgo para desarrollar una fibrilación auricular. Se estima una prevalencia de hasta el 9-10% en mayores de 80 años, y se asocia a un incremento de 4-5 veces del riesgo de tener un ictus embólico con un aumento de 1,45 veces por cada década. Además las personas mayores tienen mayor riesgo de desarrollar una hemorragia severa en el seno del tratamiento anticoagulante oral. Esta revisión se enfoca en el papel de los nuevos anticoagulantes no antagonistas de la vitamina K (anticoagulantes orales directos) en población anciana con comorbilidades asociadas, como insuficiencia renal, enfermedad coronaria, polifarmacia o fragilidad. En sujetos de 75 y más años, los ensayos randomizados con anticoagulantes orales directos han demostrado ser tan efectivos, o incluso superiores, a la warfarina, con un buen perfil de seguridad, basado en tasas reducidas de hemorragia intracraneal. Debe de plantearse realizar una valoración geriátrica integral, que incluya riesgos y beneficios de la terapia, riesgo de ictus, función renal, estado cognitivo, movilidad y riesgo de caídas, polifarmacia, valoración nutricional y expectativa de vida, antes de iniciar una anticoagulación oral en ancianos.
Aging is an important risk factor for patients with atrial fibrillation. The estimated prevalence of atrial fibrillation in patients aged ≥80 years is 9–10%, and is associated with a four to five fold increased risk of embolic stroke, and with an estimated increased stroke risk of 1.45-fold per decade in aging. Older age is also associated with an increased risk of major bleeding with oral anticoagulant therapy. This review will focus on the role of oral anticoagulation with new oral anticoagulants, non-vitamin K antagonist in populations with common comorbid conditions, including age, chronic kidney disease, coronary artery disease, on multiple medication, and frailty. In patients 75 years and older, randomised trials have shown new oral anticoagulants to be as effective as warfarin, or in some cases superior, with an overall better safety profile, consistently reducing rates of intracranial haemorrhages. Prior to considering oral anticoagulant therapy in an elderly frail patient, a comprehensive assessment should be performed to include the risks and benefits, stroke risk, baseline kidney function, cognitive status, mobility and fall risk, multiple medication, nutritional status assessment, and life expectancy.
La fibrilación auricular (FA) es la arritmia más frecuente en la práctica clínica diaria, afectando a 4,5 millones de personas en Europa. Su incidencia aumenta marcadamente con la edad desde 4,1/1.000 en menores de 75 años hasta 26,3/1.000 en mayores de 75 años1, así como su prevalencia, desde un 0,1% en menores de 55 años hasta el 9% en mayores de 802–4, con un coste medio anual de 2.365 € por paciente5. Debido al incremento de la esperanza de vida, el número de pacientes mayores de 80 años con FA no valvular (FANV) se cuadriplicará en 2050 representando más del 50% del total de personas con esta arritmia3,4, incrementando en un 25-36% el riesgo de ictus en los grupos de edad comprendidos entre los 80 y 89 años1,6,7.
Aunque los mayores de 75 años con FANV presentan peor pronóstico, mayor mortalidad y más eventos adversos que aquellos entre los 65 y 74 años7, hasta el 35% de los octogenarios no reciben anticoagulación4. Cada incremento en una década en la edad se asocia hasta con un 14% de reducción del uso de los fármacos antagonistas de la vitamina K (AVK), independientemente de otros factores de riesgo de ictus4,8. Se ha descrito que el tratamiento antiagregante, la edad mayor a 90 años, presentar riesgo de caídas y estar institucionalizado son los principales motivos para no iniciar anticoagulación en ancianos frágiles, a pesar de una clara indicación y de que la fragilidad aumenta el riesgo de ictus pero no de sangrado mayor9.
Desde 2011 se dispone en Europa de una nueva familia de anticoagulantes orales (ACO) con indicación para la prevención del ictus y de la embolia sistémica en pacientes con FANV, que incluye cuatro nuevos anticoagulantes orales directos (ACOD), dabigatrán (inhibidor directo de la trombina), apixabán, edoxabán y rivaroxabán (inhibidores directos del factor Xa de la coagulación). Diferentes metaanálisis han demostrado que en comparación con warfarina reducen la probabilidad de ictus hasta un 20%, la mortalidad hasta un 12% y la probabilidad de hemorragias intracraneales hasta en un 50%, con menor número de interacciones farmacológicas y alimentarias y sin necesidad de controles8,10. Estudios económicos han detectado que estos fármacos son coste-efectivos5. Estos beneficios se mantienen independientemente de la edad de los pacientes, con mayor reducción absoluta de la mortalidad global, los ictus, hemorragias totales, mayores e intracraneales en los de mayor edad por presentar un mayor riesgo11–13.
A pesar de estas realidades, no hay estudios específicos diseñados en población anciana, los existentes excluyen pacientes con multimorbilidad, polifarmacia, síndromes geriátricos y evalúan el beneficio utilizando indicadores de salud con poca repercusión clínica en esta población14–16. De manera añadida la media de edad de los pacientes incluidos en ensayos clínicos es 5 o 10 años inferior a la media de edad global de los pacientes con FANV, por lo que las actuales guías clínicas no son capaces de realizar recomendaciones extrapolables en los mayores de 85 años4,17. Se ha recurrido a subestudios pivotales en fase III con inclusión de más de 30.000 pacientes con más de 75 años para demostrar la eficacia de los ACOD frente a AVK, con igual seguridad en mayores que en jóvenes. Pese a ello el «Informe de Posicionamiento Terapéutico UT_ACOD/V5/21112016» de 21 de noviembre de 2016 sobre «Criterios y recomendaciones generales para el uso de los ACOD en la prevención del ictus y la embolia sistémica en pacientes con FANV»18, recomienda la ACO cuando la puntuación de la escala CHA2DS2-VASc es igual o mayor a 2, e insiste en que los nuevos casos deben iniciar tratamiento con AVK, excepto en situaciones clínicas especiales (hipersensibilidad a AVK, hemorragia intracraneal, criterios clínicos o de neuroimagen de alto riesgo de hemorragia intracraneal o tromboembolia con buen INR) o mal control de INR. Además debe remarcarse que las autoridades sanitarias de las diferentes Comunidades Autónomas tienen establecidas particulares condiciones para su financiación.
La anticoagulación en mayores es un auténtico desafío por la frecuente asociación con condicionantes de salud relevantes que pueden modificar no solo la indicación del tratamiento, sino también el tipo y dosis de ACO, la tolerancia, adherencia, la seguridad y los resultados de salud deseados. Entre estos condicionantes destacan la fragilidad, la discapacidad, la comorbilidad, la polifarmacia, el deterioro cognitivo, el riesgo de caídas, la institucionalización, el estado nutricional, los problemas en la ingesta, las alteraciones de los sentidos y los condicionantes personales y sociales1,19. Aunque se han publicado algoritmos de manejo de la anticoagulación en ancianos basándose en estos condicionantes1, son necesarios nuevos ensayos clínicos que incluyan ancianos frágiles y sus particulares condicionantes de salud para conseguir muestras representativas de la población anciana real que permitan ajustar los tratamientos con ACO en este grupo de edad17,20.
Factores que influyen en la decisión de pautar o rechazar el tratamiento con anticoagulantes orales en el anciano con fibrilación auricular no valvularRiesgo tromboembólicoEl riesgo tromboembólico en pacientes con FANV se estratifica según la escala CHA2DS2-VASc. El riesgo cardioembólico aumentará cuanto mayor sea la puntuación del CHA2DS2-VASc. En mayores de 75 años siempre estará indicada la anticoagulación, pero hay que individualizar cada caso y evaluar el riesgo de sangrado, principal complicación de la terapia anticoagulante21,22.
Riesgo hemorrágicoExisten varios índices para medir el riesgo hemorrágico23, que enumeran distintos factores asociados a incremento del riesgo de sangrado, con la idea no de contraindicar la ACO, sino de intervenir sobre ellos para modificarlos, y aumentar por tanto la seguridad de la anticoagulación.
El índice más extendido es el HAS-BLED que enumera varios factores, todos potencialmente modificables, salvo la edad.
Calidad de la anticoagulaciónEl pobre control del grado de anticoagulación representa uno de los predictores independientes que más se han relacionado con las complicaciones trombóticas y de sangrado en los distintos estudios24.
Los actuales organismos institucionales han establecido que el mal control anticoagulante en pacientes con FANV tratados con AVK a pesar de un buen cumplimiento es indicación para cambiar a ACOD. El control del INR se considera subóptimo cuando el porcentaje de tiempo en rango terapéutico (TRT) por el método Rosendaal25 (asume una progresión lineal entre dos valores de INR y calcula el INR específico para cada día) sea inferior al 65% o, si no está disponible, cuando el porcentaje de valores de INR dentro de rango terapéutico (TRT directo) sea inferior al 60%, en un periodo de valoración de al menos los últimos 6 meses. De hecho, el INR lábil aparece como ítem en la escala HAS-BLED, y mientras que un TRT por encima del 70% se asocia a un nivel óptimo de eficacia y seguridad, los valores bajos incrementan el riesgo de ictus, sangrado grave y mortalidad, con peor pronóstico incluso que las FANV no anticoaguladas.
La realidad en España se aleja de dichos umbrales con porcentajes que alcanzan hasta el 45% de pacientes con TRT por debajo de dicho límite, porcentajes que suelen incrementarse aún más en población geriátrica24,26,27.
Deterioro cognitivoLa demencia no es motivo por sí mismo para no anticoagular. Deben considerarse factores como gravedad, expectativa de vida y adherencia terapéutica26.
Los pacientes con deterioro cognitivo leve-moderado («Global Deterioration Scale» o GDS menor o igual de 5) no tienen mayor riesgo de sangrado y deben anticoagularse1.
La progresión del deterioro en sujetos con dicumarínicos está relacionada con mal control del INR. Por tanto, en pacientes con deterioro moderado podría valorarse pautar ACOD7.
Desconocemos el riesgo de sangrado o el beneficio del tratamiento en pacientes con FANV y deterioro cognitivo grave (GDS 6-7) y esta fase se asocia a menudo con elevada mortalidad y mala calidad de vida28. Por ello, decidir no iniciar tratamiento con ACO es una opción plausible si es consensuada con familiar/cuidador.
El deterioro cognitivo condiciona mala adherencia terapéutica y la ACO debe iniciarse solo cuando exista un cuidador responsable1.
CaídasSe ha postulado que la ACO aumenta el riesgo de hemorragia intracraneal por traumatismos craneoencefálicos tras caídas, condicionando negativamente la decisión de los facultativos y aumentando su infraprescripción29. Pero el riesgo es difícil de determinar pues los sujetos con caídas han sido excluidos de los estudios y las experiencias son poco concluyentes. Incluso, existen publicaciones que desmienten que exista riesgo aumentado de hemorragias severas en pacientes anticoagulados con alto riesgo de caídas30.
Aun así, los beneficios en pacientes con riesgo elevado (CHA2DS2-VASc>3) superan los riesgos por caídas31. Se ha estimado que un paciente anticoagulado, tendría que caerse 295 veces en un año para que el riesgo del tratamiento supere su beneficio32.
La escasa evidencia existente sugiere que en los sujetos con FANV, caídas y alto riesgo de ictus32: 1) los beneficios de la anticoagulación superan el riesgo de hemorragia intracraneal, 2) los ACOD muestran menos riesgo de hemorragia intracraneal que la warfarina. Por ello, deberíamos considerar que para minimizar el riesgo estos pacientes podrían ser tratados con ACOD1.
Expectativa de vidaLa expectativa de vida total y libre de discapacidad puede modificar la actitud de anticoagular a un mayor con FANV. En España, la expectativa de vida total a los 80 años según datos INE en 2008 era de 8,9 años, de los cuales 4,7 eran libres de discapacidad. Sin embargo a los 90 años la expectativa media de vida era de 4,7 años pero con solo 1,3 años libres de discapacidad. Debido a la gran variabilidad en supervivencia en esta población, se han diseñado diversas herramientas validadas para determinar expectativa de vida, que ayuden a tomar decisiones clínicas, basadas no solo en la edad sino en otros marcadores como función, fragilidad y comorbilidad entre otros. Destacan como instrumentos el índice de Schonberg disponible en http://ePrognosis.ucsf.edu, el índice de Lee disponible en http://ePrognosis.ucsf.edu y las tablas de expectativa de vida según velocidad de marcha publicadas por Studenski en 201133.
Es importante tener en cuenta además el denominado «lag time to benefit» o «tiempo hasta el beneficio clínico», que es el tiempo que tarda una intervención clínica en demostrar eficacia. En el caso de la anticoagulación el tiempo hasta el beneficio es muy corto, por lo que expectativas de vida superiores a 6 meses serían candidatas a anticoagulación.
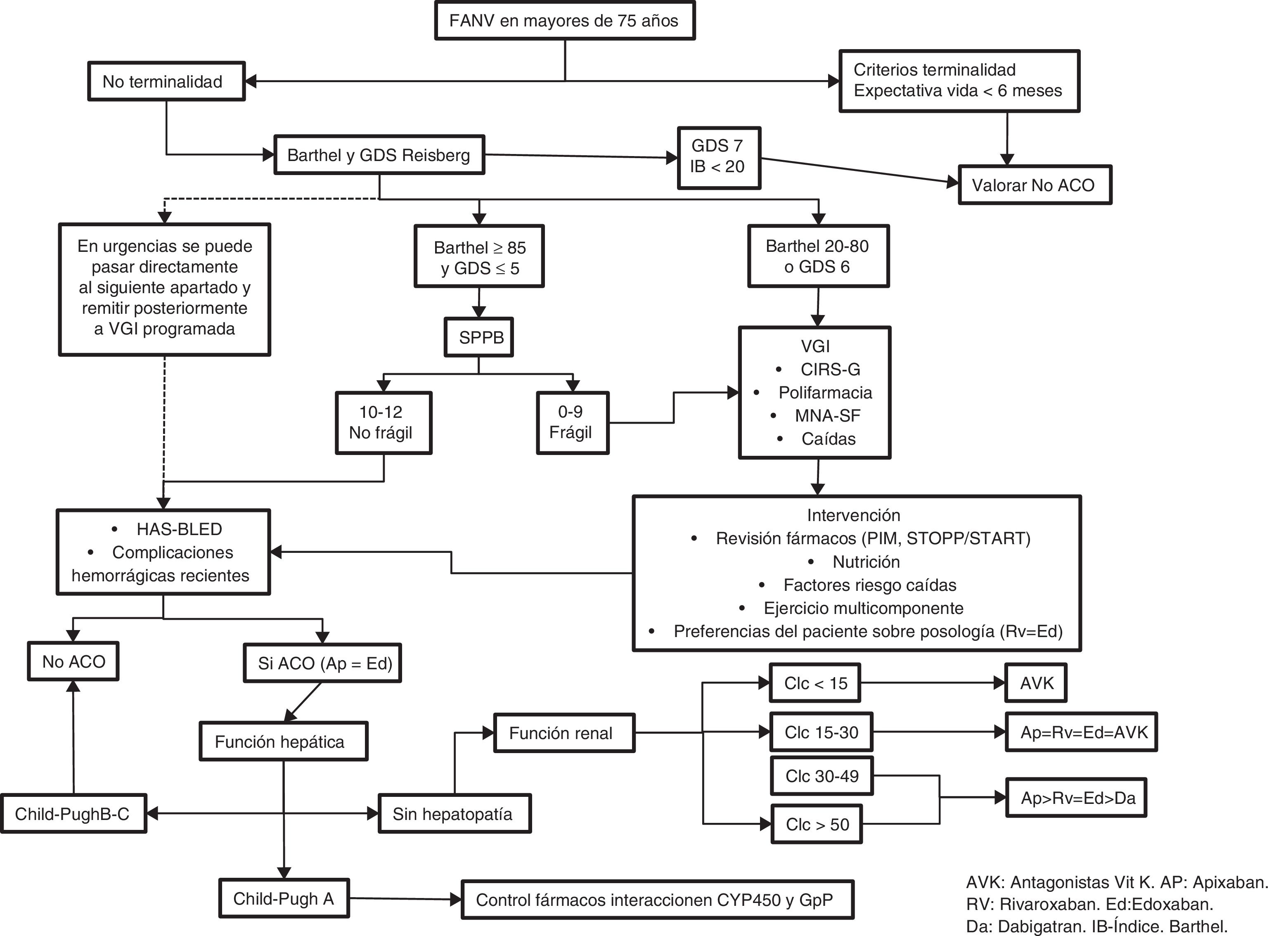
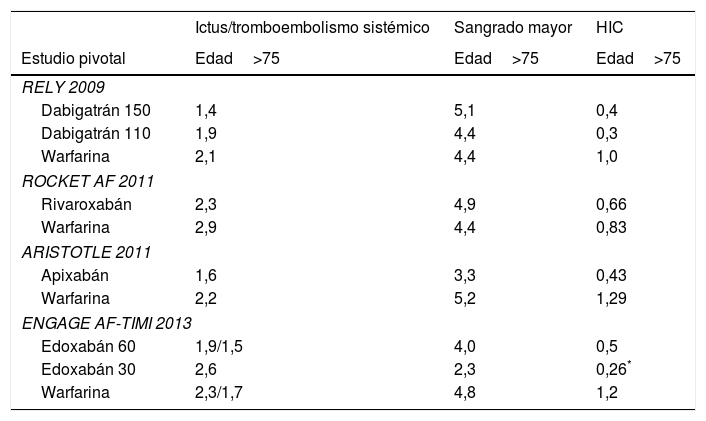
Recomendaciones de valoración geriátrica integral (VGI) básica antes de decidir ACOSe considera imprescindible antes de prescribir un ACO en un paciente mayor de 75 años con FANV que se realice un índice de Barthel y una determinación del estado cognitivo con la escala GDS de Reisberg, como se presenta en la figura 1. En pacientes con Barthel mayor o igual a 85 o GDS menor o igual de 5 se recomienda además realizar un SPPB para determinar fragilidad34. Si existe fragilidad, o el Barthel está entre 25 y 80, o la escala GDS es de 6 se debe realizar una valoración geriátrica integral que incluya los siguientes ámbitos: valoración nutricional con el Mini Nutritional Assessment Short Form (MNA-SF®)35, valoración de la comorbilidad con la escala CIRS-G36, valoración del riesgo de caídas y valoración de la polifarmacia y los medicamentos potencialmente inadecuados con los criterios STOPP/START37. Con estos elementos la indicación de ACO debe individualizarse.
Dosificación y perfil del anticoagulante a elegirDiferentes metaanálisis38–40 han evaluado la evidencia de ensayos randomizados y controlados en pacientes mayores de 75 años (aunque hay clara infrarrepresentación de los mayores de 85 años) (tabla 1), y han evidenciado que los nuevos anticoagulantes son igual de efectivos en la prevención de ictus que la warfarina, aunque hay diferencias entre fármacos y dosis, como se recoge en la tabla 2, en cuanto a tasas de ictus/tromboembolismo sistémico, hemorragia severa y hemorragia intracraneal41,42. Apixabán y edoxabán tienen menores tasas de hemorragias mayores que los AVK, mientras que rivaroxabán y dabigatrán a dosis bajas (110mg/12h) muestran un riesgo similar. El apixabán y dabigatrán muestran un menor riesgo que los AVK de hemorragia intracraneal39.
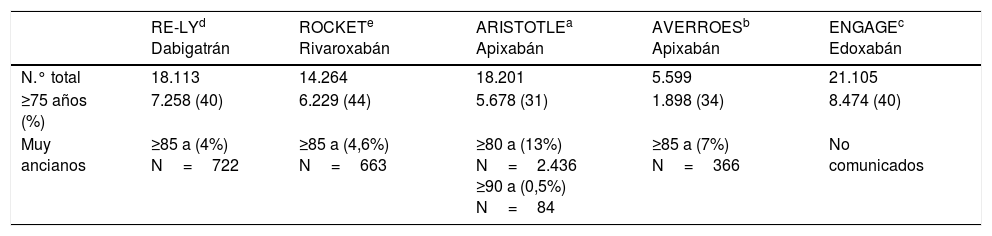
Tasas de sujetos muy ancianos presentes en los estudios pivotales de ACOD
| RE-LYd Dabigatrán | ROCKETe Rivaroxabán | ARISTOTLEa Apixabán | AVERROESb Apixabán | ENGAGEc Edoxabán | |
|---|---|---|---|---|---|
| N.° total | 18.113 | 14.264 | 18.201 | 5.599 | 21.105 |
| ≥75 años (%) | 7.258 (40) | 6.229 (44) | 5.678 (31) | 1.898 (34) | 8.474 (40) |
| Muy ancianos | ≥85 a (4%) N=722 | ≥85 a (4,6%) N=663 | ≥80 a (13%) N=2.436 ≥90 a (0,5%) N=84 | ≥85 a (7%) N=366 | No comunicados |
Ng KH, Shestakovska O, Connolly SJ, Eikelboom JW, Avezum A, Diaz R, et al. Age Ageing. 2016;45:73–77.
Giugliano RP, Ruff CT, Braunwald E, Murphy SA, Wiviott SD, Halperin JL, et al. N Engl J Med. 2013;369:2093–2104 (Supplementary Appendix).
Resumen de riesgo de ictus/ tromboembolismos y hemorragias /100 pacientes tratados/año comparando tratamiento con ACOD y warfarina
| Ictus/tromboembolismo sistémico | Sangrado mayor | HIC | |
|---|---|---|---|
| Estudio pivotal | Edad>75 | Edad>75 | Edad>75 |
| RELY 2009 | |||
| Dabigatrán 150 | 1,4 | 5,1 | 0,4 |
| Dabigatrán 110 | 1,9 | 4,4 | 0,3 |
| Warfarina | 2,1 | 4,4 | 1,0 |
| ROCKET AF 2011 | |||
| Rivaroxabán | 2,3 | 4,9 | 0,66 |
| Warfarina | 2,9 | 4,4 | 0,83 |
| ARISTOTLE 2011 | |||
| Apixabán | 1,6 | 3,3 | 0,43 |
| Warfarina | 2,2 | 5,2 | 1,29 |
| ENGAGE AF-TIMI 2013 | |||
| Edoxabán 60 | 1,9/1,5 | 4,0 | 0,5 |
| Edoxabán 30 | 2,6 | 2,3 | 0,26* |
| Warfarina | 2,3/1,7 | 4,8 | 1,2 |
Modificado de: Turagam et al.42.
En cuanto a las hemorragias gastrointestinales, en población de 75 y más años, dabigatrán y edoxabán a dosis altas (60mg) han mostrado mayor riesgo de hemorragia gastrointestinal que los AVK, no existiendo datos suficientes para los otros dos antifactor Xa13,39.
Una muy reciente revisión llega a establecer que en pacientes mayores de 75 años el fármaco de primera elección es apixabán a dosis de 5 mg/dos veces al día y como segunda elección rivaroxabán 20 mg/día, edoxabán 60 mg/día o dabigatrán 110 mg/dos veces al día43. Dada la creciente complejidad en la prescripción farmacológica en los ancianos, en el 2008 se introdujo la «Fit fOR The Aged (FORTA) classification», con la intención de guiar a los clínicos en el objetivo de optimizar y priorizar dicha prescripción. En ese sentido, aplicando una revisión sistemática de la literatura y posteriormente una metodología de doble Delphi y usando la clasificación FORTA, se ha publicado recientemente una valoración de los anticoagulantes orales en la FA en los ancianos, valorando concretamente eficacia, seguridad y tolerabilidad. Entre los ACOD, solo apixabán se integró en una categoría de A (muy beneficioso) en dicha clasificación FORTA (por presentar superioridad en todos los «endpoints», incluyendo hemorragias mayores e intracraneales, prevención de ictus y mortalidad)44.
Por otra parte, se han publicado recientemente estudios sobre la utilización de anticoagulación en vida real40,45,46, es decir, en la práctica clínica habitual, con conclusiones muy similares a los estudios pivotales.
En cuanto a las características farmacocinéticas y farmacodinámicas de estos fármacos se recoge en la tabla 3.
Propiedades farmacológicas de los ACOD
| Dabigatrán | Rivaroxabán | Apixabán | Edoxabán | |
|---|---|---|---|---|
| Estudio pivotal | RE-LY 2009 | ROCKET AF 2011 | ARISTOTLE y AVERROES 2011 | ENGAGE-AF 2013 |
| Diana farmacológica | Trombina | Factor Xa | Factor Xa | Factor Xa |
| Peso molecular | 628 | 436 | 460 | 548 |
| Biodisponibilidad (%) | 3-7 | 66 sin comida 100 con comida | 50 | 62 |
| Vida media (h) | 12-17 | 5-9 (jóv); 11-13 (anc) | 12 | 10-14 |
| Pico plasmático (h) | 1 | 2-4 | 3-4 | 1-2 |
| Metabolismo CYP 450(%) | 0 | 32 | 15 | 4 |
| Transporte glucoproteína P | Sí | Sí | Sí | Sí |
| Aclaramiento renal | 80% | 35% | 27% | 50% |
| Unión proteínas | 35 | 95 | 87 | 54 |
| Administración | 2/día | 1/día | 2/día | 1/día |
| Interacciones que pueden requerir ajustes de dosis | Quinidina; amiodarona; verapamilo | Rifampicina; fenitoína; carbamazepina; fenobarbital; hierba de San Juan | Rifampicina; fenitoína; carbamazepina; fenobarbital; hierba de San Juan | Fenitoína; carbamazepina; eritromicina; fenobarbital; hierba de San Juan «zoles» dronedarona |
| Fármacos contraindicados | «zoles» ciclosporina itraconazol tacrólimus dronedarona | «zoles» ritonavir | «zoles» ritonavir | Rifampicina (a evitar) |
| Nombre comercial | Pradaxa | Xarelto | Eliquis | Lixiana |
«zoles»: ketoconazol, itraconazol, voriconazol, posaconazol.
En ancianos cobra además especial importancia explicar las recomendaciones pertinentes sobre diferentes alternativas de cómo tomar la medicación, recogidas en documento de prácticas seguras en el uso de anticoagulantes y guías de práctica clínica47,48:
- -
Dabigatrán: las cápsulas no se deben abrir para tomar los gránulos, ya que la absorción aumenta hasta un 75% y puede aumentar el riesgo de hemorragia. Deben tragarse enteras con un vaso de agua. Pueden tomarse con o sin alimentos. Las cápsulas no deben ser sacadas del blíster hasta el momento de su administración. En caso de introducirse en pastilleros, deberá hacerse con el propio blíster recortado.
- -
Rivaroxabán: los comprimidos pueden tomarse enteros o triturados y disueltos con agua, zumo de naranja o puré de manzana. Los comprimidos de 15 y 20mg deben tomarse siempre con alimentos, para asegurar la absorción.
- -
Apixabán: los comprimidos pueden tomarse enteros o triturados y disueltos con agua, zumo de naranja o puré de manzana. Pueden tomarse con o sin alimentos.
- -
Edoxabán: tragar el comprimido con agua. Puede tomarse con o sin alimentos. No hay datos sobre la posibilidad de triturar comprimidos.
Se debe conocer que no existen ensayos clínicos aleatorizados que evalúen la eficacia y la seguridad de los ACOD frente a los AVK en las situaciones específicas planteadas, y por tanto las recomendaciones realizadas están basadas en los subanálisis de los ensayos clínicos pivotales de los distintos ACOD (tabla 4).
Recomendaciones en situaciones muy especiales sobre la prescripción de ACOD en los pacientes mayores
| Paciente mayor con insuficiencia renal (IR) | |
| Función renal normal o IR leve (ACr≥50 ml/min) | Primera opción: Apixabán 5 mg/12h (2,5 mg/12h si≥2 de los siguientes criterios: edad≥80 años, peso≤60kg o creatinina≥1,5 mg/dl) |
| Segunda opción: Dabigatrán 110 mg/12h Rivaroxabán 20 mg/24h Edoxabán 60 mg/24h (30 mg: si peso≤60kg o tratamiento con verapamilo, quinidina o dronedarona) | |
| IR moderada (ACr 30-49 ml/min) | Primera opción: Apixabán 5 mg/12h (2,5 mg/12h si≥2 de los siguientes criterios: edad≥80 años, peso≤60kg o creatinina≥1,5 mg/dl) |
| Segunda opción: Rivaroxabán 15 mg/24h Edoxabán 30 mg/24h | |
| Tercera opción: Dabigatrán 110 mg/12h | |
| IR moderada-severa (ACr 15-29 ml/min) | AVK Apixabán 2,5 mg/12h Rivaroxabán 15 mg/24h Edoxabán 30 mg/24h |
| IR severa (ACr<15 ml/min) | AVK o no anticoagulación |
| Paciente mayor con insuficiencia hepática (IH) | |
| IH leve | Precaución con la prescripción concomitante de fármacos que se metabolicen por vía hepática (CYP o glucoproteína P) |
| IH moderada-severa (Child Pugh B-C) | Contraindicados AVK y ACOD |
| Paciente mayor con desnutrición o disfagia | |
| Disfagia | Primera opción: Apixabán 5 mg/12h (2,5 mg/12h si≥2 de los siguientes criterios: edad≥80 años, peso≤60kg o creatinina≥1,5 mg/dl) |
| Segunda opción: Edoxabán 60 mg/24h (30 mg: si peso≤60kg o tratamiento con verapamilo, quinidina o dronedarona). Rivaroxabán 20 mg/24 h (15mg si ACr<50 ml/min) | |
| Desnutrición | Primera opción: Apixabán 2,5 mg/12h (2,5 mg/12h si≥2 de los siguientes criterios: edad≥80 años, peso≤60kg o creatinina≥1,5 mg/dl) |
| Segunda opción: Edoxabán 30mg/24h Dabigatrán 110 mg/12h Rivaroxabán 20 mg/24 h (15mg si ACr<50 ml/min) | |
| Paciente mayor con antecedente de hemorragia | |
| Antecedente de hemorragia mayor (no intracraneal ni gastrointestinal) | Primera opción: Apixabán 5 mg/12h (2,5 mg/12h si≥2 de los siguientes criterios: edad≥80 años, peso≤60kg o creatinina≥1,5 mg/dl). Segunda opción: Edoxabán 60 mg/24h (30 mg: si peso≤60kg o tratamiento con verapamilo, quinidina o dronedarona). Rivaroxabán 20 mg/24 h (15mg si ACr<50 ml/min) |
| Antecedente de hemorragia intracraneal | Apixabán 5 mg/12h (2,5 mg/12h si≥2 de los siguientes criterios: edad≥80 años, peso≤60kg o creatinina≥1,5 mg/dl) |
| Antecedente de hemorragia gastrointestinal *sin evidencia en>75 años | Primera opción*: Apixabán 5 mg/12h (2,5 mg/12h si≥2 de los siguientes criterios: edad≥80 años, peso≤60kg o creatinina≥1,5 mg/dl) |
| Segunda opción*: Dabigatrán 110 mg/12h | |
| Paciente mayor con cáncer o enfermedad terminal | |
| Cáncer | Contraindicados ACOD si tratamiento con antineoplásicos que se metabolicen por vía hepática (CYP o glucoproteína P) |
| Enfermedad terminal de órgano | Evitar anticoagulantes si esperanza de vida menor de 6 meses |
| Paciente mayor con atención en urgencias o ingreso hospitalario | |
| Urgencias o ingreso hospitalario | Individualizar en función de las situaciones específicas de cada paciente, y en caso de prescripción previa de ACOD, modificar la dosis en función de las circunstancias concurrentes |
| Paciente nonagenario o centenario | |
| Nonagenario o centenario | Primera opción: Apixabán 2,5 mg/12h |
| Segunda opción: Edoxabán 30 mg/24h | |
ACOD: nuevos anticoagulantes orales directos; ACr: aclaramiento de creatinina; AVK: fármacos antagonistas de la vitamina K; CYP: citocromo p450.
Se conoce que la insuficiencia renal crónica es un factor de riesgo tanto de ictus y embolismo sistémico como de hemorragia en los pacientes con FA49. Existen estudios con AVK que han demostrado el beneficio global de la anticoagulación en pacientes con insuficiencia renal moderada-severa (ACr 15-49ml/min) a pesar del incremento del riesgo de sangrado50.
En los pacientes con insuficiencia renal leve-moderada, los ACOD han demostrado que disminuyen la incidencia de tromboembolismos sistémicos o hemorragias mayores en comparación con los AVK51.
En lo que respecta a la seguridad en los de insuficiencia renal moderada (ACr 30-49ml/min), apixabán ha demostrado disminuir de forma significativa el riesgo de hemorragia frente a AVK, sin encontrarse diferencias significativas entre dabigatrán y rivaroxabán frente a estos52. La insuficiencia renal severa (ACr<30ml/min) fue un criterio de exclusión en los ensayos clínicos pivotales de los ACOD.
Desde un punto de vista farmacocinético, es importante destacar que dabigatrán se elimina en un 80% por vía renal, mientras que rivaroxabán, apixabán y edoxabán lo hacen en un 35, 25 y 50%, respectivamente. Basándose en estos aspectos, dabigatrán está contraindicado en pacientes con aclaramiento renal <30ml/min y los antifactor X con <15ml/min14. En pacientes con insuficiencia renal severa (ACr <15ml/min), incluidos los pacientes en diálisis, las guías de práctica clínica sugieren no anticoagular o tratamiento con AVK14.
Paciente mayor con insuficiencia hepáticaEl grado de metabolismo a través del citocromo p450 (CYP3A4) es nulo o insignificante en el dabigatrán o edoxabán, y del 25% en apixabán y 30% en rivaroxabán.
En la insuficiencia hepática leve sin alteración de los tiempos de coagulación, el uso de ACOD es seguro aunque se recomienda evitar el uso concomitante de otros fármacos que se metabolicen por vía hepática (CYP y glucoproteína P)53.
La insuficiencia hepática moderada-severa (Child Pugh B-C) es una contraindicación para la anticoagulación oral, tanto con AVK como ACOD.
Paciente mayor con desnutrición o disfagiaLos ACOD, a diferencia de los AVK, tienen mínimas interacciones con la dieta. Los datos en ancianos con peso e índice de masa corporal bajo son escasos. Las recomendaciones actuales suscriben no modificar la dosis de dabigatrán ni rivaroxabán en los pacientes con bajo peso. En ancianos con ≤60 kg, se debe disminuir la dosis de edoxabán (30mg/24h), y es un criterio de dos para disminuir la dosis de apixabán (2,5mg/12h)42.
La unión a proteínas de los diferentes ACOD es variable (35% dabigatrán, 50% edoxabán, 90% apixabán y>90% rivaroxabán)53, y no existen recomendaciones específicas a este respecto y los datos publicados no indican la necesidad de modificar la dosificación de los distintos ACOD14.
Paciente mayor con antecedente de sangradoEn los pacientes ancianos con un episodio de sangrado mayor, bien sea intracraneal o digestivo, en tratamiento con anticoagulantes, se recomienda individualizar la decisión de reiniciar la anticoagulación basándose en aspectos como la edad, el control de la presión arterial, el origen del sangrado, el grado de dosificación de la anticoagulación en el momento del episodio, la necesidad de tratamiento antiagregante, el riesgo de ictus isquémico, y en caso de ser origen intracraneal, la localización y gravedad del sangrado. La anticoagulación se debería iniciar tras tratamiento de la causa con anticoagulantes de bajo riesgo de sangrado, debiendo esperar de 4-8 semanas si el origen fue intracraneal43.
Paciente mayor con cáncer o enfermedad terminal de órganoNo existe evidencia disponible para establecer recomendaciones sobre el tratamiento anticoagulante en los pacientes ancianos con FA y cáncer o enfermedad terminal de órgano.
En los pacientes oncológicos con FA, se ha documentado la baja eficacia y seguridad de los AVK dadas las interacciones con el tratamiento del cáncer54. Los ACOD podrían aportar alguna ventaja por su acción predecible a dosis fija, pero las posibles limitaciones vendrían del riesgo hemorrágico, especialmente en tumores gastrointestinales y del sistema nervioso central, y las potenciales interacciones con el tratamiento antineoplásico, sobre todo si se metabolizan por vía citocromo CYP o glucoproteína P.
En el caso de enfermedad terminal de órgano, se debería evitar o interrumpir la prescripción de aquellos fármacos que prolongan la vida o evitan la discapacidad, especialmente si el tiempo necesario para obtener el beneficio supera la esperanza de vida. En lo que respecta a los anticoagulantes, se recomienda suspender siempre que la esperanza de vida sea inferior a 6 meses y no sea un caso de alto riesgo tromboembólico1,55,56.
Paciente mayor durante el perioperatorio y cirugíaLos ACOD, a diferencia de los AVK, se pueden mantener en el perioperatorio, sin que sea necesaria la terapia puente con HBPM, dado que su vida media es corta y el efecto anticoagulante disminuye rápidamente tras suspender la medicación. Teniendo en cuenta la función renal y el riesgo de sangrado de la cirugía, se puede establecer un período de tiempo de seguridad previo a la intervención sin la necesidad de control biológico48.
De forma general, en procedimientos invasivos de bajo o moderado riesgo de sangrado, los antifactor X deben suspenderse 24 h antes del procedimiento, y 36 h, en caso de insuficiencia renal severa (ACr <30ml/min). En el caso del dabigatrán la suspensión debe ser 24-48 h antes en función del filtrado glomerular. En procedimientos de alto riesgo de sangrado, los antifactor Xa deben suspenderse 48 h antes de la intervención y dabigatrán 48-96 h según el filtrado glomerular.
Si se requiere una intervención urgente, el procedimiento debe retrasarse como mínimo la vida media del fármaco (media aproximada de 12 h) siempre que exista un fin de efecto paralelo a la vida media (dabigatrán, apixabán y edoxabán) y considerando el grado de eliminación renal (25% apixabán, 50% edoxabán y 80% dabigatrán). Si esto no es posible, existe un aumento del riesgo de hemorragia que debe sopesarse con la urgencia de la intervención. El uso de concentrados del complejo protrombínico o factor recombinante VIIa debe ser exclusivamente en caso de hemorragia significativa, y no para la reversión profiláctica57. Desde noviembre de 2015 la European Medicines Agency aprueba el uso de un agente de reversión específico, el idarucizumab, fragmento de un anticuerpo monoclonal humanizado, que se une a dabigatrán con una afinidad muy alta, aproximadamente 300 veces más potente que la afinidad de unión de dabigatrán a trombina, y que permite la reversión rápida de los efectos anticoagulantes para intervenciones quirúrgicas de urgencia o procedimientos urgentes y en el caso de hemorragias potencialmente mortales o no controladas58. Además se ha testado el uso de andexanet alfa para la reversión de los efectos de los inhibidores del factor Xa con resultados favorables y prometedores en pacientes mayores, estando aún pendiente de aprobación59.
La reanudación del tratamiento dependerá del riesgo hemorrágico postoperatorio. En el caso de cirugía abdominal mayor o urológica, debe esperarse a la ausencia de hemorragia activa visualizada por los drenajes. En procedimientos con buena hemostasia se puede reanudar a las 6 h de la intervención, pero en general las indicaciones son de reanudar a las 24 h de la cirugía, excepto en caso de riesgo hemorrágico alto, que se retrasaría a las 48-72 h60.
En extracciones dentales y otros procedimientos odontológicos, actualmente no hay suficiente conocimiento para establecer unas recomendaciones con un alto nivel de evidencia. En el caso que nos ocupa la mayoría de la bibliografía consultada, al ser un procedimiento de bajo riesgo, recomienda limitar las extracciones a un máximo de 2 o 3 piezas dentales y no suspender el tratamiento anticoagulante. Sí que recomienda realizar la intervención unas 12 h después de la última dosis y no tomar la siguiente dosis de ACOD hasta asegurar una buena hemostasia, alrededor de 6 h después61.
Paciente mayor en urgencias y durante la hospitalización por enfermedad agudaLos pacientes mayores con FA que requieren una atención urgente u hospitalización por enfermedad aguda se asocian a un alto grado de comorbilidad, polifarmacia, necesidad de procesos diagnósticos o terapéuticos invasivos y riesgo de complicaciones médicas durante la estancia hospitalaria1. Se sabe que la estabilidad del efecto de los AVK está muy afectada por todos estos factores asociados al proceso agudo.
Los ACOD tienen una serie de potenciales ventajas, respecto a los AVK, como el inicio de acción rápido, la vida media corta, el efecto anticoagulante más estable y predecible y la menor interacción con otros fármacos6. Además, el paso a anticoagulación parenteral (y viceversa), en caso de que fuera necesario (por dieta absoluta por ejemplo) es un procedimiento sumamente sencillo, que consiste en iniciar la heparina en el momento (o 2 h antes) correspondiente al de la administración del ACOD.
Las decisiones deben basarse en las recomendaciones de las situaciones específicas anteriormente comentadas, y si el paciente está previamente tratado con algún ACOD, se sugiere no cambiar el tratamiento pero sí modificar las dosis en función de los factores transitorios que concurran durante la estancia hospitalaria.
Pacientes nonagenarios y centenariosNo existen datos disponibles sobre la eficacia y seguridad de los ACOD en pacientes nonagenarios y centenarios62. Se sabe que según aumenta la edad, se incrementa el riesgo de FA y embolismo pero también de sangrado63. Basándose en lo anteriormente escrito, apixabán es el ACOD que tiene menor eliminación renal y, en comparación con los AVK, apixabán y edoxabán a dosis bajas (30mg) son los que tuvieron menores tasas de hemorragias mayores en dicho grupo etario, aunque este último fue menos eficaz en la prevención de ictus isquémico. Un subanálisis del Estudio ARISTOTLE, concluye que los pacientes con FA y un solo factor asociado (edad avanzada, bajo peso corporal o disfunción renal) tienen un mayor riesgo de accidente cerebrovascular o embolia sistémica y sangrado mayor pero muestran beneficios consistentes con la dosis de 5mg dos veces al día de apixabán vs. warfarina en comparación con los pacientes sin estas características. La dosis de apixabán 5mg dos veces al día es segura, eficaz y apropiada para pacientes con un solo criterio de reducción de la dosis64, y hay un estudio en vida real que relaciona el uso de la dosis de 2,5mg con mayor incidencia de ictus isquémico/embolismo sistémico comparando con la warfarina65. Es por ello que se recomienda seguir las indicaciones de la European Heart Rhythm Association, evitando situaciones tanto de «infra-» como de «sobretratamiento»66.
Paciente mayor con mal cumplimiento o con aislamiento socialLa falta de adherencia al tratamiento crónico con anticoagulantes orales aumenta el riesgo de complicaciones tromboembólicas y hemorrágicas67. Se han descrito múltiples razones asociadas a la falta de adherencia al tratamiento anticoagulante en el anciano, como son la patología neuropsiquiátrica, la situación social o la falta de entendimiento de la enfermedad68.
Los ACOD, en comparación con los AVK, presentan las ventajas de la dosificación fija y la no necesidad de monitorización, lo cual podría mejorar la adherencia y persistencia al tratamiento67,69,70. Sin embargo, la transición de AVK a ACOD no siempre ha mostrado asegurar el cumplimiento terapéutico, lo cual es aún más importante al tener este grupo farmacológico una menor vida media que los AVK20. Por tanto, siempre se debe hacer un análisis de las razones de no adherencia antes de la toma de decisión de anticoagulación y de la elección del tipo de anticoagulante1,68, así como, en caso de su indicación, llevar a cabo estrategias para asegurar el cumplimiento del tratamiento a largo plazo, indistintamente del tipo de anticoagulante71.
Se conoce que los regímenes terapéuticos de una sola dosis al día pueden mejorar la adherencia72, aunque este aspecto está en cuestión dada la variabilidad de la concentración del fármaco y el riesgo de eventos ante el olvido de una dosis73.
Decisión de retirada del tratamiento tromboprofilácticoEn términos generales la retirada de tromboprofilaxis debe plantearse cuando el riesgo de su mantenimiento supere el beneficio que aporta. La decisión resulta sencilla ante la presencia de una complicación hemorrágica mayor o contraindicación absoluta, pero se complica fuera de dicho contexto.
En los últimos años se ha reforzado la toma de decisiones basándose en conceptos tales como «tiempo hasta beneficio clínico» («lag time to benefit»), «tiempo de pago» («pay off time») y «esperanza de vida»74,75. No obstante, su aplicación en el contexto de la tromboprofilaxis en Geriatría resulta limitada, debido a la ausencia de estudios en población mayor (supra/infraestimación del tiempo para lesión y tiempo hasta beneficio clínico) además de la necesidad de información pronóstica fiable76.
La toma de decisiones en pacientes con condiciones crónicas y complejidad clínica, requiere abordajes individualizados y valoraciones multidisciplinares continuadas basadas en modelos que fomenten la conciliación de valores y preferencias de los pacientes con los objetivos clínicos establecidos77.
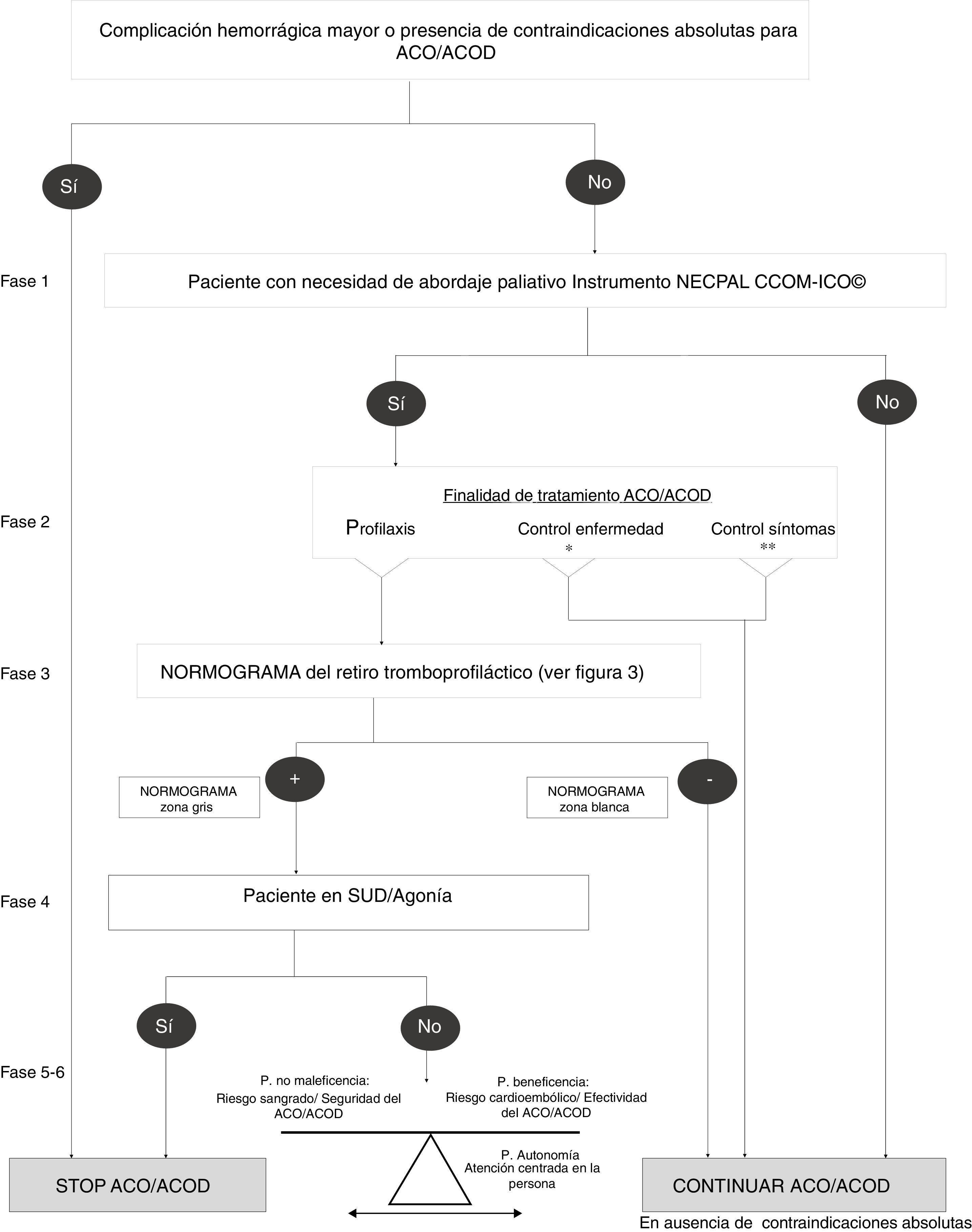
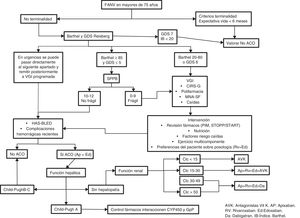
Proponemos desde esta revisión un nuevo modelo de toma de decisiones en la retirada de la tromboprofilaxis del paciente geriátrico en dos fases (fig. 2):
Algoritmo del abordaje terapéutico anticoagulante en pacientes con necesidad de atención paliativa.
* Anticoagulante como tratamiento específico de enfermedad: el retiro del tratamiento anticoagulante antes de la estabilización del coágulo activo en caso de tromboembolia pulmonar (TEP)/trombosis venosa profunda (TVP) incrementa el riesgo para la propagación y embolización (ej. paciente con FA que presente TEP/TVP de < 6 meses).
** Anticoagulante como tratamiento de síntomas: el retiro de anticoagulante en paciente con complicación trombótica reciente puede incrementar los síntomas de disnea, dolor local (ej. paciente con FA y neoplasia pancreática asociada a trombosis mesentérica).
Se propone un cambio de paradigma: la identificación de pacientes con necesidad de abordaje paliativo (mediante instrumentos validados, ej: NECPAL CCOMS-ICO©78, PIG o SPICT79) frente a la determinación de temporalidad (esperanza vital) como paso inicial en la toma de decisiones.
Fase 2: diagnóstico situacional y expectativa de vida aproximada- a.
Incorporación de índices pronósticos en la toma de decisiones.
- b.
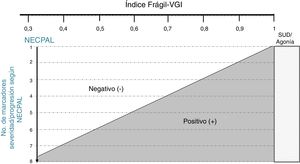
Debido a la heterogeneidad individual en el proceso del envejecimiento, resulta fundamental la realización de un diagnóstico situacional del paciente como elemento determinante en la toma de decisiones77. Ante la necesidad de un índice operativo simple que permita mediante variables continuas definir un diagnóstico situacional, se propone el Índice Frágil-VIG (instrumento que incorpora elementos de la valoración geriátrica integral)80 para realizar dicha aproximación.
- c.
Incorporación de marcadores de severidad/progresión de enfermedad.
- d.
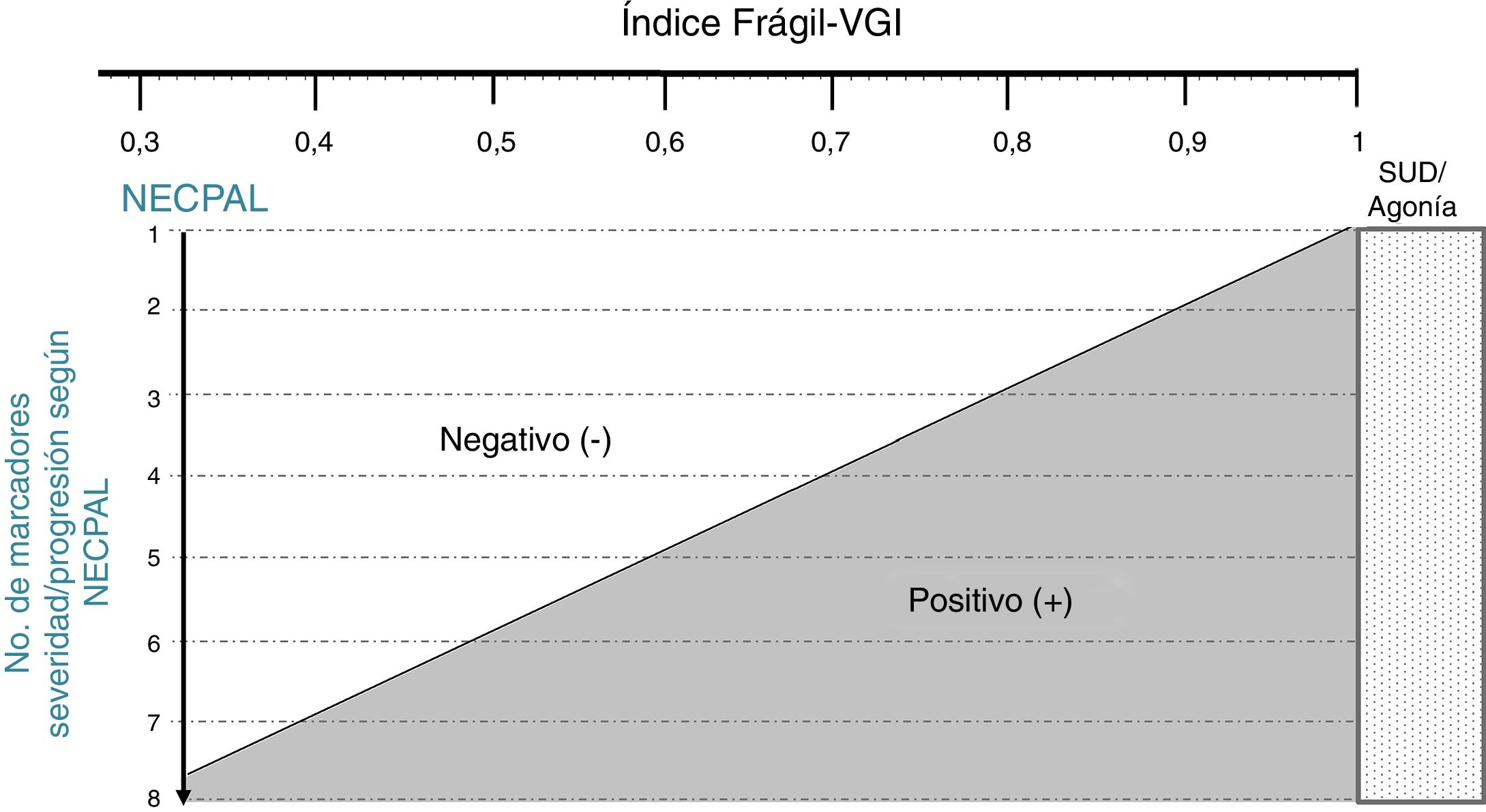
Con el objetivo de identificar de forma sencilla aquellos pacientes cuya vulnerabilidad y progresión de enfermedad los exponga a peores resultados de salud se propone el empleo de los propios marcadores de progresión/severidad del instrumento empleado en la Fase 1 (marcadores clínicos documentados de mal pronóstico vital)78,79 en conjunto con el establecimiento del diagnóstico situacional. (fig. 3).
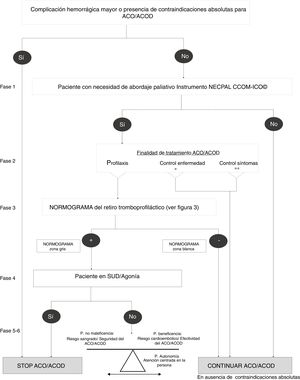
Figura 3.Normograma de la desprescripción tromboprofiláctica: modelo conceptual que resume cómo la incorporación de marcadores de severidad/progresión (según NECPAL10) al establecimiento de un diagnóstico situacional (mediante el índice Frágil-VGI 9) puede facilitar la toma de decisiones, a mayor fragilidad o vulnerabilidad menor número de marcadores de severidad/progresión son necesarios para considerar el retiro del tratamiento tromboprofiláctico.
Al plantearse la retirada de tromboprofilaxis se debe considerar:
- a.
Riesgo de la retirada. Diversos estudios han objetivado un incremento de eventos trombóticos tras la retirada permanente de tromboprofilaxis. Incremento desproporcionado a los factores de riesgo inherentes del paciente (en primeros 90 días), en posible relación a un estado de hipercoagulabilidad secundario, situación que parece remitir tras dicho periodo alcanzando porcentajes de eventos similares al resto de población no expuesta (según sus factores de riesgo)81–85.
- b.
Riesgo de mantenimiento. Resulta evidente el incremento del riesgo de sangrado asociado al mantenimiento de tromboprofilaxis, con porcentajes que varían según los propios factores de riesgo del paciente y grado de vulnerabilidad.
- c.
Opinión del paciente y/o familiares. Es fundamental el empoderamiento del paciente y las decisiones consensuadas.
Es en estas situaciones complejas donde las decisiones se facilitan incorporando los principios éticos fundamentales: no maleficencia (riesgo de sangrado/seguridad de la ACO), beneficencia (riesgo cardioembólico/efectividad de ACO), y autonomía (atención centrada en la persona) (fig. 2, Fase 5-6).
Conflicto de interesesRoberto Petidier ha recibido honorarios por conferencia/consultoría de BMS.
Pedro Abizanda ha recibido honorarios por conferencia/consultoría de BMS.
Alicia Noguerón ha recibido honorarios por consultoría de BMS.
María Gonzalo ha recibido honorarios por conferencia/consultoría de BMS.
José Gutiérrez ha recibido honorarios por consultoría de BMS.
Pedro Gil ha recibido honorarios por consultoría de BMS.
Francisco Javier Martín ha recibido honorarios por consultoría de BMS.
Pedro Ruiz-Artacho ha recibido honorarios por consultoría de BMS.
Óscar Duems ha recibido honorarios por conferencia/consultoría de BMS.
Al Dr. Juan José Baztán por sus aportaciones y a Bristol-Myers-Squibb por su colaboración en la elaboración final del documento.