Evaluar la utilización de implantes no constreñidos en la corrección de grandes deformidades en valgo mediante artroplastia total de rodilla (ATR).
Material y métodoFueron analizadas retrospectivamente 817 ATR primarias intervenidas entre 1998 y 2006; 50 ATR en 49 pacientes fueron seleccionadas (grupo A) con una deformidad mínima del 15° en valgo; se incluyeron 41 casos; 50 ATR fueron seleccionadas en el grupo B, con una deformidad máxima de 15° en varo, incluyendo finalmente 44 casos en 42 pacientes. El mismo cirujano realizó todas las ATR. El tiempo mínimo de seguimiento fue de 10 años. Fueron evaluados el Knee Society Score (KS y FS), el Oxford Knee Score (OKS) y el rango de movilidad (ROM), tanto preoperatorios, como postoperatorios tras 1, 5 y 10 años, así como la evolución radiográfica y las complicaciones.
ResultadosLos valores preoperatorios del KS, FS y OKS fueron inferiores en el grupo A (p<0,0001; p<0,01 y p<0,05, respectivamente), no así el ROM. Postoperatoriamente, KS, FS, OKS y ROM no fueron diferentes entre los grupos, ni al año, ni a los 5, ni a los 10 años. Tampoco hubo diferencias radiológicas ni de complicaciones entre ambos grupos.
DiscusiónLa utilización de implantes no constreñidos en los valgos graves no fue inferior a los varos leves, suponiendo, además, un ahorro anatómico para el paciente.
ConclusionesCorregir deformidades graves en valgo puede llevarse a cabo con implantes primarios no constreñidos, sin obtener por ello peores resultados a los obtenidos en deformidades leves.
To evaluate the use of unconstrained implants in the correction of large valgus deformities using total knee arthroplasty (TKA).
Material and methodA total of 817 primary TKA operated between 1998 and 2006 were retrospectively assessed. 50 TKA were selected (group A) in 49 patients, with a minimum deformity of 15° of valgus, 41 cases were included. Another 50 ATR were selected (group B), with a maximum deformity of 15° of varus, finally including 44 cases in 42 patients. The same surgeon performed every operation. The minimum follow-up time was 10 years. The Knee Society Score (KS and FS), the Oxford Knee Score (OKS) and the Range of Mobility (ROM), both preoperative and postoperative at 1,.5 and 10 years, as well as radiographic evolution and complications were evaluated.
ResultsPreoperative values of KS, FS and OKS were lower in group A (P<.0001, P<.01 and P<.05, respectively), but not ROM. Postoperatively, KS, FS, OKS and ROM were not different between the groups, neither year, nor 5, nor 10 years. There were also no radiological or complications between the two groups.
DiscussionThe use of non-constricted implants in severe valgus was not inferior to the mild varus, implying, in addition, a saving in economic terms, with excellent postoperative results.
ConclusionsCorrection of severe valgus deformities can be performed with non-constrained primary implants, without obtaining worse results than those obtained in mild deformities.
En la rodilla, las deformidades articulares en valgo son consideradas como tal cuando superan los 10¿ de ángulo femoro-tibial anatómico, suponiendo entre un 10 y un 17%, según las series, de todos los reemplazos articulares realizados1,2. Dichas deformidades son variantes anatómicas que implican alteraciones en diferentes planos de la articulación, con un aumento de la flexión y la rotación externa3. Esto conlleva, secundariamente, un aumento del remodelado óseo, a costa de la hipoplasia del cóndilo femoral lateral y del plato tibial ipsolateral, en su borde posterior; así como una alteración de las partes blandas con el aumento de tensión de las estructuras laterales1,3,4. Realizar un recambio articular mediante una artroplastia total de rodilla (ATR) en estas condiciones es un gran desafío para la cirugía ortopédica, pues conseguir estabilidad en la rodilla tras corregir la deformidad depende en gran medida del trabajo sobre las partes blandas, alteradas alrededor de la articulación5.
Los desafíos que plantea la corrección de las deformidades en valgo han llevado a los más importantes autores en la cirugía protésica de rodilla a investigar y proponer diferentes alternativas en cuanto al tipo de abordaje, el tipo de implante a utilizar o la liberación de partes blandas a llevar a cabo, para obtener el mejor resultado. Si bien el abordaje y la liberación de partes blandas han tenido un relativamente amplio consenso en los últimos años, sin influir demasiado en el resultado clínico final del reemplazo articular, la elección del tipo de artroplastia ha sido, y continúa siéndolo, un punto de discrepancia entre los cirujanos ortopédicos, siendo descritos hoy en día resultados clínicos contradictorios. De esta manera, y por diferentes motivos, se han generalizado los implantes cada vez más constreñidos en detrimento de los más conservadores con la anatomía de la rodilla, sin evidencia al respecto, lo que ha llevado a hipotecar el futuro de estas articulaciones ante eventuales cirugías de rescate, al utilizar dichos implantes mayores resecciones óseas4,6,7.
El objetivo de este estudio ha sido comparar los resultados clínicos y radiológicos entre un grupo de pacientes con valgo severo de rodilla y un grupo con varo leve tras ser intervenidos con una ATR mínimamente constreñida los 2 grupos.
Material y métodoSe revisaron retrospectivamente 817 ATR primarias intervenidas entre 1998 y 2006, cuyos datos fueron recogidos de manera prospectiva. Se seleccionaron 50 ATR operadas en 49 pacientes (grupo A) con una deformidad articular mínima de 15° en valgo sobre el plano coronal del ángulo fémoro-tibial anatómico, incluyéndose a todos los pacientes que superaron esa deformidad en ese período (figs. 1-5). Paralelamente, se seleccionó un grupo control con 50 ATR intervenidas en 45 pacientes (grupo B) durante el mismo período pero con una deformidad articular máxima de 15° en varo en el plano coronal del ángulo fémoro-tibial anatómico. Los pacientes del grupo control se escogieron por cercanía al día de la intervención de cada paciente del grupo A, siendo prioritariamente los operados el mismo día, o bien un día antes o después. Se descartó para el estudio a aquellos pacientes que no completaron los 10 años de seguimiento, bien por fallecimiento o por pérdida de seguimiento. Dichas deformidades se valoraron sobre una telerradiografía antero-posterior en bipedestación. El eje anatómico fémoro-tibial se midió sobre telerradiografías, partiendo del fémur desde la parte más proximal del trocánter al centro de la escotadura intercondílea en el fémur y desde el centro de la meseta tibial, entre ambas espinas, al centro del pilón tibial. Todas las cirugías se llevaron a cabo por un único cirujano ortopédico senior como responsable (JGB). Ambos grupos se emparejaron por edad, sexo, IMC y tiempo de seguimiento, el cual se determinó con un mínimo de 10 años. El implante de elección en todos los casos fue el NexGen Legacy Postero-Estabilizado (PS) (Zimmer Warsaw-Biomet, IN). Los pacientes se testaron preoperatoriamente y postoperatoriamente al año y posteriormente cada 2 años hasta el séptimo año, cuando comenzaron a ser seguidos cada 3 años. Se seleccionaron los datos obtenidos preoperatoriamente y los postoperatorios al año, a los 5 años y a los 10 años. Los pacientes que no completaron dicho seguimiento se descartaron, siendo el número final de pacientes incluidos en el estudio de 41 (41 casos de ATR) en el grupo A y de 42 (44 casos de ATR) en el grupo B.
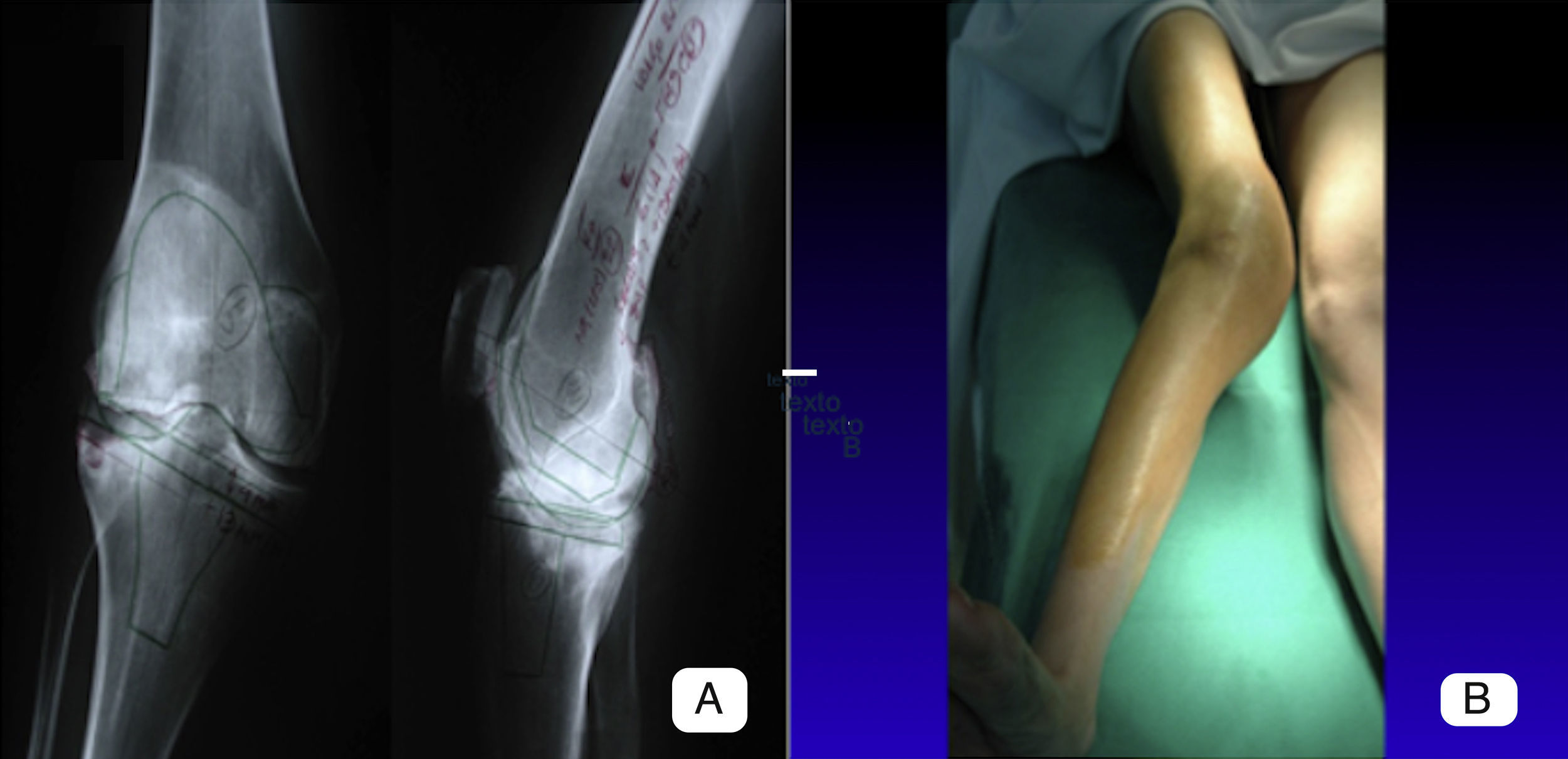
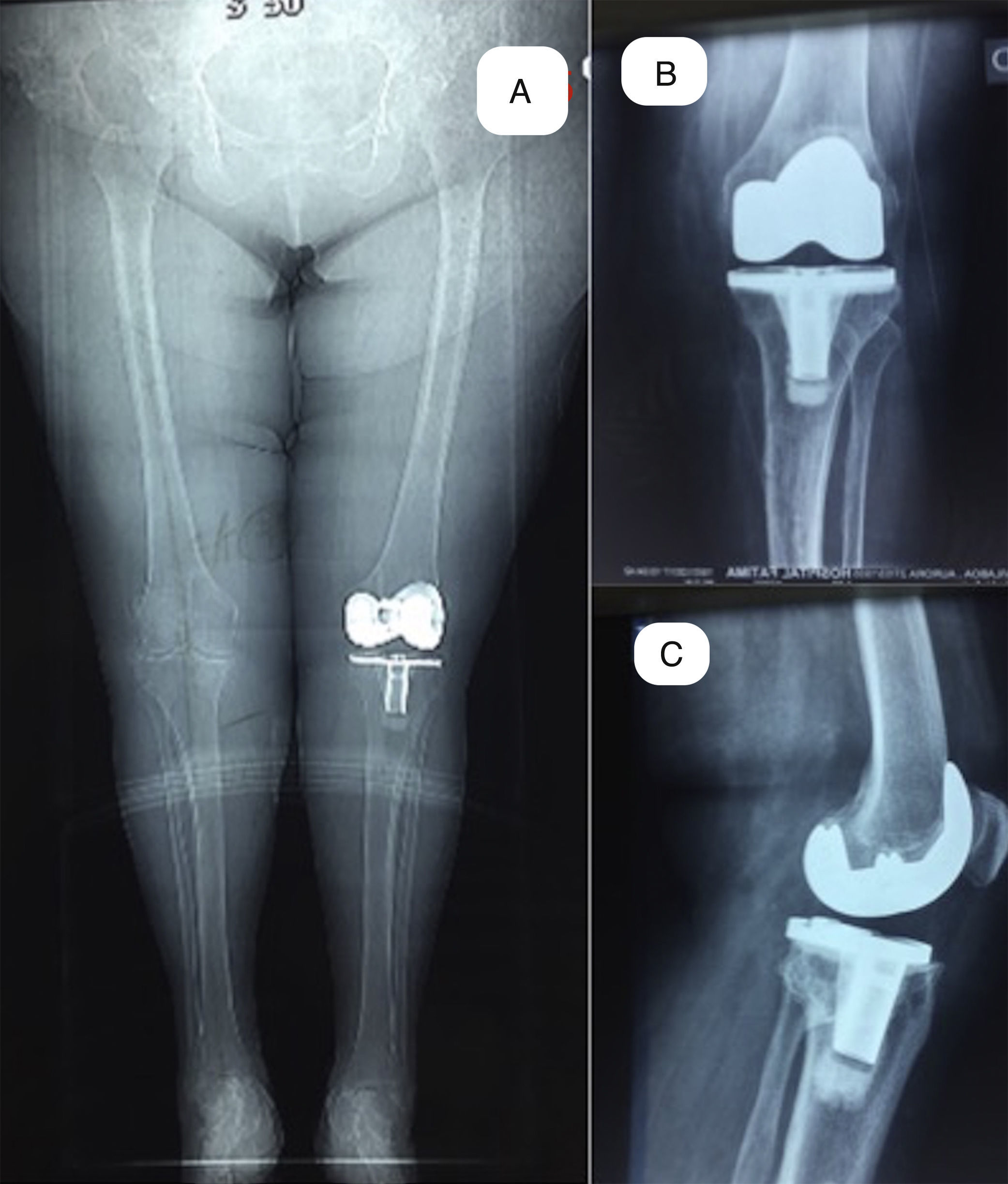
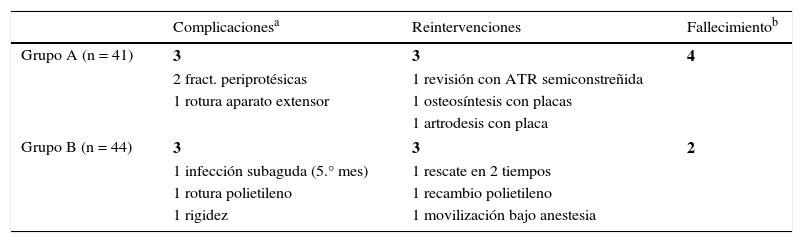
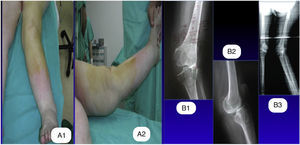
Imágenes preoperatorias de una paciente con una deformidad en valgo de 23¿. A) En la imagen vemos la planificación preoperatoria con las radiografías en planos anteroposterior y lateral sobre las que se dibujan los cortes y ángulos de resección. B) En la imagen vemos la apariencia del miembro previo a la cirugía.
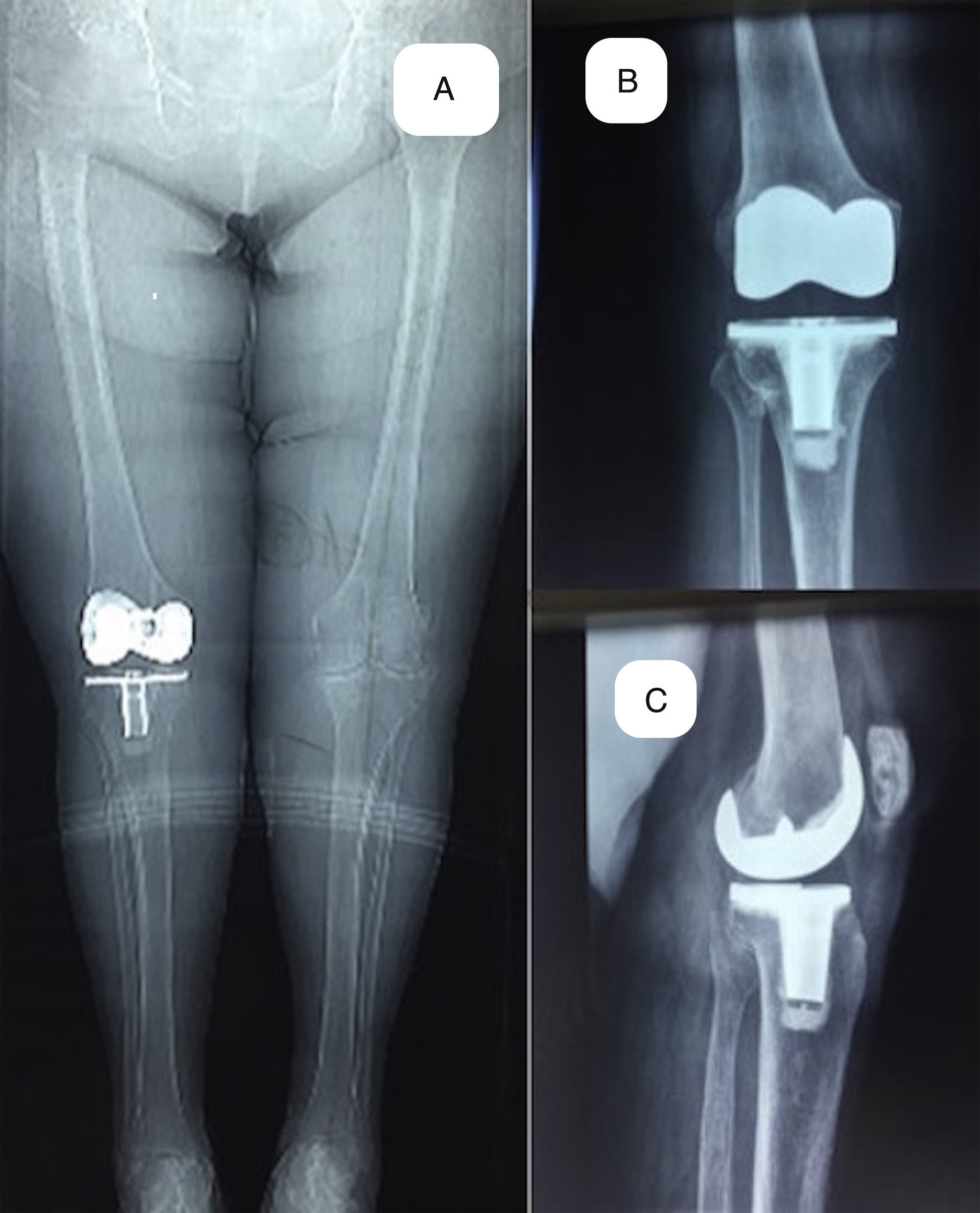
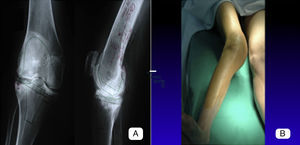
Imágenes postoperatorias a los 10 años de la paciente mostrada en las figuras 1 y 2. A) Vista anteroposterior de ambos miembros en bipedestación. B) Vista lateral en flexión de 45° de cadera y extensión máxima de rodilla a 0°. C) Vista lateral la flexión de 125° de rodilla.
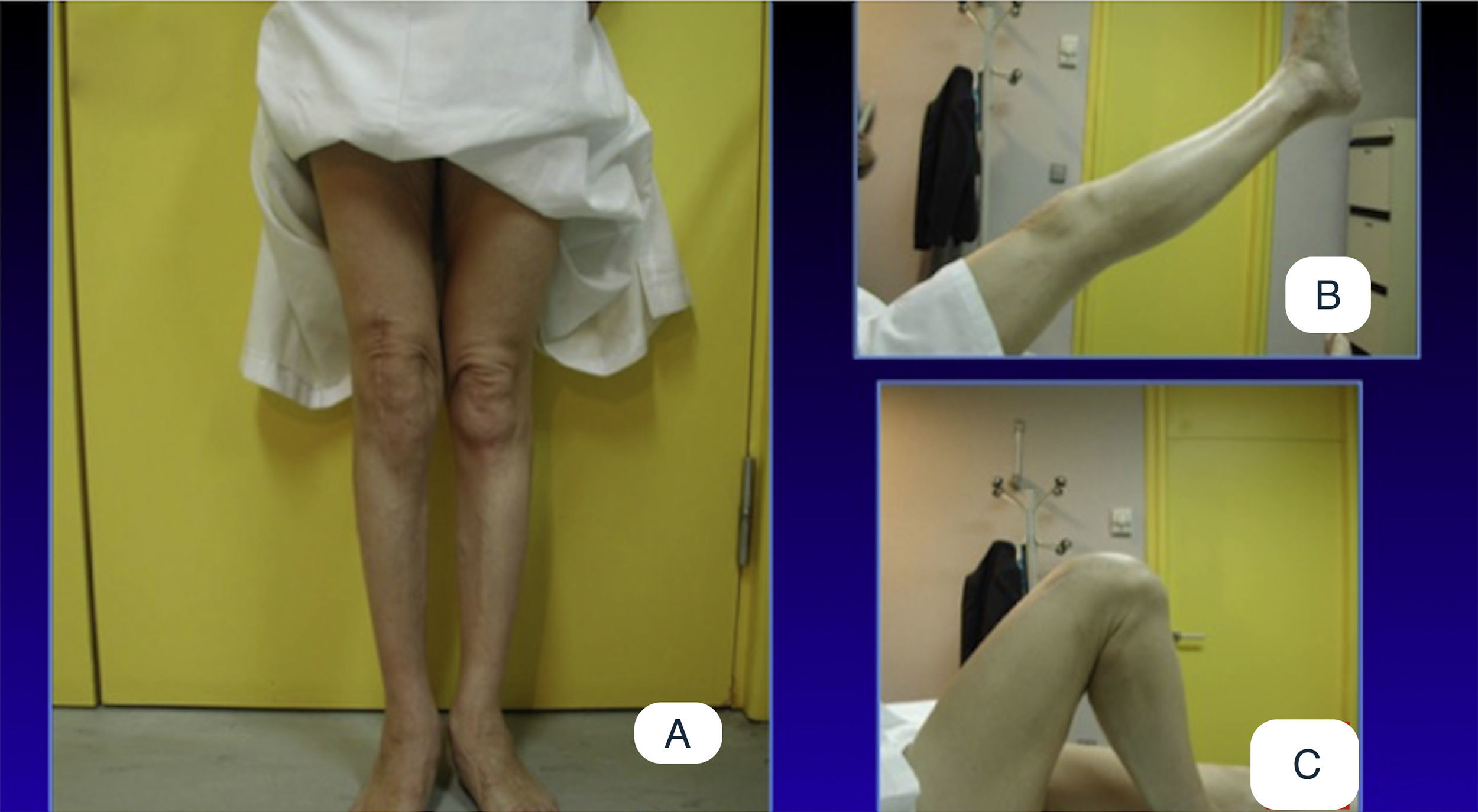
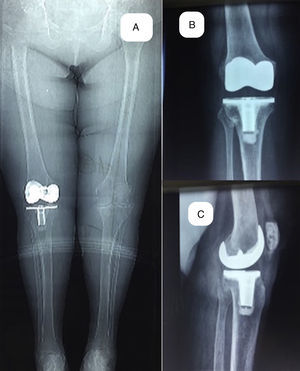
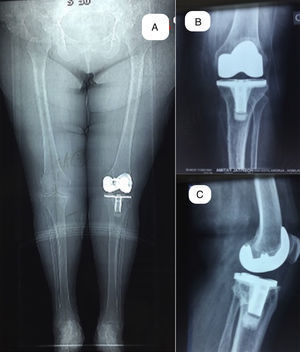
A) Imágenes preoperatorias de un caso con 27¿ de valgo en el plano anteroposterior y un recurvatum de 10¿ en el plano lateral, asociado a una inestabilidad grave en ambos planos. B) Radiografías preoperatorias en plano anteroposterior y lateral, y telerradiografía de ambos miembros inferiores, con la planificación prequirúrgica.
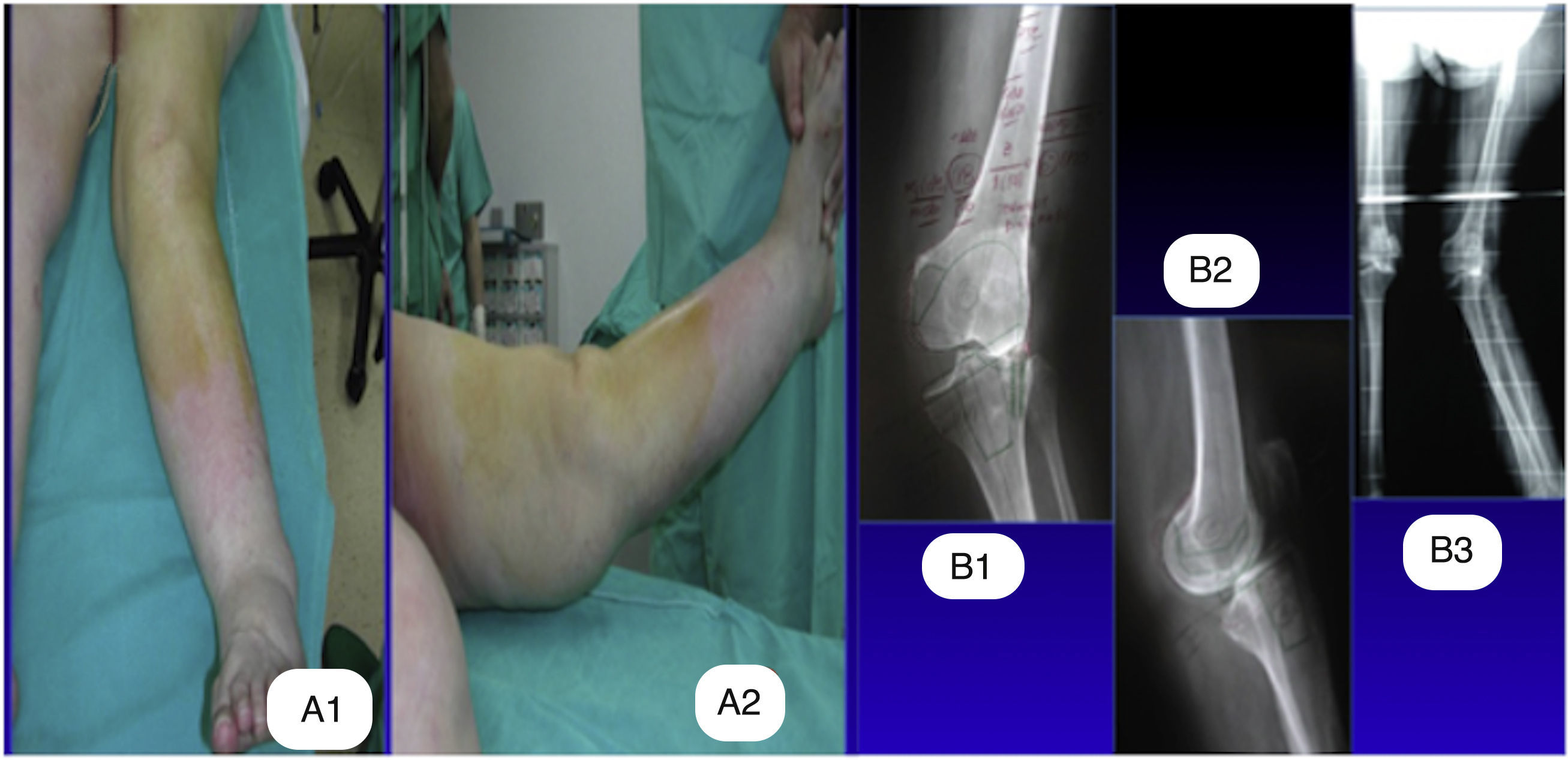
Imágenes postoperatorias de la paciente de la figura 4 a los 12 años de la intervención. A) Telerradiografía de miembros inferiores en carga con una alineación de 6° de valgo. B) Radiografía en carga en el plano anteroposterior. C) Radiografía en carga en el plano lateral.
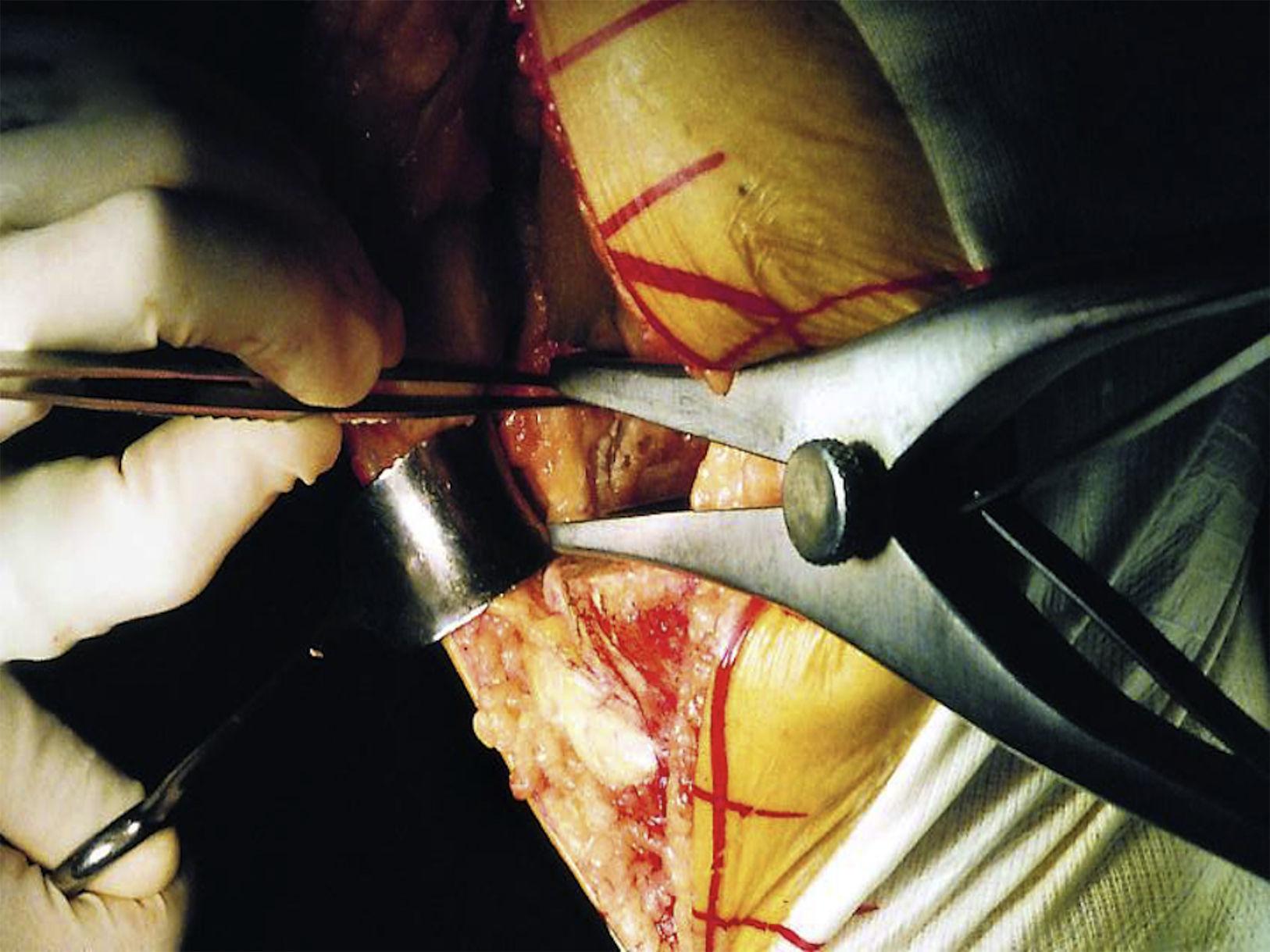
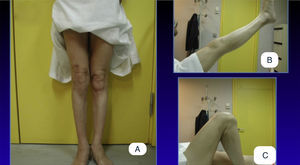
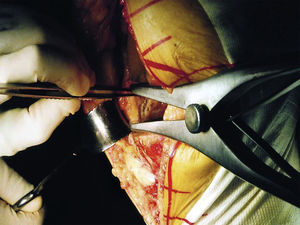
Se utilizó un manguito de isquemia en todas las cirugías a lo largo de toda la intervención, siendo liberado tras el cierre y el vendaje del miembro. Todas las ATR se llevaron a cabo mediante un abordaje parapatelar medial. Se cementaron todas las artroplastias, tanto en su componente tibial como femoral. La liberación de las partes blandas laterales en las deformidades en valgo (grupo A) se realizó según la técnica del «pie-crust»8 realizada en extensión de rodilla con la ayuda del separador laminar y comprobando con cada liberación la estabilidad, tanto en flexión como en extensión con la ayuda de los gaps específicos (fig. 6). La secuencia de liberación se inició a nivel del corte tibial con una hoja de bisturí del n.° 15, realizando cortes transversales sobre la cápsula posterior, protegiendo el tendón del músculo poplíteo y continuando hacia la banda iliotibial. En los casos en que la visualización de la cápsula posterior no fue clara, se prefirió comenzar la liberación por la banda iliotibial. Solo en los casos necesarios se liberó el ligamento colateral lateral mediante la misma técnica. La liberación se realizó hasta conseguir una estabilidad simétrica en flexión y extensión, en los casos en que se observó una inestabilidad residual en flexión se realizó una resección femoral adicional. Se protetizaron todas las rótulas con un implante de polietileno cementado. El recorrido patelar se comprobó con los implantes de prueba y si este fue incompetente se procedió a realizar la liberación del retináculo lateral de manera parcial sin completar el espesor del mismo. Los pacientes se evaluaron de acuerdo al Knee Society Score: dividido en el Knee Score (KS) y el Functional Score (FS)9, ambos sobre 100 puntos; y al Oxford Knee Score (OKS)10, sobre 50 puntos; así como la movilidad articular mediante un goniómetro manual (ROM). Dichos datos se tomaron por un único investigador (JGB). Los pacientes comenzaron la movilización precoz a las 12 h de la intervención con ejercicios asistidos por una máquina isocinética y la carga parcial con bastones comenzó a las 24 h, se liberó un bastón a la semana y el otro a las 3 semanas, pudiendo ser la carga completa a las 3 semanas. Las radiografías pre y postoperatorias se analizaron, mediante el Knee Society Roentgenographic Scoring System por un único investigador (XPC), evaluando las posibles líneas radiolucentes, así como su progresión y repercusión clínica11.
Análisis estadísticoInicialmente se realizó un análisis descriptivo donde las variables cualitativas se expresaron como frecuencia y porcentaje. Las variables continuas se expresaron como media±desviación estándar, mediana (mínimo-máximo). Se realizaron pruebas paramétricas/no paramétricas para determinar la asociación potencial entre las variables de estudio (chi al cuadrado, estadístico exacto de Fisher, t de Student, U de Mann-Whitney) y en el estudio de la evolución en los test y en la flexión se utilizó la prueba de Wilcoxon. En todos los análisis se consideraron estadísticamente significativas las diferencias con p < 0,05. Los análisis se realizaron utilizando SPSS 15.0, Epidat 4.1 y el software libre R (http://www.r-project.org).
Aspectos éticosLa investigación realizada cumple los principios fundamentales establecidos en la Declaración de Helsinki, en el Convenio del Consejo de Europa relativo a los Derechos Humanos y la Biomedicina, así como los requisitos establecidos en la legislación española en el ámbito de la investigación biomédica, la protección de datos de carácter personal y la bioética. El estudio contó con la aprobación del Comité Ético de Investigación Clínica de Área de fecha 29 de septiembre del 2016 con Código de Registro: 2016/310.
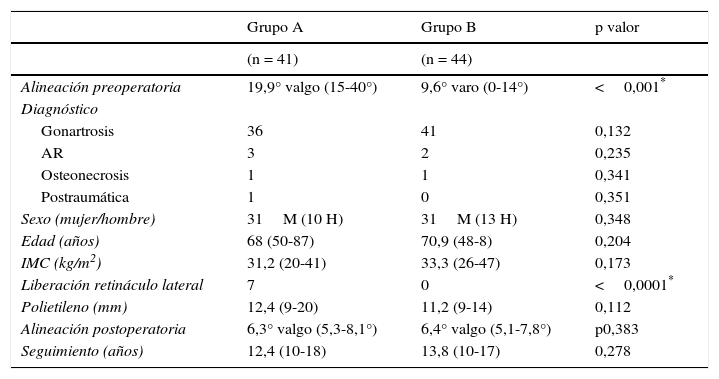
ResultadosAmbos grupos (A y B) fueron comparables en cuanto a edad, sexo, IMC y diagnóstico preoperatorio (tabla 1).
Datos descriptivos comparativos entre ambas muestras
| Grupo A | Grupo B | p valor | |
|---|---|---|---|
| (n = 41) | (n = 44) | ||
| Alineación preoperatoria | 19,9° valgo (15-40°) | 9,6° varo (0-14°) | <0,001* |
| Diagnóstico | |||
| Gonartrosis | 36 | 41 | 0,132 |
| AR | 3 | 2 | 0,235 |
| Osteonecrosis | 1 | 1 | 0,341 |
| Postraumática | 1 | 0 | 0,351 |
| Sexo (mujer/hombre) | 31M (10 H) | 31M (13 H) | 0,348 |
| Edad (años) | 68 (50-87) | 70,9 (48-8) | 0,204 |
| IMC (kg/m2) | 31,2 (20-41) | 33,3 (26-47) | 0,173 |
| Liberación retináculo lateral | 7 | 0 | <0,0001* |
| Polietileno (mm) | 12,4 (9-20) | 11,2 (9-14) | 0,112 |
| Alineación postoperatoria | 6,3° valgo (5,3-8,1°) | 6,4° valgo (5,1-7,8°) | p0,383 |
| Seguimiento (años) | 12,4 (10-18) | 13,8 (10-17) | 0,278 |
IMC: índice de masa corporal.
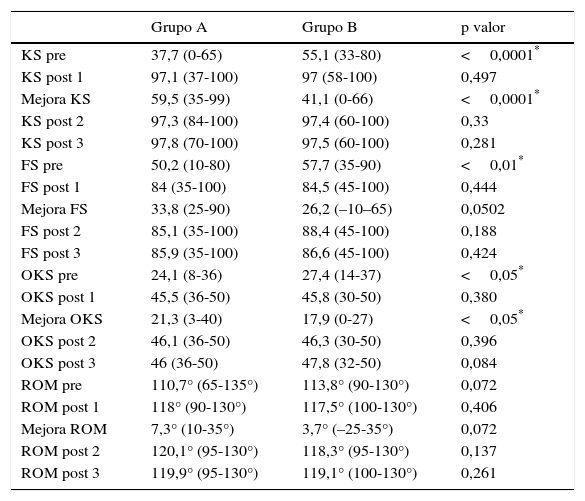
Las diferencias preoperatorias entre los grupos A y B en el KS, el FS y el OKS fueron estadísticamente significativos (p<0,0001, p<0,01 y p<0,05), con valores inferiores en el grupo A. Hubo también diferencias estadísticamente significativas a favor del grupo A en la mejora del KSS entre el control preoperatorio y el postoperatorio al año de la intervención (p<0,0001), así como en la mejora del OKS (p<0,05). En el resto de las comparaciones los resultados no fueron estadísticamente significativos (tabla 2).
Resultados clínicos comparativos entre ambos grupos
| Grupo A | Grupo B | p valor | |
|---|---|---|---|
| KS pre | 37,7 (0-65) | 55,1 (33-80) | <0,0001* |
| KS post 1 | 97,1 (37-100) | 97 (58-100) | 0,497 |
| Mejora KS | 59,5 (35-99) | 41,1 (0-66) | <0,0001* |
| KS post 2 | 97,3 (84-100) | 97,4 (60-100) | 0,33 |
| KS post 3 | 97,8 (70-100) | 97,5 (60-100) | 0,281 |
| FS pre | 50,2 (10-80) | 57,7 (35-90) | <0,01* |
| FS post 1 | 84 (35-100) | 84,5 (45-100) | 0,444 |
| Mejora FS | 33,8 (25-90) | 26,2 (–10–65) | 0,0502 |
| FS post 2 | 85,1 (35-100) | 88,4 (45-100) | 0,188 |
| FS post 3 | 85,9 (35-100) | 86,6 (45-100) | 0,424 |
| OKS pre | 24,1 (8-36) | 27,4 (14-37) | <0,05* |
| OKS post 1 | 45,5 (36-50) | 45,8 (30-50) | 0,380 |
| Mejora OKS | 21,3 (3-40) | 17,9 (0-27) | <0,05* |
| OKS post 2 | 46,1 (36-50) | 46,3 (30-50) | 0,396 |
| OKS post 3 | 46 (36-50) | 47,8 (32-50) | 0,084 |
| ROM pre | 110,7° (65-135°) | 113,8° (90-130°) | 0,072 |
| ROM post 1 | 118° (90-130°) | 117,5° (100-130°) | 0,406 |
| Mejora ROM | 7,3° (10-35°) | 3,7° (–25-35°) | 0,072 |
| ROM post 2 | 120,1° (95-130°) | 118,3° (95-130°) | 0,137 |
| ROM post 3 | 119,9° (95-130°) | 119,1° (100-130°) | 0,261 |
Valores de KSS, FSS y OKS en puntos, valores de ROM en grados.
FS: Functional Score System; KS: Knee Score System; Mejora: diferencia entre el control preoperatorio y el control al año de la operación; OKS: Oxford Knee System; Pre: control preoperatorio; post 1: control al año de la intervención; ROM: rango de movimiento (ROM).; post 2: control a los 5 años de la intervención; post 3: control a los 10 años de la cirugía.
Hubo líneas radiolucentes tibiales constatables en las radiografías postoperatorias en 5 casos del grupo A, no siendo progresivas ninguna de ellas ni conllevando complicaciones. En el grupo B hubo 4 casos de líneas radiolucentes tibiales no progresivas, 3 femorales tampoco progresivas y una más con líneas femorales y tibiales, ninguna de ellas tuvo repercusión clínica constatable.
Las complicaciones en el grupo A fueron 2 fracturas periprotésicas supracondíleas tras 2 caídas casuales, una de ellas se solucionó con osteosíntesis con placa y tornillos, y la otra preciso una cirugía de rescate con recambio del componente femoral con un modelo semiconstreñido (LCCK, Zimmer Warsaw-Biomet, IN). Además, un tercer caso, tras otra caída, sufrió la rotura del aparato extensor, teniendo que ser rescatada con una artrodesis con 2 placas. No hubo complicaciones relacionadas con la cirugía de reemplazo articular, ni infecciones ni aflojamientos. En el grupo B un caso sufrió una infección subaguda a los 5 meses de la cirugía primaría y requirió de cirugía de recambio protésico en 2 tiempos. Un segundo caso sufrió la rotura del polietileno que fue recambiado sin complicación posterior. Por último, en este grupo hubo un caso de rigidez postoperatoria que preciso una movilización bajo anestesia. No hubo, así mismo lesiones del ciático poplíteo externo (CPE) en ninguno de los 2 grupos (tabla 3).
Complicaciones postoperatorias
| Complicacionesa | Reintervenciones | Fallecimientob | |
|---|---|---|---|
| Grupo A (n = 41) | 3 | 3 | 4 |
| 2 fract. periprotésicas | 1 revisión con ATR semiconstreñida | ||
| 1 rotura aparato extensor | 1 osteosíntesis con placas | ||
| 1 artrodesis con placa | |||
| Grupo B (n = 44) | 3 | 3 | 2 |
| 1 infección subaguda (5.° mes) | 1 rescate en 2 tiempos | ||
| 1 rotura polietileno | 1 recambio polietileno | ||
| 1 rigidez | 1 movilización bajo anestesia | ||
En el grupo A hubo 4 pacientes fallecidos tras los 10 años de seguimiento, por causas ajenas a la cirugía articular (2 insuficiencias agudas pulmonares, un IAM y una insuficiencia renal aguda). En el grupo B 2 pacientes fallecieron tras los 10 años de seguimiento por causas también ajenas a la cirugía (un IAM y una insuficiencia pulmonar aguda) (tabla 3).
DiscusiónNuestros resultados avalan la utilización de implantes primarios mínimamente constreñidos en grandes deformidades en valgo, puesto que partiendo de diferencias preoperatorias estadísticamente significativas en los test KS, FS y OKS (p<0,0001; p<0,01 y p<0,05, respectivamente) entre ambos grupos, tras la cirugía, con el mismo implante PS, los resultados postoperatorios no fueron diferentes, desde el primer al décimo año.
La corrección de una deformidad articular de rodilla en valgo ha sido considerada como un reto en la historia de la cirugía ortopédica. Un intenso debate se ha mantenido en torno al tipo de balance ligamentoso, el abordaje o la selección del implante adecuado, sin que los avances en estos terrenos hayan sido contrastados, por falta de estudios científicos de evidencia. Sin embargo, la publicación de la experiencia de los más destacados cirujanos ortopédicos ha guiado la práctica quirúrgica ante el desafío de corregir dichas deformidades. Las series publicadas nos muestran mejoras clínicas equiparables con las obtenidas en deformidades en varo, aun siendo estas de una teóricamente menor exigencia quirúrgica. Los resultados obtenidos en este estudio van en esta línea.
Nuestra experiencia en el abordaje anteromedial nos ha llevado a decantarnos por este, en lugar del abordaje anterolateral propuesto por Keblish12. Anteriores series han mostrado buenos resultados clínicos con pocas complicaciones con el abordaje anteromedial1,3,8. Del mismo modo, preferimos la liberación lateral tipo «pie-crust», la cual ha sido avalada por grandes series1,9,13. Así mismo, muchos autores optan por retensar el ligamento colateral medial, debido a su laxitud en valgos severos; sin embargo, en nuestra experiencia dicho retensado no fue necesario en ningún caso tras comprobar la estabilidad medio-lateral en cada paso de la liberación lateral progresiva. Dicha comprobación permitió no tener que optar por un implante LCCK en ninguno de los casos más graves (el cual estuvo siempre preparado para ser utilizado).
La selección del implante adecuado es el punto que nos parece de mayor relevancia, pues de ello puede depender la evolución de la artroplastia. Los implantes PS suponen ciertas ventajas sobre los implantes CR para la corrección de las deformidades en valgo, pues, como previamente se ha publicado, el ligamento cruzado posterior (LCP) tiene un gran riesgo de encontrarse dañado en estas deformidades, pudiendo estar alterada su tensión, lo que dificultaría una eventual corrección angular14,15. El implante PS nos permite lateralizar en mayor grado ambos componentes, y con ello, conseguir un mejor «tracking» patelar, con lo que se evitarían liberaciones del retináculo lateral1,6.
Sin embargo, en nuestra opinión, el punto más decisivo en la evolución de una substitución articular en valgo es la elección del grado de constricción de la artroplastia. En este sentido, y como han señalado previamente importantes autores4,6,7, la tendencia actual del cirujano ortopédico es la de constreñir cada vez más los implantes, ante una gran deformidad en valgo. El motivo que justifica dicha elección es la necesidad de extensas liberaciones laterales, lo que lleva a una teórica inestabilidad residual, difícil de compensar con una ATR primaria1. Sin embargo, algunos expertos han alertado del riesgo de utilizar estos implantes de mayor constricción4,6. Pang et al.16 publicaron una serie de casos comparando 50 ATR no constreñidas con 50 constreñidas, encontrando diferencias estadísticamente significativas en cuanto al aumento de la interlínea articular, mayor en las constreñidas, y en cuanto al FS a los 2 años, mejor en las no constreñidas. Por su parte, Anderson et al.17 publicaron anteriormente su serie de casos con 70 ATR constreñidas, obteniendo excelentes mejoras clínicas, pero sin comparar estos resultados con ATR primarias y con un escaso seguimiento que no llego a los 4 años de media.
Con la selección de un implante primario no constreñido, nosotros hemos conseguido un importante ahorro del stock óseo, evitando con ello posibles eventualidades en futuras revisiones artroplásticas, reservando los implantes más constreñidos, tipo LCCK, para eventuales rescates. Este hecho ha podido ser corroborado en nuestro estudio en una sola ocasión, pues en la única cirugía de revisión realizada en el grupo A, tras una fractura periprotésica, se utilizó un implante tipo LCCK, lo que pudo realizarse gracias a no haber utilizado dicho implante en la cirugía primaria.
Además, el hecho de optar por un implante primario no constreñido limita, en nuestra opinión, los riesgos perioperatorios para el paciente. Ello se debe a una resección ósea menor, con una consiguiente reducción en la pérdida sanguínea y en el tiempo quirúrgico. Este hecho podemos probarlo con el hecho de que el tamaño del polietileno utilizado fue semejante en ambos grupos (12,4mm en el grupo A, por 11,2mm en el grupo B). Además, el aumento de material intramedular que suponen la utilización de vástagos, incrementa el riesgo de fractura periprotésica. Por otro lado, debemos incidir en el ahorro económico que los implantes primarios suponen frente a los constreñidos, como ya previamente apuntaban Pang et al. y Anderson et al.16,17. Nuestros resultados avalan dicha elección, más conservadora para la anatomía del paciente, aunque más exigente desde el punto de vista del cirujano, no solo porque se deja en sus manos llevar a cabo una minuciosa liberación de las partes blandas laterales, sino porque, además, la planificación preoperatoria debe ser exquisita, y es aquí en donde creemos que reside gran parte del éxito a la hora de utilizar un implante primario en una deformidad en valgo. Planificar todas las ATR previamente nos ha permitido prever antes de entrar en quirófano cuál es el implante más adecuado para cada caso, conociendo los niveles de resección ósea y la exigencia demandada por las partes blandas.
La técnica del «pie-crust» propuesta por Ranawat et al.1, y posteriormente adaptada por Clarke et al.10, se ha puesto de manifiesto como de gran utilidad; sin embargo, somos conscientes de su dificultad y de la curva de aprendizaje que la misma requiere, por lo que su recomendación debería ser hecha con un amplio bagaje de cirugía en cadáver para tener un profundo conocimiento de la anatomía lateral de la rodilla. La ausencia de lesiones del nervio CPE, descrita previamente entre el 0,3 y el 9,5%6, fue posible utilizando la zona de seguridad sugerida por Bruzzone et al.13, preferiblemente sobre la banda iliotibial, y eludiendo en la medida de lo posible la zona de riesgo entre el tendón del poplíteo, la cápsula posterolateral y la banda iliotibial en su aspecto posterior.
Las complicaciones globales fueron similares en ambos grupos, con una sola cirugía de revisión por grupo. Sin embargo, las debidas a la propia cirugía fueron mayores en el grupo B, pues en el grupo A las 3 complicaciones fueron debidas a caídas fortuitas, mientras que las 3 complicaciones del grupo B pueden ser achacables a propia cirugía primaria (infección, rotura de polietileno y la rigidez). Las líneas radiolucentes fueron equiparables entre ambos grupos (5 en el A y 8 en el B), no siendo progresivas en ningún caso.
Nuestros datos son comparables e incluso mejoran los de otras grandes series, como la de Ranawat et al.1, que presentaron una serie 42 rodillas con una deformidad fémoro-tibial mayor de 10¿, sus rodillas mejoraron en 63 y 47 puntos el score clínico y el funcional, respectivamente, con una flexión postquirúgica de 110¿, y solo 3 revisiones, con un seguimiento mínimo de 5 años. Stern et al.18 publicaron una serie con 134 casos con una deformidad fémoro-tibial mayor de 10¿ (118 de ellas PS, 12 constreñidas y 4 CR) y con 4,5 años de seguimiento, en los que la mejora clínica de KSS fue de 37 puntos, con 4 revisiones. Miyasaka et al.3 presentaron 60 rodillas con una deformidad fémoro-tibial mayor de 10¿, en 10 años de seguimiento mínimo, con una mejora clínica en el KSS de 60 puntos y funcional de 39 puntos, la flexión final fue de 98¿.
Los puntos débiles de nuestro estudio son la recogida retrospectiva de los datos, así como la ausencia de un análisis radiológico pre y postoperatorio que incluyera datos de la altura patelar y de la interlínea articular. Por el contrario, creemos que los puntos fuertes son el tiempo de seguimiento mínimo de 10 años, así como el hecho de ser realizadas todas las intervenciones por el mismo cirujano y en circunstancias muy similares.
Así pues, y ante los resultados obtenidos en este estudio, los cuales fueron comparables con las más extensas series publicadas hasta la fecha, con un seguimiento a largo plazo, creemos que los implantes primarios de ATR, de tipo PS, pueden utilizarse para corregir grandes deformidades en valgo sin necesidad de recurrir a implantes constreñidos, lo que obliga a realizar una metódica liberación lateral y una detallada planificación preoperatoria, para poder anticipar las eventualidades que surjan intraoperatoriamente y preverlas de este modo. Además, el ahorro para la economía del paciente, en cuanto a su propia anatomía, la cual debemos conservar en previsión de posible cirugías de rescate, debería ser por sí sólo suficiente argumento para optar por un implante primario ante una deformidad en valgo.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Nivel de evidenciaNivel de evidencia iii.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Nuestro más sincero agradecimiento a Mar, por su esfuerzo y dedicación diarios, sin ella, ni éste,ni otros trabajos serían posibles.