La osteocondritis disecante de rodilla (ODR) es una afección en la que un fragmento de hueso subcondral y su cartílago articular se separan del hueso suprayacente. Afecta con mayor frecuencia a los adolescentes y adultos jóvenes1. Con respecto a su etiología, se barajan diversas posibilidades, entre las que destacan los trastornos del crecimiento, las anomalías epifisarias, los desequilibrios endocrinológicos, la predisposición familiar, los traumatismos y la necrosis avascular1,2. Es posible que la presentación clínica de la ODR sea el resultado de algunas o todas las posibilidades previamente mencionadas. El cartílago articular y su hueso suprayacente tienen una forma muy concreta de responder a las situaciones de estrés, del tipo de las fracturas traumáticas, los microtraumatismos de repetición y la isquemia.
LOCALIZACIÓN, INCIDENCIA Y MANIFESTACIONES CLÍNICAS
La localización clásica de la ODR es la porción externa del cóndilo femoral interno. Aichroth3 ha señalado una distribución del 85% de las lesiones en el cóndilo femoral interno, un 13% en el cóndilo femoral externo y un 2% en la tróclea femoral. La frecuencia de la enfermedad en la población se estima que va del 0,05 al 0,08%. Los síntomas de la ODR son vagos y mal localizados. Un dolor de rodilla inespecífico es la forma de presentación más habitual. Las radiografías simples servirán para detectar la lesión. Otra forma de presentación es la de cuerpo libre articular, que provoca bloqueo, inflamación y síntomas mecánicos. A veces la lesión se descubre de forma casual, al realizar unas radiografías por cualquier otro motivo. La exploración física puede constatar dolor, derrame articular, inestabilidad, bloqueo y atrofia muscular.
Un 15% de los casos de osteocondritis se acompañan de lesiones asociadas, bien sea meniscales o del ligamento cruzado anterior. Es interesante resaltar que un 10% de los pacientes que presentan menisco discoideo también tienen osteocondritis disecante3. Los pacientes con ODR bilateral y simétrica frecuentemente sufren una displasia epifisaria, una enfermedad de Blount o alguna anomalía metabólica.
DIAGNÓSTICO
La mayoría de ODR pueden ser detectadas mediante las radiografías simples. La proyección de la escotadura intercondílea en diversos grados de flexión puede ayudar a localizar mejor la lesión. Las lesiones con margen óseo esclerótico de 3 mm o más tienen una gran probabilidad de acabar desprendiéndose (es decir, un gran riesgo de convertirse en un cuerpo libre). La mayoría de las lesiones pequeñas son estables.
La resonancia magnética nuclear (RMN) es muy útil para determinar si el cartílago articular está intacto o no lo está, y si es estable o no. La existencia de una línea de alta señal en las imágenes potenciadas en T2 indica la presencia de líquido sinovial, por lo que es un signo probable de inestabilidad de la lesión. Otra posibilidad es que dicha línea de alta señal sea un signo de inestabilidad, con la condición de que vaya acompañada de una brecha en el cartílago en la imagen potenciada en T1.
Aunque el diagnóstico de ODR suele hacerse mediante radiografías simples, éstas no evidencian las brechas del cartílago articular, por lo que no pueden identificar si la lesión está parcialmente o firmemente insertada en el hueso suprayacente. Algunos estudios han demostrado una mala correlación entre el aspecto de la lesión en las radiografías simples y en las artroscopias realizadas posteriormente5-7. La resonancia magnética nuclear ha sido utilizada con éxito para la valoración de la lesión osteocondral5-11.
La resonancia magnética parece ser que predice con exactitud la estabilidad de la lesión y por tanto la necesidad de una intervención quirúrgica. Se han utilizado varios sistemas de clasificación para la valoración mediante RMN de las lesiones de ODR, lo que hace que la interpretación de los resultados sea muy difícil. O'Connor et al12 han sido capaces de mejorar la exactitud de la RMN para clasificar el estadio de la ODR desde un 45% hasta el 85% mediante la interpretación de la línea de alta señal en imágenes potenciadas en T2 como predictor de inestabilidad, pero sólo cuando se acompaña de una brecha cartilaginosa en la imagen potenciada en T1. Para O'Connor et al12 la línea de alta señal mencionada no siempre indica inestabilidad. Además, dichos autores han sugerido recientemente un sistema de clasificación que puede ser de utilidad para futuras investigaciones5,12,13 (Tabla 1).
HISTORIA NATURAL
La historia natural es diferente en los adultos que en los jóvenes. La ODR del adulto suele acabar en artrosis, mientras que la juvenil suele evolucionar hacia la curación. Es decir, en aquellos pacientes en los que todavía no se ha cerrado la placa de crecimiento la evolución natural suele ser mejor. La posible explicación a dicho fenómeno es la mejor capacidad de curación que los jóvenes tienen. En la ODR juvenil suele producirse una curación espontánea, de forma que las medidas conservadoras suelen proporcionar buenos resultados. Yoshida et al9 han publicado una tasa del 81% de curación simplemente con el cese de las actividades deportivas. La presencia de un cartílago articular suprayacente intacto mejora el pronóstico en este grupo de edad14.
TRATAMIENTO
El tratamiento de la ODR viene determinado por la estabilidad del fragmento y por el estado del cartílago suprayacente. Existen las siguientes posibilidades: la observación, la colocación de una férula (reposo), las perforaciones múltiples, la fijación o excisión de la lesión y el injerto autólogo osteocondral1,5,8. El tratamiento inicial en el niño debe ser conservador (no quirúrgico), a menos que la lesión sea inestable o exista un cuerpo libre suelto15. El tratamiento conservador consistirá en una limitación de la actividad y/o inmovilización de la rodilla (Fig. 1). Si tras 3 a 6 meses de tratamiento conservador éste fallara, se justificaría la intervención quirúrgica. Las lesiones pequeñas pueden ser extirpadas y perforadas por vía artroscópica, mientras que los defectos grandes pueden necesitar de un raspado a cielo abierto, seguido de reducción y fijación (Figs. 2, 3 y 4). Pueden usarse aloinjertos osteocondrales para los defectos mayores, los cuales suelen consolidar a las 12 semanas16.
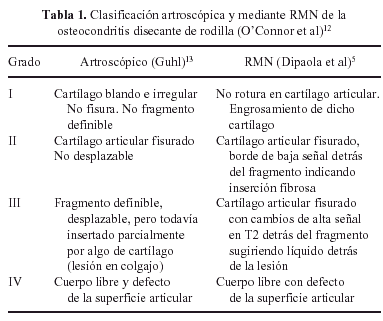
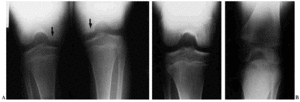
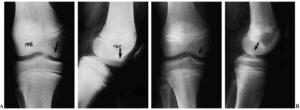
Figura 1. Osteocondritis disecante bilateral de rodilla en un niño de 8 años. A: Radiografía de ambas rodillas en proyección de escotadura de Flick, mostrando los 2 focos situados en el borde medial del cóndilo interno. B: Radiografía de ambas rodillas en proyección de escotadura de Flick 2 años después de haber sido tratado mediante inmovilización escayolada durante 6 semanas, con resolución del cuadro y restauración anatómica de los cóndilos.
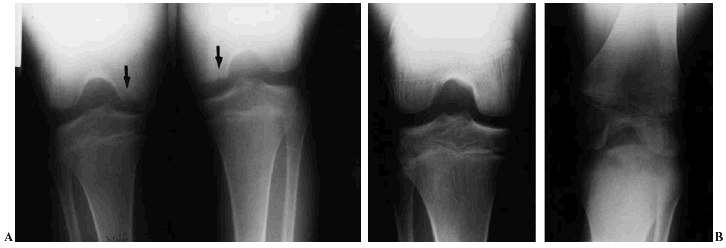
Figura 2. A: Radiografías AP y lateral de una osteocondritis disecante del cóndilo interno de una rodilla derecha de un niño de 12 años situada en su vertiente medial, antes de la intervención quirúrgica artroscópica en la que se realizaron perforaciones múltiples de Pridie. B: Radiografías de la misma rodilla en iguales proyecciones tres meses después, mostrando la curación del cuadro.
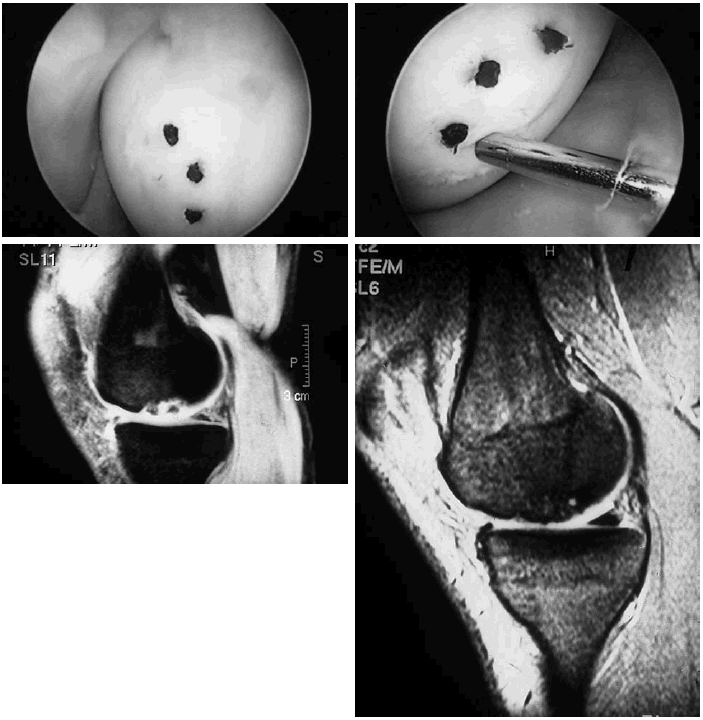
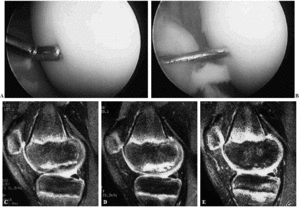
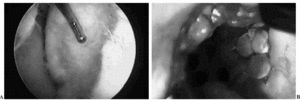
Figura 3. A: Imagen artroscópica de una osteocondritis disecante del cóndilo interno de la rodilla derecha de un niño de 15 años. El palpador identifica el borde de la lesión al hundirse el cartílago. B: Aspecto de una de las múltiples perforaciones de Pridie realizadas con aguja de Kirschner de 1 mm. C: Imagen sagital de RMN (densidad protónica) de la misma osteocondritis, ocupando toda la superficie de carga del cóndilo femoral interno. D: Imagen de RMN de la misma lesión tras 6 meses de descarga, observándose su agravación. E: Imagen de RMN del mismo caso 6 meses tras la operación con curación del proceso.
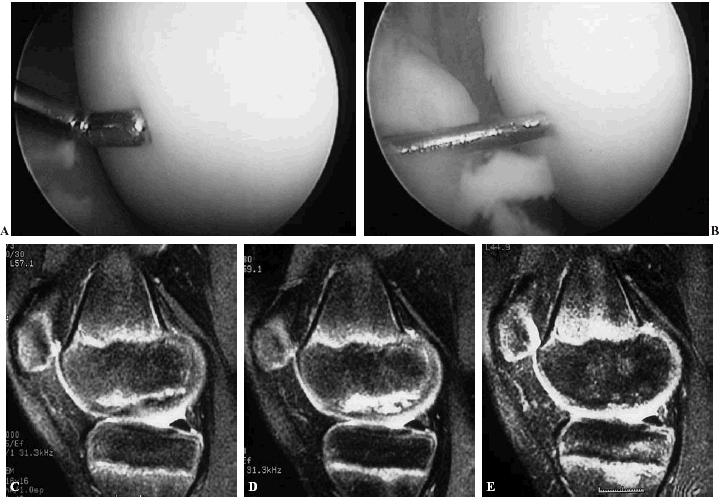
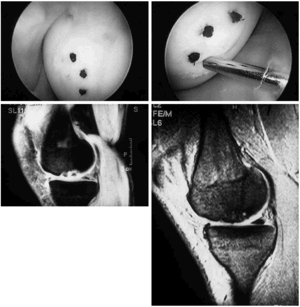
Figura 4. A y B: Fotografías artroscópicas de una osteocondritis disecante de cóndilo femoral interno izquierdo de un paciente de 21 años mostrando 2 tiempos de una fijación artroscópica del fragmento móvil con 5 clavitos reabsorbibles de PDS, tres de ellos claramente visibles. C: Imagen sagital de RMN del cóndilo interno (densidad protónica) en sagital mostrando la lesión en el preoperatorio. D: Imagen de RMN sagital del mismo caso con resolución del mismo 15 meses después.
La artroscopia ha cambiado de forma significativa el tratamiento de la ODR. La mayoría de los pacientes que presentan una lesión sintomática de ODR suelen ser subsidiarios de artroscopia. Sólo en algunas localizaciones el abordaje artroscópico puede resultar difícil, en cuyo caso será necesario llevar a cabo la cirugía a cielo abierto (mini-artrotomía). Con respecto a los adultos, el tratamiento dependerá del tipo de lesión con el que nos encontremos. Ésta puede ser: un defecto aislado del cartílago articular sin fragmento, un fragmento in situ, un fragmento desplazado pero reparable, un fragmento desplazado no reparable y una lesión masiva (rara).
El tratamiento a seguir dependerá de si el fragmento es estable o está suelto, y de si el fragmento se considera reparable o no. El estado del cartílago articular próximo a la lesión es también un factor a tener en cuenta a la hora de decidir qué tratamiento hay que seguir. En la ODR juvenil se utilizarán los mismos principios, aunque se debe recordar que a esa edad las probabilidades de curación son mayores.
Cráter
El tratamiento quirúrgico de los defectos osteocondrales en forma de cráter se puede enfocar de diversas formas. Una lesión pequeña cubierta por fibrocartílago puede no requerir tratamiento tras ser inspeccionado por artroscopia. Las lesiones pequeñas con hueso subcondral expuesto o de mala calidad deberán ser tratadas mediante una artroplastia por abrasión. Las lesiones más grandes pueden ser tratadas mediante artroplastia por abrasión o ser subsidiarias de aloinjerto osteocondral. Los resultados de la artroplastia por abrasión son mejores en las lesiones más pequeñas.
Si la lesión consiste simplemente en que el cartílago está blando pero sin estar separado, lo recomendable será realizar unas perforaciones retrógradas a través del cóndilo, gesto que normalmente se puede realizar por artroscopia. Si el cartílago está blando, sin estar desplazado, pero en una fase de separación inicial, se deberán realizar perforaciones retrógradas (normalmente por artroscopia), perforaciones de la base del cráter y fijación del fragmento (con agujas o espículas óseas).
Lesión «in situ»
El tratamiento de una lesión in situ dependerá de los hallazgos intraoperatorios. Si la superficie articular cartilaginosa está totalmente intacta, un injerto retrógrado podría se una buena solución. Otra forma correcta de tratar estas lesiones serían las perforaciones aisladas o asociadas a algún método de fijación (agujas de Kirschner, tornillos canulados, agujas reabsorbibles de PDS). La fijación con tornillos canulados a compresión es una forma de tratamiento que ha dado muy buenos resultados, aunque pueden romperse fácilmente en el momento de su extracción17. Muchas lesiones de ODR parecen estar in situ, aunque en realidad están en las primeras fases de separación del fragmento; es decir, el colgajo lesional se puede abrir en mayor o menor medida. En este caso se debe dejar la mayor parte posible de la lesión anclada, y con una cucharilla o una fresa desbridar la lesión hasta llegar a hueso viable. Después, el colgajo se colocará en su posición original y se fijará. En las lesiones que tengan una cavidad considerable se puede hacer un relleno con injerto óseo. La fijación de la lesión se puede hacer con los procedimientos mencionados previamente o con tornillos de Herbert.
Fragmento desplazado pero reparable
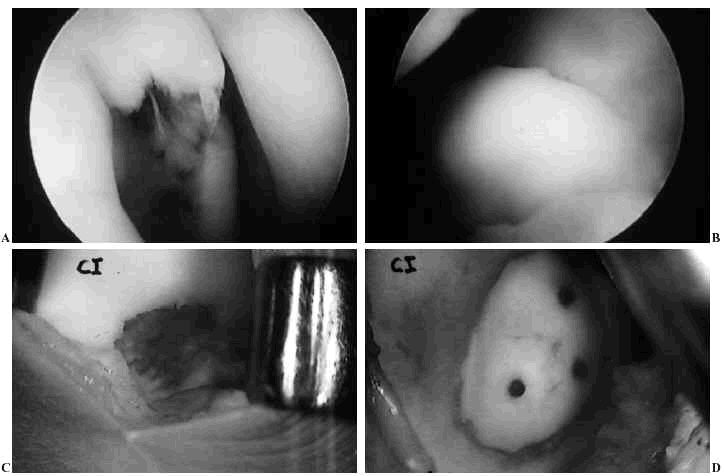
El tratamiento dependerá de cómo sea el fragmento. Si tiene suficiente hueso y puede ser desbridado hasta lograr un fragmento estable de hueso con cartílago articular, se debería reparar y colocar siguiendo las directrices marcadas previamente para los fragmentos en forma de colgajo. Los fragmentos que están desplazados desde hace tiempo suelen ser mayores que su cráter (debido al crecimiento cartilaginoso circunferencial normal), por lo que puede ser necesario rebajarlos hasta que alcancen el tamaño del cráter. Dicho gesto es difícil de realizar por vía artroscópica, por lo que suele ser necesario realizarlo a cielo abierto (pequeña artrotomía). Cuando la lesión está en una fase avanzada de separación y es desplazable, estando todavía insertada, lo razonable sería curetear la base del cráter y el margen del tejido fibroso (por artroscopia), para después fijar el segmento (con agujas o espículas óseas) (Fig. 5).
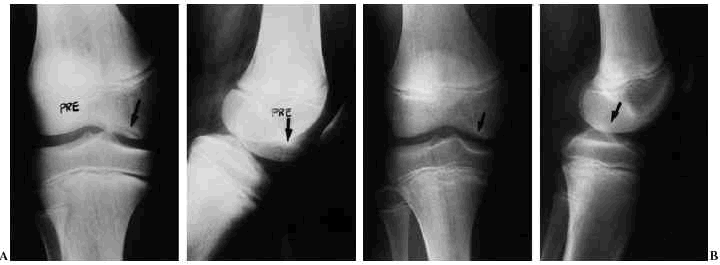
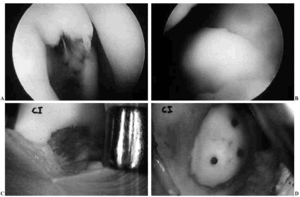
Figura 5. A: Fotografía artroscópica de una osteocondritis disecante del cóndilo femoral derecho de un paciente de 30 años de edad de unos 2 cm2 de extensión. B: Fotografía artroscópica del fragmento desprendido con aumento de su tamaño y «pérdida de derecho a domicilio» por no poderse ajustar al defecto creado. C: Fotografía de la lesión tras apertura medial de la rodilla. D: Fotografía de la fijación abierta del fragmento, remodelado previamente, mediante tres clavitos reabsorbibles de PDS.
Fragmento desplazado pero no reparable
Los fragmentos desplazados que no tienen una adecuada superficie ósea o con múltiples trocitos de hueso deben ser considerados como irreparables, por lo que han de ser extirpados. El tratamiento del cráter deberá hacerse como se ha descrito en el apartado de lesión en forma de cráter. Según Miller18 se deberán extirpar los cuerpos libres que reúnan las siguientes características: fragmentos pequeños (de < 2 cm), fragmentos múltiples, fragmentos con inadecuada base ósea (que suelen ser totalmente cartilaginosos) y fragmentos que no puedan ser fijados con garantía mediante los métodos disponibles de fijación interna. La mayoría de los cuerpos libres pueden ser extraídos mediante artroscopia, aunque algunos necesitan de una intervención a cielo abierto. Es recomendable hacer radiografías (o usar radioscopia) en el quirófano para asegurar que los cuerpos libres han sido extraídos adecuadamente, puesto que es frecuente que cambien de lugar desde que se indica la intervención hasta que ésta se realiza. También hay que recordar que aquellos cuerpos libres totalmente cartilaginosos no son visibles en las radiografías.
Lesiones masivas
Estas lesiones son un gran reto para el cirujano ortopédico. En algunos casos podría estar indicada la artroplastia por abrasión. Cuando la lesión es mayor, lo deseable es sustituir el fragmento perdido de cartílago articular. Existen varias técnicas para lograrlo, como son el aloinjerto osteocondral en forma de concha o el aloinjerto cilíndrico en forma de tapón. Algunas lesiones gigantes del cóndilo femoral externo pueden ser tratadas con grandes aloinjertos osteocondrales segmentarios.
CUERPO LIBRE
Cuando existe un cuerpo libre con cráter, habrá que constatar si está o no en una zona de carga. Si la lesión no está en zona de carga, habrá que extirpar el cuerpo libre, curetear la base del cráter y hacer perforaciones múltiples en la base de dicho cráter (normalmente por artroscopia). Si por el contrario la lesión está en zona de carga, el tratamiento dependerá del tamaño del defecto, de si tiene o no hueso, y de si se ajusta o no al cráter. Existen cuatro posibilidades:
1. Pequeño defecto, cuerpo libre con hueso y se ajusta al cráter.
En este caso es recomendable curetear la base del cráter, perforarla, colocar injerto óseo en dicha zona y reinsertar el cuerpo libre (fijándolo con agujas o con espículas óseas).
2. Pequeño defecto, el cuerpo libre no tiene hueso o no se ajusta al cráter.
Lo aconsejable será extirpar el cuerpo libre, curetear la base del cráter y perforarla (normalmente por artroscopia).
3. Gran defecto, el cuerpo libre tiene hueso y se ajusta al cráter.
Lo recomendable es curetear la base del cráter, perforarla, colocar un injerto óseo y reinsertar el cuerpo libre (fijándolo con agujas o espículas óseas).
4. Gran defecto, cuerpo libre sin hueso o que no se ajusta al cráter.
En este caso es recomendable curetear la base del cráter, perforarla, recortar el cartílago y reinsertarlo (con agujas o espículas óseas). Otras alternativas son el aloinjerto, la hemiartroplastia, la osteotomía y la mosaicoplastia (Fig. 6).
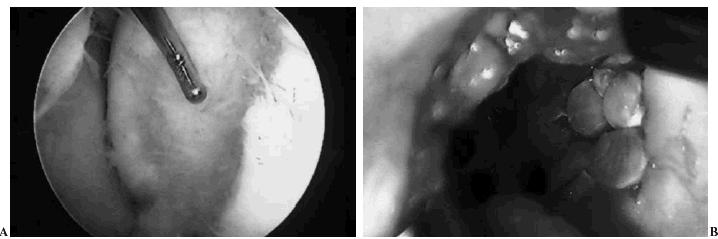
Figura 6. A: Fotografía artroscópica de una osteocondritis disecante de cóndilo femoral interno de un paciente de 26 años con destrucción y desaparición del fragmento desprendido. El defecto medía 20x 16 mm. B: Fotografía del cóndilo tras realizarse una mosaicoplastia abierta con cilindros osteocondrales tomados de la zona superior y lateral de la escotadura intercondílea, observándose los orificios residuales.
OSTEOCONDRITIS DISECANTE DE RÓTULA
La osteocondritis rotuliana tiene una evolución autolimitante, teniendo peor pronóstico cuando la afectación es bilateral. La norma general de su tratamiento es el desbridamiento artroscópico, junto con la extracción del fragmento y el curetaje de la lesión. Podría estar indicada la fijación de lesiones pequeñas, aunque sus resultados son peores que en las lesiones del cóndilo femoral.
TRATAMIENTO POSTOPERATORIO Y COMPLICACIONES DEL TRATAMIENTO
En general, se debe mantener la descarga de la rodilla operada durante 4 a 6 semanas, especialmente en los casos en los que se ha realizado una artroplastia por abrasión, o en aquellos en los que se ha practicado una fijación de un fragmento osteocondral. Después se permitirá la carga progresiva. En casos de fragmentos muy grandes, habrá que mantener la descarga hasta que se considere la consolidación de los mismos. Con respecto a la movilidad articular, ésta se instaurará precozmente sin necesidad de ortesis. Hasta la sexta semana no se permitirán ejercicios contra resistencia. La máquina de movilización pasiva puede ser de ayuda en los casos de artroplastia por abrasión.
Entre las complicaciones quirúrgicas más importantes destacan la infección, la artrosis (a largo plazo), la lesión articular yatrogénica, y los posibles daños provocados por la rotura, aflojamiento o reacción sinovial aséptica de los dispositivos de fijación. Entre las complicaciones no quirúrgicas hay que mencionar la rigidez de rodilla y la atrofia muscular, ambas debidas a la inmovilización. Se deberán realizar revisiones a los 3, 6 y 12 meses para valorar el resultado del tratamiento (mediante exploración clínica, radiográfica e incluso artroscópica). En el paciente adulto lo más preocupante es el riesgo de degeneración articular (artrosis), motivo por el cual en ese grupo de edad nunca deberá intentarse el tratamiento conservador. De hecho, habrá que indicar siempre un tratamiento quirúrgico siguiendo las directrices que se han revisado previamente en este artículo.
En general, el pronóstico tras la cirugía de la osteocondritis disecante de rodilla, dependerá del tamaño y de la localización de la lesión, así como del tratamiento utilizado. Los cráteres pequeños residuales, sobre todo los de la periferia de la zona de carga y los que están cerca de la escotadura intercondílea, causan muy pocos problemas (o ninguno). Los cráteres más grandes, sobre todo los localizados en la zona de carga del cóndilo femoral interno, acabarán produciendo molestias, llegando incluso a provocar artrosis.