Existe controversia en cuanto a la mejor técnica de alineación en las artroplastias de rodilla. La alineación mecánica persigue mantener el eje de la extremidad en 180±3°, y para ello utiliza la instrumentación estándar y las liberaciones tendinosas necesarias hasta conseguir una separación simétrica entre fémur y tibia, y similar en flexión y extensión. La alineación cinemática se basa en la elevada frecuencia del varo constitucional y para conseguirla se recomienda resecar la superficie ósea dañada sin alterar el eje preoperatorio de la extremidad y sin añadir liberación de partes blandas. No existe consenso sobre qué tipo de alineación es mejor para la función y los resultados de la artroplastia. Se reconoce que la alineación cinemática tiene sus limitaciones; puede ser que una técnica híbrida como la denominada alineación funcional sea la más recomendable, pero no existe en la literatura una pauta uniforme de recomendación.
Correct alignment of the limb after knee replacement implantation has been a commonly pursued goal since the beginning of this procedure. The mechanical alignment aims to maintain the axis of the limb at 180±3°, and for this it uses the standard instrumentation and the necessary tendon releases until achieving a symmetrical separation between femur and tibia and similar in flexion and extension. Kinematic alignment is based on the high frequency of the constitutional varus and to achieve this it is recommended to resect the damaged bone surface without altering the preoperative axis of the limb and without adding soft tissue release. There is no consensus on what type of alignment is best for the function and results of arthroplasty. It is recognized that kinematic alignment has its limitations, and it is possible that a hybrid technique such as the so-called functional alignment is the best option, but there is no uniform recommendation guideline in the literature.
Nadie puede dudar sobre los excelentes resultados que la artroplastia total de rodilla (ATR) origina en los pacientes que han necesitado este procedimiento; de hecho, puede considerarse que el reemplazamiento de la rodilla es una de las intervenciones quirúrgicas más frecuentes en cirugía reconstructiva, supone una técnica habitual entre los cirujanos ortopédicos, y es considerada como una de las actuaciones sanitarias con una mejor relación coste-eficiencia1. A los 15 años la supervivencia de estos implantes es superior al 96% y a los 25 años superan el 82%2, lo que permite sospechar que, si ello sucede con artroplastias diseñadas hace 30 años y utilizando algunos materiales obsoletos, la supervivencia de los modelos actuales será aún mayor.
No obstante, esta buena supervivencia se oscurece por un porcentaje elevado de pacientes, alrededor del 20%, que continúan con dolor y otras molestias inespecíficas en la rodilla con el paso del tiempo3,4. Una reciente revisión sistemática de la literatura sobre este tema5 ha mostrado que, aunque un 71% de los pacientes experimentan una mejoría de los síntomas tras este procedimiento, solo el 22% catalogan el resultado como excelente. Si aceptamos estos datos, o bien los modelos protésicos, o la mano del cirujano o la técnica quirúrgica, no han conseguido reproducir el funcionamiento de una rodilla normal. A pesar de la aparición de novedosos diseños de ATR, incluyendo nuevos materiales y conceptos biomecánicos, no se consigue disminuir este porcentaje de pacientes insatisfechos, y parece que ni la industria ortopédica ni las mejoras en la técnica quirúrgica pueden solucionar esta eventualidad6–9.
En la literatura han sido numerosos los estudios que han intentado relacionar esta defectuosa evolución con diferentes variables. Se ha considerado que ello es debido a las elevadas expectativas que los pacientes atribuyen a este procedimiento, a la cada vez menor edad de estos o a la deficiente información preoperatoria con la que los pacientes normalmente se enfrentan a una ATR10. Pero, independientemente de que ello es posible en algunas circunstancias, es frecuente en la práctica profesional que, habiéndose implantado una ATR de modelo acreditado, con una técnica perfecta y con unos hallazgos postoperatorios radiográficos óptimos, los pacientes refieran molestias y percepciones incómodas, de mayor o menor intensidad, que obligan a decir al paciente que notan que «esta rodilla no es la mía». Esta sensación, que no es equiparable a la evolución de otros implantes como la artroplastia de cadera, no tiene relación con la experiencia del cirujano, ni con la pauta postoperatoria ni con el nivel socio-económico del paciente. Ello puede deberse a la propia geometría y función de la rodilla, a la incompleta reconstrucción del aparato ligamentoso o a las diferencias entre el lado medial y lateral de esta articulación, diferencias que no son plasmadas correctamente en los diseños artroplásticos.
Determinados factores supeditados directamente al cirujano como la inestabilidad residual, la mala alineación o el deficiente balance ligamentoso, han sido responsabilizados de los resultados inadecuados11. Y ello puede suceder cuando se conoce que el 50% de los fracasos precoces de las ATR se debe precisamente a estos defectos de la técnica quirúrgica12.
En la búsqueda de soluciones para mejorar estos resultados, se han planteado nuevas tecnologías de ayuda para el implante (desde la navegación hasta la robótica), se pretende valorar mejor el balance ligamentoso (midiendo y corrigiendo el espacio entre fémur y tibia), se han definido nuevos requerimientos cinemáticos y han aparecido novedosos conceptos sobre la alineación correcta de la rodilla tras la ATR. Pero para obtener una buena alineación un requisito indispensable es conocer y validar la técnica quirúrgica. Este Tema de Actualización se inicia examinando algunos aspectos de la técnica quirúrgica relacionada directamente con la alineación, y posteriormente se centra en los diferentes sistemas de alineación que se han descrito, con especial dedicación a la literatura recientemente publicada.
Obtención de un espacio articular efectivo y simétricoEl objetivo de una ATR es conseguir una rodilla bien alineada y balanceada o sea con estructuras ligamentosas simétricas que aporten estabilidad a la neoarticulación. Pero ello no es fácil. Hay que recordar que la rodilla es una articulación relativamente inestable que cuenta con estructuras estabilizadoras que aportan estabilidad. En una rodilla normal el compartimento medial es estable en flexión y en extensión, el compartimento lateral permite una laxitud en extensión, algo mayor en flexión (3-4mm) cuando se compara con el medial y la separación femoro-tibial o gap tampoco es simétrica sino mayor en flexión que en extensión (2-3mm). Puede comprenderse que estas características son difíciles de reproducir en el implante de una ATR.
El concepto de la denominada rodilla balanceada (balanced knee) no está claramente definido y manualmente es difícil de conseguir13. Este balance de la rodilla se puede obtener siguiendo 4 técnicas: medida de la resección (measured resection), balance de la separación entre fémur y tibia (gap balancing), medida de la presión intracompartimental con nuevos sistemas específicos14,15 y sistema convencional16. A su vez la medición del gap puede hacerse con el uso de bloques, espaciadores laminares, sistemas de tensión más o menos sofisticados o con los componentes de prueba.
Debido a que la colocación correcta del componente femoral de la ATR en cuanto a su rotación es difícil de conseguir, se han diseñado diferentes técnicas quirúrgicas que persiguen colocar ese componente en una correcta posición permitiendo por una parte el correcto deslizamiento rotuliano, por otra una estabilidad ligamentosa y, por último, unos espacios en flexión y extensión similares. Las referencias óseas que se utilizan y que permiten utilizar la instrumentación convencional no son uniformes y algunas son difíciles de recoger intraoperatoriamente; de hecho, en una reciente revisión sistemática de la literatura no se consiguió identificar cuáles eran las referencias mejores para determinar esta rotación femoral17.
Esta dificultad y la importancia de conseguir una alineación rotacional correcta, ha dado origen a 2 técnicas alternativas en el implante de una ATR18: la técnica de la medida de la resección ósea o mesured resection (MR) y la llamada técnica dependiente o tensioned gaps (TG) también llamada gap balancing19.
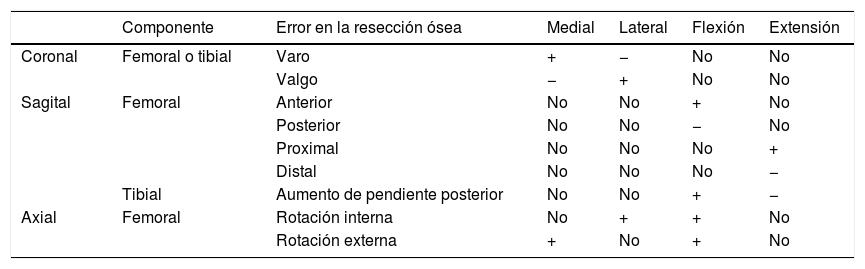
En la MR se usan las referencias anatómicas para colocar el implante. Los cortes óseos son realizados independientemente de la situación ligamentosa y se basan en el eje transepicodíleo, el eje anteroposterior femoral o eje de Whiteside y el eje posterior de los cóndilos (fig. 1). El cirujano sigue las guías del instrumental, intentando que las resecciones óseas femoral distal y posterior sean similares; los ligamentos se adaptan después a través de liberaciones de partes blandas20. El implante deberá tener el mismo grosor que las resecciones oseas realizadas. Si los cortes son realizados incorrectamente o las liberaciones ligamentosas son erróneas el espacio femoro-tibial se verá comprometido tanto en flexión como en extensión (tabla 1).
Modificación del espacio articular considerando los errores cometidos en la resección ósea en una ATR
| Componente | Error en la resección ósea | Medial | Lateral | Flexión | Extensión | |
|---|---|---|---|---|---|---|
| Coronal | Femoral o tibial | Varo | + | − | No | No |
| Valgo | − | + | No | No | ||
| Sagital | Femoral | Anterior | No | No | + | No |
| Posterior | No | No | − | No | ||
| Proximal | No | No | No | + | ||
| Distal | No | No | No | − | ||
| Tibial | Aumento de pendiente posterior | No | No | + | − | |
| Axial | Femoral | Rotación interna | No | + | + | No |
| Rotación externa | + | No | + | No |
ATR: artroplastia total de rodilla.
En la TG se usan sistemas de distracción para definir la mejor posición de la artroplastia y posteriormente se adaptan a ello los cortes óseos y las liberaciones ligamentosas (fig. 2). El componente femoral es posicionado paralelamente al corte de la resección tibial y cada ligamento colateral es tensionado hasta conseguir un rectángulo simétrico en la flexión a 90° y en la extensión completa de la rodilla. Dependiendo de la preferencia técnica del cirujano puede iniciarse la medición del gap y las liberaciones en flexión o en extensión, pero siempre a partir de la resección tibial proximal. Un momento crítico del TG es cuando se realiza la osteotomía tibial; una resección en varo ocasionaría un aumento de la rotación interna del componente femoral y una resección en valgo ocasionaría un aumento de la rotación externa del mismo. Igualmente es necesaria la integridad de los ligamentos laterales.
Tanto una técnica como otra tienen sus defensores y detractores21,22. Mientras la MR puede ser segura en la mayoría de los casos, la utilización exclusiva de esta técnica puede originar una asimetría en los espacios como ya se ha referido, causa de inestabilidad y mal resultado clínico. El hecho de que la TG sea menos dependiente de la anatomía ósea ha favorecido que últimamente sea recomendada23,24.
Al menos a corto plazo no se han encontrado diferencias en los resultados entre ambas25,26. Dos metaanálisis que han analizado 8 artículos el primero y 25 el segundo, no han mostrado diferencias27,28. Cada cirujano debe adoptar habitualmente la técnica que le resulte más fácil y cómoda, aunque debe conocer que en algunas situaciones deberá modificar su práctica, por lo que el conocimiento de ambas es perentorio. Lo correcto sería pues utilizar ambas, en lo que se ha denominado últimamente técnica individualizada29.
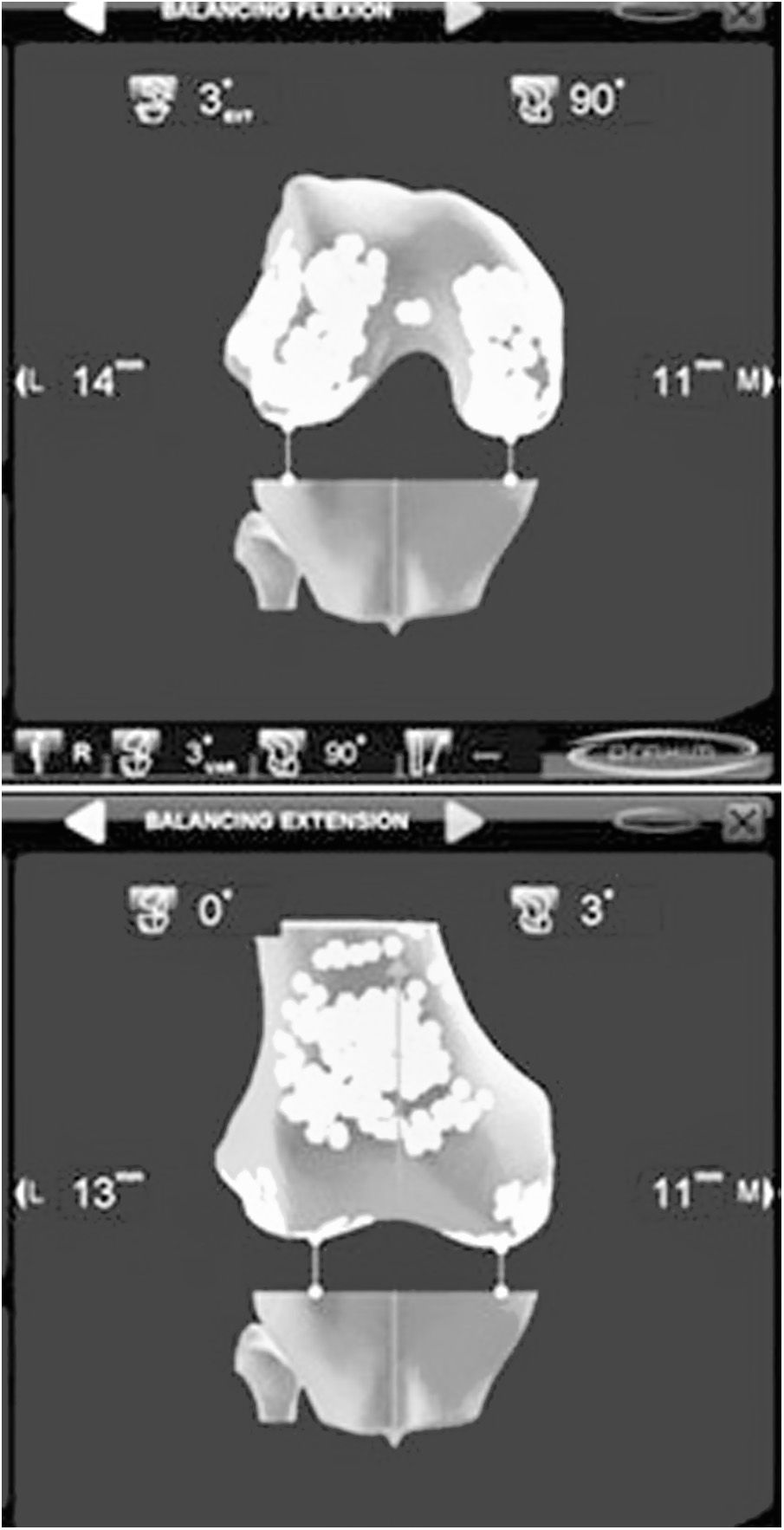
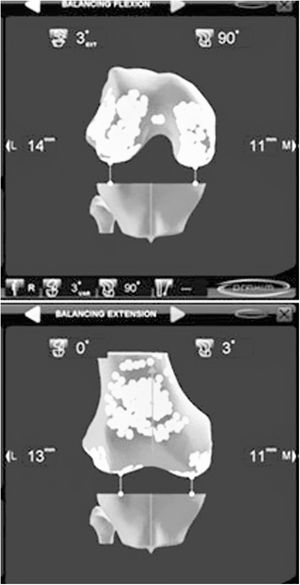
Como ayuda, tanto en la MR como en la TG, la navegación ha mostrado su eficacia. Bien como técnica de aprendizaje, de simulación quirúrgica, como aportando instrumentación en la técnica operatoria, la navegación se ha introducido plenamente en el arsenal del implante de una ATR. La navegación comenzó su andadura en los primeros años de este siglo como apoyo para realizar correctamente las resecciones óseas. Su utilidad para conocer el eje mecánico de la extremidad antes y después del implante de la ATR fue la razón que se argüía para utilizar los primeros navegadores y efectivamente conseguía disminuir los outliers30. Con el paso del tiempo la navegación ha mostrado su verdadera utilidad en la indicación y evaluación de la situación ligamentosa de la rodilla, para conseguir un espacio correcto en flexión y extensión, y para comprobar la situación cinemática de la ATR en todo el arco de movilidad. Al ofrecer una visión dinámica de la rodilla, permite orientar y después evaluar la técnica, lo que antes solo podía realizarse y de manera estática en el postoperatorio. A pesar de que a medio o largo plazo no se ha podido demostrar una clara mejoría de los resultados clínicos, todos los autores reconocen que la navegación mejora la posición de los implantes, sobre todo ante alteraciones anatómicas previas y deformidades angulares o rotacionales31,32. Aun queda por evaluar los resultados de las ATR implantadas con los modernos sistemas de navegación en los que el tratamiento de las partes blandas constituye su interés más valioso (fig. 3). Las ventajas de ser una técnica individualizada33 permite implantar la artroplastia de manera personalizada, —esta concreta prótesis en este concreto paciente—, comprobar cuál es el comportamiento de los ligamentos a lo largo de todo el arco de movilidad de la rodilla34–37 y confirmar la corrección en las resecciones óseas (fig. 4). Con la aparición de esta técnica y sus sucesivas mejoras, se ha abierto un amplio campo de investigación en la cinemática de la rodilla que en el futuro puede modificar profundamente nuestros conocimientos38,39.
Se considera que el inicio de la actual técnica del implante de las artroplastias de rodilla comenzó en la década de los años 70 del pasado siglo. Debe reconocerse que hasta entonces el implante de una prótesis de rodilla era puramente artesanal. Los materiales y diseños eran rudimentarios y los resultados no podían considerarse satisfactorios. No obstante, ya entonces se prestaba gran atención a la alineación del implante sobre las estructuras óseas resecadas y a la alineación resultante de la extremidad, de tal manera que puede decirse que la historia de las ATR ha seguido, en buena medida, los pasos de los diseños de instrumentales que pretendían una adecuada alineación.
En aquellos años Freeman et al.40 desarrollaron un modelo de ATR que priorizaba la estabilidad del implante sobre la función anatómica. Se resecaban los ligamentos cruzados y puede decirse que fue el primer modelo de ATR con una instrumentación reglada, aunque evidentemente deficiente. Estos autores ya recomendaban la realización de los cortes óseos a 90° en el plano coronal, pero la ausencia de una instrumentación adecuada casi nunca lo conseguía. Sus primeros casos, 69 ATR implantadas entre 1970 y 1972, mostraban resultados aceptables, pero la ausencia de una buena alineación y la calidad de los materiales supusieron un fracaso a corto plazo.
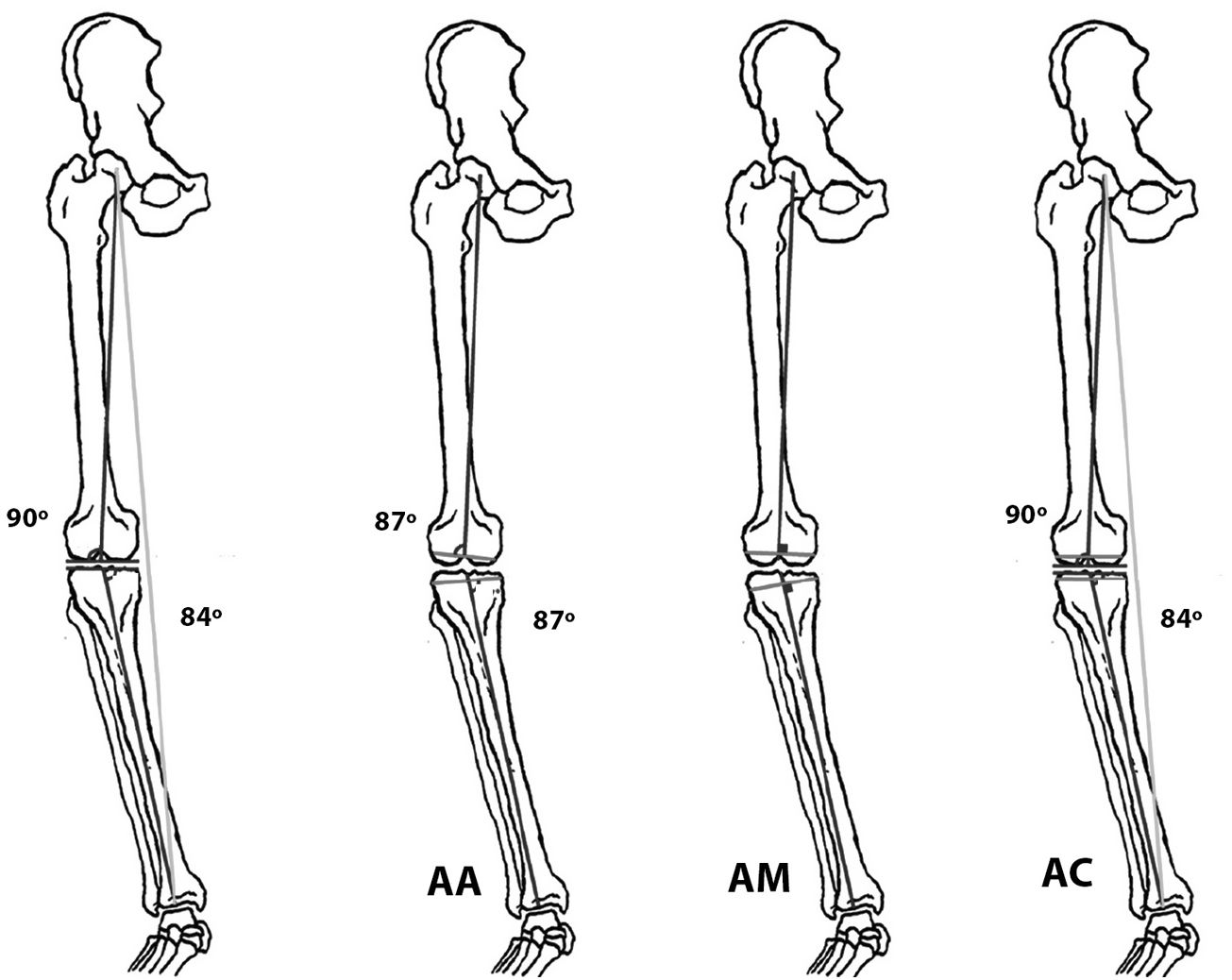
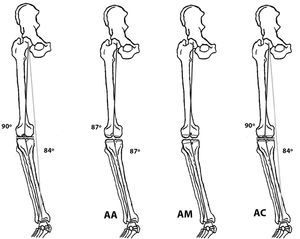
Hungerford y Krackow41 desarrollaron en la década de los 80 del pasado siglo nuevos modelos de artroplastias e introdujeron el concepto de alineación anatómica (AA); su objetivo era recrear la línea articular. Esta alineación seguía el eje anatómico del fémur y de la tibia recomendándose practicar una osteotomía oblicua con 3° de valgo femoral y 3° de varo tibial16,42.
Insall et al.43 fueron de los primeros cirujanos que valoraron el eje mecánico de la extremidad para el implante de una ATR, teniendo como principal objetivo conseguir unos espacios paralelos y similares en flexión y extensión de la rodilla44. Perseguían consecuentemente obtener un ángulo cadera-rodilla-tobillo de 180±3° con 3° de rotación externa del componente femoral. Esta simetría de las cargas evitaría el desgaste asimétrico de la plataforma de polietileno, complicación por entonces frecuente y catastrófica45. El concepto del centro de la cabeza femoral como referencia46 y el diseño de instrumentales que intraoperatoriamente perfilaban el eje mecánico47 fueron indudablemente los responsables de los mejores resultados.
Hoy se sabe que el eje coronal de la rodilla debe mantener una angulación entre 3 y 7,5° de valgo. El componente femoral de la ATR debe situarse entre 2 y 8° en el plano coronal (algunos autores admiten hasta 12°48) y entre 0 y 3° en el sagital; en la tibia el eje coronal se sitúa a 90° y el sagital entre 0 y 7°. Por su parte la rotación del componente femoral y tibial debe oscilar entre 2 y 5° de rotación externa49. Basándose en estos datos todas las instrumentaciones disponibles permiten realizar los cortes óseos dentro de estos parámetros.
El eje mecánico ha sido considerado el «gold standard» durante décadas, y recoge el eje de la extremidad completa desde la cadera al tobillo. Conjuga a su vez el eje mecánico del fémur formado por una línea recta que se origina en el centro de la cabeza femoral y acaba en el centro de la región intercondílea y el eje mecánico de la tibia desde el centro de la meseta tibial al centro del tobillo. Así la interlinea articular se mantendría perpendicular al eje mecánico y paralela al suelo.
En una extremidad mecánicamente neutra los ejes mecánicos del fémur y tibia forman un ángulo de 180° como antes referíamos, pero ciertamente este eje solo es neutro en un mínimo porcentaje de la población, por lo que ha sido puesto en cuestión como luego veremos. Para conocer esta llamada alineación mecánica (AM) debe realizarse una tomografía computarizada o una radiografía que abarque toda la extremidad, incluyendo cadera, rodilla y tobillo50. Es llamativa la extensa bibliografía que se publica sobre resultados de ATR basándose en radiografías cortas, lo que supone que ni la posición mecánica de los componentes ni el eje final de la extremidad ha sido analizado51,52. A lo máximo que podría aspirarse mediante una radiografía corta que incluya solo la rodilla, seria a sospechar la AA definida ya anteriormente. Pero el eje anatómico no predice el eje mecánico, por lo que es una medición inútil para comprobar la alineación coronal o sagital del implante53,54. Solo como control periódico podría aceptarse la radiografía corta pero nunca para estudios sobre alineación de la ATR55,56.
Los instrumentales convencionales para el implante de una ATR permiten realizar el corte femoral en proyección coronal con una angulación en valgo predeterminada en relación con el eje anatómico. No obstante se han encontrado grandes diferencias entre el eje anatómico y el mecánico femoral que oscilan, como antes escribíamos, entre los 2° y los 12,5°57. Eso supone que con la técnica estándar se adapta el paciente a la instrumentación y no la instrumentación al paciente, que sería lo recomendable. Sin el conocimiento del eje mecánico real e individual la decisión de esa angulación es subjetiva por parte del cirujano. Solo algunas técnicas como la robótica y la navegación permitirían realizar las osteotomías con la angulación exacta ya que en estas técnicas el eje mecánico es conocido a través de las referencias del centro de rotación de la cabeza femoral, del centro de la rodilla y del centro del tobillo58. Por otra parte, la instrumentación estándar, sobre todo cuando se utilizan guías extramedulares, tiene sus limitaciones y permite burdos errores59,60. No obstante nadie duda de que con una técnica estándar puede conseguirse un correcto espacio rectangular en flexión y en extensión a través de la resección ósea ortogonal que dichos instrumentos permiten.
Pero la AM obtenida con instrumentación convencional, tiene además otros inconvenientes. Este tipo de alineación es exclusivamente estática, en reposo, no conocemos lo que supone cinemáticamente. Además, hoy se asume que es necesaria una tensión uniforme de las partes blandas alrededor de la rodilla tanto en flexión como en extensión. Este es el concepto de «equilibrio de tejidos blandos». Es importante saber que la colocación de los componentes de la ATR afecta a las tensiones en los tejidos blandos y que ello es aún más importante que conseguir una AM perfecta. Este concepto es el origen de la denominada técnica Gap Balancing (GB) ya definida en esta Actualizacion en la que después de realizar la resección femoral se liberan los tejidos blandos laterales y mediales hasta conseguir una separación uniforme entre fémur y tibia tanto en flexión como en extensión.
Transcendencia de la alineación neutra. Varo constitucionalLa mala alineación del implante, como ya hemos referido, es una causa conocida del fracaso de la ATR que acaba desembocando en una cirugía de revisión o al menos en unos pobres resultados clínicos y funcionales61,62.
Para que la colocación de una ATR pueda considerarse técnicamente correcta debe conseguirse la alineación de la extremidad en 6 dimensiones63. Las primeras 3 se definen de manera estática en el plano coronal, sagital y axial. La cuarta dimensión atiende al posicionamiento proximal-distal del implante. Además, estas dimensiones tienen que reflejar la cinemática apropiada, tanto en carga como sin soporte de peso y, por último, toda la construcción debe ser estable en el tiempo, lo que se expresa como longevidad.
El buen alineamiento de cada componente protésico en los 3 planos, coronal, sagital y axial era hasta hace unos años, un requisito aceptado globalmente. Se consideraba que el alineamiento estático, siguiendo el eje mecánico, era una exigencia primordial, concepto que como veremos se está discutiendo recientemente, de tal manera que han surgido dudas sobre su verdadera importancia64.
Aunque hace más de 10 años aparecieron trabajos que pretendían rebajar la relación directa entre la defectuosa alineación y los fracasos asépticos65 fue el trabajo de Parratte et al. en 201066 el que de manera un tanto sorpresiva mostraron que la obtención de un eje mecánico postoperatorio neutro, o sea ±3°, no estaba vinculada a la mayor supervivencia del implante. Estos autores revisaron los resultados de 400 ATR cementadas e implantadas con una antigüedad de 15 años. Compararon 292 que mostraban un eje mecánico correcto con 106 que presentaban errores en el mismo. Del primer grupo se habían revisado quirúrgicamente el 15,4% y del segundo el 13%. Según estos autores sus resultados no indicarían que sea intrascendente conseguir una correcta alineación, sino que influyen además otros factores para el fracaso de la ATR que pueden ser incluso más importantes. Tras este premonitorio trabajo, diferentes autores67–69 han repetido estos mismos resultados en contraposición a otros49,70 que siguen insistiendo en la imprescindible alineación neutra. Esta controversia se mantiene hasta hoy, aunque es preciso subrayar algunos hechos. Debe aclararse en primer lugar que en los trabajos donde se muestran buenos resultados en ATR con defectos de alineación, esta mala alineación es muy limitada, de solamente algunos grados y que, en síntesis, los propios autores concluyen que no solo los defectos de la alineación son los responsables de los fracasos de estos implantes, lo cual es cierto y mayoritariamente aceptado71,72. Se conoce que algunos factores como la alineación postoperatoria exagerada en varo73–75, un índice elevado de masa corporal76 o una excesiva deformidad preoperatoria77,78 son los responsables de una menor supervivencia de la ATR. Algo parecido sucede con la rotación del componente femoral; pequeñas variaciones no modifican los resultados clínicos79,80, lo que sucede invariablemente si existe una malposición grosera de ese componente81.
Históricamente, como antes escribíamos, se ha considerado que el eje mecánico coronal debía situarse en 0±3° y se han venido publicando los resultados de las ATR con esta condición e incluso considerando a esa alineación un valor predictivo de resultados82. No obstante el eje «nativo» de la rodilla casi nunca es ese. Para algunos grupos el llamado «varo constitucional», debe ser reproducido tras el implante de una ATR y no parece que ello desencadene peores resultados3.
En la rodilla nativa, la superficie de la tibia tiene unos 3° de varo (de 1 a 5°) y el fémur 3° de valgo (de 0 a 4°) a diferencia del eje mecánico ideal, conformando una interlinea oblicua en posición bípeda que a su vez se convierte en una línea paralela al caminar y balancear la extremidad al apoyar una sola pierna.
El llamado «varo constitucional» es muy frecuente como desencadenante de la artrosis de rodilla, y de hecho se considera que una parte importante de la población (más del 30% de los varones y el 17% de las mujeres) tiene un varo constitucional superior a los 3° lo que aconseja, para algunos autores, mantener este varo tras la ATR y no perseguir un eje mecánico neutro a toda costa83. En estos casos para conseguir un AM correcto se necesitan diferentes gestos quirúrgicos y liberaciones de partes blandas. Es cierto que la restauración hasta un alineamiento neutro no puede considerarse «natural» y puede efectivamente ocasionar una gran tensión en los ligamentos29.
Tras estos hallazgos hay que reconocer que lo que se consideraba una verdad aceptada en cuanto a la necesidad imperiosa de conseguir una AM neutra se ha modificado. Incluso algunos autores84 encuentran mejores resultados funcionales cuando se mantienen un varo residual en ATR implantadas en pacientes con artrosis en varo, aunque desde luego siempre respetando la selección correcta de los pacientes como luego analizaremos85.
Una encuesta realizada a 300 cirujanos de 32 países hace unos años86 reveló que la mayoría se inclinaban hacia la alineación neutra, aunque reconocían que un ligero varo era aceptable en los pacientes con un varo constitucional. Para el conjunto de los encuestados el objetivo de este procedimiento era conseguir una interlinea articular paralela al suelo y una línea de carga que atravesara el centro de la artroplastia.
La alineación cinemática como réplica a la alineación mecánicaDe estos conceptos parten en buena medida los defensores de la alineación cinemática (AC), también llamado alineamiento constitucional, que ha introducido controversias en un capítulo que se consideraba cerrado: la deseada alineación neutra del implante.
La AC fue recomendada primeramente por Howell et al. en 200687 y persigue reconstruir el eje de la extremidad previo al implante de la ATR, definido como el eje «pre artrósico». Consideran estos autores y los posteriores valedores de este tipo de alineamiento que la reconstrucción del eje de la extremidad debe seguir el eje nativo, que es en muchos casos diferente del eje neutro que persigue la AM. De esta manera se evitarían liberaciones de partes blandas al no crear disbalance y asimetría del gap fémoro-tibial. Ello se consigue realizando resecciones simétricas de los cóndilos femorales y de las mesetas tibiales medial y lateral habiendo compensado el desgaste propio de la artrosis. Para realizar esta alineación puede manejarse técnica con navegación, con plantillas individualizadas o con instrumentos manuales ayudándose de calibradores para ejecutar y medir las resecciones óseas. La mayor complicación referida a esta técnica es precisamente esa, que los cortes tibial y femoral no se realicen adecuadamente.
El objetivo, común con otros tipos de alineamiento, sería conseguir menos dolor y mejor función en la nueva articulación. Sus defensores insisten en que esta técnica persigue restaurar los 3 ejes de la rodilla: eje transepicondileo por el que se flexiona la tibia sobre el fémur localizado en el centro de un círculo sobre los cóndilos femorales, el eje transverso del fémur por el que se desliza la patela en la flexión y extensión de la rodilla y el eje longitudinal de la tibia por el que la tibia rota interna y externamente sobre el fémur42.
Los 3 principios de la AC, por tanto, son restaurar las superficies articulares de fémur y tibia, restaurar el alineamiento nativo de la rodilla y restaurar las laxitudes originarias de esa articulación29. La AC busca colocar el implante recreando la anatomía previa de la rodilla y de esta manera se evitarían las liberaciones de las partes blandas y mejoraría el balance ligamentoso debido a que la posición del implante sería más cercana a la anatomía individual del paciente. En síntesis, mientras en la AM la rodilla se adapta a la ATR, en la AC la ATR se adaptaría a la situación previa de la rodilla (fig. 5). La AC podría asemejarse a la artroplastia de cadera de superficie, el cirujano solo retira la superficie de la estructura articular y en su lugar implanta la prótesis, restaurando el alineamiento preartrósico de la rodilla, sin aportar correcciones en el plano óseo45. Siguiendo estos conceptos se han diseñado nuevos modelos de artroplastias y se ha abierto una pugna comercial que se mantiene y que favorece posibles sesgos en los resultados. Por otra parte, la AC se beneficia de los mejores y más duraderos materiales como los nuevos polietilenos; las complicaciones de este tipo derivadas de una deficiente alienación mecánica ya no son tan determinantes como hace unos años88.
Las indicaciones de la AC no están perfectamente definidas; así como no todos los pacientes tienen una alineación neutra en la rodilla nativa, no todos los pacientes tienen un varo constitucional89. La indicación ideal sería pacientes donde los cortes tibial y femoral pueden realizarse manteniéndose dentro de ±5° del eje mecánico y el eje cadera-rodilla-tobillo dentro de ±3°. Estos condicionantes se denominan «zona segura». Debido precisamente a que los defensores de la AC reconocen que no es útil en todos los casos, se ha acuñado el término de alineación cinemática restrictiva (ACR).
Mas recientemente aún se ha descrito la alineación funcional (AF)16 que, siendo similar a la ACR, usa imágenes intraoperatorias con navegación para conseguir adaptar el implante en flexión y extensión e igualar el gap articular (tabla 2). Para Oussedik et al.90, la AM olvida las partes blandas y se centra solo en obtener una interlinea paralela al suelo, mientras que la AC se olvida del entorno mecánico. La AF se define como una técnica híbrida entre ambas, que se basa en la visión cinemática de la rodilla mediante navegación. Manualmente se fuerza la rodilla en varo o valgo para corregir la deformidad; esto permite que el sistema de navegación halle el tamaño de las brechas potenciales, tanto en extensión como en flexión. Se comprueba en primer lugar el grosor de la resección y la amplitud de los espacios articulares. Una vez que se han resecado los osteofitos se evalúa intraoperatoriamente la alineación de la extremidad permitiéndose una corrección en el plano coronal bajo visión con navegación. No solo se valora la alineación estática en extensión sino la dinámica a lo largo de todo el arco del movimiento.
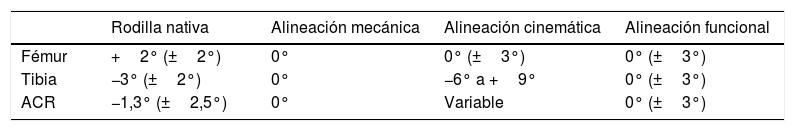
Angulación recomendada en los diferentes tipos de alineación (entre paréntesis intervalo permitido)
| Rodilla nativa | Alineación mecánica | Alineación cinemática | Alineación funcional | |
|---|---|---|---|---|
| Fémur | +2° (±2°) | 0° | 0° (±3°) | 0° (±3°) |
| Tibia | −3° (±2°) | 0° | −6° a +9° | 0° (±3°) |
| ACR | −1,3° (±2,5°) | 0° | Variable | 0° (±3°) |
ACR: ángulo cadera-rodilla.
Existe actualmente una profunda controversia en la literatura entre los defensores de la AM y la AC. Para los primeros la anatomía del paciente se debe adaptar a los implantes artroplásticos, para los segundos la posición de los implantes debe adaptarse a la anatomía individual de la rodilla. Esto no es valorable ante situaciones anatómicas extremas en cuyo caso la alineación cinemática tiene sus limitaciones, como ya escribíamos antes.
Como ventajas de la AC se citan en la literatura la menor resección ósea y la menor necesidad de liberaciones tendinosas91. Por el contrario, los detractores de la AC le achacan la asimetría de las cargas en la deambulación, la necesidad de utilizar una instrumentación específica con navegación o plantillas individuales de corte para obtener una correcta alineación, las dificultades para el deslizamiento rotuliano y la imposible restauración del alineamiento ante grandes deformidades en varo-valgo92 (tabla 3).
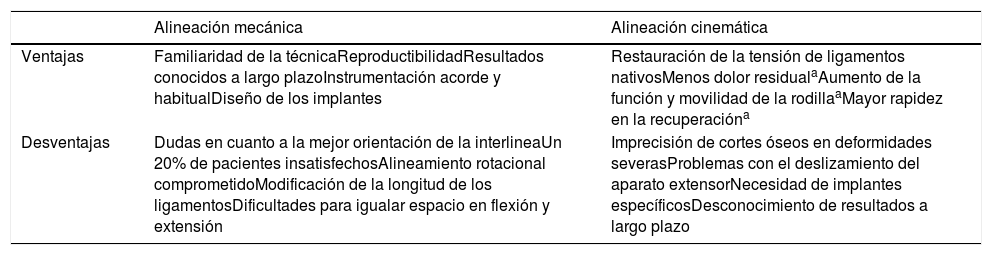
Ventajas y desventajas de la alineación mecánica y cinemática
| Alineación mecánica | Alineación cinemática | |
|---|---|---|
| Ventajas | Familiaridad de la técnicaReproductibilidadResultados conocidos a largo plazoInstrumentación acorde y habitualDiseño de los implantes | Restauración de la tensión de ligamentos nativosMenos dolor residualaAumento de la función y movilidad de la rodillaaMayor rapidez en la recuperacióna |
| Desventajas | Dudas en cuanto a la mejor orientación de la interlineaUn 20% de pacientes insatisfechosAlineamiento rotacional comprometidoModificación de la longitud de los ligamentosDificultades para igualar espacio en flexión y extensión | Imprecisión de cortes óseos en deformidades severasProblemas con el deslizamiento del aparato extensorNecesidad de implantes específicosDesconocimiento de resultados a largo plazo |
Esta última dificultad ha sido la causante de la ya referida ACR93. En algunos pacientes la recreación de la rodilla nativa puede tener consecuencias negativas para la mecánica y desgaste de los componentes de la ATR. Un rango seguro se ha propuesto en estos casos como ya se ha referido anteriormente94.
Se han publicado múltiples reportes comparando AM y AC tanto en cuanto a la función de la rodilla como a la evolución clínica y a los fracasos de ambas. El primer estudio fue publicado por Nogler et al.95, en 2012 realizado en cadáveres. Trabajos posteriores atribuyen a la AC un mejor comportamiento de la marcha96–98, aunque otros no encuentran grandes diferencias entre AC y AM99–104. Por su parte la ACR ha mostrado mejores resultados que la AM, pero con un año de seguimiento105.
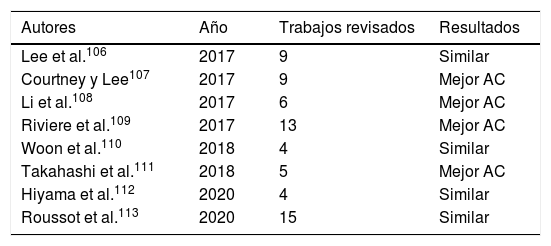
Intentando dilucidar esa discrepancia en la literatura, se han publicado en los últimos años algunos metaanálisis y revisiones sistemáticas comparando AM y AC (tabla 4). Lee et al. en 2017106 publicaron una revisión sistemática comparando ambos tipos de alineación. Fueron analizados 9 trabajos con resultados clínicos y radiográficos de pacientes con AC y con AM. Con un seguimiento de 2 años la AC ofreció mejores o iguales resultados que la AM. Otra revisión sistemática también de ese año mostro mejores resultados para la AC107. En esa misma fecha Li et al.108, publicaron un metaanálisis incluyendo 6 artículos con 561 pacientes y con un seguimiento entre 6 y 34 meses. Los resultados funcionales y la flexión de la rodilla fueron superiores con la AC, pero solo considerando seguimientos con ese corto plazo. También en el año 2017 Riviere et al.109, publicaron una revisión sistemática sobre 13 trabajos con los mismos resultados y similar tiempo de seguimiento. Un metaanálisis de Woon et al., en 2018110 evaluaron 4 artículos, no apreciando diferencias entre ambos sistemas de alineación, pero también a corto plazo. En el estudio de Takahashi et al.111, se revelaron mejores resultados para la AC, mientras que para Hiyama et al.112 en una revisión más reciente los resultados fueron similares. Otra revisión sistemática que ya analizó 15 artículos publicados entre 2012 y 2020113 concluye afirmando que, tras el análisis de la literatura, la AC origina unos resultados equivalentes a la AM sin un aumento de los fracasos considerando ello como una «evidencia convincente».
Revisiones sistemáticas y metaanálisis comparando resultados entre AM y AC
| Autores | Año | Trabajos revisados | Resultados |
|---|---|---|---|
| Lee et al.106 | 2017 | 9 | Similar |
| Courtney y Lee107 | 2017 | 9 | Mejor AC |
| Li et al.108 | 2017 | 6 | Mejor AC |
| Riviere et al.109 | 2017 | 13 | Mejor AC |
| Woon et al.110 | 2018 | 4 | Similar |
| Takahashi et al.111 | 2018 | 5 | Mejor AC |
| Hiyama et al.112 | 2020 | 4 | Similar |
| Roussot et al.113 | 2020 | 15 | Similar |
AC: alineación cinemática; AM: alineación mecánica.
Intentando sintetizar la literatura comparando ambos tipos de alineamiento puede decirse que a corto plazo los resultados clínicos de la AM y la AC son similares, incluso muestran alguna diferencia positiva para la AC. Ciertamente el hecho de que en algunos trabajos existan intereses comerciales desvirtúan los resultados y falta una evaluación a largo plazo para este tipo de alineación. Es sospechoso que los metaanálisis estén realizados en su mayor parte por defensores de la AC. Así como para la AM los resultados conocidos tienen un seguimiento a largo plazo y han sido diseñados por autores de distinta precedencia, para la AC el seguimiento es corto y se desconoce cómo influirá en los resultados un seguimiento mayor114. Es posible que la aportación de las nuevas tecnologías115 consiga aclarar cuál es el mejor sistema de alineación. Mientras tanto conseguir una alineación neutra debe ser el objetivo del implante de una ATR.
ConclusionesCon los conocimientos que hasta ahora poseemos no puede recomendarse la utilización rigurosa de un tipo u otro de alineamiento. La consecución del eje mecánico se ha mostrado a lo largo de los años como un objetivo de la instrumentación en las ATR. Los resultados conseguidos a largo plazo con esta técnica son conocidos y han colocado a la ATR como un procedimiento exitoso. Conseguir un reparto de cargas simétrico ha evitado el desgaste de los componentes y su hundimiento. Intentando disminuir el porcentaje de pacientes que no se muestran completamente satisfechos tras la ATR, y considerando la frecuencia del varo constitucional se han divulgado en los últimos años otros sistemas de alineación. La AC persigue la colocación de la artroplastia sin modificar el eje preoperatorio de la extremidad a modo de superficializacion, sin intervenir sobre el aparato ligamentoso. La comparación de resultados entre ambos tipos de alineamiento no puede efectuarse seriamente por la diferencia en los periodos de seguimiento de los casos. La alineación funcional, recientemente descrita, es una técnica hibrida entre la AM y la AC. Es posible que el alineamiento funcional sea clave para obtener mejores resultados, pero la bibliografía aun es escasa y se necesita el apoyo de técnicas que permitan asegurar la corrección de las resecciones óseas. No puede afirmarse que el implante de una ATR haya dejado de ser una técnica ósea para convertirse en un procedimiento de partes blandas, pero al menos debe reconocerse que las liberaciones ligamentosas son tan esenciales como las resecciones óseas. Un cirujano debe conocer y realizar correctamente tanto las resecciones óseas como las liberaciones de partes blandas hasta conseguir una rodilla estable y cinemáticamente ajustada.
Conflicto de interesesEl autor declara no tener ningún conflicto de intereses.