REVISTA DE ORTOPEDIA Y TRAUMATOLOGÍA
Volumen 43, pp 18-22
Infecciones tardías en escoliosis idiopáticas tratadas con instrumentación posterior
Late infections in idiopathic scoliosis treated with posterior instrumentation
ANTUÑA ANTUÑA, S.; LÓPEZ FANJUL, J. C., y PAZ JIMÉNEZ, J.
Servicio de Cirugía Ortopédica y Traumatología I. (Dr. Paz Jiménez.) Hospital Central de Asturias. Oviedo.
Correspondencia:
Dr. S. ANTUÑA ANTUÑA.
General Elorza, 77B, 5.° B.
33001 Oviedo (Asturias).
Recibido: Octubre de 1997.
Aceptado: Septiembre de 1998.
RESUMEN: Se realiza un estudio de cinco pacientes, de un total de 100 intervenidos de escoliosis idiopática mediante artrodesis posterior e instrumentación segmentaria, que presentaron una infección tardía profunda en un tiempo medio de 57 meses tras la cirugía. Los cultivos obtenidos de la zona fistulizada fueron negativos en tres casos, aislándose un Propionibacterium acnes y un Staphylococcus coagulasa negativo en los otros dos; los cultivos intraoperatorios no siempre coincidieron con los previos. Todos los enfermos fueron reintervenidos para retirar la instrumentación, observando que se había conseguido la artrodesis en todos los casos y que la infección se solucionó sin evidencia de recidiva hasta la última revisión. En conclusión, la infección tardía tras instrumentación posterior es una complicación descrita recientemente y que debe entrar a formar parte del diagnóstico diferencial de las artrodesis dolorosas. Existen microorganismos de baja virulencia, pobladores habituales de la flora cutánea, pueden ser los responsables de las mismas y no deben ser considerados siempre como contaminantes.
PALABRAS CLAVE: Raquis. Escoliosis. Instrumentación vertebral. Infección.
ABSTRACT: A study was made of 5 patients out of 100 who underwent surgery for idiopathic scoliosis consisting of posterior arthrodesis and segmental instrumentation, who had a late deep infection at a mean time of 57 months after surgery. The cultures obtained from the fistula zone were negative in 3 cases. Propionibacterium acnes and coagulase-negative Staphylococcus were isolated in the other 2 patients. The results of intraoperative culture did not always coincide with the results of fistula cultures. All the patients underwent reoperation to remove the instrumentation; arthrodesis was achieved in every case and the infection resolved without evidence of recurrence at the time of the last follow-up. In conclusion, late infection after posterior instrumentation is a recently described complication that should be part of the differential diagnosis of painful arthrodesis. Low-virulence microorganisms, which habitually form part of the skin flora, may be responsible for these infections and should not always be considered contaminants.
KEY WORDS: Spine. Scoliosis. Vertebral instrumentation. Infection.
La instrumentación posterior segmentaria ha supuesto un avance definitivo en el tratamiento quirúrgico de la escoliosis idiopática (EI). Sus ventajas sobre sistemas previos incluyen una corrección sustancial de la curva, el mantenimiento de un equilibrio sagital adecuado y el evitar la necesidad de inmovilización externa postoperatoria.1,2,3 Sin embargo, esto lleva consigo la necesidad de implantar gran cantidad de material extraño, incluyendo ganchos, tornillos y barras, así como una mayor duración de la intervención, con el incremento consiguiente del riesgo de infección.
La incidencia de infecciones tras una instrumentación vertebral en EI es muy baja, habiendo sido establecida por Transfeldt16 en un 0,1%. En este estudio se pretende determinar la prevalencia, las causas potenciales y las posibles soluciones a las infecciones tardías tras instrumentación posterior, basándose en la experiencia obtenida tras 10 años con este tipo de tratamiento.
Material y Método
Se revisaron las historias clínicas de 100 enfermos intervenidos de EI mediante artrodesis posterior, con instrumentación segmentaria, entre Marzo de 1986 y Enero de 1996. Todas las intervenciones quirúrgicas fueron realizadas o supervisadas por uno de los autores (J. C. L. F.). La edad media de los enfermos fue de 15 años y 9 meses (mínimo: 11 y máximo: 26 años). Se trataba de 82 mujeres y 18 varones. El seguimiento medio fue de 48 meses (mínimo: 12 y máximo de 118 meses).
Todos los enfermos fueron intervenidos por vía posterior realizando artrodesis con intrumentación Cotrel-Dubousset (CD) en 87 casos, con TSRH en siete y con Diapason en seis con ganchos como único medio de anclaje vertebral. Se administró antibioterapia pre-operatoria con 1 g de cefazolina i.v., repitiendo la dosis a las 4 horas del comienzo de la intervención y posteriormente cada 6 horas durante 24 horas. Siempre se utilizó un aislante plástico adhesivo para cubrir el campo quirúrgico. Se aportó injerto autólogo de cresta ilíaca en instrumentaciones de una sola curva y autólogo junto con homólogo criopreservado en dobles curvas. En todos los casos se tomó un cultivo intraoperatorio una vez finalizada la instrumentación e inmediatamente antes del cierre de la herida quirúrgica. En todos los enfermos se dejaron drenajes aspirativos en la cresta ilíaca, mientras que en la incisión quirúrgica sólo en aquéllos en los que se utilizó injerto homólogo, ya que sólo con estos últimos hubo algún caso de seroma con fistulización que requirió drenaje quirúrgico. Se realizó la prueba del despertar intraoperatoria a todos los enfermos operados hasta Mayo de 1995, a partir de entonces se utilizaron sistemáticamente potenciales evocados para monitorización medular. La estancia media hospitalaria fue de 12 días.
En los enfermos en los que se evidenció una infección tardía se recogieron datos referentes a la duración de la intervención, la cantidad de sangre transfundida, la rigurosidad de la profilaxis antibiótica, la longitud de la fusión realizada, el tipo de montaje utilizado y las complicaciones postoperatorias inmediatas reflejadas en la historia clínica que pudieran representar factores de riesgo infeccioso (infecciones urinarias, cirugía vertebral previa, etc.). En estos enfermos se obtuvieron muestras para cultivo, así como estudios radiográficos y analíticos específicos.
Resultados
No se observó ninguna infección aguda postoperatoria. Cinco enfermos precisaron revisión por una infección tardía profunda (Tabla 1). Se trataba de cuatro mujeres y un varón. Todos los enfermos habían sido intervenidos con instrumentación CD utilizando exclusivamente injerto autólogo, tratándose en todos ellos de curvas torácicas derechas principales y no instrumentándose en ningún caso por debajo de L3. La duración media de la intervención había sido de 4 horas y 10 minutos, no sobrepasando ninguna de ellas las 5 horas. La pérdida sanguínea media estimada fue de 1.280 cc en total. Todos los enfermos estaban en programa de autotransfusión, administrándoseles una media de 1.000 cc durante y tras la intervención (ninguno de estos parámetros difería significativamente del resto de enfermos sin infección). La profilaxis antibiótica se había realizado correctamente en todos ellos. La valores analíticos y el sistemático de orina preoperatorios no mostraron alteración en ninguno de los casos. Tampoco se objetivó complicación peroperatoria alguna. La media de vértebras artrodesadas fue de 10, utilizándose nueve ganchos como media y dos DTT. Todos los cultivos intraoperatorios fueron negativos.
| Tabla 1. Principales datos de la serie clínica. | ||||||||||
| Caso | Edad | Duración inter- vención (horas:min) | Pérdida sangre (cc) | N.° vértebras instru- mentadas | Ganchos DTT | Tiempo desde inter- vención (meses) | VSG | Cultivo preope- ratorio | Cultivo postope- ratorio | |
| 1 | 20 | 4:35 | 1.150 | 10 | 8/2 | 81 | 14 | Negativo | S. coagulasa neg. | |
| 2 | 16 | 4:00 | 980 | 10 | 10/2 | 72 | 19 | Negativo | Negativo | |
| 3 | 15 | 4:15 | 2.000 | 9 | 8/2 | 43 | 20 | S. coagulasa neg. | Negativo | |
| 4 | 15 | 3:50 | 1.500 | 10 | 8/2 | 38 | 86 | Propionibact. acnes | Propionibact. acnes | |
| 5 | 16 | 4:45 | 900 | 12 | 10/2 | 47 | 10 | Negativo | Negativo | |
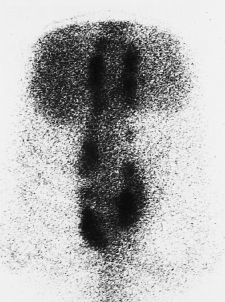
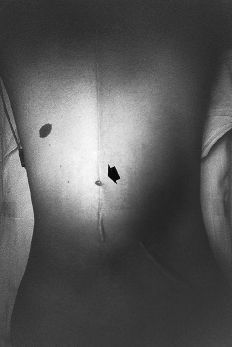
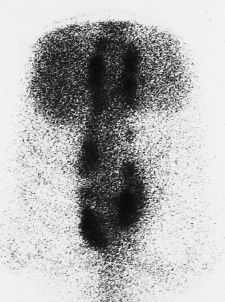
La infección tardía fue diagnosticada transcurridos una media de 57 meses (mínimo: 34 y máximo: 81 meses) desde la intervención. En cuatro enfermos se presentó como dolor leve y poco localizado durante varios meses, apareciendo posteriormente un drenaje espontáneo en la cicatriz quirúrgica, a la altura del DTT y de los ganchos abiertos (Fig. 1). En ninguno de estos cuatro enfermos el trayecto fistuloso se encontraba sobre una zona de prominencia del material de instrumentación que nos hiciera sospechar lesión cutánea primaria con sobreinfección posterior. Los cultivos obtenidos del trayecto fistuloso, todos ellos previos al inicio del tratamiento antibiótico, fueron negativos, excepto en un enfermo en el que se aisló un Staphylococcus coagulasa negativo. Los datos analíticos revelaron una leve elevación de la VSG en todos los enfermos menos en uno. Una enferma desarrolló un cuadro mucho más agudo, con fiebre alta, dolor dorsolumbar intenso y dos zonas fluctuantes abscesificadas en la línea media. Los datos analíticos reflejaban leucocitosis importante con elevación significativa de la VSG. El estudio gammagráfico reveló captación compatible con un proceso inflamatorio en varios niveles de la instrumentación (Fig. 2). Durante su ingreso se obtuvieron muestras para hemocultivos que, aunque en un primer momento resultaron negativos, tras varios días de incubación mostraron crecimiento de Propionibacterium acnes. Tras instaurarse tratamiento antibiótico con cefazolina la evolución fue satisfactoria, remitiendo la fiebre y la sintomatología.
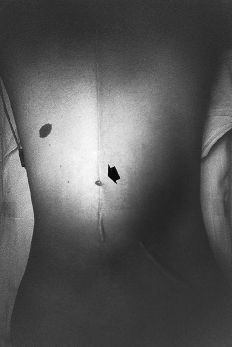
Figura 1. Caso 3. Aspecto clínico de la zona fistulizada en la cicatriz quirúrgica.
A
B
C
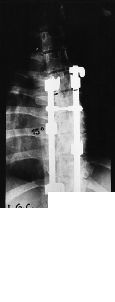
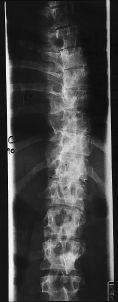
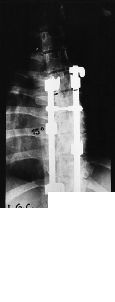
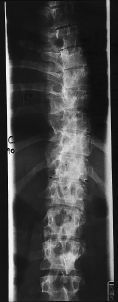
Figura 2. Caso 4. A: Radiografía a los 3 años tras la intervención, al comienzo de la clínica infecciosa. B: Gammagrafía con galio 67, donde se aprecia captación difusa en la zona instrumentada. C: Radiografía postoperatoria, observándose una buena artrodesis.
Los cinco enfermos fueron intervenidos para retirada del material de osteosíntesis. En todos ellos se apreció algún aflojamiento entre bloqueadores y ganchos abiertos o entre barras y DTT, estando la artrodesis conseguida en todos los casos; en la enferma infectada con Propionibacterium acnes existía pus franco. Tras la retirada del material y el lavado de la herida se cerró la misma dejando un sistema de aspiración-perfusión durante 4 ó 5 días. Se instauró tratamiento antibiótico intravenoso con cefalosporinas durante un período variable cercano a las 2 semanas. Los cultivos tomados intraoperatoriamente no siempre coincidieron con los previos, resultando negativos en tres de ellos y aislándose un Staphylococcus coagulasa negativo en un enfermo y Propionibacterium acnes en el otro. En todos los casos la evolución fue satisfactoria, solucionándose el cuadro clínico sin evidencia de recidiva hasta la fecha.
Discusión
La aparición de una infección tras la cirugía reconstructiva de columna vertebral es una complicación conocida, cuya incidencia se ha visto modificada con la mejoría técnica. Así, el desarrollo de la instrumentación espinal ha supuesto un incremento en el número de infecciones postoperatorias del 2 al 6% respecto a las artrodesis no instrumentadas.15 Aunque son muchos los factores que pueden influir en la aparición de una infección, es ciertamente el tipo de deformidad el que más relevancia tiene. Transfeld16establece claramente que la incidencia más baja de infección postoperatoria (alrededor de un 0,1%) aparece en los enfermos con EI. La mayoría de las infecciones ocurren en el período postoperatorio inmediato y son debidas a contaminación de la herida quirúrgica durante la cirugía. El Staphylococcus aureus es en estos casos el patógeno encontrado con más frecuencia.10
La aparición de infecciones tardías en enfermos intervenidos de EI con sistemas que suponen la introducción de múltiples ganchos es una complicación muy poco común. Lenke y cols.11 no refieren ningún caso en 95 enfermos intervenidos con CD, Guidera y cols.8mencionan dos infecciones tardías en una serie de 52, mientras que Shufflebarger y cols.14 recogen cuatro casos en una serie de 582 enfermos. En todos los enfermos de estas series los cultivos fueron negativos. En España, Escribá Roca y cols.6 no tuvieron ninguna infección en una serie de 50 enfermos tratados con instrumentación CD, mientras que Ventura y cols.17recogen en un trabajo reciente dos casos sobre un total de 35 pacientes intervenidos con instrumentación TSRH. La primera publicación que reúne varios casos de infecciones tardías tras instrumentación vertebral es la de Heggeness y cols.,9 quienes presentan seis casos, cinco de ellos tras fracturas lumbares y sólo uno en EI. El germen aislado fue el Staphylococcus aureus en cuatro casos, apareciendo Propionibacterium acnes en otro. Dubousset y cols.5 publicaron una serie de 18 casos, de lo que ellos vinieron a denominar «infección tardía» tras instrumentación CD en EI, entendiendo como tal una reacción inflamatoria tardía, con fistulización y drenaje secundario, como resultado de la corrosión del metal y a la que estiman una incidencia del 1%. El cuadro clínico descrito por estos autores coincide con el de este trabajo: dolor y tumefacción en la incisión quirúrgica, normalmente seguido de drenaje espontáneo. En 16 enfermos no se aisló ningún microorganismo y en dos se cultivó Staphylococcus epidermidis. Los autores atribuyeron la reacción inflamatoria de los 16 enfermos con cultivo negativo a la existencia de micromovimiento entre las uñas y los bloqueadores o entre la barra y las uñas, todo ello favorecido por el hematoma que quedaría almacenado entre la columna y los DTT. En nuestra experiencia no se encontraron signos evidentes de corrosión del metal y la metalosis no fue muy importante. El proceso inflamatorio parecía estar en el medio de la instrumentación, en relación con las uñas abiertas y DTT. Recientemente, Richards y cols.12,13 publican una serie de 10 casos, de un total de 149 intervenidos de EI con instrumentación TSRH, en los que fue diagnosticada una infección tardía. En la mitad de sus enfermos se aisló en la zona fistulizada Propionibacterium acnes, siendo el siguiente germen más frecuente el Staphylococcus epidermidis. Como en la presente serie, también existió un período de latencia antes de la aparición de la infección superior a 25 meses.
Existen dos posibles fuentes para la instauración de una infección tardía. La primera fue descrita por Heggeness y cols.9 y estaría relacionada con una siembra hematógena a distancia. La segunda sería una contaminación en el momento de la intervención. Es imposible discriminar en este momento cuál de los dos mecanismos es el fundamental. A pesar de hacer sistemáticamente cultivos intraoperatorios en el momento de la cirugía, en ninguno de los casos infectados de este trabajo se obtuvo un cultivo positivo. Sin embargo, Dietz y cols.4 encontraron cultivos positivos en cirugía limpia hasta en un 58% de las intervenciones, siendo la mayor parte de los gérmenes aislados Propionobacterium acnes y Staphylococcus coagulasa negativo. Es posible que estos gérmenes, habitantes habituales de la piel, sean inoculados en el momento de la cirugía y tras un período de latencia variable, suficiente para la formación y adhesión al glicocalix, superen los mecanismos defensivos fisiológicos y se conviertan en verdaderos patógenos capaces de causar infección.7 Podrían existir, por tanto, dos entidades bien diferenciadas, de causa diferente y con diferente expresión clínica: a) una verdadera infección, con fiebre alta, elevación de VSG e hipercaptación gammagráfica, cuyo origen sería la colonización del material de osteosíntesis por gérmenes cutáneos como el Propionibacterium acnes o el Staphylococcus coagulasa negativo, y b) los casos producidos por la corrosión del material, como describió Dubousset y cols.,5 en el que lo primero sería un problema mecánico de micromovimientos localizados fundamentalmente a nivel de los ganchos abiertos que no quedarían completamente fijos con los bloqueadores, que secundariamente podría perpetuarse con la implantación bacteriana a ese nivel. Es preciso tener en cuenta, en cualquiera de los casos, que el crecimiento de los gérmenes como el Propionibacterium es muy lento, pudiendo ser necesarios hasta 14 días para conseguir cultivarlo.
La retirada del material es la solución definitiva a este problema. Todos los casos aparecieron tras un período mínimo de 15 meses, y en todos ellos se confirmó una buena artrodesis. Si la infección se presentara antes de este tiempo, coincidimos con Richards13 en que sería conveniente intentar combatirla con antibioticos hasta que la artrodesis se hubiera consolidado. La elección del antibiótico se basa en el antibiograma, aunque las cefalosporinas de primera generación son eficaces y pueden considerarse como de elección antes de conocer el germen. La duración del tratamiento postoperatorio es variable según las recomendaciones de la Unidad de Enfermedades Infecciosas de nuestro hospital, aunque en ningún caso fue superior a las 3 semanas. En todos los enfermos se realizó una sutura primaria de la herida quirúrgica, dejando un sistema de perfusión-aspiración con Ringer lactato durante 4 ó 5 días. En casos de problemas cutáneos se puede realizar un cierre diferido.
En conclusión, los nuevos sistemas de corrección de la EI suponen la introducción de gran cantidad de material de osteosíntesis, con el consiguiente incremento del riesgo de infección. Esta complicación debe de ser tenida en cuenta como diagnóstico diferencial ante artrodesis dolorosas. La retirada del material es suficiente para solucionar definitivamente el problema si la artrodesis es sólida. La presencia de organismos de escasa virulencia como el Propionibacterium o Staphylococcus coagulasa negativo no debe de ser considerada como contaminante simplemente, ya que son estos gérmenes los que desencadenan la infección en la mayoría de los casos. Diversas modificaciones de las instrumentaciones podrían ayudar a disminuir su incidencia: utilización de nuevos materiales (como el titanio), uso de tornillos en vez de ganchos, mejora de los bloqueadores de ganchos abiertos a la barra impidiendo micromovimientos a ese nivel, etc. Sin embargo, quizá la mejor prevención de esta complicación en el futuro será la reducción de la cantidad y del volumen del material implantado.
Bibliografía
1. Antuña, SA; González Méndez, J; López Fanjul, JC, y Paz Jiménez, J: Análisis del plano sagital en las escoliosis idiopáticas tratadas con instrumenación Cotrel-Dubousset. Rev Esp Cir Osteoart, 32: 73-77, 1997.
2. Antuña, SA; González Méndez, J; López Fanjul, JC, y Paz Jiménez, J: CD instrumentation in idiopathic scoliosis. A 5-year follow up. Acta Orthop Belg, 63: 74-81, 1997.
3. Cotrel, Y; Dubousset, J, y Guillamaut, M: New universal instrumentation in spinal surgery. Clin Orthop, 227: 10-23, 1998.
4. Dietz, FR; Koontz, FP; Found, EM, y Marsh, JL: The importance of positive bacterial cultures of specimens obtained during clean orthopaedic operations. J Bone Joint Surg, 73A: 1200-1207, 1991.
5. Dubousset, J; Shufflebarger, H, y Wenger, D: Late «infection» with CD instrumentation. Orthop Trans, 18: 121-127, 1994.
6. Escriba Roca, I; Pérez Millán, L; Bas Conesa, JL; Pina Medina, A, y Bas Hermida, T: Tratamiento de la escoliosis idiopática del adolescente con instrumentación CD. A propósito de 50 casos. Rev Ortop Traumatol, 35: 237-244, 1991.
7. Gristina, AG, y Costerton, JW: Bacterial adherence to biomaterials and tissue. The significance of its role in clinical sepsis. J Bone Joint Surg, 67A: 264-273, 1985.
8. Guidera, KJ; Hooten, J; Weatherly, W; Highhouse, W; Castellvi, A; Ogden, JA; Pugh, L, y Cook, S: Cotrel-Dubousset instrumentation. Results in 52 patients. Spine, 18: 427-431, 1993.
9. Heggeness, M; Esses, SI; Errico, T, y Yuan, HA: Late infection of spinal instrumentation by hematogenous seeding. Spine, 18: 492-496, 1993.
10. Keller, RB, y Pappas, AM: Infection after spinal fusion using internal fixation instrumentation. Orthop Clin North Am, 3: 99-103, 1972.
11. Lenke, LG; Bridwell, KH; Baldus, C; Blanke, K, y Schoenecker, PL: Cotrel-Dubousset instrumentation for adolescent idiopathic scoliosis. J Bone Joint Surg, 74A: 1056-1067, 1992.
12. Richards, BS; Herring, JA; Johnston, CE; Birch, JG, y Roach, JW: Treatment of adolescent idiopathic scoliosis using Texas Scottish Rite Hospital instrumentation. Spine, 14: 1598-1605, 1994.
13. Richards, BS: Delayed infections following posterior spinal instrumentation for the treatment of idiopathic scoliosis. J Bone Joint Surg, 77A: 524-529, 1995.
14. Shufflebarger, HL; Thomson, J, y Clark, CE: Complications of CD in idiopathic scoliosis. Orthop Trans, 16: 155-156, 1992.
15. Theiss, SM; Lonstein, JE, y Winter, RB: Wound infections in reconstructive spine surgery. Orthop Clin North Am, 27: 105-110, 1996.
16. Transfeldt, EE: Complications of treatment. En: Lonstein, JE, Winter, RB, y Bradford, DS (Eds): Texbook of Scoliosis and Other Spinal Deformities. Philadelphia. Saunders Company, 1995, 451-465.
17. Ventura, N; Huguet, R; Montaner, A; Conill, J, y Cabrera, M: Tratamiento quirúrgico de la escoliosis idiopática del adolescente con instrumentación TSRH. Rev Ortop Traumatol, 41: 213-218, 1997.